Основные симптомы Как правило, многие случаи протрузии протекают бессимптомно, особенно в самом начале ее
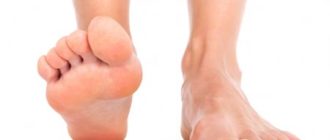
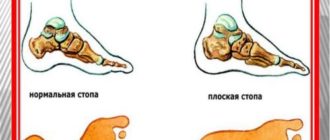
Отличительные признаки продольного плоскостопия боль в области подошвенной поверхности стоп при пальпации; нарушение походки
Почему нельзя есть финики, виноград и малину? Прежде чем узнать, какие продукты нельзя употреблять
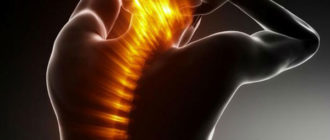
Что такое боли при остеохондрозе Болезненность в позвоночнике при дистрофических нарушениях в суставных хрящах
Возможные последствия Тем не менее, довольно «размытые» психосоматические причины могут иметь довольно четкие соматические
Какие осложнения могут возникнуть при хирургическом вмешательстве? Каким бы опытным и умелым не был
Что провоцирует псориатический артрит? Точные причины развития представленного недуга до сих пор не были
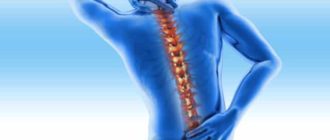
Что такое сколиоз? Позвоночник имеет до 35 позвонков, которые разделяются между собой на пять
Почему стоит качать спину Крепкие мышцы спины – это здоровый позвоночник и правильная красивая
Диагностика Как определить растяжение связок? Врач ставит диагноз, опираясь на визуальные признаки патологии и
Что такое склероз позвоночника и какие опасности в себе таит? Субхондральная пластина располагается между
Причины неправильного формирования стопы Перед тем как выработать методику для лечения и профилактики плоскостопия
Что такое спондилоартроз шейного отдела, механизм развития заболевания Спондилоартроз шейного отдела позвоночника: лечение Некоторое
Выбор реабилитационного центра Отечественная реабилитационная система находится в упадочном состоянии. В России очень слабая
Особенности плечевого сустава. Почему их надо знать? Плечевой сустав — самый подвижный в теле
Что способствует развитию гибкости позвонков? Обычно те, кто регулярно занимаются спортом или просто ведут
Почему болят суставы и позвоночник: обзор болезней, вызывающих эти боли если человек ведёт сидячий
Баня, горячая ванна, физическая активность, плавание, сон на щите при радикулите, что можно, а
Почему могут происходить травмы менисков? Мениск коленного сустава— это пластинка, имеющая хрящевую структуру. Главное
Что такое тракция: описание и отзывы о вытяжке позвоночника Вытяжка позвоночника или тракция –