- Диагностика дисплазии тазобедренных суставов
- Использование физических факторов в восстановительном лечении детей с дисплазией тазобедренных суставов
- Как проводится процедура
- Особенности ухода за больным ребенком и прогноз
- Особенности ухода за больным ребенком и прогноз
- Причины дисплазии тазобедренных суставов у детей
- Противопоказания к применению электрофореза
- Профилактика дисплазии тазобедренного сустава
- Развитие заболеваний тазобедренных суставов
- Терапевтические свойства электрофореза
Оглавление
- 1 Диагностика дисплазии тазобедренных суставов
- 2 Использование физических факторов в восстановительном лечении детей с дисплазией тазобедренных суставов
- 3 Как проводится процедура
- 4 Особенности ухода за больным ребенком и прогноз
- 5 Особенности ухода за больным ребенком и прогноз
- 6 Причины дисплазии тазобедренных суставов у детей
- 7 Противопоказания к применению электрофореза
- 8 Профилактика дисплазии тазобедренного сустава
- 9 Развитие заболеваний тазобедренных суставов
- 10 Терапевтические свойства электрофореза
Диагностика дисплазии тазобедренных суставов
После того как дома вы самостоятельно выявили признаки дисплазии тазобедренных суставов у ребенка, врач направит вас к ортопеду. Опытный специалист может на осмотре определить степень заболевания и назначить лечение.
Тем не менее для уточнения диагноза нужно сделать УЗИ. Это совершенно безболезненная процедура, безопасная для малышей с первых месяцев жизни. Ультразвуковая диагностика даст вам полную картину заболевания и поможет определить его степень.
ВАЖНО ЗНАТЬ! Единственное средство от АРТРИТА, АРТРОЗА И ОСТЕОХОНДРОЗА, а также других заболеваний суставов и опорно-двигательного аппарата, рекомендованное врачами!
Степени дисплазии тазобедренных суставов :
- Незрелость сустава. Пограничное состояние, которое является вариантом нормы, но на УЗИ видны незначительные отклонения от возрастной нормы. Часто встречается у недоношенных малышей.
- Предвывих тазобедренного сустава (первая степень дисплазии). Он явно виден по УЗИ и клиническим проявлениям, но смещения кости не наблюдается.
- Подвывих тазобедренного сустава (вторая степень дисплазии). В данном случае развитие бедренной кости уже нарушено, а головка бедренной кости смещена. При этом она все еще частично расположена в вертлужной впадине.
- Вывих тазобедренного сустава. Самое тяжелое состояние. В этом случае головка бедренной кости полностью выходит за пределы вертлужной впадины. Эта степень, к счастью, встречается реже всего.
Использование физических факторов в восстановительном лечении детей с дисплазией тазобедренных суставов

Доступность, безопасность, простота, широкий и вместе с тем мягкий диапазон действия обусловливают все более частое использование магнитотерапии в педиатрической практике: при поражении периферической нервной системы, перинатальном поражении шейного отдела позвоночника применяют бегущее магнитное поле, у новорожденных с острой пневмонией эффективно используют низкоинтенсивную магнитолазерную терапию.
Магнитотерапию нередко сочетают/комбинируют с другими ЛФФ или лекарственными препаратами, что приводит к возникновению потенцированных эффектов. Так, магнитотерапию часто сочетают/комбинируют с низкоинтенсивным ультразвуком, низкоинтенсивным лазерным излучением, электротерапией, воздействием тепла (общая термомагнитотерапия), воздействием светом от синего до инфракрасного диапазона (фотомагнитотерапия), с лекарственными препаратами, однако у детей грудного возраста в использовании данных ЛФФ есть возрастные ограничения.
Несмотря на значительное количество работ, посвященных использованию ЛФФ при ДТБС, в большинстве публикаций речь идет преимущественно о местном и общем воздействии и лишь в отдельных случаях проведены исследования, касающиеся сегментарнорефлекторной («трансгедальной») ФТ.
Исходя из трудностей лечения детей с ДТБС в сочетании с отягощающей патологией, с одной стороны, и опираясь на известные данные об эффекте действия низкочастотной магнитотерапии (противовоспалительный, противоотечный, вазоактивный, нейромиостимулирующий, нейротропный эффекты) — с другой, а также учитывая метамерносегментарный принцип регуляции развития/формирования и функции ТБС, было предложено использовать магнитотерапию на поясничный отдел позвоночника (частота 50–100 Гц, интенсивность 8,75 мТл, длительность процедуры — 5–6 минут, № 10);
количество курсов магнитотерапии определяли степенью ДТБС (I степень — 1 курс, II–III степень — 2 курса). Собственные исследования показали, что применение магнитотерапии в комплексе восстановительного лечения (ортопедические мероприятия, кинезотерапия, массаж, УВЧ, лекарственный электрофорез) детей старше 3 месяцев с первичной ДТБС в сочетании с ППЦНС достоверно повышает эффективность лечения на 16,4 ± 1,6 %, а сроки созревания ТБС сокращаются на 1,5–2,0 месяца.
Что же касается детей с первичной ДТБС в сочетании с ДСТ, то включение магнитотерапии по разработанной программе в ЛРК оказывает матурационный эффект, сокращает сроки использования ортопедических средств на 2,3 ± 0,2 месяца (Р
Дисплазия тазобедренного сустава
– это нарушение развития всех компонентов сустава, которое происходит у плода, а затем и во время жизни человека. Дисплазия приводит к нарушению конфигурации сустава, которое становитсяa причиной нарушения соответствия головки бедра и суставной впадины на костях таза – формируется врожденный вывих тазобедренного сустава.
В среднем распространенность патологии составляет 2 – 4%, она отличается в разных странах. Так, в Северной Европе дисплазия тазобедренного сустава встречается у 4% детей, в Центральной Европе – у 2%.
В США – 1%, причем, среди белого населения болезнь распространена больше, чем среди афроамериканцев. В России дисплазией тазобедренного сустава страдает 2 – 4% детей, в экологически неблагоприятных районах – до 12%.
Анатомия тазобедренного сустава

Тазобедренный сустав образован вертлужной впадиной таза и головкой бедренной кости.
Вертлужная впадина имеет вид полукруглой чаши. По ее краю проходит хрящ в виде ободка, который дополняет ее и ограничивает движения в суставе. Таким образом, сустав составляет 2/3 шара. Хрящевой ободок, который дополняет вертлужную падину, покрыт изнутри суставным хрящом. Сама костная впадина заполнена жировой тканью.
Головка бедренной кости также покрыта суставным хрящом. Она имеет шарообразную форму и соединяется с телом кости при помощи шейки бедра, имеющей небольшую толщину.
Суставная капсула прикрепляется по краю вертлужной впадины, а на бедре покрывает головку и шейку.
Внутри сустава находится связка. Она начинается от самой верхушки головки бедра и присоединяется к краю суставной впадины.
Она называется связкой головки бедра и выполняет две функции:
- амортизация нагрузок на бедренную кость во время ходьбы, бега, прыжков травм;
- в ней проходят сосуды, которые питают головку бедренной кости.
За счет того, что тазобедренный сустав имеет чашеобразную конфигурацию, в нем возможны все типы движений:
- сгибание и разгибание;
- приведение и отведение;
- повороты внутрь и наружу.
В норме эти движения возможны с небольшой амплитудой, так как их ограничивает хрящевой ободок и связка головки бедра. Также вокруг сустава находится большое количество связок и прочных мышц, которые также ограничивают подвижность.Признаки дисплазии тазобедренного сустава у ребенка

Факторы риска дисплазии тазобедренного сустава у новорожденных детей :
- тазовое предлежание плода (плод находится в утробе матери не головкой к выходу из матки, тазом);
- плод крупных размеров;
- наличие дисплазии тазобедренного сустава у родителей ребенка;
- токсикоз беременности у будущей матери, особенно если беременность наступила в очень молодом возрасте.
Если у ребенка присутствует хотя бы один из этих факторов, то его берут под наблюдение и включают в группу риска по данной патологии, даже несмотря на то, что он может быть полностью здоров.
В кабинете, где будет проводиться осмотр, должно быть тепло. Ребенка полностью раздевают и укладывают на столик.
Основные симптомы дисплазии тазобедренного сустава, которые выявляются при осмотре:
- Нарушение расположения и глубины складок на коже. Врач осматривает складки, которые находятся под правой и левой ягодицами, в подколенных впадинах, паховые складки. В норме они одинаковые справа и слева, находятся на одном уровне. Если с одной стороны они глубже и расположены не на том уровне, то можно заподозрить дисплазию тазобедренного сустава. Этот признак ненадежен, так как у половины новорожденных складки немного отличаются. Обычно они выравниваются к возрасту 2 – 3 месяца. Если дисплазия имеется с двух сторон, то асимметрия также не будет выявлена.
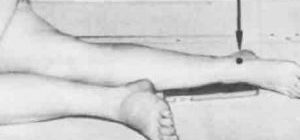
- Укорочение одной ноги по сравнению с другой. Это более достоверный признак, но он встречается только при тяжелой форме дисплазии, когда уже сформировался вывих бедра. Головка бедренной кости смещена кзади, поэтому конечность укорачивается. Для того чтобы проверить этот симптом, врач вытягивает ножки ребенка и сравнивает уровни расположения коленных чашечек.
- Симптом «щелчка» (симптом Маркса-Ортолани, симптом соскальзывания). Самый надежный и достоверный способ выявления дисплазии тазобедренного сустава. Ребенка укладывают на спину. Врач берет в руки его ножки так, чтобы захватить их большими пальцами изнутри, а всеми остальными – снаружи. Затем он пытается развести их в стороны. В норме, если конфигурация суставов не нарушена, бедра ребенка можно практически уложить на поверхность стола, то есть развести на 80 – 90°. При дисплазии на стороне бедро на стороне поражения отводится только до определенного момента, после чего рука врача ощущает своеобразный щелчок, соответствующий вправлению головки бедра. Если после этого отпустить ножку, то она снова станет возвращаться в исходное положение, и в определенный момент времени совершит резкое движение – снова произойдет вывих. Симптом «щелчка» информативен только до возраста ребенка 2 – 3 недели.
- Ограничение отведения бедра. Симптом, который выявляется у детей после 2 – 3-недельного возраста. Проверяется так же, как и симптом соскальзывания. На здоровой стороне ногу ребенка можно опустить на стол почти до конца. На стороне поражения этого не удается сделать.
При сохранении дисплазии тазобедренного сустава и врожденного вывиха бедра в старшем возрасте отмечается нарушение походки. Когда ребенок находится в вертикальном положении, заметна асимметрия ягодичных, паховых, подколенных складок.
Виды и степени дисплазии
У новорожденного мышцы и связки, которые окружают тазобедренный сустав, развиты слабо. Головка бедра удерживается на своем месте в основном при помощи связок и хрящевого ободка, расположенного вокруг вертлужной впадины.
Анатомические нарушения, которые имеют место при дисплазии тазобедренного сустава:
- неправильное развитие вертлужной впадины, она частично утрачивает свою шарообразную форму и становится более плоской, имеет меньшие размеры;
- недоразвитие хрящевого ободка, который окружает вертлужную впадину;
- слабость связок тазобедренного сустава.
- Степени дисплазии тазобедренного сустава
- Собственно дисплазия. Имеет место неправильное развитие и неполноценность тазобедренного сустава. Но его конфигурация пока еще не изменена. В данном случае выявить патологию при осмотре ребенка сложно, это можно сделать только при помощи дополнительных методов диагностики. Ранее эту степень дисплазии не считали заболеванием, не диагностировали и не назначали лечение. Сегодня такой диагноз существует. Относительно часто происходит гипердиагностика, когда врачи «выявляют» дисплазию у здорового ребенка.
- Предвывих. Капсула тазобедренного сустава растянута. Головка бедренной кости несколько смещена, но она легко «встает» обратно на место. В дальнейшем предвывих трансформируется в подвывих и вывих.
- Подвывих бедра. Головка тазобедренного сустава частично смещена относительно суставной впадины. Она отгибает хрящевой ободок вертлужной впадины, смещает его вверх. Связка головки бедра (см. выше) становится напряженной и растянутой
- Вывих бедра. При этом головка бедренной кости полностью смещается относительно вертлужной впадины. Она находится за пределами впадины, выше и кнаружи. Верхний край хрящевого ободка вертлужной впадины прижат головкой бедра и загнут внутрь сустава. Суставная капсула и связка головки бедра растянуты и напряжены.
Как проводится процедура

Перед лечением тазобедренных суставов с помощью электрофореза, потребуется получить назначение лечащего врача и исключить противопоказания к проведению процедуры. Обученная медицинская сестра внимательно осматривает поверхность кожных покровов ребёнка в местах наложения электродных пластин. На коже не должно быть гнойничковых высыпаний, папиллом, родинок.
Процедура лечения
Прокладки устанавливаются на области тазобедренных суставов, требуется зафиксировать электроды на передней и задней областях тазобедренного сустава ребёнка. Электрод с красным шнуром (анод) оборачивается прокладкой с лекарственным веществом.
Катод оборачивается прокладкой с физраствором или чистой тёплой водой. Сверху полагается прификсировать полотенцем или пелёнкой, чтобы ребёнок случайно не сдвинул электроды. У детей постарше применяют небольшие мешочки с песком.
Аппарат включается, сила тока медленно повышается, пока у пациента не появятся ощущения «мурашек» или лёгких покалываний под электродами. Ощущения не должны быть чрезмерными и причинять дискомфорта. Грудной ребёнок не сообщит, когда начнёт ощущать покалывания, малышам устанавливается сила тока в пределах 5 мА.
Идеальным вариантом станет предварительно провести тест матери на коже медиальной поверхности локтя или плеча, где кожные покровы особенно тонкие и чувствительные. Контролировать процедуру призван опытный работник.
Постепенно возможно осуществлять лечение в домашних условиях с помощью портативного аппарата для электрофореза. Известен ряд разновидностей аппаратуры, популярным уже много лет остаётся аппарат «Поток».
Время проведения процедуры составляет 5 — 10 мин для детей в зависимости от возраста. Продолжительность курса лечения при дисплазии тазобедренных суставов составит 10 — 20 процедур. Курсы допустимо повторять несколько раз в году в зависимости от состояния пациента.
Описан альтернативный способ проведения процедуры электрофореза – с помощью ванночки, в которую наливают раствор лекарственного вещества, погружают внутрь больной участок. Через раствор пропускают слабый электрический ток.

Лечение током через ванночку
Действенность процедуры электрофореза зависит от того, насколько эффективно всасывается препарат кальция в ткани тазобедренных суставов. На фактор непосредственно влияют перечисленные обстоятельства:
- Возраст пациента. Чем младше ребёнок, тем активнее кровообращение и лучше всасывание через поверхность кожных покровов.
- Место воздействия. Кожные покровы на различных участках тела обладают разной электрической резистентностью и способностью всасывать ионы кальция.
- Дозировка препарат кальция и концентрация. Преимущественно применяют раствор глюконата или хлорида кальция, имеющий изначальную концентрацию 10%, при проведении процедуры электрофореза препарат разводят дистиллированной водой в несколько раз.
- Сила электрического тока. Важно не допустить ощущения боли и жжения при чрезмерно большой силе тока.
- Размер ионов и заряд. Ионы кальция и хлора всасываются хорошо.
- Индивидуальная реакция на препарат.
Особенности ухода за больным ребенком и прогноз
Помимо профессионального лечения детям с дисплазией требуется надлежащий уход, немного отличающийся от ухода за здоровыми малышами. Стоит помнить о некоторых правилах:
- Если малыш лежит на спине, то его стопы должны немного свисать — так будет сниматься излишнее напряжение с суставов.
- Во время переноски надо брать детей так, чтобы они оказывались лицом к вам, а ножки обхватывали вас.
- Не пытаться поставить малыша на ноги – даже минимальные вертикальные нагрузки до окончания лечения полностью запрещены.
- При перевозке детей в машине используйте автокресла, в которых у них не будут сжиматься ножки. Во время сидения на стульчике (например, во время кормления) используйте валики из полотенца или подушки, чтобы ножки были немного раздвинуты.
Если не была обнаружена дисплазия тазобедренных суставов у детей до года, то риск дальнейшего осложнения увеличивается, лечение и восстановление усложняются. Если же комплекс лечения вступил в силу в первые недели жизни, то прогноз избавления от дисплазии тазобедренного сустава для детей составляет 100%.
Существуют заболевания, которые могут проявляться такими же симптомами, как и врожденный вывих бедра. Врачу необходимо приложить определенные усилия, чтобы поставить верный диагноз.Дисплазию тазобедренных суставов у новорожденных нужно отличать от перечисленных ниже заболеваний:
- патологический вывих бедра;
- паралитический вывих;
- метафизарные переломы;
- артрогрипоз;
- рахит у грудничка (признаки, как лечить);
- эпифизарные остеодисплазии.
- В случае начала лечения в возрасте до 3 месяцев положительный результат составляет 97 %.
- Лечение, назначенное во втором полугодии, дает отличные результаты только в 30 % случаев.
- Выявляемость заболевания в возрасте до 6 месяцев составляет всего 40%.
- Лечение, начатое в возрасте до 3 месяцев, длится 2 месяца, а начатое в возрасте 12 месяцев, — более 20 лет.
Николаева Н.Г., Элий Л.Б.
Дисплазия тазобедренных суставов (ДТБС) — наиболее распространенный порок развития, занимает одно из первых мест среди врожденных деформаций опорнодвигательной системы. По данным отечественных ученых, в последние годы частота выявляемости ДТБС увеличилась в 5–10 раз, что связано с широким использованием ультразвукового метода диагностики.
Патоморфологическим субстратом первичной ДТБС является дисплазия/гипоплазия головки бедренной кости (ГБК) и вертлужной впадины, которая сопровождается утолщением суставной капсулы, уменьшением в размерах ГБК и вертлужной впадины, гипертрофией лимбуса, недоразвитием ягодичных мышц.
Диспластический процесс сопровождается биомеханическими, микроциркуляторными и метаболическими изменениями и со временем приводит не только к дислокации, но и к дезорганизации и дегенерации ткани сустава, а в запущенных случаях угроза инвалидизации с детства увеличивается.
Прогредиентное течение первичной ДТБС требует, по мнению отечественных и зарубежных специалистов, соответствующего комплексного подхода к восстановительному лечению — лечебнореабилитационных комплексов (ЛРК), включающих ортопедический режим, лечебную гимнастику, массаж, методы аппаратной физиотерапии, использование природных физических факторов с учетом всех звеньев патологического процесса.
Принципы восстановительного лечения детей с патологией опорнодвигательного аппарата и детей с ДТБС известны — раннее начало, проспективный и индивидуальный подход, этапность, последовательность и преемственность, комплексность и адекватность.
Основным, ведущим принципом лечения детей с ДТБС является раннее начало: именно характер и качество лечения, начатого в первые месяцы жизни ребенка, определяют исходы патологии. Так, по данным Р.Л. Горбуновой, при лечении ДТБС, начатом в период новорожденности, достигается 100% выздоровление. Я.Б. Куценок и др.
указывают, что у 99 % детей с ДТБС при начале лечения до 3 месяцев анатомия и функция конечности восстанавливаются полностью; у 10 % детей, леченных в возрасте 4–6 мес., через 3–10 лет на рентгенограмме выявлены признаки дисплазии;
у 87,1 % детей с диспластическим вывихом бедра при начале лечения в возрасте до 3 мес. достигаются хорошие анатомофункциональные результаты, но при начале лечения вывиха бедра в возрасте 4–6 мес. полное анатомофункциональное восстановление отмечено только у 36,3 % детей.
Ортопедическое лечение предусматривает постуральную терапию с соблюдением принципа containment, что достигается путем использования различных ортопедических приспособлений, отводящих устройств. Характер используемых ортопедических средств и продолжительность лечения зависят от возраста ребенка, степени ДТБС, динамики формирования ТБС и наличия сопутствующей патологии, которая нередко обусловливает торпидное течение ДТБС.
При адекватном использовании стабилизирующее и формообразующее действие функциональных средств (подушка Фрейка, шина Хильгенрайнера, Ситенко, Путти, Шнейдерова, стремена Павлика и др.) является вполне достаточным для излечения рано диагностированной ДТБС, однако при поздней диагностике в условиях дисплазии соединительной ткани (ДСТ), тонусных нарушений при перинатальной патологии центральной нервной системы (ППЦНС), детском церебральном параличе (ДЦП) и иной сопутствующей патологии постуральная терапия в самостоятельном варианте не обеспечивает гармонизацию тропизма ТБС, а пролонгирование ортопедического лечения сопровождается пусть относительной, но гиподинамией/гипокинезией, которая не способствует дозреванию ТБС.
В связи с этим и с учетом данных о возросшей в последние годы частоте встречаемости ДСТ (35–65 %) и ППЦНС (60–80 % у детей 1го года жизни) , которые сами по себе инициируют нарушение формирования ТБС в постнатальном периоде (вторичная ДТБС), при постуральной терапии ДТБС возникает необходимость в использовании саногенетических механизмов, средств матурационной направленности, а именно лечебных физических факторов (ЛФФ).
Методы физиотерапии (ФТ) являются неотъемлемой составляющей восстановительного лечения при многих заболеваниях внутренних органов, опорнодвигательного аппарата, нервной системы, кожи, при нарушениях обмена веществ и др.
ФТ, благодаря ее многообразному действию, рассматривается как патогенетическая, стимулирующая, функциональная терапия. Главной особенностью ФТ является то, что энергия физического фактора поглощается рецепторами тканеймишеней, трансформируется в метаболические процессы (энергоинформационные и метаболические трансформации) и реализуется в биологические (лечебные) специфические и неспецифические эффекты, которые осуществляются на трех уровнях — местном, сегментарном и общем.
В условиях множественной обеспеченности регуляции одной и той же функциональнодинамической системы организма понимание механизмов действия ЛФФ позволяет осуществлять целевой выбор оптимальных зон воздействия и их комбинаций для достижения потенцированного эффекта.
Не подлежит сомнению важность и необходимость использования в ЛРК массажа и кинезотерапии при ДТБС, которые оказывают общее и локальное воздействие, активируют трофические, обменные и пластические процессы, улучшают физиологические механизмы, позволяют влиять на тонус мышц (устранение приводящих контрактур бедра, укрепление отводящих и ротирующих мышц бедра).
У детей используют общий, местный и сегментарный массаж, который проводят повторяющимися курсами, количеством от 10 до 20 с интервалом 1–2 месяца. И.В. Рой с соавт. разработали технологию массажа и лечебной гимнастики с учетом возраста ребенка, степени ДТБС и наличия ДСТ.
По данным авторов, предложенный курс массажа и гимнастики, проводимый в течение 3 месяцев, ускоряет темпы созревания ТБС (достоверно увеличивается прирост ядра ГБК, средних значений угла a и уменьшается среднее значение угла b).
Не менее важной в лечении детей с ДТБС является бальнеотерапия. Хлориднонатриевые ванны улучшают общее состояние ребенка, вызывают седативный, метаболический, сосудорасширяющий, иммуномодулирующий и антиспастический эффекты, однако они могут быть использованы ограниченно — при ДТБС I и II степени, на этапах долечивания ДТБС III степени.
Обязательным компонентом ЛРК при ДТБС, по мнению В.В. Зинченко, Я.Б. Куценка и соавт., Н.Г. Николаевой, является профилактика и лечение рахита, поскольку дефицит витамина D наблюдается более чем у 1/3 детей с нарушением формирования ТБС.
С этой целью, помимо препаратов кальция и витамина D3, в восстановительное лечение детей с ДТБС включают ЛФФ — общее ультрафиолетовое облучение (УФО), которое обладает меланинстимулирующим, витаминообразующим, трофостимулирующим, иммуномодулирующим эффектом.
Помимо вышеизложенного, с целью увеличения темпов созревания ТБС у новорожденных и детей грудного возраста отечественные и ряд зарубежных авторов в ЛРК используют аппаратную ФТ, традиционно применяя на область ТБС такие ЛФФ, как УВЧ и лекарственный электрофорез, эффективность которых подтверждена многолетним опытом.
Доказано, что УВЧ вызывает выраженный противовоспалительный, вазоактивный и трофический эффект. УВЧполя способствуют выработке эндогенного тепла в зоне воздействия, в результате чего усиливается лимфоотток, повышается проницаемость микроциркуляторного русла, активируются стромальные элементы соединительной ткани и системы мононуклеарных фагоцитов, происходит стимуляция пролиферации соединительной ткани, что способствует ускорению дозревания ТБС.
Известно, что гальванизация оказывает вазодилататорный, метаболический, миорелаксирующий, репаративный и остеогенезстимулирующий эффект. Лекарственный электрофорез при ДТБС не только обеспечивает депонирование и пролонгирование действия лекарственных веществ, вводимых с помощью гальванического тока, но также потенцирует эффекты гальванизации и специфическое фармакологическое действие, обусловливая возникновение нового фармакофизиотерапевтического эффекта, в результате чего сокращаются сроки формирования диспластических ТБС.
Особенности ухода за больным ребенком и прогноз
При своевременном выявлении патологии и лечении с первого месяца жизни малыша прогноз вполне благоприятный: консервативное лечение эффективно, и у 95% деток диагноз к году снимается.
В случае неэффективности проведенного лечения или поздней диагностики ДТС последствия могут быть очень серьезными, велика вероятность инвалидизации ребенка.
Дисплазия тазобедренного сустава — Школа доктора Комаровского
В случае недиагностированной или нелеченной ДТС могут развиться такие осложнения:
- некроз головки бедра без нарушения кровообращения (асептический некроз);
- коксартроз: дегенеративный процесс в тазобедренном суставе;
- неоартроз, или псевдосустав, – формируется самостоятельно, нормально функционировать не может: бедренная кость полностью выходит из впадины, впадина постепенно зарастает, а головка бедра формирует в тазовой кости новую впадину; постепенно головка бедра разрушается, это приводит к хромоте, болям и инвалидности.
Резюме для родителей
Самый надежный способ избежать серьезных проблем и операций на тазобедренном суставе – своевременное выявление врожденной патологии и раннее начало безболезненного консервативного лечения. Возможность полного выздоровления ребенка напрямую связана со сроками выявления аномалии развития суставов.
- Своевременный осмотр детского ортопеда и УЗИ (при малейшем подозрении на патологию суставов) помогут подтвердить или исключить дисплазию.
- Не следует родителям бояться применения ортопедических средств для лечения: во-первых, они совершенно безболезненны, не доставляют страдания малышу и, во-вторых, ребенок легко к ним привыкает.
- Зато они могут помочь избавиться от болезни уже к году, и дитя будет свободно ходить.
Признаки дисплазии тазобедренных суставов может выявить педиатр, детский хирург, ортопед. Консервативное лечение этого заболевания осуществляется с помощью физиотерапевта, массажиста, мануального терапевта.
Причины дисплазии тазобедренных суставов у детей
Современная медицина не может точно сказать, почему возникает детская дисплазия тазобедренных суставов, однако есть ряд факторов, при которых это состояние встречается чаще:
- тазовое предлежание плода;
- первые роды;
- извлечение плода за тазовый конец;
- большой вес ребенка при рождении;
- пол ребенка, дисплазия чаще встречается у девочек, чем у мальчиков;
- маловодие при беременности;
- наследственность;
- тугое (прямое) пеленание ножек.
Противопоказания к применению электрофореза
Несомненно, электрофорез с кальцием обладает массой преимуществ по сравнению с прочими терапевтическими методиками. Проводя электрофорез, нельзя не учитывать, что процедура обнаруживает ряд противопоказаний к применению:
- Наличие онкологических заболеваний.
- Детям младшего возраста, страдающим разными видами диатезов.
- Наличие в организме острого воспалительного или гнойного процесса.
- При повышенной склонности к кровоточивости сосудов.
- Индивидуальная непереносимость гальванических воздействий или препаратов кальция.
Если на поверхности кожи, куда накладывают электроды, имеются ссадины и порезы, от проведения процедуры лучше на время отказаться. В исключительных случаях возможно смазать вазелином поражённый участок, прикрыть кусочком вощёной бумаги.
- Главная
- Специалисту
- Статьи
- Заболевания опорно-двигательного аппарата
- Использование физических факторов в восстановительном лечении детей с дисплазией тазобедренных суставов
Профилактика дисплазии тазобедренного сустава
Профилактика проблем с тазобедренным суставом довольно проста, с ней справится каждая мама. Вот эффективные и доступные способы предупредить болезнь:
- Широкое пеленание младенцев — простой способ существенно уменьшить вероятность проблем с тазобедренным суставом у вашего ребенка. Доказано, что в странах, где не практикуется прямое пеленание ножек, частота возникновения дисплазии тазобедренных суставов у детей практически равна нулю. При широком пеленании используется ткань, которая располагается между ножек ребенка так, чтобы ее края оказались под коленками как некое подобие подгузника. Существуют специальные трусики для широкого пеленания, но можно обойтись и пеленкой.
- Физиологичный и правильный слинг или эрго-рюкзак станет отличным подспорьем в лечении дисплазии тазобедренного сустава, а также обеспечит профилактику заболевания. Не стоит путать слинг и «кенгуру», в котором нагрузка приходится на промежность малыша, а ножки свободно свисают. Слинги и эрго-рюкзаки устроены таким образом, что ножки находятся в м-позиции, то есть разведены в стороны. Существуют слинги, которые можно использовать с рождения, например слинги-шарфы. Детская психика устроена так, что и малышу удобно рядом с мамой, отмечается уменьшение количества коликов и плача, улучшение сна.
- Помимо лечебных курсов массажа и гимнастики, есть профилактические упражнения, которые будет полезно выполнять ежедневно при смене подгузника или после купания. Положите малыша на спинку, начните с легких поглаживаний ручек, ножек, животика. Затем согните ножки младенца в коленях и разведите в стороны, достаточно будет 5 повторений. Повторите те же действия, перевернув ребенка на живот.
Помните, что правильная профилактика и своевременная помощь — залог здоровья вашего ребенка. Дисплазия тазобедренных суставов — состояние, которое полностью проходит, если как можно раньше обратить на него внимание.
Классификация отклонения
Три основные формы патологии:
- Ацетабулярная – нарушение развития вертлужной впадины.
- Дисплазия верхнего отдела кости бедра с изменением угла между головкой и вертлужной впадиной.
- Ротационная – нарушение геометрии бедерной кости в горизонтальной плоскости по отношению к впадине.
Четыре степени тяжести патологии:
- Незрелость ТБС – пограничное состояние, чаще наблюдаемое у недоношенных детей. Характеризуется отставанием развития суставные структур.
- Предвывих – вертлужная впадина скошена, смещение головки кости бедра отсутствует.
- Подвывих – впадина более уплощена и скошена, головка кости смещается вверх и наружу, при определенных движениях способна выйти из вертлужной впадины.
- Вывих – наиболее тяжелая форма, при которой головка бедра сдвигается еще выше, выходя из впадины.
Дисплазия бывает односторонней или двусторонней. Двустороннюю диагностируют в 7 раз реже односторонней, а правостороннюю – в 1,5–2 раза реже левосторонней.
Как опознать болезнь
На начальном этапе недуг не причиняет новорожденному никакого дискомфорта или болей. Внешне ребенок практически ничем не отличается от здоровых малышей, но характерные признаки проблемы может обнаружить врач-ортопед или педиатр при осмотре в роддоме либо внимательная мама уже дома.
Дисплазия тазобедренных суставов у детей до года определяется по следующим симптомам (на которые можно обратить внимание во время купания, переодевания или пеленания грудничка):
- несимметричности кожных складочек на ягодицах и бедрах,
- разной длине ног,
- развороту стопы со стороны пораженного сустава наружу,
- ограничению подвижности в суставах бедер либо легкому и неестественному отведению ножки со щелчком.
2. Когда ребенок начал ходить
Явные симптомы диспластического процесса появляются у ребенка, когда он начинает ходить:
- при двусторонней дисплазии малыш во время ходьбы раскачивается из стороны в сторону (утиная походка), ходит на цыпочках, не наступая на пятки;
- при односторонней – прихрамывает;
- при врожденном вывихе боли возникают уже с первых шагов,
- нелеченный подвывих проявляется болевым синдромом к 3–5 годам.
Если по каким-то причинам патологию не выявили и не устранили в раннем детском возрасте, то с годами она переходит в более тяжелую форму – диспластический коксартроз. При этом симптомы становятся ярко выраженными:
- У подростков или взрослых вывих одной или обоих головок бедра существенно влияет на походку: трудность вызывает обычная ходьба, а прыжки, бег, приседания или другие действия порой вообще невозможны.
- Движения ногами болезненны, при одностороннем процессе возникает атрофия мышц ноги, искривление позвоночного столба в районе поясницы, возможно нарушение функций органов малого таза.
- Вправление вывиха со временем становится все затруднительнее из-за постепенного заполнения суставной впадины соединительной и жировой тканью.
- Нередко пациенту дают 3 либо 2 группу инвалидности.
Методы определения болезни
Первый осмотр новорожденного проводит неонатолог и врач-ортопед еще в родильном доме. Детей в возрастах 1, 3, 6 и 12 месяцев в обязательном порядке амбулаторно обследуют у детского ортопеда на предмет обнаружения дисплазии.
Врач предполагает дисплазию при обнаружении одного достоверного или трех неспецифических признаков. Для подтверждения диагноза доктор назначает рентген и УЗИ тазобедренного сустава.
УЗИ тазобедренных соединений – высокоинформативная и безопасная методика – отличная альтернатива рентгенограмме у новорожденных.
Рентгенограмму назначают малышам старше 3 мес. по причине того, что у детей младше этого возраста значительная часть суставной впадины и головки бедра состоит из хрящей, поэтому не видна на снимке. Для чтения детских рентгеновских снимков предусмотрены особые схемы с горизонтальными и перпендикулярными линиями.
Лечение дисплазии тазобедренных сочленений у детей
Лечат эту врожденную патологию детский ортопед совместно с мануальным терапевтом, врачом ЛФК, физиотерапевтом. Терапия дисплазии тазобедренных суставов у детей – длительный процесс, который начинают с первых месяцев жизни малыша (при ранней диагностике).
Развитие заболеваний тазобедренных суставов
Появление дисплазии тазобедренных суставов напрямую связано с проблемами развития некоторых участков сустава. Данные нарушения выражаются в:
- формировании пологой суставной впадины,
- слабости мышечного либо связочного аппарата.
При дисплазии тазобедренных суставов есть предрасположенность к смещениям бедренной кости к тазу. Это приводит к появлению вывиха бедра.
Если диагностика проводится поздно и лечение ранее не осуществлялось, то при дисплазии тазобедренных суставов может развиться деформирующий артроз. У детей такая ситуация приведет к инвалидизации и перманентным мучительным болевым ощущениям.
Повреждаются области хрящевой ткани и кости срастаются, что приводит к характерной неподвижности конечности. Поэтому крайне важно своевременно проводить диагностику и детей, и взрослых на наличие дисплазии тазобедренных суставов.
Формирование остеохондроза поясничного либо шейного отдела позвоночника объясняется:
- чрезмерной нагрузкой позвоночника,
- старением межпозвоночного диска,
- нарушением работы либо сдавливанием пульпозного ядра.
Сначала остеохондроз появляется вследствие нагрузки, которую испытывает межпозвоночный диск. Сосуды сдавливаются, это ведет к снижению его регенерационных возможностей и нарушениям.
На конечных этапах заболевания, поражающего шейный или поясничный отдел позвоночника, в деформационный процесс вовлекаются позвонки, на них формируются костные наросты.
Таким образом, организм стремится снизить нагрузку на позвонок с помощью увеличения его площади. Далее возникают следующие процессы:
- нарушается кровоток в артериях, расположенных поблизости от позвоночника,
- снижается подвижность позвоночника,
- появляется деформирующий артроз либо межпозвонковая грыжа.
Грыжа любого отдела позвоночника характеризуется выпячиванием пульпозного ядра из межпозвоночного диска. Это приводит к сдавливанию спинного мозга, сосудов и нервов.
Артроз коленного сустава формируется при длительных и значительных нагрузках на нижнюю конечность. Сбои в кровоснабжении хряща, как и при остеохондрозе, ведут к изменениям хряща и выработке лишней соединительной ткани.
При дисплазии тазобедренных суставов есть предрасположенность к смещениям бедренной кости к тазу. Это приводит к появлению вывиха бедра.
Терапевтические свойства электрофореза
Процедура электрофореза предполагает описанное воздействие на ткани организма:
- Снимает воспалительный процесс при осложнениях дисплазии тазобедренных суставов типа коксартроза или хондроза сустава.
- Уменьшает отёки при наличии тяжёлых врождённых вывихов.
- Устраняет болезненные ощущения.
- Устраняет гипертонус мышц бедренной области и ягодиц.
- Улучшает микроциркуляцию в тканях суставов.
- Стимулирует регенеративные функции тканей сустава.
Наиболее часто используется электрофорез при дисплазии тазобедренных суставов у детей, но только после года жизни. Процедура проводится с добавлением кальция и хлора в раствор, которым смачиваются контактные прокладки.
Показано использование аппликаций озокерита или парафина, которые помогают лечить дисплазию. Методики, которые были описаны, позволяет сделать тазобедренный сустав, в котором возникла проблема, более крепким.
Также стоит постоянно помнить, что любая процедура зависит от степени дисплазии тазобедренных суставов и выполняется только под контролем лечащего врача и инструктора по лечебной гимнастике и массажа.
Дома проводить электрофорез, парафиновые аппликации противопоказано. В результате неумелых действий родителей ребенок рискует получить ожог, да и есть риск жизни, ведь электрофорез проводится с использованием специального аппарата и под контролем специалиста.
Когда проведен весь диагностический комплекс мероприятий и лечение консервативными методами, а эффекта не удалось получить, показаны радикальные методики в виде оперативного вмешательства. Также операция показана в том случае, когда есть существенное изменение функции ног, постоянные вывихи, переломы. Проводится операция при дисплазии тазобедренного сустава после года и старше.
Есть несколько технологий, которые позволяют радикально вылечить патологию. Применить можно остеотомию области повреждения, суть ее состоит в том, чтобы изменить форму костей в суставе. Срастается кость быстро, изменений после оперативного вмешательства не остается, ребенок проходит реабилитацию.
Некоторые методики оперативного вмешательства несут в себе цель выравнивания конечностей. При этом применяются паллиативные методики, необходимы они в том случае, когда показания к оперативному вмешательству есть, а провести ее нет возможности.
Во взрослом возрасте или при тяжелом случае болезни показано заменить сустав имплантом и провести операцию по поводу эндопротезирования.
После оперативного вмешательства ножки ребенка должны быть фиксированы, сделать это можно при помощи гипсовой повязки. Детям старшего возраста объясняют необходимость подобных мер. Шина будет способствовать правильному срастанию кости, сустав формируется правильно.



Оставить комментарий