- Внутренняя коллатеральная связка коленного сустава – Лечение Суставов
- Как лечить повреждение связок: консервативно, оперативно и народными средствами
- Как лечить растяжение колена мазями
- Классификация
- Диагностика
- Повреждения ПКС
- Клиническая картина повреждений
- Общие симптомы повреждения
- Признаки повреждения внутренней боковой связки
- Профилактические меры растяжек
Оглавление
- 1 Внутренняя коллатеральная связка коленного сустава – Лечение Суставов
- 2 Как лечить повреждение связок: консервативно, оперативно и народными средствами
- 3 Как лечить растяжение колена мазями
- 4 Классификация
- 5 Клиническая картина повреждений
- 6 Общие симптомы повреждения
- 7 Признаки повреждения внутренней боковой связки
- 8 Профилактические меры растяжек
Внутренняя коллатеральная связка коленного сустава – Лечение Суставов
Лечение во многом зависит от степени тяжести заболевания, а также самого характера травмы. Во многих случаях для восстановления повреждения понадобится несколько оперативных вмешательств, за которыми следует длительный период реабилитации.
Легкая степень растяжения включает в себя проведение таких мер:
- обеспечение неподвижности и покоя. Этой цели можно достичь с помощью тугого бинтования колена с помощью эластичного бинта или специального бандажа;
- уменьшение боли и отека с помощью охлаждения. К пораженной области следует приложить пузырь со льдом или специальный охлаждающий пакет;
- применение костылей. В первое время после получения травмы костыли позволят обеспечить покой;
- колену следует придать возвышенное положение над уровнем головы. Приподнятая нога выше сердца будет способствовать уменьшению отечности.
При средней степени тяжести лечебные меры немного серьезнее. Полностью обездвиживают конечность примерно на месяц. Больным назначают противовоспалительные и общеукрепляющие препараты, а также тепловые процедуры.
При тяжелой степени не обойтись без оперативного вмешательства, с помощью которого восстанавливается структура сустава.
Лигаментит — воспаление связок — плотных образований из соединительной ткани, скрепляющих между собой кости скелета. В зависимости от локализации различают лигаментит:
- коленного сустава;
- голеностопного сустава;
- межостистый;
- стенозирующий лигаментит.
Заболевание сопровождается болезненными ощущениями, которые заметно снижают качество жизни и работоспособность.
Основная причина лигаментита — травмы различной степени тяжести. Травмирование может быть связано с чрезмерной физической нагрузкой на сустав, малой подвижностью или усиленными спортивными тренировками, излишней массой тела.
Кроме того, болезнь может являться осложнением инфекций, поражающих суставы, таких как бруцеллез, лептоспироз и другие. Причиной повторяющихся воспалений могут быть генетически обусловленные анатомические особенности строения связочного аппарата или возрастные изменения в нем.
Лигаментит может трансформироваться в лигаментоз — дистрофический процесс в точке крепления связок к кости, который сопровождается замещением волокон соединительной ткани хрящевыми с их последующим окостенением.
Основные методы диагностики лигаментита — узи и МРТ. Для дифференциальной диагностики применяют рентгенографию.
В зависимости от того, какие суставы повреждены, различают разновидности заболевания. Чаще всего страдают колени, стопы, позвоночник, кисти рук.
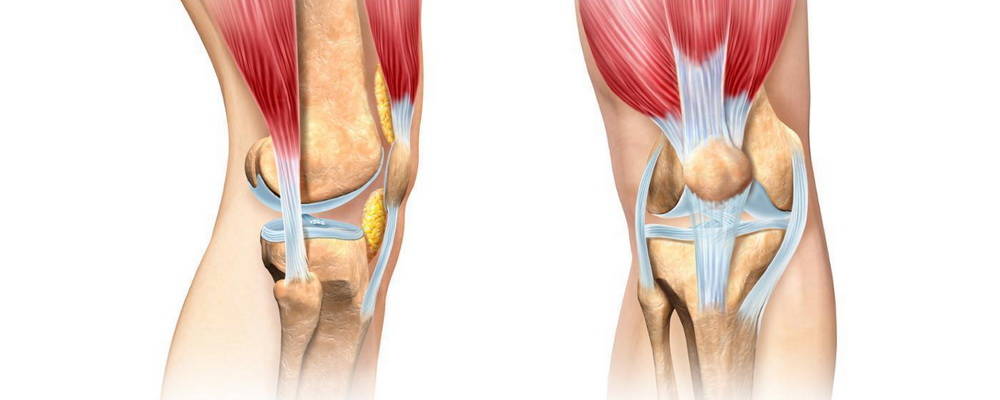
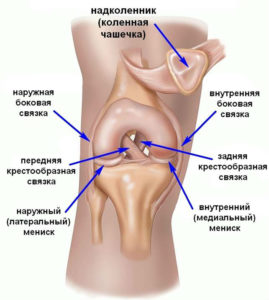
Коленный сустав формируют бедренная, большеберцовая кость и надколенник. Кости соединяет между собой и фиксирует связочный аппарат, который включает в себя такие элементы:
- коллатеральные (боковые) связки — большеберцовая и малоберцовая;
- задние связки — подколенная, дугообразная, медиальная, латеральная и собственная связка надколенника;
- внутрисуставные — крестообразные, а также поперечная связка колена, соединяющая мениски.
Любой из элементов коленного сустава может быть поражен лигаментитом. Заболевание часто сопровождается подкожными кровоизлияниями с образованием гематом.
Посттравматический лигаментит нередко развивается в результате скопления крови в области связочного аппарата. Воспаление коленных соединяющих элементов часто носит хронический характер.
Случаи острой формы регистрируют значительно реже и обычно они связаны с определенными инфекционными заболеваниями.
Травмы становятся причиной частичного разрыва соединительных волокон, из которых состоят связки. Случается и полный разрыв.
Повреждение одной из боковых связок коленного сустава часто сопровождается воспалением второй, так как нагрузка на нее возрастает.
Диагноз ставится на основании результатов узи.
Если в норме эти элементы связочного аппарата имеют однородную и гладкую структуру, тонкие и ровные, то в случае повреждения они утолщаются, отекают, можно наблюдать участки надрывов.
При сильных повреждениях волокна в проекции воспаленной боковой связки теряют четкие контуры, эхогенность их снижена, структура неоднородная, четко видна только одна точка крепления к кости, удаленная от участка надрыва.
При хроническом лигаментите толщина соединительных волокон может оставаться нормальной, они уплотняются, вокруг может собираться экссудат. Чаще всего повреждение локализуется у мыщелка головки бедренной кости. По истечении 2 недель волокна боковых связок коленного сустава просматриваются лучше.
Нередко регистрируют случаи лигаментита крестообразных и коллатеральных связок колена — малоберцовой и большеберцовой.
Чаще страдает медиальная малоберцовая связка, расположенная на внутренней поверхности коленного сустава, где и локализуется боль.
Лигаментит собственной связки надколенника, который часто ошибочно называют тендинитом, — частая проблема спортсменов, чей вид спорта предполагает большую нагрузку на коленную чашечку. Это велогонки, командные виды спорта с мячом, теннис и другие.
С возрастом риск развития воспаления собственной связки надколенника, в том числе и хронического, увеличивается, так как в результате продолжительных тренировок появляется синдром перегруженности, увеличивается количество растяжений и других повреждений, развиваются дистрофические процессы в хрящевой ткани сустава, ухудшается микроциркуляция крови.
Повреждение собственной связки надколенника сопровождают следующие симптомы:
- Боль, локализованная в области вершины коленной чашечки или бугристой поверхности большеберцовой кости, которая возникает как в покое, так и во время физической активности, а также при пальпации этой области.
- Скованность движения, напряжение или расслабление мышц-разгибателей.
- На узи можно увидеть изменения, подобные тем, что наблюдаются при поражении боковых связок коленного сустава.
Лечение воспаления коленных связок начинается с обеспечения полного покоя для больной ноги. Особенно это касается острой формы заболевания.
Голеностоп — это блоковидное, одноосное сочленение дистальных концов берцовых костей и блока таранной кости. Его фиксацию обеспечивают коллатеральные (боковые) связки голеностопного сустава, которые формируют группы:
- Латеральная (наружная) группа состоит из передней и задней таранно-малоберцовой связки и пяточной малоберцовой связки. В большинстве случаев травмируются именно они.
- Внутренняя (медиальная) группа состоит из дельтовидной связки голеностопного сустава треугольной формы, переднего и заднего таранно-большеберцовых пучков.
Кроме того, в связочный аппарат голеностопа входят элементы, соединяющие между собой берцовые кости. Воспалиться может любой элемент связочного аппарата, высокая частота его повреждений обусловлена прямохождением.
В зависимости от того, какая именно группа сочленений воспалена, боли могут быть локализованы сбоку стопы, в подъеме, подошве или в области голеностопа.
Латеральные боли сопровождают воспаление передней или задней таранно-малоберцовой связки, медиальные — дельтовидной связки голеностопного сустава.
Болевые ощущения могут сопровождать движение или проявляться в подвешенном состоянии. Какой именно элемент поражен, можно обнаружить на узи: поврежденные соединительные волокна будут отечными, утолщенными и неоднородными по своей структуре.

Подошвенный лигаментит, который называют плантарным, — это воспаление сочленения, проходящего посередине, от пяточной кости до фаланг пальцев.
Подошвенный лигаментит сопровождается болью в своде стопы при ходьбе и стоянии, отечностью, иногда — онемением нижней части ноги. Болезнь часто беспокоит тех, кто много времени проводит на ногах: спортсменов, продавцов. Причиной воспаления может стать неудобная обувь и анатомические особенности строения свода стопы.
Подошвенный лигаментит часто путают с плантарным фасциитом, при котором воспаляется подошвенная фасция и формируется пяточная шпора. Симптомы у этих заболеваний схожи, а дифференциальный диагноз ставят на основании наличия пяточной шпоры, которую можно увидеть на рентгеновском снимке.
Межостистые связки позвоночника соединяют остистые отростки 2 соседних позвонков. Самые объемные соединительные образования находятся в поясничном отделе, наименее развитые — в шейном отделе позвоночника. Чаще всего регистрируют воспаление связок поясничных позвонков.
часто не поддается диагностике. Диагноз часто звучит как «поясничные боли невыясненной этиологии». Посттравматический межостистый лигаментит проявляется болевым синдромом при разгибании позвоночника. Пальпация межостистых соединений также вызывает сильную боль.
Различают такие виды этого заболевания:
- воспаление кольцевидного сочленения пальца (болезнь Нотта, щелкающий палец);
- воспаление ладонных и поперечных связок запястья (синдром запястного канала).
При стенозирующем лигаментите кольцевой связки кисти один из пальцев руки (чаще это большой или указательный палец) на ранней стадии при сгибании издает щелкающий звук, а затем фиксируется в согнутом положении.
Обычно воспаление связки сопровождает тендинит сухожилия одного из пальцевых сгибателей. Болезнь сопровождается болью в области поражения, а со временем распространяется на всю кисть.
В процесс часто вовлекаются межфаланговые соединения.
При стенозирующем лигаментите ладонных и поперечных связок происходит отек и утолщение волокон.
Это становится причиной сдавливания срединного нерва под поперечной связкой — развивается синдром запястного канала (тоннельный синдром). Заболевание сопровождается сильной болью и онемением пальцев рук.
Тоннельным синдромом чаще страдают женщины, кроме того, люди определенных профессий, чья работа связана с функциональной перегрузкой пальцев и кисти рук.
Могут воспаляться и другие элементы связочного аппарата кисти.
Как лечить повреждение связок: консервативно, оперативно и народными средствами

Разрыв ПКС — частая причина реконструктивной хирургии. Связка проходит по диагонали через внутреннюю часть колена, давая суставу стабильность она управляет движением голени.
Чаще всего травмируется во время катания на лыжах, игры в теннис, сквош, футбол, регби, составляя 40% всех спортивных травм. Неправильное приземление во время прыжка, резкая остановка или поворот, столкновение – основные причины разрывов. Нестабильность, сокращение полного диапазона движения — признаки поражения.
Решение о проведении операции зависит от степени повреждения и ухудшения качества жизни.
Перед тем, как лечить связку хирургическим путем, необходимо подождать, пока сойдет отек и вернется полный диапазон движения.
Дополнительно понадобится укрепить четырехглавую мышцу бедра и заднюю поверхность бедра. Если подвижность не возвратится до операции, то понадобится три недели занятий с реабилитологом для улучшений мобильности.

Перед операцией пациента отправляют на физиотерапию, предназначенную для повышения гибкости сустава. Инструктор ЛФК рекомендует выполнять домашние упражнения, возможно посещение бассейна, или тренировки на велотренажере, позволяющие укрепить мышцы без осевой нагрузки на колено.
Рекомендовано избегать активности, связанной с поворотами и прыжками.
Чаще всего связки сшиваются, но в некоторых случаях требует присоединение новых
тканей с использованием тканей подколенного сухожилия или надколенника. Практически в 80% случаев операция восстанавливает функции сустава.
Небольшая отечность и боль может сохраняться несколько дней из-за поражений хряща.
Восстановление после операции занимает около шести месяцев, посвященных реабилитации, что особенно важно для спортсменов.
Полный разрыв наружной коллатеральной связки ушивается из-за сильного расхождения оторванных концов. Реконструкцию проводят полиэфирной лентой или сухожилием двуглавой мышцы в случае расслоения волокон.
На начальных этапах важной особенностью терапии патологии является ликвидация болевых ощущений. Для этих целей проводится местная новокаиновая блокада:
- В полость коленного сустава вводится раствор новокаина (20%);
- Накладывается гипсовая лангета на 12-14 дней;
- При ходьбе с 3-го дня можно опираться на поврежденную ногу.

Такая методика используется у спортсменов и позволяет через 1-1,5 месяцев вернуться к тренировкам.
В остальных случаях, чтобы эффективно вылечить растяжение связок новокаиновая блокада применяется редко. Врачи назначают нестероидные противовоспалительные средства (ибупрофен, нимесулид), которые снимают отечность и боль.
Чтобы эффективно вылечить заболевание при тяжелой степени повреждения хирургам приходится выполнять реконструктивные операции: формирование правильной точки фиксации внутренней боковой связки, транспозицию «гусиной лапки» путем ее закрепления к собственной связке надколенника.
В России распространена пластика гомосухожилием или лавсановой лентой.
Как лечить растяжение колена мазями
Какие виды мазей применяются при повреждении связок колена:
- Нестероидные противовоспалительные средства (мазь с индометацином, вольтареном, диклофенаком);
- Стероидные гормоны (преднизоловая, гидрокортизоновая мазь);
- Согревающие раздражающие средства (камфора, никотиновая кислота, эфирные масла);
- Охлаждающие мази (с ментолом и хроэтилом);
- Местные анестетики (ультрафастин);
- Рассасывающие (с содержанием гепарина);
- Сосудозащищающие мази (венорутон, аэсцин, троксевазин).
Комбинированные мази считаются одними из самых эффективных: Диклобене гель, никофлекс, апизатрон, финалогон, меновазин, камфоцин, Бен-Гей.
Диклобене гель содержит в составе гепарин, диметильсульфоксид (из группы противовоспалительных средств), Декспантенол (для заживления ран).

Финалгон – смесь ванилилмоноамида и никотиновой кислоты, оказывающих согревающее, противовоспалительное и местно раздражающее действие.
Бен-Гей – комбинация НПВС, ментола и метилсалицилата.
Лечение мазями и народными средствами эффективно только в сочетании с пероральными противовоспалительными препаратами.
Вылечить растяжение связок колена народными средствами невозможно, но в сочетании с фармацевтическими препаратами они ускоряют процесс восстановления. Существуют проведенные рецепты, которые уменьшают воспаление и устраняют боль в колене.
Мазь из глины. Если смешать речную глину с яблочным уксусом и накладывать смесь на область повреждения, получится согревающий, противовоспалительный и обезболивающий компресс.
Листья эвкалипта с протертым чесноком используются для приготовления мази. Для этого измельчить 10 листьев и смешать их со свиным жиром. Прокипятить 5 минут и применять мазь ежедневно.
Картофель. Очистите сырой клубень и натрите его на терке. Прикладывайте пюре к области боли. Усилить лечебные свойства картофеля можно смешиванием его с луком и капустой. Смешайте данные ингредиенты, мелко перетрите и прикладывайте на ночь.
Лечить растяжение коленного сустава народными средствами и фармацевтическими мазями можно, но следует исключить разрыв связочно-сухожильных апоневрозов, при которых необходимо оперативное вмешательство.
Классификация
Повреждение связочной структуры – это разрыв волокон связки, ограниченный ее пределами. Выделяют три степени повреждения:
-
I степень – разрыв минимального числа волокон связки с локальной болезненностью, но без нарушения стабильности;
-
II степень – разрыв большего числа волоком связки, протекающий более болезненно, с выраженной реакцией сустава, снижением его функции, но также без нарушения стабильности;
-
III степень – полный разрыв связки с нарушением стабильности сустава.
При III степени повреждения выделяют, в свою очередь, 3 степени выраженности нестабильности, проявляющейся при исследовании сустава при помощи тестов и обозначаемой.
-
суставные поверхности расходятся не более 5 мм;
-
расхождение составляет от 5 до 10 мм;
-
расхождение превышает 10 мм.
Возникшую нестабильность определяют по направлению смещения голени относительно бедра: медиальная, латеральная, передняя, задняя. В подавляющем большинстве наблюдений повреждения носят комплексный характер, и развивается многоплоскостная неустойчивость сустава.
При изолированном повреждении связок чаще всего страдают:
-
передняя крестообразная связка;
-
комплекс большеберцовой коллатеральной и медиальных капсулярных связок;
-
задняя крестообразная связка;
-
малоберцовая коллатеральная связка и латеральные капсулярные связки.
Наиболее часто встречающиеся сочетанные повреждения следующие:
-
передняя крестообразная связка и один из менисков;
-
триада Турнера – разрыв передней крестообразной и большеберцовой коллатеральной связок, а также внутреннего мениска;
-
передняя крестообразная и большеберцовая коллатеральная связки.
Неадекватное лечение нестабильности сустава ведет к развитию его вторичного дегенеративно-дистрофического поражения. Хроническая нестабильность коленного сустава является причиной посттравматического деформирующего артроза у 21-30% больных.
Диагностика
Стабильность коленного сустава обеспечивается гармоничным и координированным взаимодействием формирующих его анатомических структур. Основой стабильности сустава является связочный аппарат. К вспомогательным структурам относятся фиброзная капсула, мениски, сухожилия и мышцы, окружающие сустав. Определенную роль в обеспечении стабильности играет форма бедренной и большеберцовой костей.
Основными жалобами пациентов в остром периоде повреждения связок являются выраженная боль, быстро нарастающий отек сустава, ограничение движений и нарушение опороспособности конечности. Неоперативное лечение приводит к купированию симптомов острого повреждения сустава, со временем формируется его хроническая нестабильность, характеризующаяся ощущением неустойчивости травмированного сустава при ходьбе и занятиях спортом, рецидивирующим синовитом, периодически возникающими «мягкими» и легко устранимыми блокадами сустава. Исключительно важно установить механизм травмы, позволяющий предположить повреждение связок.
Клиническая диагностика нестабильности сустава основана на проведении тестов, определяющих состояние той или иной связочной структуры под нагрузкой. По степени расслабленности оценивают ее состояние в сравнении с интактным коленным суставом.
Особенно информативно проведение тестов после анестезии. Необходимо помнить о возможной врожденной повышенной системной эластичности капсульно-связочного аппарата, так называемом синдроме гипермобильности суставов.
Тесты выполняют в положении больного лежа на спине при максимальном расслаблении мышц нижней конечности. Для определения состояния коллатеральных связок используют тесты отведения или приведения голени в положении сгибания в коленном суставе 150-160° и при полном разгибании.
Избыточное отклонение голени наружу при тесте отведения в положении полного разгибания свидетельствует о повреждении длинных переднемедиальных волокон внутренней боковой связки. Положительный тест при 150-160° сгибания и отрицательный при полном разгибании говорит о повреждении заднемедиальной части большеберцовой коллатеральной связки и задней косой связки с сохранением переднемедиальных волокон связки.
Тест приведения в положении сгибания голени 150-160° определяет состояние латеральных стабилизаторов, при полном разгибании голени оценивают наружную боковую связку и сухожилие двуглавой мышцы бедра.
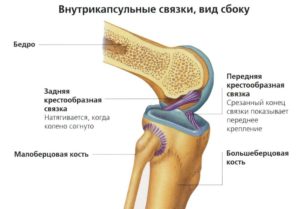
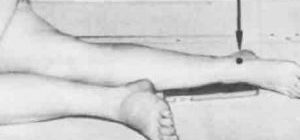
Состояние крестообразных связок и возможность переднезаднего и ротационного смещения голени определяют тестами «переднего и заднего выдвижного ящика» в нейтральном положении голени, при 30° внутренней и 15° наружной ротации, а также тестом Лахмана и тестом pivot-shift.
При нейтральной ротации голени оценивают только переднюю или заднюю крестообразные связки. Тесты «переднего и заднего выдвижного ящика» выполняют следующим образом: у лежащего на спине пациента фиксируют стопу в положении сгибания в коленном суставе 90° и тазобедренном суставе 45°.
Обхватив верхнюю треть голени двумя руками, хирург смещает ее вперед и назад. При 30° ротации внутрь интактные латеральные связочные структуры и задняя крестообразная связка активно удерживают голень от подвывиха даже при поврежденной передней крестообразной связке, тест становится отрицательным.
Тест «переднего выдвижного ящика» может быть ложно отрицательным при острой травме сустава и сопровождающих его болезненности и выпоте, в случае напряжения мышц, окружающих коленный сустав, при ущемлении заднего рога медиального мениска препятствующем смещению голени вперед.
Более информативным при острой или застарелой травме сустава является тест Лахмана, приближающийся по чувствительности к 100%. Его выполняют следующим образом: хирург придает конечности положение сгибания в коленном суставе около 155-160°, оно достаточно безболезненно и комфортно в острой стадии повреждения.
Бедро стабилизируют одной рукой, а второй охватывают заднюю часть верхней трети голени. Голень плавно смещают кпереди и кзади. Тест оценивают по ощущению смещения голени кпереди в виде конечной мягкой нефиксированной точки и внешней деформации контуров сустава.
Модификация этого теста — «Jerk»-тест предложен J.Hughston и соавт. в 1974 г.. Его выполняют таким же образом, но голень перемещают из положения сгибания в разгибание. О повреждении передней крестообразной связки свидетельствует внезапное соскальзывание голени кпереди и ощущение резкого толчка при 150° сгибания.
Повреждение задней крестообразной связки характеризуется положительным тестом «заднего выдвижного ящика», а также обратным тестом «соскальзывания» – при разгибании в коленном суставе голень вправляется из положения заднего подвывиха, при этом стопу необходимо удерживать в положении ротации наружу.
Для объективизации переднезаднего смещения голени используют артрометр. Во время исследования его фиксируют двумя ремнями к голени, противоупором служит надколенник. Степень смещения вперед в момент приложения фиксированного усилия определяют по показателям датчика.
Обзорная рентгенография коленного сустава в переднезадней и боковой проекциях является обязательным методом исследования при повреждении связок. Она обладает высокой информативностью при отрывах связок с фрагментом кости в местах их анатомического прикрепления, чаще всего передней крестообразной связки с межмыщелковым возвышением большеберцовой кости у пациентов подросткового возраста.
Для объективизации рентгенологического исследования и оценки степени повреждения связочных структур проводят рентгено-функциональную диагностику с применением аппаратных устройств различной конструкции.
Суть данного метода заключается в том, что силовое воздействие на голень в различных плоскостях в момент рентгенографии позволяет по степени ее смещения судить о состоянии подвергающихся нагрузке связок.
Дополнительная информация при повреждении капсуло-связочного аппарата может быть получена при контрастной артрографии, однако в последние годы многие исследователи подчеркивают невысокую информативность данного метода.
Двойное контрастирование незначительно повышает достоверность результатов исследования при повреждении передней крестообразной связки, в основном контрастируется и оценивается состояние синовиальной оболочки крестообразных связок, а не собственно связки.
Современные методы МРТ с высокой точностью могут определить нормальное состояние крестообразных и коллатеральных связок и их поражение.
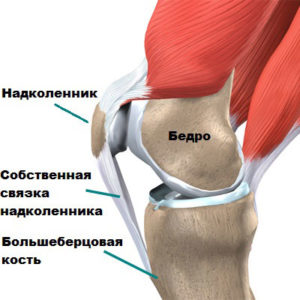
Все медиальные и латеральные связки гомогенно темные и при разогнутом положении коленного сустава имеют четкие прямые контуры. Любое расширение контуров, нарушение их протяженности, смещение, увеличение интенсивности сигнала, а также извилистость краев расценивают как симптом повреждения.
Точность диагностики состояния связок при помощи МРТ достигает 95-97%.
Завершающим этапом обследования пациентов с повреждениями капсульно-связочных структур является диагностическая артроскопия. О повреждении коллатеральных связок свидетельствует субсиновиальное кровоизлияние по ходу связки, наблюдающееся в остром периоде.
В отдаленном периоде косвенным признаком повреждения служит избыточная открываемость медиального или латерального отдела бедренно-большеберцового сустава. В заднелатеральном отделе можно обнаружить культю сухожилия подколенной мышцы или значительное снижение тонуса сухожилия при его разрыве.
Повреждения ПКС
Характеризуются разнообразием артроскопических симптомов. При свежих разрывах наблюдается кровоизлияние в связку, разрыв ее волокон, снижение тонуса связки и нарушение ее непрерывности, формирование культи связки на большеберцовой кости.
В застарелых случаях отмечается снижение тонуса связки, замещение ее рубцом, часто припаянным к ЗКС, образование культи или полное отсутствие связки. Косвенным признаком разрыва даже при кажущейся непрерывности волокон связки служит чрезвычайно легкий осмотр всех отделов бедренно-большеберцового сустава из-за его чрезмерной «расслабленности».
Клиническая картина повреждений
Двумя основными разновидностями являются растяжения и разрыв.
Растяжение может развиться в результате следующих причин:
- чрезмерное воздействие на коленный сустав;
- выполнение движений, которые не свойственны коленному суставу;
- неудачное приземление при прыжке;
- резкие движения, связанные со сгибанием колена;
- нагрузки, которые превышают допустимые нормы для человека.
Клиническими проявлениями растяжения являются следующие симптомы:
- при движении или прощупывании колена появляется боль, которая сопровождается появлением хруста в костях;
- кровоподтек;
- припухлость;
- разболтанность или выгибание свидетельствуют о нарушенной стабильности в суставе;
- затрудненное движение.
Причины разрыва аналогичны факторам, вызывающим растяжение, а вот что касается клинических симптомов, то они несколько отличаются:
- резкие боли в коленном суставе;
- отечность, которая влечет за собой увеличение сустава в объеме;
- появление характерного треска;
- ограничение в подвижности или полное ее отсутствие;
- невозможно перенести вес тела на поврежденную ногу.
Общие симптомы повреждения
Повреждение связок коленного сустава проявляется следующими признаками:
- Ощущение нестабильности — колено подкашивается.
- Боли могут быть умеренными или выраженными, что зависит от степени повреждения.
- Отек и болезненность указывают на объем поражения волокон – от надрыва до полного разрыва.
- Ощущение блока или щелчков в суставе при движении.
- Онемение или слабость в ноге появляется при сопутствующем растяжении или сдавливании нервов окружающими тканями.
Повреждение медиальной связки первой степени выражается болезненностью на месте поражения. Дискомфорт усиливается при сгибании и смещении голени внутрь по отношению бедру, когда болят связки при вставании из глубокого кресла.
Вторая степень проявляется отечностью в течение суток после травмы, болевой синдром усилен при прикосновении или напряжении.
При третьей степени, когда связка разрушена, нестабильность колена нарушает ходьбу. Сильный отек и скопление крови не проявляются сильно, так как повреждается капсула сустава.
Симптомы растяжения связок возникают по причине раздражения нервных окончаний, которыми «напичканы» данные образования, кровоизлияния в мягкие ткани и отека травмированного сустава. Резкая боль на первых порах усиливается при попытке движений.
Основные симптомы при растяжении связок коленного сустава:
- Кровоизлияние и гематома;
- Ограничение подвижности;
- Хруст и щелчки при движениях;
- Болезненность сустава при ощупывании.
При растяжениях в коленном суставе бывает так, что в первое время пострадавший может совершать движения. С течением времени симптомы нарастают: усиливается отек и болезненность, что приводит к ограничению подвижности.
Травматологи считают, что период «мнимого благополучия» является обманчивым и способствует еще большему нарастанию клинической картины патологии. Сохраняется он до появления выраженных воспалительных изменений в связках у людей с высоким порогом болевой чувствительности. Такая ситуация увеличивает сроки восстановления и затрудняет лечение.
Растяжение связок не следует путать с повреждением мышц. Симптомы этих состояний несколько отличаются.
Необходимо отличать симптомы патологии от вывихов и переломов.
При вывихе происходит смещение суставных поверхностей без переломов костей. При внешнем осмотре сустав не изменяется, но движения ограничены. Патология хорошо прослеживается на рентгенограмме.
Клинические симптомы заболевания зависят от степени его выраженности:
- При первой степени повреждается небольшой участок связочных структур. Незначительный болевой сидром существенно не ограничивает подвижность;
- 2 степень – частичный разрыв связки проявляется сильной болью, гематомами и отеком;
- 3 степень – это полный разрыв связки. Человек ощущает сильную боль, прослеживается выраженный отек мягких тканей, синюшность кожных покровов и ограничение движений в суставе.
Степень тяжести болезни определяется периодом восстановления после патологии, который может длиться от нескольких недель до 1 года.
На симптомы влияет разновидность и количество поврежденных связок коленного сустава: боковые или крестообразные. Народными средствами можно лечить только 1 степень недуга.
Признаки повреждения внутренней боковой связки
Существуют специфические признаки растяжения внутренней боковой связки коленного сустава. Патология формируется при резком отведении или чрезмерном повороте голени кнаружи. По выраженности признаков травматологи при патологии отличают дисторзии от разрывов.
Дисторзия внутренней боковой связки – незначительные разрывы ее отдельных волокон, синовиальной оболочки или капсулы коленного сустава. Признаки: выраженная отечность и боль в проекции внутренней суставной щели.
Травматологи определяют симптомы патологии по ротации (повороте) голени кнаружи и усилению болевых ощущений у пациента при попытке отведения голени в сторону.
Разрыв внутренней боковой связки сопровождается выраженным отеком, который распространяется на нижнюю часть ноги по подкожной клетчатке. При пальпаторном исследовании нижней конечности ощущается сильная боль в области большеберцовой кости. Движения в суставе сильно ограничены.
Следует заметить, что растяжение внутренней боковой связки коленного сустава встречается чаще других форм заболевания. Его травматолог определяет уже при первичном осмотре пациента, так как промедление чревато серьезными последствиями, а лечение должно проводиться сразу после обнаружения патологии.
Профилактические меры растяжек
Для того чтобы уменьшить вероятность повторной травматизации, а также изначально снизить риск появления растяжек, необходимо придерживаться следующих рекомендаций:
- применение средств защиты (специальная экипировка);
- для тренировок следует использовать удобную обувь с подошвой, которая пружинит;
- выполнение специальных упражнений, которые способствуют укреплению мышц;
- силовые тренировки с постепенным наращиванием нагрузки.



Оставить комментарий