Оглавление
Почему скапливается жидкость в коленном суставе
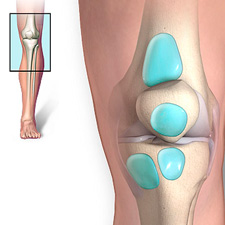
Травмы, болезни коленей вызывают опухание, отеки близлежащих тканей. Из-за большого количества суставной жидкости возникает воспаление.
К факторам риска относятся:
- большая масса тела, ожирение, дающие перегрузку веса на суставы;
- пожилой возраст;
- высокий риск резких двигательных нагрузок на колени у футболистов, теннисистов, хоккеистов, которые часто подвержены травмам менисков.
Причиной скопления синовии могут стать ушибы колена и серьезные острые воспаления. Уплотняются синовиальные ткани, вырабатывается больше секрета, чем требуется по физиологической необходимости. Сустав опухает, отекает, появляется подкожная гиперемия, проявляется синяк, теряется способность нормально двигаться.
Варианты развития патологии:
- гидрартроз, когда жидкость набирается внутри околосуставного мешка;
- гемартроз, когда скапливается синовия с кровью.
Общие причины избыточного скопления суставной жидкости:
- инфекции, проникшие в структуры колена, размножаются быстро, доходя до гнойных форм;
- асептические воспаления без инфекционного агента, возникающие на фоне переохлаждения;
- иммунные воспаления аллергического или ревматического характера.
В официальной медицине причины излишнего сбора синовиального секрета, припухания коленей, считаются конкретные заболевания:
- остеоартрозы;
- остеоартриты;
- гонартрозы;
- ревматоидные артрозы;
- артриты ревматической этиологии;
- подагра;
- инфицированный выпот со скоплением гнойного экссудата;
- проявления аллергии;
- артриты инфекционного и реактивного происхождения;
- жидкость серозной этиологии;
- дерматомиозит;
- гемофилия, вызывающая гемартроз.
Когда причину выявить невозможно, используют диагноз из МКБ-10 – идиопатический синовит.
Инъекция (видео)
Когда происходит надавливание на хрящ, из его глубоко расположенных слоев выделяется ликвор и смазывает поверхность, а при уменьшении давления жидкость в коленном суставе прячется обратно. Этот процесс обеспечивает отсутствие трения при движениях разной интенсивности.
Синовиальная оболочка все время работает над тем, чтобы выделять новую жидкость, которая смазывает и питает сустав. Отработав положенный срок, она покидает синовиальные сумки, и через лимфатические сосуды покидает организм.
Нарушение оттока лимфы и размножение в ней разных бактерий провоцирует развитие в коленном суставе воспалительного процесса и значительной отечности. Для предотвращения данной ситуации необходимо пить достаточное количество чистой воды и выполнять регулярно физические упражнения или хотя бы двигаться.
При недостатке суставной жидкости происходит ухудшение скольжения и возникает хруст. В некоторых случаях при нормальном объеме ликвора в ней определяется недостаток некоторых элементов, к которым относятся глюкозамин и хондроитин.
Глюкозамин выполняет такие функции:
- помогает восстановить механизмы ферментации в суставе;
- принимает участие в синтезе хондроитинсерной кислоты;
- замедляется течение разрушительного процесса в суставе;
- уменьшаются болевые ощущения;
- облегчается физиологическое отложение кальция в костной ткани.
Хондроитин представляет собой сульфатированный гликозаминогликан и является специфическим компонентом хряща. Основная задача этого компонента – это стимуляция синтеза гиалуроновой кислоты и активная регенерация хрящевой ткани.
Чтобы определить заболевание проводят анализ суставной жидкости, в результате чего определяется ее состав, основные характеристики, количество белка и лейкоцитов. Для этого необходимо сделать пункцию сустава с патологией и отдать выделенное для лабораторного исследования и бактериологического посева.
В заключение можно сказать, что ежедневно в суставе происходит разрушение и восстановление, и задачей каждого человека стает обеспечение организма всеми необходимыми питательными веществами, чтобы жидкость в коленном суставе была постоянно.
Лечение состояния
Мы рассмотрели заболевания и возможные проблемы, вернее самые явные и наиболее часто встречающиеся. Но, к сожалению, всего описать нельзя. Это можно настрочить целую книгу, да и нам, простым людям, думаю, этой информации достаточно.
Я не буду также писать, что необходимо делать при таких проблемах и заболеваниях. Всё это действительно серьёзные вещи. Затягивать лечение или надеяться в этих случаях на авось или старинные бабушкины рецепты противопоказано.
Но, как я уже неоднократно говорил и повторял: «Доверяй, но проверяй!» Не спешите сразу выполнять то, что назначает врач. К огромному сожалению, врачи сейчас разные, попадаются откровенные халтурщики и менеджеры по продажам (особенно в платных клиниках), о чём я неоднократно писал.
Огромное количество случаев, когда один врач прописывает и колет какие-то уколы в сустав, а когда проблема только усугубляется, разводит руками. И, что самое интересное, другой врач, у которого вы оказываетесь, категорически отрицает предыдущее лечение. А вы только стоите и разводите руками. Что делать – неизвестно. Будьте внимательны.
В итоге, всё-таки скажу общими словами, что лечение описанных заболеваний должно быть комплексным. Если это травма, то прежде всего необходимо восстановить правильную механику сустава. Он должен работать так, как положено природой, ничего не задевая, не скрипя и не раздражая, не допуская каких-либо сдвигов или вылетов, словом, анатомически правильно.
Иными словами, врач, учитывая все причины и проведённые исследования и анализы, решает каким путём идти дальше для устранения проблемы: консервативным или хирургическим. В каждом конкретном случае, учитывая множество факторов, делается выбор в пользу того или иного метода.
Проведённая операция – это только первый и не такой существенный шаг в лечении. Наиболее важны дальнейшие действия по устранению нарушений внутренней среды сустава.
Если повезло и выбрано консервативное лечение, то алгоритм тот же. Соблюдение правильно выбранного курса медикаментозного или иного лечения, а в дальнейшем курсы восстановительного лечения. А после — соблюдение основ культуры питания и физической культуры, без которых вылечить сустав и не допустить возвращения проблемы, невозможно.
На этом пора заканчивать. Надеюсь, что вся информация была вам полезна и послужит напоминанием о необходимости правильного поведения и образа жизни во избежание таких проблем.
Всего доброго. Не болейте!
Вне зависимости от конкретной причины, если жидкость в коленном суставе повышена, то необходимо обращаться к врачам, так как попустительство и необращение внимание на изменения собственного здоровья может привести к возникновению серьезных порождений и потере подвижности в суставе.
Медикаменты и фармакологические препараты в данном случае проявляются с различными целями, к которым относятся: прекращение воспалительных процессов, уничтожение инфекционного фактора, возобновление кровоснабжения, восстановление суставной структуры и пр.
К операбельным методам лечения относят два: лечение пункцией и замена жидкость в колене на жидкость искусственного происхождения, но полностью повторяющую свойства первой. Для этого делается пункция и излишнее количество синовиальной влаги удаляется.
Избыточная жидкость в коленном суставе может привести к серьезным последствиям, поэтому не нужно заниматься самостоятельным излечением, лучше незамедлительно пойти к врачу.
Скопление жидкости в суставах – проблема, которая требует незамедлительного вмешательства специалиста. Отсутствие острой боли и других ярко-выраженных симптомов – ещё не повод для того, чтобы относиться к проблеме несерьезно.
Важность своевременной диагностики и оперативного лечения заключается в том, что причиной скопления жидкости в суставах могут стать многие заболевания, как прямые, такие как артриты, так и те, которые казалось бы не имеют никакого отношения к суставам, например, вирусные заболевания.
Более того, большинство патологий, поражающих суставы, при несвоевременном лечении могут оставить неизгладимый след на здоровье и нормальной жизнедеятельности человека: стать причиной хронических болей, дискомфорта в движениях.
Чтобы предотвратить это нужно следить за здоровьем суставов, не испытывать организм непосильными физическими нагрузками, стараться избегать травм, делать лечебную гимнастику и профилактические процедуры. А в случае возникновения проблемы сразу же обращаться за помощью к специалистам.
Симптомы скопления жидкости в суставах
В зависимости от причины скопления жидкости и от того, в каком суставе она накопилась, симптомы могут различаться в каждом конкретном случае.
Среди общих симптомов выделяют следующие:
-
боль разной природы: острая, ноющая, тупая;
-
набухлость области сустава: может быть очень ярко-выраженной или почти незаметной;
-
скованные движения: в случае, если скопилось большое количество жидкости движения становятся затруднительными, а иногда и вовсе невозможными;
-
повышение температуры тела: может быть, как местное, в области поврежденного сустава, так и общее;
-
подкожное уплотнение в области сустава;
-
покраснение кожи;
-
иногда могут сопутствовать головные боли или даже озноб, если скопление жидкости вызвано инфекцией.
Причины скопления жидкости в суставах
Есть несколько различных заболеваний инфекционного характера, которые могут спровоцировать скопление жидкости в суставах. Не стоит недооценивать и простой ушиб, который может привести к серьезным осложнениям.
Общий список причин скопления жидкости в суставах выглядит следующим образом:
-
Бурсит сустава – заболевание, которое может быть вызвано посредством травмы или инфекции. Бурсит провоцирует возникновение воспалительного процесса в синовиальной (околосуставной) сумки, которое сопровождается накоплением жидкости. Заболевание разделяется на несколько видов в зависимости от того, какой сустав поражен.
Таким образом существует:
-
локтевой бурсит;
-
тазобедренный бурсит;
-
коленный;
-
плечевой и т.д.
Бурсит – заболевание, которое можно отнести к «профессиональным». Им часто страдают люди, чья деятельность связана с постоянными нагрузками на отдельные суставы. Это прежде всего относится к спортсменам, шахтерам, ювелирам, часовщикам, некоторым музыкантам и пр.
-
-
Артрит – общее название группы заболеваний суставов. Общей чертой артритных заболеваний является воспалительная форма.
Возникает артрит по следующим причинам:
-
аллергическая реакция;
-
инфекция;
-
психическая травма;
-
последствия механического повреждения сустава;
-
иммунное нарушение;
-
постоянные нагрузки на одну группу мышц.
В группе риска находятся люди, которые неправильно питаются, ведут малоподвижный образ жизни, имеют лишний вес и проживают в зонах с плохой экологией.
-
-
Артроз – заболевание суставов, которое может возникнуть по двум причинам: природное старение организма и изнашивание суставов, либо же перенесенная травма. Артроз протекает в двух стадиях. На первой возникают болезненные ощущения и значительно уменьшается количество жидкости возле сустава. На второй, наоборот, жидкость начинает накапливаться и иногда чрезмерно, формируя опухлость вокруг поврежденного сустава.
-
Синовит – воспалительное заболевание, поражающее синовиальную оболочку сустава и провоцирующее появление болезненных симптомов и скопления жидкости.
Синовит может возникнуть по следующим причинам:
-
Асептическое воспаление возникает в большинстве случаев из-за полученной травмы, переохлаждения или в следствие инфекционного заболевания. Жидкость, которая скапливается в суставе, по причине асептического воспаления не имеет в своем составе никаких гнойных или вирусных микроорганизмов.
-
Иммунное воспаление с выделение синовиальной жидкости возникает преимущественно как последствие перенесенных заболеваний или тяжелых аллергических реакций.
-
Гнойное воспаление возникает после проникновение в сустав патогенных микроорганизмов. В зависимости от рода вредоносной бактерии различают хламидийное, туберкулезное, дизентерийное, гонорейное и стафилококковое гнойное воспаление.
-
-
Перелом костей сустава. Это серьезное повреждение также приводит к образованию жидкости в области сустава и отечности.
-
Гемоартроз – внутреннее кровоизлияние в сустав. В этом случае в суставе скапливается не выпот, а кровь. Возникнуть данная патология может в связи с механическими повреждениями.
- Асептическое воспаление – характеризуется отсутствием в синовиальной жидкости патогенных микробов и гноя (определяется при помощи лабораторных исследований). Наиболее часто возникает после травм. Однако причиной развития воспаления этого типа может послужить острая вирусная инфекция при реактивном артрите или же после переохлаждения. Также такое воспаления часто вызывают скопившиеся кристаллы мочевины при подагре. Лечение соответственно будет направленно не только на жидкость в коленном суставе, но и на основное заболевание, спровоцировавшее воспаление в колене.
- Гнойное воспаление характеризуется наличием в синовиальной жидкости частиц гноя. Это происходит из-за проникновения патогенных микроорганизмов в сустав и их активном размножении там. Различают туберкулезное, гонорейное, стафилококковое, хламидийное и дизентерийное воспаление в соответствии с возбудителем. Проникновению микроорганизмов могут способствовать бактериальный артрит или же серьезные травмы.
- Иммунное воспаление возникает, как ответная реакция на поражения эпителия патологическими иммунными комплексами. Он возникает при ревматоидном артрите, ревматизме и тяжелых аллергических реакциях.
Механизм возникновения боли в суставе
Постараюсь объяснить механизм боли. Давайте вернёмся к статье и рецепту о том, как вылечить суставы фикусом. Обратите внимание, это средство вроде хорошо помогает (есть конкретный пример читательницы и её мамы, предоставившие этот рецепт), боли уходят и на долго уходят, но потом возвращаются. Почему? Всё просто.
Существующая проблема медленно, перейдя в хронический процесс, всё больше раздражает окружающие ткани. В конце концов, подходит момент, когда становится совсем больно. Естественно, мы обездвиживаем, меньше нагружаем больную конечность.
Основная задача боли, как природного процесса, выполнена. Потом, с помощью примочек, компрессов и иных средств мы начинаем питать сустав, прогревать его, раздражать ткани (например, перцем и водкой), туда идёт больше питательных веществ, воды, какие-то противовоспалительные вещества.
Если вы находитесь на том этапе, когда этого будет достаточно, то сустав и воспалённая ткань успокаиваются, приходят в норму, причин раздражаться у нервных окончаний становится меньше. Сустав проходит.
Так вам кажется. Вы вскакиваете на ноги и приступаете к своей обычной нормальной, привычной жизни. Но так как сама причина не устранена, то процесс опять постепенно набирает обороты, и, через определённое время, вы приходите к моменту, когда снова необходимо делать понравившиеся вам процедуры.
Очень интересно слушать профессиональных врачей, которые расширили свои границы восприятия, которые знают, что такое современная медицина и знают про организм и его уникальность. Понимают, что лучше самой природы, на данном этапе нашего развития, никто не справится с проблемами организма.
Я читаю с удовольствием блоги таких врачей и слушаю их лекции. Осознав многие вещи, они несут в массы правдивые знания о том, что медицина несовершенна. Она многое ещё не может и не знает. Она может помочь в большом количестве ситуаций — это правда, без неё нельзя.
Но природа пока основной наш врач; наш организм — самый лучший врач для себя. И порой мы можем только ждать и не мешать ему. Ему просто надо помочь, а он всё сделает сам. А ещё лучше: не доводить его до появления проблем.
Некоторые профессиональные врачи говорят о том, что всё в организме можно восстановить. Я очень хочу верить этим словам, верить, что так и есть. Я это веду к тому, что не достаточно делать эффективные, как вам кажется компрессы.
Необходимо понять, что вы что-то делали не так, и это «не так» привело вас к проблеме. Достаточно изменить что-то, что перестанет способствовать усугублению проблемы. Лучше, конечно, всё-таки знать врага в лицо и в дальнейшем просто соблюдать основные правила нашего существования.
Да, да, да… Не кидайтесь в меня тапками и перчатками, но это всё то же: движение и питание. Вернее, правильное движение и правильное питание, что уже сложнее и про что мы все — блогеры-здоровяки пишем и пишем. Расшифровываем и приводим примеры свои и других, жизненный опыт и свои результаты.
Прошу обратить ваше внимание, что я не имею в виду исключение современной медицины и действий врачей при заболеваниях. Лишь официальная медицина и используемые ею методы диагностики и анализа способны выявить причины проблем и заболеваний в организме.
Я не буду здесь писать про конкретные таблетки, лекарства и уколы, которые могут помочь, или не помочь, что неудивительно, но часто, в отношении сустава, они могут серьёзно навредить. Это надо помнить.
Подагрический артрит код по мкб 10
Болезнь, которая развивается в связи с отложением в суставах и органах солей мочевой кислоты. Это происходит, когда в организме человека нарушен обмен веществ и кристаллы мочевой кислоты (или ураты) откладываются в почках, суставах.
Это ведёт к воспалению, затруднению движения, деформации сустава. Также страдают почки, в которых откладываются кристаллы, что нарушает нормальное функционирование выделительной системы. Существует классификация заболеваний, в которой перечислены все наименования и отнесены к категориям по развитию, лечению, клинической картине.
Когда пациент приходит в медицинское учреждение, и ему ставят диагноз подагрический артрит код по МКБ 10, и пишут это на карточке. Делается именно так для того, чтобы врачи и остальной персонал понимали, какой диагноз у пациента.
Также, существует общепринятые нормы терапии, как единый основной критерий, тактика или метод лечения который назначается всем больным при той или иной болезни. Далее, судя по состоянию пациента, развитию болезни или других сопутствующих патологий ему назначают симптоматическую терапию.
Вся классификация болезней опорно – двигательного аппарата в МКБ располагается под буквой М и каждому виду такой патологи присвоен свой номер от М00 до М99. Подагрический артрит в МКБ стоит на месте М10, в которой имеются подгруппы с обозначениями различных видов именно подагрического артрита. Сюда входит:
- Неуточненная подагра
- Подагра связанная с нарушением почечной функции
- Лекарственная
- Вторичная
- Свинцовая
- Идиопатическая
При обращении больного в лечебное учреждение проводится подробный сбор анамнеза, лабораторные (анализы) и инструментальные методы (рентген, УЗИ и так далее) исследования заболевания. Уже после точной постановки диагноза врач выставляет код по МКБ 10 и назначает соответствующее лечение и симптоматическую терапию.
Доказано, что подагрическим артритом страдают чаще всего мужчины и только в возрасте, а женщины, если и заболевают, то только после менопаузы. Молодые люди не подвергаются заболеванию в связи с тем, что гормоны, которых достаточное количество выделяется у молодых способны выводить из организма соли мочевой кислоты, что не позволяет кристаллам задерживаться и оседать в органах.
Но, тем не менее, до сих пор ученые не могут с точностью назвать причину, по которой возникает подагрический артрит. По данным статистики и изучения заболевания, выделяются факторы риска, которые могут дать толчок к развитию патологического процесса накопления мочевой кислоты в органах. Это такие факторы риска, как:
- Наследственность. Многие виды хронических воспалительных патологий суставов передаются по наследству. Может быть, что болезнь не проявится за всю жизнь человека, но это бывает крайне редко.
- Заболевания — предшественники. Почечные патологии, болезни сердца, гормональные нарушения.
- Неправильное или неполноценное питание. Злоупотребление мясом или субпродуктами, крепким чаем и кофе, алкоголем, шоколадом.
- Длительный приём некоторых лекарств. Таких, как средства для понижения давления, цитостатические и мочегонные.
Помимо этого, различают первичную и вторичную подагру. Первичная возникает при совокупности генетической наследственности и употреблении в больших количествах нежелательных продуктов. Вторичная развивается при сердечно — сосудистых заболеваниях, гормональных нарушениях и приема лекарственных препаратов.
Различие по возникновению заболевания не влияет на клиническую картину проявления симптомов, вся суть в том, как именно развивался подагрический артрит, какие органы и механизмы он затронул, чтобы оценить в какой стадии находится патологический процесс.
Существует большая разновидность подагрического артрита в связи с клиническими симптомами, патогенезом заболевания, механизму отложения мочевой кислоты, проявлению суставных форм подагрического артрита.
Первичная и вторичная подагра различается по механизму развития заболевания. По различному механизму накопления кристаллов мочевой кислоты подагра бывает разных типов:
- Гипоэкскреторный;
- Метаболический;
- Смешанный тип.
По клинической картине течения подагрического артрита различается:
- Бессимптомные проявления болезни;
- Острая форма подагрического артрита;
- Развитие тофусов;
- Патологии почек, развившиеся на фоне подагры.
По проявлению суставных форм существует:
- Острая форма;
- Интермиттирующая форма;
- Хроническая форма проявляется отложением тофусов.
Подагрический артрит и другие его виды и проявления перечислены в МКБ 10 и каждой форме заболевания присвоен свой, личный номер.

У болезни имеется одно своеобразное отрицательное качество, которое заключается в том, что накопление кристаллов мочевой кислоты может происходить незаметно для пациента. Подагрический артрит не проявляет никаких симптомов, нет клинической картины, но если происходит сильная стрессовая ситуация, серьезное заболевание — это может дать толчок к развитию болезни.
В связи с этим развивается достаточно яркая клиническая картина, так как количество отложенной мочевой кислоты в органах большое и подагрический артрит как- бы «стоит на паузе» и ждёт момента для бурного развития.
Существует три стадии заболевания, различающиеся по количеству симптомов и тяжести течения.
- Латентная стадия. Нет никаких симптомов, человек понятия не имеет, что в его суставах и органах откладываются ураты. Узнать о проявлении заболевания возможно только при лабораторном исследовании крови, например, при ежегодной диспансеризации.
- Острая стадия. Могут возникать рецидивы, когда болезнь затихает, но потом вновь проявляется в острой форме. Симптомы яркие, красочные. Имеется сильный болевой синдром, покраснения и воспаления. Острый подагрический артрит причиняет большие неудобства для человека.
- Хроническая стадия. Наступает между острыми приступами, но может нести длительный характер.
Подагрический артрит не затрагивает большие суставы, локализуясь в мелких. Чаще всего это суставы ног и кистей рук. В 9 из 10 случаев первым страдает сустав большого пальца ноги. Первые проявления заболевания всегда ярко выражены и человек начинает беспокоиться и обращаться за помощью в лечебное учреждение.
Во время яркого патологического процесса симптоматика крайне специфична. Присутствуют сильные боли, воспаление, опухание, покраснение, повышенная температура в месте сустава. В полости и на поверхности сустава, а также под кожей откладываются кристаллы мочевой кислоты.
Если течение острого приступа длительное, то распадающиеся ткани сустава вместе с мочевой кислотой образуют тофусы (узелки). В местах, где ткани сустава нет, её замещают ураты, что ведёт к уменьшению функционирования и к сильному видоизменению конечности. Постепенно сустав становится не в состоянии выполнять свою работу и человек становится инвалидом.
У женщин подагрическая форма редко вызывает такие сильные изменения сустава, ещё реже образуются тофусы, таким образом болезнь не вызывает значительной деформации и утраты функции сустава. У мужчин, наоборот – подагрическая форма крайне агрессивна и если не принимать никаких мер по устранению заболевания, человек становится нетрудоспособным.
Диагностика
Гиперуринемия при лабораторном исследовании крови не является достоверным признаком, подтверждающем подагрический артрит. Это может свидетельствовать о нарушении обмена веществ в организме и не проявляться в суставной форме.
Во время острого приступа производят пункцию сустава (или тофусов – если они имеются) и анализируют полученный материал в лаборатории, в котором находят белые кристаллические отложения мочевой кислоты.
При возникновении приступа подагрического артрита довольно сложно определить какой именно воспалительный процесс присутствует на данный момент. Так как симптомы похожи на другие хронические заболевания суставной ткани.
Рентгенологическое обследование, при длительном течении острого приступа позволяет дифференцировать патологию в связи с обнаружением на рентгенограмме деструкции сустава, наличии пробойников (мест, где ткань сустава подверглась распаду).
Имеется три основных направления, согласно МКБ 10:
- Медикаментозное. Назначаются НПВП для уменьшения болевого синдрома и воспаления, глюкокортикоиды – регулируют гормональный фон организма, колхицин – снижает температуру, приостанавливает процессы кристаллизации мочевой кислоты и её выработку, что значительно влияет на воспалительный процесс уже на ранней стадии приступа подагрического артрита.
- Физиотерапевтическое. Лечение направлено на местное уменьшение воспаления, болевого синдрома, отека и температуры. Такие методы, как электрофорез с лекарственными средствами позволяют местно проникать препарату в ткани и интенсивно выполнять свою работу. Аппликации на место повреждения (например, используя димексид) также увеличивает шансы на скорое выздоровление и избавлению от целого ряда симптомов во время острого приступа.
- ЛФК. Направлено на улучшение подвижности суставного аппарата и возобновлению частично утраченной подвижности за счёт совокупности медикаментозного метода лечения, физиотерапии и физкультуры. Разработаны специальные упражнения, позволяющие постепенно наращивать нагрузку во время занятий, что со временем даёт возможность полностью восстановить все утерянные функции.
Например, упражнения для стоп:
- Пациент должен сидеть и выполнять круговые движения стопой, при этом одна нога согнута в колене и стоит на полу, а другая вытянута вперёд и производит вращения. Если пациент не может самостоятельно осилить упражнение, его можно выполнять пассивно, помогая себе руками так, как это показано на рисунке:
- Стоя прямо, выполнять подъемы тела с помощью перекатывания с носочков на пятку. Подъём проводить медленно, чтобы не нанести травму и без того повреждённым суставам.
- Пациент принимает положение сидя, ноги выпрямлены. Производить движения пальцами ног к себе и от себя.
Причины воспаления суставной сумки. Причины бурсита
Давайте перечислим причины воспаления суставной сумки, причины бурсита. Напоминаю, что завороты и своеобразные карманы суставной сумки называются бурсами, в которых есть жидкость, амортизирующая и гасящая удары при движениях. Отсюда и название. Подробнее в статье про строение суставной сумки.
Бурсы с жидкостью
Воспаление сумки при бурсите может быть вызвано различными причинами:
- излишняя нагрузка на сустав. Излишняя нагрузка или перегрузка сустава – это, для меня, спорное определение. У всех она разная и зависит от многих причин. У кого-то отваливаются ноги после подъёма по лестнице, а кому-то для усталости надо пробежать десятикилометровый марафон. Помимо других причин — отличие в силе мышц и связочного аппарата. Здесь имеет значение и достаточное питание тканей при нагрузках, ну и без доли ума не обойтись. Будешь лезть на рожон, заниматься тем, что не соответствует твоим возможностям, пострадаешь. И некого будет винить. Эти мои «мудрые» мысли подробнее даны в статьях про повреждение связок и про двигательную активность человека. Неадекватная и непосильная нагрузка для сустава и его тканей постепенно вызывает микротравмы, которые накапливаются и, не успевая восстановиться по различным причинам, сустав всё больше воспаляется и повреждается, пока это не перерастает в серьёзную форму.
- травмы. Излишние перегрузки сустава, которые приводят к растяжениям, повреждениям и разрывам связок, сухожилий и нарушениям других хрящевых и костных структур. Считается, что такие проблемы присущи спортсменам. Я соглашусь с этим в отношении профессиональных спортсменов и то, когда ради результата отключают голову. Ни для кого не секрет, что при травме того же сустава можно уколоть мощное обезболивающее, блокирующее все нервные импульсы средство и бежать дальше. Да, сустав будет разрушен полностью, но спортсмен выигрывает соревнования. Ему дают денег на лечение, славу и почёт, он герой, осталось только теперь лечиться и исправлять последствия. Ну, каждому своё. Воспаляться могут как вся суставная сумка, так и отдельные бурсы, в зависимости от более повреждаемого при нагрузках места. Сюда давайте отнесём и сами травмы различной степени, при которых происходят разрывы и растяжения всех возможных структур сустава. Здесь процесс воспаления закономерен.
- травмы суставной сумки и близлежащих тканей. То есть внешние причины: ушибы, порезы, ссадины, раны и т.п. Это причины, которые могут способствовать воспалению слоёв суставной сумки снаружи. Бывает и такое.
- такие заболевания, как артрит (воспаление сустава) и подагра (воспаление сустава по причине накопления солей мочевой кислоты). Эти болезни вызывают воспаления во всех суставах организма и также затрагивают бурсы. Здесь наблюдается опухание, покраснение, отёк и повышение температуры локально у сустава. Естественно, снижается и подвижность.
- инфекции. Это очень неприятная причина. Считается, что если нет травм и механических явных воздействий на сустав, а сустав опухает, то причина в том, что там кто-то живёт. Этот микромир бактерий, вирусов и микробов окружает нас снаружи и изнутри. Стоит дать слабину, вследствие неуважения к своему иммунитету, при котором он слабеет, полчища захватчиков этого мира начинают свою подрывную деятельность. Они ищут лазейки всё время, бродя по организму с кровью и с лимфой. А найдя слабое место, а часто именно суставы, как наиболее повреждаемые и испытывающие огромные нагрузки, являются таким местом, начинают свою подрывную деятельность. Поэтому движение, чистая вода, питание, сильный иммунитет, никаких застоев и болот для локализации (а если часами сидеть на стуле и не двигаться, то так оно и происходит) и захватчики не прорвутся.
- аутоиммунные заболевания. Слушал лекцию одного врача, который сказал, что когда они (врачи) не могут найти причину заболевания, то ставят диагноз аутоиммунное заболевание. Смысл в том, что сам иммунитет вызывает проблему в организме. Это в чём-то мой случай. У меня не приживалась связка после пластики передней крестообразной связки, организм лизировал её (рассасывал или уничтожал). Какова причина этого так и не известно. Конечно, положа руку на сердце, думаю, что будь я на месте Игоря Акинфеева (у него уже две операции по восстановлению связки было), то причину, может быть, и нашли бы, но, но, но…
- Ну и стандартно, когда не известно почему болит, могут быть названы следующие причины: неправильный обмен веществ, интоксикации, аллергические реакции. Заметьте, всё имеет отношение к тому, что мы едим.
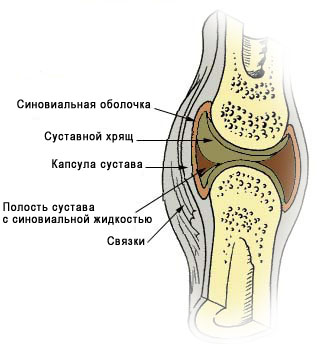
Прежде всего, синовиальная оболочка – это часть суставной сумки и все причины её воспаления, естественным образом относятся и к причинам воспаления синовиальной оболочки.
Синовит подразделяется на:
- хронический (это зависит от течения заболевания),
- инфекционный и неинфекционный (смотря по тому, какова причина воспаления),
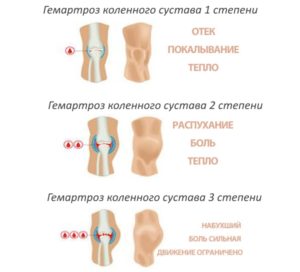
- травматический или острый синовит. Травматический синовит встречается чаще всего и является реакцией на внутрисуставное повреждение. Как правило, травматический синовит возникает в результате значительного разрушения тканей. Синовиальная оболочка реагирует образованием выпота в коленный сустав. Как последствия травмы или без видимой травмы, синовит может возникнуть при раздражении синовиальной оболочки суставными телами, кусочками оторванного мениска, поврежденным суставным хрящом или когда сустав нестабилен и нарушена его механика при травмах связочного аппарата или других деформациях. При травме сустав может увеличиться в размере в течение нескольких часов. Также при травме синовит может быть осложнён гемартрозом (наличием крови в суставе).
- реактивный синовит – это когда происходит воспаление оболочки на фоне или вследствие других заболеваний. Например, я писал про случаи заболеваний сустава при энцефалите в статье Лечение дегенеративных заболеваний сустава.
- синовит, вызванный такими причинами как: аллергические, при нарушении обмена веществ, аутоиммунные.
В ином случае последствия могут быть настолько серьёзны, что придётся не только колоть в сустав нежелательные антибиотики, но и гормональные препараты. Что для сустава, хрящей и других структур очень нежелательно.
Даже в моём случае, с несколькими операциями, накоплением лишней жидкости и непонятного процесса лизирования связки, врачи избегали лишних уколов и внедрений в полость сустава. Им всем хорошо известно, что колоть гормоны в сустав можно только всё взвесив и обдумав, когда польза этого очевиднее вреда.
Бегите от врача, который предлагает вам просто сделать укольчик (если это только не уколы гиалуроновой кислоты и то, делаемые при определённых условиях, а не просто так). Необходимо тогда посоветоваться с несколькими специалистами во избежание негативных последствий.
Теперь вы понимаете, почему я, несмотря на то, что достаточно много знаю о хондропротекторах и о том, что их действие не совсем понятно и доказано, лучше буду есть их и сделаю всё возможное, чтобы избежать заболеваний суставов и возможных проблем с ними в будущем.
Кроме того, именно хондропротекторы (глюкозамин и хондроитин) являются природными безопасными противовоспалительными веществами накопительного действия, входящими в состав хрящевой ткани и синовиальной жидкости.
Если процесс воспаления запустить, то синовиальная оболочка может утолщаться, возможно фиброзное перерождение синовиальной оболочки (разрастание соединительной ткани, появление рубцов), что приведёт к невозможности выполнения ею своих функций.
А то, что сустав долгое время будет отёчен и воспалён, приведёт к его разболтанности от растяжения тканей. И мало сказать, что ощущения от того, как выскакивает и смещается сустав, неприятные. Можете мне поверить.
Но даже уколы — не самое страшное. Можно довести себя до такого состояния, что придётся удалять хирургическим путём воспалённую синовиальную оболочку или её часть. Хорошо, что хоть она впоследствии восстанавливается. Но такие манипуляции, вполне естественно, не могут пройти бесследно. Это операция.
Наиболее распространенной причиной является травматизм коленного сустава и окружающих тканей. Практически любые травматические проявления могут привести к увеличению образования синовиальной жидкости.
К самым частым травмам можно отнести разрыв мениска, разрушение коленной чашечки, повреждение хряща и нарастание костной ткани, удары, сколы и ушибы. Большинство травм сопровождается с попаданием в жидкость сукровицы из поврежденных сосудов кровоснабжения, которые питают ткани структур сустава.
Другой причиной являются заболевания после острой формы, которые перешли в хроническую. Такие заболевания имеют, как правило, инфекционный и деструктивный характер с повреждением всех тканей сустава:
- Ревматизмы;
- Артрит ревматоидного характера;
- Артроз колена;
- Артрит – реакция на внешнее проявление;
- Подагрическое воспаление;
- Волчанка и болезнь Бехтерева.
Симптомы, сопровождающие наличие жидкости в суставах коленей
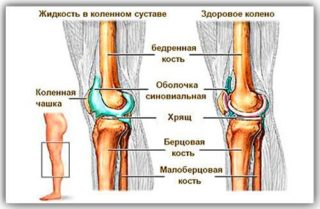
Следует упомянуть, что увеличенное количество жидкости в колене принято называть экссудатом. Его образование вызывается разными причинами поэтому и сопутствуется разной симптоматикой, но есть комплекс симптомов, которые присущи для большинства случаев.
- В абсолютном числе случаев образование жидкости сопровождается сильным болевым синдромом, который усиливается при прикосновениях к колену, его работе или нагружении. При гнойных поражениях болевой синдром имеет пульсирующий характер. При возникновении хронических форм заболеваний боль становится постоянной и часто становится первой причиной обращения к врачу;
- Отечность является вторым характерным признаком. Причем отечность может иметь совершенно незначительные размеры или же быть аномально большой, когда сустав увеличивается в несколько раз. При этом пациент не может как следует опереться на ногу или использовать ее, как толчковую. Отечность так же является очень тревожным симптомом, который и толкает пациента на обращение в мед. учреждения.
Симптомы этой патологии обычно появляются постепенно. Сначала больного начинает тревожить боль и становится заметным увеличение колена в объеме.
Затем собравшаяся жидкость в колене начинает деформировать сустав, что приводит к затруднению движения ноги и еще более выраженным болезненным ощущениям. Боль при этой патологии пациенты характеризуют как постоянную тупую.
В зависимости от причины развития синовита могут наблюдаться и другие симптомы. При инфекционном характере к основным симптомам добавятся повышение температуры тела, покраснение кожи в области колена.
Хроническая форма синовита характеризуется слабыми болями, интенсивность которых возрастает при физических нагрузках и у метеозависимых людей.
Жидкость, скопившаяся в коленном суставе, может иметь разную структуру и окраску. Это определяется в лабораторных условиях и помогает установить причину болезни. Так, при инфекционной причине синовита жидкость мутная и имеет желтоватый оттенок. При кровоизлиянии жидкость будет розовая либо красная.
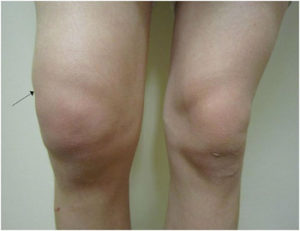
В результате скопления жидкости развивается отечность коленного сустава
Синовит обычно затрагивает одно колено. Симптоматика проявляется неожиданно, без видимых причин. Воспаление сразу переходит в острое течение.
Перегрузки, травмы ведут к развитию воспаления, при котором симптомы не ярко выражены, а накапливаются со временем. Жидкость в суставе собирается постепенно и только со временем становится заметной, когда значительно увеличивается общая отечность.
Основные симптомы патологии:
- резкие боли в состоянии покоя и при любом движении, нарастают пропорционально увеличению объема жидкостного секрета в коленных структурах;
- ограничение амплитуды сгибания или разгибания колена;
- заметные внешние изменения – отечность, объемность, сглаживание анатомических изгибов поверхности;
- повышение общей температуры, озноб, жар.
Необходимо срочное лечение. Острый болевой синдром снимают до начала диагностических мероприятий. Основные исследования, помогающие установить диагноз:
- биохимический анализ крови;
- артроскопия для забора суставной жидкости на гистологию и лабораторное исследование;
- рентгеноскопические снимки;
- МРТ.



Оставить комментарий