Оглавление
- 1 Почему развивается заболевание?
- 2 Причины
- 3 Этиология заболевания
- 4 Виды поражения
- 5 Степени диспластического коксартроза
- 6 Степени развития и клинические проявления
- 7 Детский диспластический коксартроз
- 8 Симптомы
- 9 Диагностика
- 10 Лечение
- 11 Особенности терапии
- 12 Профилактика рецидивов
- 13 Прогноз заболевания
Почему развивается заболевание?
Основная причина — недоразвитие некоторых участков тазобедренного сустава, которое имеет врожденный характер. Человек на протяжении длительного времени может даже не подозревать о данной проблеме, т. к. признаки заболевания бывают скрыты в начальной стадии, а компенсаторный механизм суставов полностью способен выдерживать ежедневные нагрузки.
Однако болезнь коварна, ведь при развитии благоприятных условий недуг быстро развивается. Рассмотрим факторы, которые способны его активизировать:
- Беременность и период кормления грудью;
- Нарушения, связанные с изменением гормонального фона;
- Чрезмерная физическая нагрузка на область сустава;
- Микротравмы тазобедренного сустава;
- Невысокая двигательная активность.
Перечисленные причины способствуют тому, что происходит срыв компенсации и деструкция сустава. В основном патология дает о себе знать в возрасте от 30 до 50 лет.
Причины
Двухсторонний коксартроз развивается на протяжении многих лет. В основе лежит неполноценность составных частей сустава. Это врожденная патология. Со временем появляются симптомы болезни. Пусковыми факторами являются:
- гормональные нарушения;
- тяжелый физический труд;
- травмы тазобедренного сустава;
- гиподинамия;
- застой крови;
- переохлаждение;
- беременность и роды.

Фактором риска развития данной патологии является ожирение. Это создает большую нагрузку на сустав и приводит к деструкции. Пусковым фактором является некроз головки бедренной кости. Жалобы могут появиться после перенесенных травм. К ним относятся ушибы, удары или падения. Диспластический коксартроз часто сочетается с остеохондрозом и поражением коленного сустава. В группу риска входят пожилые люди.
Ознакомимся с причинами, которые могут спровоцировать развитие диспластического коксартроза.
- Человек прекращает заниматься спортом, а его физическая активность уменьшается;
- Рождение ребенка;
- Травмы или часто повторяющиеся микротравмы, в результате которых хрящ растрескивается;
- Факторы, в результате которых повредилась хрящевая ткань, что может спровоцировать разрушение костей и тканей, расположенных рядом с ними;
- Врождённый вывих бедра или дисплазия тазобедренного сустава;
- Большие физические нагрузки, именно поэтому в группу риска входят профессиональные спортсмены;
- Генетическая предрасположенность;
- Неправильная терапия артрита тазобедренного сустава, т. к. при данном заболевании меняются свойства хрящевой ткани, нарушается кровообращение;
- Избыточный вес, что вызывает большую нагрузку на суставы;
- Преобладающее число учёных считают, что заболевание может спровоцировать ухудшение венозного оттока и нарушение артериального притока в суставе.
Данное заболевание возникает в результате неполноценного развития тазобедренного сустава с самого рождения. Оно может не давать о себе знать длительный период времени. Но в результате воздействия раздражающих факторов диспластический коксартроз начинает прогрессировать. Такими факторами могут быть:
- беременность и роды;
- нарушение функционирования эндокринной системы;
- тяжелые физические нагрузки, особенно это касается людей, страдающих лишним весом;
- малоактивный образ жизни;
- травмы пораженного сустава.
Вышеуказанные факторы приводят к постепенному разрушению хрящевой и костной ткани тазобедренного сустава. Обычно первые недомогания больной чувствует к 30-40 годам.
Главная причина возникновения деформирующего артроза — врожденные патологии тазобедренного сустава. Человек может долгие годы жить без характерных симптомов, пока болезнь не проявит себя.
Помимо этого, существуют другие причины появления заболевания:
- Большие физические нагрузки.
- Малоподвижный образ жизни.
- Гормональный сбой.
- Травмы и ушибы.
- Беременность и роды.
Этиология заболевания
Диспластический коксартроз чаще диагностируется у пациентов в возрасте от 25 до 55 лет. К группе риска относятся люди с дисплазией тазобедренного сочленения или врождённым вывихом бедра. Исходя из причин развития патологии, выделяют вторичный и первичный артроз.
Вторичная форма возникает на фоне присутствующих либо перенесенных ранее травм, болезни соха vara, Легга-Калве-Пертеса, нарушения анатомического строения тазобедренных суставов. Основной причиной считается врожденное аномальное формирование структурных элементов сустава: гипоплазия, неполноценность сухожилий, связок, нервных волокон, сосудов, недостаточность хрящевой ткани.
Первичная форма характерна для диспластического коксартроза грудного и поясничного отдела, а также суставов коленей. Причины развития зачастую остаются неизвестными, даже если у пациента не было выявлено наличия способствующих факторов, имеется вероятность развития у него дисплазийного артроза.
Коксартроз также возникает вследствие следующих предрасполагающих факторов:
- беременность, роды (гормональная перестройка организма);
- снижение двигательной активности;
- ослабление тазобедренных мышц и связок;
- прекращение спортивных тренировок;
- травмы, чрезмерные нагрузки;
- наличие воспалительных, инфекционных заболеваний;
- наследственная предрасположенность;
- возраст более 35 лет.
Виды поражения
Специалисты выделяют группы диспластического коксартроза, которые зависят от того, где располагается очаг воспалительного процесса.
- Верхняя часть тазобедренного сустава. Именно в этом участке скелета происходят перегрузки, что с высокой долей вероятности может спровоцировать дополнительное травмирование. Именно поэтому в этом участке сразу появляется резкая боль;
- Нижняя часть сустава. Болевые ощущения в основном незначительные. Заболевание развивается достаточно медленно, а диагностируется в основном в самый последний момент. Медикаментозная терапия в этот период уже не эффективна;
- Центральной части тазобедренного сустава. А этот вид развивается очень быстро и имеет ярко выраженную симптоматику, поэтому диагноз ставится быстро и точно.
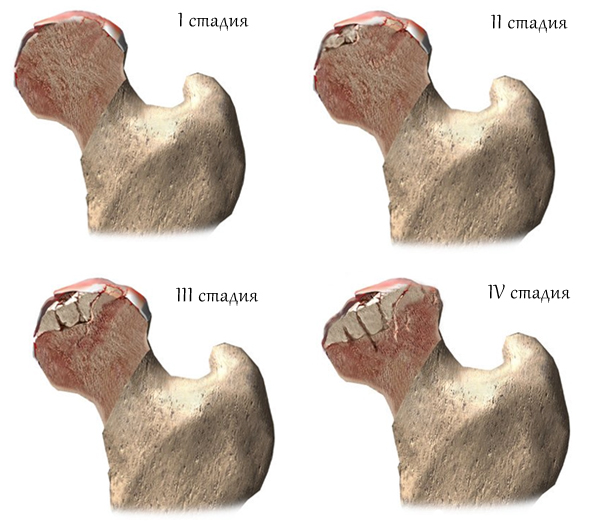
Существует три стадии развития коксартроза, отличающихся между собой симптомами и рентгенологическими проявлениями.
- І степень характеризуется незначительным сужением суставной щели, наличием краевых костных наростов, в которых наблюдаются очаги разрушения. В этот период развиваются болевые проявления в области бедра, которые отмечаются даже после незначительной физической нагрузки. Однако после отдыха они исчезают. Каких-либо внешних проявлений (изменения мышечной силы, походки) не наблюдается;
- ІІ стадия — остеофиты сустава на головке бедренной кости и вертлужной впадине интенсивно разрастаются, а суставная щель сужается на 1/4 от своей нормальной высоты. Вторая стадия характеризуется следующими проявлениями:
- Интенсивные боли, которые начинаются даже после медленной и непродолжительной ходьбы;
- Болезненность в области бедра, паха;
- Развитие хромоты;
- Движения ног, отведение и ротация ограничиваются.
- ІІІ стадия — ярко выраженные деструктивные проявления в области бедра. Суставная щель, впадины теряют свою первоначальную структуру и форму. Боль носит постоянный характер и не утихает и в ночное время. Во время передвижения мышцы бедра, ягодиц атрофируются, больная нога становится короче.
В зависимости от причин развития дисплазийный артроз тазобедренного сустава подразделяют на следующие типы:
- посттравматический;
- диспластический;
- неуточненного генеза.
В детской патологии, исходя от степени поражения суставных элементов, различают 3 вида заболевания:
- ацетабулярная дисплазия;
- недоразвитие проксимальной части бедра;
- ротационная дисплазия – ограничение амплитуды движения в тазобедренном сочленении.
Самой распространенной является классификация дисплазийных артрозов по Crowe, согласно которой выделяют 4 степени развития заболевания:
- I – смещение бедренной головки по отношению к тазовой впадине в расположенном ближе к центру направлении равно значению до 50%, отмечается незначительная деформация головки;
- II – смещение 50-70%, головка частично находится в истинной впадине, но уже формирует псевдосустав;
- III – уровень сдвига 75-100%, в вертлужной впадине остается незначительная часть головки;
- IV – более 100%, характеризуется полным вывихом головки, которая полностью выходит из впадины, сдвигается вверх и поворачивается кзади.
Наиболее простая классификация диспластического коксартроза по Hartofilakidis базируется на определении сдвига головки. Исходя из этого, выделяют 3 вида болезни:
- I – подвывих, вход во впадину увеличен;
- II — низкий вывих, головка контактирует с ложной впадиной, сохраняется взаимосвязь с истинной впадиной и псевдосуставом;
- III – полный вывих, при котором псевдосустав и истинная впадина отграничены друг от друга.
Типирование коксартроза по Eftekhar состоит из 4 разновидностей, оно является предпочтительным для предоперационного изучения или определения нюансов оперативного вмешательства по эндопротезированию:
- А — головка не выходит за границы впадины, вход в нее увеличен;
- В — средний подвывих: головка находится во впадине на 50%;
- С — высокий подвывих: контакт головки и впадины менее 50%;
- D — высокий вывих: образуется ложный сустав с подвздошной костью.
В данной классификации наиболее подробно оценивается степень дисплазии вертлужной поверхности, но недостаточно учтены особенности деформации бедра.
Диспластический коксартроз (деформирующий артроз) — заболевание тазобедренного сустава, при котором характерно разрушение поверхности вертлужной впадины и головки бедренной кости. В большинстве случаев эта болезнь поражает женщин в возрасте 40 лет (по статистике — 80%).
Классифицируется диспластический коксартроз по месту поражения сустава:
- Поражение верхней части головки бедренной кости (резкая боль чувствуется при тяжелой физической нагрузке, во время отдыха — утихает)
- Повреждение нижней части кости (болезнь развивается медленно, поэтому диагноз ставится уже на стадии разрушения сустава).
- Повреждение центра головки бедренной кости (заболевание быстро прогрессирует).
Диспластический коксартроз разделяется на несколько групп в зависимости от локализации очага поражения тазобедренного сустава:
- повреждение верхней части сустава (данный участок больше всего подвержен нагрузкам, а значит, и дополнительному травмированию, поэтому симптомы, вроде резких болей, появляются практически сразу);
- повреждение нижней части сустава (боли несильные, развивается артроз, как правило, достаточно медленно и диагностируется чаще всего на достаточно поздних стадиях);
- повреждение центральной части сустава (чаще всего этот вид артроза быстро развивается, имеет ярко выраженные симптомы и быстро диагностируется).
Степени диспластического коксартроза
В зависимости от степени поражения хрящевой и костной ткани, различают такие виды заболевания:
- Диспластический коксартроз 1 степени. Характеризуется возникновением болезненных ощущений в результате чрезмерных физических переутомлений. В состоянии покоя дискомфорт уходит. На рентгеновском исследовании можно увидеть незначительное сужение суставной щели.
- Диспластический коксартроз тазобедренного сустава 2 степени. Болезненные ощущения в области бедра начинают носить регулярный характер. Могут беспокоить даже в состоянии покоя. Боль локализуется также в нижней части живота, иногда в колене. При ходьбе больной начинает хромать на одну ногу. Мышцы постепенно атрофируются. Рентгеновский снимок показывает значительное сужение суставной щели, в некоторых случаях отмечается вывих.
- Диспластический коксартроз тазобедренного сустава 3 степени. Острая боль начинает беспокоить больного практически все время, особенно в ночное время суток. Пораженный человек начинает сильно хромать. При одностороннем коксартрозе наблюдается значительное укорачивание нижней конечности. Мышцы бедра и ягодиц не функционируют полностью. Если у больного развивается двухсторонний диспластический коксартроз 3 степени, то он физически не в состоянии ходить.
Ранняя диагностика заболевания является залогом успеха его лечения. Но, как правило, если двусторонний коксартроз в результате дисплазии находится в начальной стадии развития, отчетливые клинические признаки отсутствуют. В зависимости от выраженности симптомов различают 3 стадии заболевания:
- I стадия характеризуется незначительным нарушением способности движения, временной болью и хрустом. На рентгеновских снимках малозаметное, слабовыраженное сужение щели сустава, присутствуют начальные остеофиты, отмечается склероз вертлужной впадины и головки. Длина нижних конечностей одинаковая.
- II стадия – подвижность сустава снижена, ощущается хруст во время движения, имеется атрофия мышц, но длина ног одинакова. Суставная щель сужена в 2-3 раза, хорошо заметны остеофиты, кисты на суставных поверхностях.
- III стадия – сустав деформируется, возможен некроз, полное ограничение подвижности, постоянное чувство боли, поврежденная конечность укорочена, невозможно опереться на больную ногу. Суставная щель отсутствует, остеофиты обширные, крупные субхондральные кисты.
Существует несколько подходов к классификации диспластического коксартроза. В зависимости от того, какой компонент сустава поражен, выделяют ацетабулярный, бедренный и комбинированный тип артроза. Степень диспластического коксартроза чаще всего оценивают по классификациям Crowe и/или Hartofilakidis.
Реже используются классификации дисплазии и диспластического коксартроза Eftekhar, Mendes, Kerboul и другие. В рамках классификации Crowe оценивается степень смещения головки бедра относительно вертлужной впадины. Этот показатель указывается в процентах от высоты головки бедренной кости и высоты таза, которые соотносятся примерно 1:5.
Выделяют 4 степени заболевания.
- Смещение в проксимальном направлении, кверху не более чем на 10% высоты таза или половину высоты головки с ее незначительной деформацией. Головка остается в пределах вертлужной впадины;
- Смещение на 50–75% высоты головки, 10–15% высоты таза. В области свода вертлужной впадины формируется ложная впадина. Головка частично находится в ней, частично в истиной впадине;
- Смещение головки относительно впадины превышает 75% ее высоты, может достигать 100%. По отношению к высоте таза степень смещения составляет 15–20%. В вертлужной впадине остается небольшая часть головки бедра;
- Смещение более чем на 100% высоты головки и 20% высоты таза. То есть головка полностью выходит за пределы истиной суставной впадины, при этом она смещена вверх и развернута назад.
В классификации Hartofilakidis акцент делается на статусе вертлужной впадины. Выделяют 3 степени патологии:
- дисплазия – верхняя стенка вертлужной впадины недоразвита (сегментарный дефицит), скошена из-за разрастания остеофитов. Головка бедра деформирована, незначительно смещена, но находится внутри вертлужной впадины;
- низкий вывих – верхняя стенка впадины отсутствует, вход в нее сужен, глубина вертлужной впадины не соответствует высоте головки бедра, которая сочленяется с ложной впадиной;
- высокий вывих – сужение входа и неадекватность глубины более выражены, отмечается значительный наклон вперед (антеверсия), образуются массивные костные разрастания сверху и сзади от впадины. Головка бедра размещается в ложной впадине, смещена кверху и кзади от истиной.
Врачи выделяют 4 стадии развития деформирующего артроза, для каждой из которых характерны индивидуальные симптомы:
- Боль проявляется лишь после физических нагрузок, появляются костные наросты, сужается суставная щель.
- Постоянная боль, затрудняется подвижность сустава, костная ткань разрастается, появляется хромота.
- Хрящ разрушен, постоянная сильная боль, заметная хромота, конечность укорачивается, так как мышцы тазобедренной области атрофированы.
- Клетки ткани полностью отмирают, необходима хирургическая операция по установке имплантов, в самых худших случаях — инвалидность.
| Степень | Что показывает рентген | Характерные симптомы |
| 1-я степень | Наличие краевых остеофитов с очагами деструкции, незначительное сужение суставной щели. | Боль в области тазобедренного сустава, которая возникает после значительных физических нагрузок (например, после интенсивной пробежки или многокилометровой прогулки). Во время отдыха дискомфорт постепенно исчезает. Изменений мышечной силы, походки и амплитуды движений не наблюдается. |
| 2-я степень | Разрастание остеофитов на вертлужной впадине и головке бедра становится активнее. Суставная щель сужена до ¼ от первоначальной высоты. Иногда отмечается подвывих бедренной кости, который возникает в результате разрастания костных элементов у нижнего края вертлужной впадины. | Боль в тазобедренном суставе носит более интенсивный характер, возникает даже при недолгой и медленной ходьбе или даже в состоянии покоя. Боль может отдаваться в бедро и паховую область. Возникает хромота. Движения ноги ограниченны, затруднительны ее отведение и ротация. Мышечная сила бедра снижается. |
| 3-я степень | Характеризуется выраженными деструктивными явлениями в тазобедренном суставе. Суставная щель исчезает, головка бедра и суставная впадина теряют свою форму и структуру. | Симптомы боли носят постоянный характер и возникают даже в ночное время. При ходьбе больной сильно хромает Мышцы ягодиц, бедра и голени атрофируются. Происходит укорочение конечности. Если процесс двухсторонний, то пациент не может ходить. |
Степени развития и клинические проявления
Прочный суставный хрящ покрывает кости тазобедренного сустава. Какую роль выполняет хрящ? Он помогает равномерно распределять нагрузку во время ходьбы, дает возможность костям мягко скользить относительно друг друга. Защищает и питает хрящ суставная жидкость, которой он покрыт.
Заболевание тазобедренного сустава изменяет свойства суставной жидкости, в результате чего она приобретает вязкость, густоту и перестает эффективно выполнять функцию смазки хряща. А это ведет к тому, что хрящ начинает подсыхать, становится тоньше и покрывается трещинками.
Из-за этих негативных перемен страдают кости сустава: они обнажаются, давление на них возрастает, что приводит к деформации костей.
Дисплазия может быть односторонней и двусторонней:
- односторонняя дисплазия диагностируется в 7 раз чаще, чем двусторонняя;
- при двусторонней патологии степень дисплазии правого и левого суставов может различаться;
- левый тазобедренный сустав неправильно формируется в 1,5–2 раза чаще, чем правый;
- на фоне двусторонней дисплазии развивается двусторонний диспластический коксартроз, но степень поражения обоих суставов часто не совпадает.
80% детей с дисплазией тазобедренного сустава – девочки, поэтому и диспластический коксартроз значительно чаще диагностируют у женщин. Толчком к его развитию обычно становится гормональная перестройка в период беременности или лактации, нагрузка на сустав в процессе родов. Для мужчин характерна более поздняя манифестация.
Ударные нагрузки на сустав при беге, прыжках, подъем тяжестей повышают риск развития диспластического коксартроза. Если пациент с дисплазией травмирует ногу, сочетаются два провоцирующих фактора, избежать развития коксартроза практически нереально. Для диспластического коксартроза характерно острое начало и быстрое прогрессирование:
- сначала пациенты жалуются на дискомфорт, ощущение стянутости в области сустава;
- вскоре неприятные ощущения перерастают в болезненные, а кратковременная скованность – в стойкое ограничение подвижности;
- бедренные мышцы, а на поздней стадии мышцы голени и ягодицы постепенно атрофируются;
- пораженная нога укорачивается, развивается хромота.
Детский диспластический коксартроз
У детей развитие данной болезни имеет серьезные последствия. Проблема в том, что у детей шанс на полное выздоровление после деформирующего артроза крайне мал. По статистике, около 37% хирургических операций лишь усугубили заболевание. Через несколько лет наблюдаются изменение походки и серьезные проблемы с суставами.
Если ребенок имеет врожденные патологии тазобедренного сустава, риск образования коксартроза значительно вырастает. За здоровьем детей нужно тщательно следить, заниматься профилактикой заболеваний.
Симптомы
Длительный период времени болезнь протекает бессимптомно. По мере ее развития больной начинает чувствовать такие неприятные ощущения:
- болезненные ощущения в области бедра, нижней части брюшной полости, колене (читайте о симптомах и методах лечения коленного коксартроза), даже в спокойном состоянии;
- ограничение движения, слабая подвижность сустава;
- изменение походки, больной начинает постепенно хромать;
- пораженная сторона вызывает укорачивание нижней конечности;
- потеря функциональности мышечных тканей тазобедренного сустава.
К основным признакам диспластического коксартроза относятся:
- Болевые ощущения (на начальной стадии — проявляется только после длительной прогулки, с прогрессированием болезни боль становится резкой и нестерпимой).
- Малоподвижность.
Данные симптомы относятся к начальной стадии развития болезни. Когда болезнь развивается, появляются новые признаки.
Диагностика
Диагноз «диспластический коксартроз» устанавливается, исходя из результатов полного обследования организма и рентгена пораженной ноги. Ультразвуковое и рентгенологическое обследование дает возможность определить стадию заболевания и подобрать правильное лечение (оперативное или консервативное).
Для подтверждения диагноза назначается в некоторых случаях биохимический анализ крови. Если скорость оседания эритроцитов, показатели серомукоида, иммуноглобулинов, глобулинов повышены, то можно утверждать, что заболевание есть.
В тяжелых случаях, чтобы с максимальной точностью определить состояние пациента, назначается КТ (компьютерная томография), МРТ (магниторезонансная томография).
В медицинской практике для уточнения диагноза используют клинический и рентгенологический методы исследования. Клинический включает выяснение жалоб пациента, сбор анамнеза, осмотр. Выяснить стадию коксартроза помогает наличие определенных жалоб:
- чувство усталости в конечности, дискомфорт;
- нестабильность сустава, хромота;
- боль в области таза, пояснице;
- ограничение подвижности, контрактура;
- снижение трудоспособности, вплоть до инвалидности;
- спазм, атрофия мышц, укорочение ноги.
Тщательный сбор сведений и осмотр ортопеда при диспластическом двустороннем коксартрозе 1 степени позволяет выявить незначительные нарушения положения ног и таза. Чрезмерная амплитуда движений указывает на аплазию вертлужной впадины.
Рентгенологические способы диагностирования предполагают выполнение КТ, МРТ, рентген-исследования. При этом оценивают следующие признаки диспластического коксартроза:
- характеристики суставной впадины;
- соотношение головки со впадиной;
- состояние проксимальной части бедра.
В большинстве случаев, чтобы диагностировать диспластический коксартроз, достаточно рентгеновских снимков и ультразвуковой диагностики. Эти методы дают точную информацию о болезни: угол смещения кости, наличие костных наростов, утолщение сустава и пр.

Порой, чтобы подтвердить диагноз, нужно сдать анализ крови. По химическим показателям можно выявить заболевание. Если случай тяжелый, больного направляют на компьютерную томографию и МРТ.
Диагностика коксартроза проводится на основании клинического обследования и рентгенографии пораженного тазобедренного сустава. Инструментальное обследование позволяет выставить степень заболевания, выбрать лечение (хирургическое или консервативное).
Чаще всего достаточно рентгенографии и ультразвуковой диагностики. Эти методы исследования тазобедренного сустава позволяют определить смещение головки бедренной кости, наклон вертлужной впадины, обнаружить скошенность и уплощение вертлужной впадины, а также измерить расширение шеечно-диафизарного угла и узнать степень развития болезни.
В некоторых случаях для подтверждения диагноза пациент будет отправлен на биохимический анализ крови — при наличии диспластического коксартроза у пациентов отмечается повышение СОЭ, глобулинов, иммуноглобулинов и серомукоида. В тяжелых случаях для более точного исследования состояния сустава может понадобиться магниторезонансная или компьютерная томография.
Лечение
Необходимо сразу отметить, что лечение диспластического коксартроза продолжительное и проводится комплексно. При І и ІІ стадии заболевания назначается консервативное лечение. Диспластический коксартроз тазобедренного сустава ІІІ степени устраняется исключительно хирургическим путем.
Терапия первой и второй стадии заключается в следующем:
- Применение препаратов-хондропротекторов;
- Использование нестероидных противовоспалительных медикаментов;
- Прием лекарственных средств, которые снимают спазмы;
- При тяжелом течении заболевания назначаются внутрисуставные уколы гормональных медикаментов;
- Физиотерапия;
- ЛФК (лечебная физкультура);
- Массаж;
- Специальное диетпитание.
Необходимо помнить: терапия должна в обязательном порядке продолжаться и после наступления облегчения. Если тщательно выполнять все назначения доктора, то можно приостановить прогрессирование заболевания и значительно улучшить качество жизни.

Если консервативное лечение не дает желаемых результатов, а больного мучают интенсивные боли, то применяют хирургическое лечение, которое может осуществляться при помощи таких операций:
- Остеотомия;
- Подвешивание суставов по Фоссу;
- Артропластика тазобедренного сустава.
В основном, при запущенном заболевании рекомендуется проведение эндопротезирования тазобедренного сустава. Во время операции разрушенные участки таза удаляются и заменяются протезами, выполненными из медицинского металла, пластика, керамики. Протезы функционируют от 15 до 20 лет, после чего производится их замена во время повторной операции.
Диспластический коксартроз тазобедренного сустава — опасный недуг, который может вызвать инвалидность. Именно поэтому рекомендуется систематически контролировать здоровье суставов и при необходимости проходить курс лечения.
Как лечить данную патологию? Терапия при обнаружении такого заболевания носит длительный характер. Проводится оперативное или консервативное лечение. Хирургическое вмешательство требуется на 3 стадии заболевания, когда оно не поддается медикаментозной терапии. Консервативное лечение направлено на использование таких медикаментозных препаратов:
- Нестероидные противовоспалительные препараты. Их прием направлен на устранение болезненных ощущений, сопровождающих заболевание. Курс лечения должен быть кратковременным, поскольку длительное употребление данной группы препаратов негативно отражается на функционировании желудочно-кишечного тракта. Наиболее распространенными средствами являются: Кетанол, Паноксен, Мелоксикам, Нурофен, а также их аналоги.
- Хондропротекторы. Это наиболее эффективная группа лекарственных средств. Поскольку их действие направлено на восстановление хрящевых и костных тканей. При коксартрозе требуется длительное применение хондропротекторов. Примеры таких препаратов: Дона, Артра, Афлутоп, Структум и прочее.
- Спазмолитики. Снимают болезненные ощущения, а также способствуют улучшению кровообращения. Для лечения заболевания чаще всего применяются такие препараты данной группы: Но-шпа, Спазмалгон, Дриптан и другие.
- Внутрисуставные инъекции. Используются при тяжелой форме заболевания. Способствуют снятию воспалительных процессов и уменьшению болевых ощущений. Для этих целей применяются такие растворы для инъекций: Флостерон, Кеналог, Гидрокортизон и их аналоги.
Лечебная физкультура – неотъемлемая часть терапии при поражении сустава. Она способствует укреплению мышц, тем самым снижая нагрузку на сустав. При выполнении упражнений, назначенных лечащим врачом, требуется придерживаться таких правил:
- следует выполнять упражнения без излишней резкости и энергичности, поскольку это может травмировать пораженный сустав;
- упражнения должны носить статический характер;
- лечебная гимнастика не должна вызывать болезненных ощущений;
- полезно выполнять упражнения в воде;
- избегать чрезмерного физического переутомления.
Для правильного выполнения лечебной гимнастики требуется обратиться к специально обученному инструктору и делать упражнения вместе с ним, хотя бы первое время.
Для определения методов терапии необходимо установить не только степень диспластических изменений, но и степень остеоартроза. Пациентов с дисплазией наблюдают в условиях диспансера, их должен ежегодно осматривать ортопед.
Лечение диспластического двухстороннего коксартроза 1 степени основано на снятии неприятных ощущений, восстановлении нормальной трофики сустава, улучшения общего состояния пациентов.
Применение методов консервативной терапии направлено на достижение следующих результатов:
- уменьшение болевого синдрома: спазмолитики, миорелаксанты;
- устранение симптомов воспаления: нестероидные и гормональные противовоспалительные средства;
- восстановление хрящевой ткани: хондропротекторы;
- улучшение кровообращения, регулирование метаболизма;
- предотвращение прогрессирования поражения структурных элементов сустава.
При неэффективности способов консервативного лечения прибегают к хирургической терапии. В зависимости от степени поражения возможно выполнение следующих операций:
- корригирующей и ротационной остеотомии;
- артропластики тазобедренного сустава;
- эндопротезирования.
На 1–2 стадии лечение диспластического коксартроза осуществляется консервативными методами, при их недостаточной эффективности может быть показано хирургическое вмешательство. На 3 стадии единственный эффективный метод лечения – эндопротезирование. Методы консервативной терапии:
- прием хондропротекторов, при болях – НПВС, при мышечных спазмах – спазмолитиков;
- внутрисуставные инъекции гиалуроновой кислоты;
- при интенсивном воспалительном процессе – инъекции глюкокортикоидов;
- нанесение мазей, наложение компрессов на сустав;
- физиотерапевтические процедуры;
- вне обострения – массаж, мануальная, тракционная терапия;
- регулярное выполнение упражнений для укрепления мышц и повышения эластичности связок.
Хирургическое вмешательство на ранней стадии диспластического коксартроза тазобедренного сустава направлено, в основном, на профилактику его быстрого прогрессирования, коррекцию дисплазии, временное устранение болевого синдрома. На 3 стадии требуется более радикальное вмешательство – артропластика или эндопротезирование. Возможны такие операции:
- остеотомия (таза, межвертельная). В ходе операции кости рассекаются на фрагменты, которые затем складывают, удаляют лишние или вставляют аутотрансплантаты. Суставному элементу придают форму, максимально приближенную к нормальной;
- подвешивание сустава по Фоссу – малый вертел с крепящейся к нему мышцей удаляют, приводящие мышцы бедра рассекают. Тем самым устраняется мышечная контрактура и избыточное давление на суставные компоненты;
- иссечение комплекса сухожилий и фасций в области большого вертела для уменьшения давления на головку бедра;
- артродез (выполняется только при одностороннем коксартрозе) – формирование искусственного анкилоза для устранения болей. Операция считается устаревшей, выполняется в редких случаях;
- артропластика – моделирование суставных поверхностей, удаление деформированных, дефектных участков, вживление трансплантатов или имплантатов;
- эндопротезирование – наиболее масштабная разновидность артропластик, замена одного или обоих суставных компонентов протезами.
Дисплазия тазобедренных суставов – самая распространенная причина коксартроза. Предрасположенность к заболеванию передается по наследству. Диспластический коксартроз протекает остро, быстро прогрессирует, приводит к инвалидности. Особенно неблагоприятный прогноз при двустороннем поражении суставов. Консервативное лечение на время облегчает состояние пациента, но спасти от инвалидности может только операция эндопротезирования.
Диспластический коксартроз проще предупредить, чем вылечить. К мерам его профилактики относятся ранняя коррекция врожденных дисплазий, диспансерное наблюдение пациентов с дисплазией у ортопеда, соблюдение ортопедического режима. Важно укреплять мышцы бедра, ягодиц, спины, брюшного пресса, но при этом не подвергать сустав нагрузкам и не травмировать его.
Деформирующий артроз лечится довольно длительное время. Без комплексного ухода больной не сможет полностью восстановиться.
На I и II стадиях болезни назначается консервативное лечение, в которое входят:
- Хондропротекторы (препараты для лечения заболеваний суставов).
- Нестероидные противовоспалительные средства.
- Спазмолитики.
- Гормональные уколы (в тяжелых случаях).
- Физиотерапия (электрофорез).
- Курсы массажа.
- Специальная диета.
Если у пациента III или IV стадия развития болезни, ему необходима операция. К хирургическому вмешательству прибегают и при запущенной форме заболевания. В настоящее время существуют 3 вида операций:
- Остеотомия (кости нарочно ломают, чтобы устранить их деформацию или улучшить функциональность).
- Подвешивание сустава по Фоссу (мышцы разделяют хирургическим способом, тем самым давление на головку и вертлужную впадину бедра уменьшается).
- Артропластика (замена разрушенного сустава на искусственный из металла или пластика).

Протезы функционируют на протяжении не менее 15-20 лет. Когда этот период проходит, человек должен снова обращаться к врачу и ложиться на операцию.
Особенности терапии
Консервативная терапия включает:
- Прием хондропротекторов (для восстановления структуры хряща).
- Прием нестероидных противовоспалительных препаратов.
- Прием спазмолитиков.
- Внутрисуставные инъекции гормональных препаратов (только для 3-й стадии).
- Физиотерапевтическое лечение.
- Оздоровительная гимнастика.
- Массаж.
- Специальная диета.
Хирургическое лечение используется на запущенной стадии диспластического коксартроза и на более ранних стадиях, если консервативная терапия не дает никаких результатов. Выполняют следующие операции:
- остеотомия;
- артропластика;
- «подвешивание» сустава по Фоссу.
Чаще всего при запущенном диспластическом коксартрозе необходимо эндопротезирование тазобедренного сустава — удаление разрушенного ТБС и установка вместо него искусственного аналога. Изготавливают протез из пластмассы повышенной прочности, стали или керамики.Диспластический коксартроз — это серьезное заболевание, которое способно привести к инвалидности пациента. Поэтому очень важны своевременная диагностика и лечение в зависимости от выявленных причин болезни.
Профилактика рецидивов
Большое значение при наличии такой патологии, как диспластический коксартроз, имеет профилактика и и методы, применяемые для достижения стойкой ремиссии. К ним относятся:
- Физиотерапевтические процедуры;
- Иглоукалывание;
- Применение медицинских пиявок;
- Массаж;
- Лечебная физкультура и гимнастика;
- Занятие танцами, спортом, ходить пешком;
- Специальная диета, при которой рекомендуется употреблять больше рыбных блюд, молочных продуктов, нежирных сортов мяса, гречневой каши, фасоли, а также следует ввести в рацион желе, холодец и блюда с желатином;
- Употребление в течение дня от 1,5 до 2 л чистой воды;
- Использование средств народной медицины.
Чего же нельзя делать:
- Чрезмерно перегружать суставы и связки;
- Переохлаждать суставы;
- Переутомляться и прибавлять в весе.
Подготовить организм к любой болезни невозможно. Однако, если следовать несложным правилам по уходу за здоровьем, можно избежать серьезные болезни или травмы.
Для профилактики деформирующего артроза следует придерживаться простых советов:
- Вести активный образ жизни (заниматься спортом необязательно, достаточно регулярно ходить пешком и делать легкие упражнения дома).
- Следить за здоровьем суставов (обращать внимание на небольшие ранки и ушибы, не допускать переохлаждение).
- Не перегружать организм.
- Следить за весом.
- Включить в рацион питание больше молочного, рыбы, овощей, фруктов, каш и продуктов, содержащих желатин (холодец, желе и др.).
Прогноз заболевания
При отсутствии адекватного лечения заболевание быстро приводит к инвалидности, что выражается в ограничении движений и постоянных болевых ощущениях.
При хирургическом лечении-протезировании функция ноги полностью восстанавливается. Больные могут даже заниматься спортом.
Чем раньше начато лечение заболевания, тем быстрее происходит возвращение к привычному ритму жизни. Здоровье человека — в его руках!
Диспластический коксартроз тазобедренного сустава характеризуется тяжелыми дегенеративными изменениями и неблагоприятным прогнозом. Методы консервативной медицины способны лишь на время замедлить прогрессирование патологии. Пациентам с установленным диагнозом показано оперативное вмешательство по восстановлению функциональности суставов.
Дисплазия тазобедренных суставов приводит к неправильному положению позвоночника. Молодые люди призывного возраста при выявлении у них ширины суставной щели до 4 мм подлежат отсрочке от прохождения службы в армии. Полностью освобождаются парни с выраженной дисплазией и шириной суставной щели 2 мм.
При наличии в анамнезе факторов, вызывающих диспластический коксартроз, следует каждый год проходить рентгенологическое исследование, наблюдаться у врача-ортопеда. Выявление заболевания на первых стадиях развития позволяет своевременно остановить дегенеративные изменения в суставе и помочь компенсаторным механизмам организма бороться с патологией.



Оставить комментарий