- Что такое дисплазия тазобедренного сустава?
- Основные степени поражения
- Диагноз и клинические симптомы дисплазии тазобедренного сустава
- Как распознать?
- Лечение дисплазии тазобедренного сустава
- О разновидностях заболевания
- Операционное вмешательство
- Осложнения
- Патогенез
- Подготовка к процедуре детей разного возраста
- Причины
- Противопоказания для рентгена у детей
- Рентген: пример особенности проведения диагностики
- Рентгенодиагностика: противопоказания
Оглавление
- 1 Что такое дисплазия тазобедренного сустава?
- 2 Основные степени поражения
- 3 Диагноз и клинические симптомы дисплазии тазобедренного сустава
- 4 Как распознать?
- 5 Лечение дисплазии тазобедренного сустава
- 6 О разновидностях заболевания
- 7 Операционное вмешательство
- 8 Осложнения
- 9 Патогенез
- 10 Подготовка к процедуре детей разного возраста
- 11 Причины
- 12 Противопоказания для рентгена у детей
- 13 Рентген: пример особенности проведения диагностики
- 14 Рентгенодиагностика: противопоказания
Что такое дисплазия тазобедренного сустава?
Среди возможных причин недуга доктора выделяют следующие факторы:
- наследственная предрасположенность;
- нарушение процессов внутриутробного развития плода;
- расстройства гормонального характера;
- тазовое предлежание плода;
- слишком большие размеры младенца;
- наличие у будущей матери ряда заболевания гинекологического характера.
Если попытаться развести согнутые в коленях ноги, то ребенок начинает громко плакать, капризничать и т.д. У маленьких пациентов в возрастной категории старше одного года о заболевании свидетельствуют следующие клинические признаки:
- прихрамывание на пораженную конечность;
- недоразвитость ягодичных мышц;
- нарушение двигательных функций;
- разная длина ног;
- частое хождение на носочках.
Дисплазию необходимо грамотно и адекватно лечить, причем в раннем возрасте. В противном случае заболевание будет прогрессировать, что может привести к развитию осложнений и сопутствующих недугов:
- Задержка физического развития (такие детки начинают ходить намного позже своих одногодок).
- Сколиоз.
- Патологические нарушения, локализованные в области позвоночного отдела.
- Защемление нервных окончаний, чреватое снижением показателей чувствительности, онемением нижних конечностей.
- Отечность.
- Утрата функциональности тазобедренного сочленения.
- Тазовая асимметрия.
Все эти факторы могут привести к полной инвалидности пациента. Во взрослом и даже подростковом возрасте избавиться от дисплазии можно только оперативным путем, с помощью эндопротезирования. У маленьких больных же вылечить заболевание можно при помощи консервативных методов.
Медицинская практика показала, что до полугодовалого возраста дисплазию можно полностью излечить, не прибегая к хирургии. В возрастной категории от одного года до 11 лет терапевтический курс более длительный, чаще всего требуется провести операцию.
Поэтому так важны своевременная диагностика (рентгенография) и коррекция недуга.

Врождённый вывих бедра – это недоразвитие связок, хрящей сустава и головки бедренной кости. Ребёнок рождается с этой патологией. Причины заболевания по большей части наследственные, но способствующим фактором является многоводие, крупный плод и тазовое предлежание ребёнка.
Перенесённые гинекологические заболевания и нарушение функции щитовидной железы у матери также способствуют развитию патологии. Развитию дисплазии способствует также рахит и тугое пеленание новорождённого. В некоторых случаях вывих происходит во время родов при ножном предлежании.
Различают несколько стадий развития дисплазии тазобедренного сустава:
- Предвывих – самая лёгкая степень незрелости суставных тканей. Эта стадия характеризуется нестабильностью сустава, при котором головка бедра может смещаться внутри суставной полости. Предвывих может перейти в подвывих или вывих.
- Стадия подвывиха означает формирование анатомических и морфологических изменений, при котором головка бедра отошла от вертлужной впадины, но не вышла за пределы лимбуса. На этой стадии капсула и круглая связка растянуты, а лимбус выворачивается, теряя основную функцию поддержки. Это и позволяет головке смещаться вверх и в стороны. При правильном лечении возможен благоприятный исход. Прогрессирование болезни приводит к переходу дисплазии в стадию вывиха – самую тяжёлую степень.
- Врождённый вывих – это запущенная стадия дисплазии. Заболевание характеризуется полным выходом головки из вертлужной впадины. Капсула и связки растянуты, лимбус смещён вниз.
В роддоме врач-ортопед осматривает детей для выявления дисплазии сустава, после чего определяет тактику лечения. В этот короткий период у новорожденных детей можно выявить симптом соскальзывания в суставе.
Такой признак сохраняется 6–7 дней после рождения ребёнка и проявляется своеобразным щелчком при движении ножек. Клинически установленный диагноз подтверждает рентген тазобедренных суставов у маленьких детей старше трёх месяцев или УЗИ с момента рождения.
Основные степени поражения
В клинической практике принято различать три степени дисплазии, возникающей в области тазобедренных суставов.
- Дисплазия первой степени – лёгкая — характеризуется наличием симптомов предвывиха. Основным клиническим признаком состояния считается неправильное расположение головки и шейки бедренной кости по отношению к полости внутри суставной капсулы.
- Признаки второй степени дисплазии заключаются в наличии подвывихов головки и частичного смещения по отношению к центральной точке суставной впадины.
- Поражение тазобедренных суставов третьей степени проявляется в образовании полного вывиха.
В качестве тяжёлой степени дисплазии, поражающей район тазобедренных суставов у детей, выступает врождённый вывих анатомической головки бедра. Часто состояние выявляется незамедлительно после рождения либо в первые месяцы жизни. У девочек подобное патологическое состояние встречается чаще по сравнению с мальчиками.
Поражение суставов у малыша
Диагноз и клинические симптомы дисплазии тазобедренного сустава

Дисплазией тазобедренного сустава обычно называют такое состояние, при котором отмечается некоторое недоразвитие тканей, образующих тазобедренный сустав. Обычно дисплазией считают начальную стадию вывиха или предвывиха тазобедренного сустава.
Эта проблема распространена довольно широко. По данным статистики, дисплазия тазобедренного сустава имеется практически у каждого четвертого ребенка, однако сразу же после родов у них происходит самопроизвольное вправление вывихнутой головки бедра, и конечность развивается нормально, без какой-либо патологии.
Дисплазия тазобедренного сустава предполагает несоответствие суставных поверхностей. Она чаще всего развивается в том случае, когда при нахождении в утробе матери ножки ребенка сведены (обычно такое проявляется при тазовом предлежании плода с перекрещиванием ножек).
Из-за этого суставные поверхности (вертлужная впадина и головка бедренной кости) не развиваются в тесном соприкосновении друг с другом. Даже в норме тазобедренный сустав ребенка крайне нестабилен. Эта нестабильность обусловлена тем, что в процессе родов для правильного рождения малыша необходимо придание ему наиболее выгодного положения.
Это важно для нормального прохождения всех конечностей плода через промежность матери, чтобы не вызвать разрыв влагалища. Для этого организмом малыша и предусмотрено неполноценное развитие большинства суставов, родничков.
При дисплазии тазобедренного сустава наблюдается запоздалое развитие точек окостенения. Ядра уступают по размерам нормальным, начинают визуализироваться на рентгене гораздо позже, а процесс их окостенения затягивается.

Визуально при подвывихе или вывихе можно заметить вертикально-латеральное смещение ядер окостенения относительно их нормального положения. В норме отмечается появление ядер окостенения у девочек примерно в возрасте 4 месяцев, а у мальчиков — в 6.
В некоторых случаях ядра могут начать окостеневать в более позднем периоде (в районе года). На основании этого можно заподозрить наследственные метаболические заболевания, связанные с нарушением метаболизма кальция и других ионов в крови. Врожденный вывих конечностей может легко быть диагностирован в такой ситуации.
Во время рождения ребенка возможно развитие вывиха или подвывиха. Они развиваются из-за того, что практически полностью тазобедренный сустав выполнен хрящевой тканью, а конгруэнтность суставных поверхностей невысока.
Головка бедренной кости чрезмерно большая и не соответствует размерам вертлужной впадины. Связочный аппарат в этой области не обладает эластичностью, легко поддается смещению и растяжению. Из-за этого головка бедренной кости легко может покидать свое суставное ложе и смещаться в сторону, что способствует развитию вывиха.
Если в первые дни жизни ребенка не предпринять необходимых мер, вывих может утвердиться. Этому поспособствует развитие точки окостенения в головке бедренной кости (в норме она начинает окостеневать в возрасте около 2-3 месяцев), увеличение мышечной тяги (за счет ягодичных мышц, которые подтянут конечность кверху). При этом будет наблюдаться уменьшение относительной длины конечности, к году появится хромота.
Подозрение на дисплазию тазобедренного сустава возникает при наличии укорочения бедра, асимметрии кожных складок, ограничении отведения бедра и симптоме соскальзывания Маркса-Ортолани. Асимметрия паховых, подколенных и ягодичных кожных складок обычно лучше выявляется у детей старше 2-3 месяцев. Во время осмотра обращают на разницу в уровне расположения, формы и глубины складок.
Следует учитывать, что наличия или отсутствия данного признака недостаточно для постановки диагноза. При двухсторонней дисплазии складки могут быть симметричными. Кроме того, симптом отсутствует у половины детей с односторонней патологией. Асимметрия паховых складок у детей от рождения до 2 месяцев малоинформативна, поскольку иногда встречается даже у здоровых младенцев.
Более надежен в диагностическом плане симптом укорочения бедра. Ребенка укладывают на спинку с ногами, согнутыми в тазобедренных и коленных суставах. Расположение одного колена ниже другого свидетельствует о самой тяжелой форме дисплазии – врожденном вывихе бедра.
Но самым важным признаком, свидетельствующим о врожденном вывихе бедра, является симптом «щелчка» или Маркса-Ортолани. Малыш лежит на спине. Врач сгибает его ноги и обхватывает бедра ладонями так, чтобы II-V пальцы располагались по наружной поверхности, а большие пальцы – по внутренней. Затем врач равномерно и постепенно отводит бедра в стороны. При дисплазии на больной стороне чувствуется характерный толчок – момент, когда головка бедренной кости из положения вывиха вправляется в вертлужную впадину. Следует учитывать, что симптом Маркса-Ортолани неинформативен у детей первых недель жизни. Он наблюдается у 40% новорожденных, и в последующем часто бесследно исчезает.
Еще один симптом, свидетельствующий о патологии сустава – ограничение движений. У здоровых новорожденных ножки отводятся до положения 80-90° и свободно укладываются на горизонтальную поверхность стола. При ограничении отведения до 50-60° есть основания заподозрить врожденную патологию. У здорового ребенка 7-8 месяцев каждая ножка отводится на 60-70°, у малыша с врожденным вывихом – на 40-50°.
«Ранняя диагностика врожденного вывиха бедра и своевременное (с первых дней жизни ребенка) применение простых атравматичных методов функционального лечения позволяют добиться правильного анатомического и функционального развития тазобедренных суставов у 80-97% детей.
От времени, когда поставлен диагноз и начато лечение, зависит исход болезни. Он ухудшается с каждым годом в геометрической прогрессии, если лечение не проводится. Диагноз врожденного вывиха бедра следует ставить в условиях родильного дома.
Различают 3 стадии (формы) дисплазии тазобедренного сустава: предвывих, подвывих и вывих.

Под стадией «предвывих» понимают незрелый нестабильный сустав, который в дальнейшем может развиваться как нормально, так и в направлении подвывиха. Капсула растянута, и в связи с этим головка легко вывихивается и вправляется во впадину (положительный симптом соскальзывания).
Подвывих – это уже морфологические изменения сустава, которые сопровождаются смещением головки бедра относительно вертлужной впадины вверх и в сторону. Она не выходит за пределы лимбуса, лишь оттесняя его вверх – контакт головки и впадины сохранен.
Врожденный вывих – это полное смещение головки бедра, самая тяжелая форма дисплазии сустава.
Исторически сложившаяся формулировка «врожденный вывих бедра» является неточной и иногда дезориентирует родителей. Врожденный вывих бедра – это стадия дисплазии тазобедренного сустава у детей. Ребенок может родиться с вывихом бедра, но также вывих может развиться в случае неправильного лечения или его отсутствия в первые месяцы после рождения.
Большинство ортопедов и смежных специалистов под дисплазией подразумевают врожденную неполноценность сустава, которая обусловлена его недоразвитием и может привести к подвывиху или вывиху головки бедра.

При вывихе бедра головка полностью теряет контакт с вертлужной впадиной, при подвывихе – только частично. Дисплазия, или предвывих, характеризуется нарушением развития тазобедренного сустава без смещения сочленяющих элементов сустава.
Однако многие ортопеды и хирурги используют термин «дисплазия» как собирательное понятие, включая в него все аномалии – от рентгенологического едва улавливаемого недоразвития крыши сустава без смещения головки бедра до истинного вывиха.
Таким образом, классификация степеней патологии тазобедренного сустава в этих случаях должна основываться на клинико-рентгенологических показателях.
1. Предвывих тазобедренного сустава — клинически и рентгенологически определяемое нарушение развития сустава без смещения бедра. Такое состояние чаще всего наблюдается у новорожденных. Выявляется, кроме того, на так называемой здоровой стороне у подростков и взрослых при односторонних вывихах.
2. Подвывих головки бедра — смещение ее вследствие антеверсии и вальгуса в пределах суставной впадины: а) первичный, б) остаточный (после вправления головки бедра).
3. Врожденный вывих бедра: а) боковой или переднебоковой, б) надацетабулярный, в) подвздошный (высокий).
Целесообразно различать понятия «нарушение развития сустава» (это, собственно, и есть дисплазия) и «замедление развития» (незрелый сустав – пограничное состояние, группа риска).
На дисплазию тазобедренного сустава указывает отягощенная наследственность, патология беременности, клинические признаки нестабильности тазобедренного сустава (т.е. признаки предвывиха), или, тем более, признаки смещения головки бедренной кости по отношению к вертлужной впадине (т.е.
Диагноз «дисплазия тазобедренного сустава» ставят прежде всего на основании клинических признаков, результатов ультразвукового исследования и рентгенодиагностики. Ультразвуковое и рентгенологическое исследование – информативные и чрезвычайно важные методы диагностики, но являются вторичными по отношению к клиническим методам.
Диагноз «дисплазия тазобедренного сустава» всегда предполагает вероятность развития вывиха бедра и необходимость безотлагательного лечения.
Как распознать?
К сожалению, распознать дисплазию тазобедренного сустава у детей до года самостоятельно практически невозможно. Только опытный ортопед может заподозрить нарушения в строении области таза. Подтвердить или опровергнуть его догадки можно, только сделав рентген.
- Едва заметные щелчки. Следует положить малыша на спину. Далее требуется несколько раз согнуть и разогнуть ноги в области колен. Если при этом действии появились глухие щелчки в области таза – вероятнее всего, это первый признак ортопедического заболевания.
- Еще один симптом дисплазии тазобедренных суставов у детей – асимметрия складочек. Рекомендуется внимательно изучить расположение и глубину каждой впадинки на ножке и области таза. Четкое совпадение линий говорит об отсутствии ортопедических проблем.
- При нарушении строения суставов у ребенка родитель может заметить, что его стопы или одна стопа сильно разворачиваются к внутренней стороне. Особенно это становится заметным, когда ребенок начинает ходить или ползать.
- Если заболевание достигло тяжелой стадии, то могут появиться болевые симптомы. Несомненно, они будут вызывать дискомфорт у малыша.
Важно! Дисплазию тазобедренных суставов у детей определить достаточно сложно. С виду ребенок может выглядеть здоровым и полноценным, в то время как на снимке будет заметно значительное нарушение строения сустава.
Лечение дисплазии тазобедренного сустава
Лечить врождённый вывих бедра следует оперативным способом. При своевременном проведении операции прогноз бывает вполне благоприятным. Недопустимо заниматься самолечением, иначе в будущем у ребёнка возникнут серьёзные проблемы с функциями опорно-двигательной системы, до полного обездвиживания и инвалидности.
Когда осуществлена операция, вывих вправлен открытым методом, врач назначает курсы лечебного массажа с целью восстановления функций тазобедренного сустава.
При развитии тяжёлой стадии вывиха и формировании асептического некроза головки бедренной кости, возможно проведение операции эндопротезирования с заменой поражённой головки и установкой искусственного имплантата.
К большому сожалению, количество детей, о которых можно было бы сказать «полностью здоров», заметно уменьшается. Практически у каждого второго маленького пациента при осмотре выявляются различного рода осложнения.
Одно из самых распространенных ортопедических заболеваний – дисплазия тазобедренных суставов у детей. Что это за болезнь? От чего она появляется? Как правильно ее лечить? Можно ли предотвратить ее появление? Обо всем подробнее в этой статье.
У специалистов часто расходятся мнения по поводу того, как лечить дисплазию тазобедренного сустава ребенку. Большинство из них придерживаются современных технологий – использования ортопедических приспособлений.
Широкое пеленание – это скорей не лечебная, а профилактическая мера. Основное ее предназначение – это удерживание таза в правильном расположении.
Подушка Фрейка – это новое ортопедическое устройство. Оно представляет собой штанишки из пластиковой основы. Основное предназначение – удержание ножек в правильном положении (в позе лягушки). При регулярном использовании этого приспособления признаки дисплазии тазобедренных суставов у детей исчезнут. Смещение пропадет, а головка примет правильное положение.
Стремена Павлика – это еще одно ортопедическое решение для лечения дисплазии тазобедренных суставов у детей. Специалисты уверяют, что это самый эффективный и щадящий метод. На ребенка надевается специальное устройство, фиксирующее ножки в правильном положении. Ребенок может находиться в нем длительное время, вплоть до завершения формирования суставов.
Распорки-шины – ортопедическая технология, позволяющая зафиксировать ножки малыша в правильном положении. В настоящее время, насчитывается несколько вариантов подобного устройства.
Лечение дисплазии подобным способом рационально проводить только для пациентов раннего возраста – до одного года. В остальных случаях оно не принесет нужного эффекта.
Несколько лет назад лечение целебной грязью применялось только в санаториях и крупных оздоровительных комплексах. В настоящее же время такие полезные процедуры осуществляются прямо в кабинете детской поликлиники.
Основное достоинство процедуры заключается в том, что в грязи содержатся биологически активные компоненты. Они проникают в клетки кожи, оказывая на нее разогревающие и заживляющие воздействию. К сожалению, вылечить таким способом дисплазию невозможно.
Лечение должно начинаться в самые ранние сроки. Используются различные средства для удержания ножек ребенка в положении сгибания и отведения: аппараты, шины, стремена, штанишки и специальные подушки. При лечении детей первых месяцев жизни применяются только мягкие эластичные конструкции, не препятствующие движениям конечностей. Широкое пеленанием применяется при невозможности провести полноценное лечение, а также в ходе терапии малышей из группы риска и пациентов с признаками незрелого сустава, выявленными в ходе ультрасонографии.
Одним из наиболее эффективных способов лечения детей младшего возраста являются стремена Павлика – изделие из мягкой ткани, представляющее собой грудной бандаж, к которому крепится система специальных штрипок, удерживающих ноги ребенка отведенными в стороны и согнутыми в коленных и тазобедренных суставах. Эта мягкая конструкция фиксирует ножки малыша в нужном положении и, одновременно, обеспечивает ребенку достаточную свободу движений.
Большую роль в восстановлении объема движений и стабилизации тазобедренного сустава играют специальные упражнения для укрепления мышц. При этом для каждого этапа (разведение ножек, удержание суставов в правильном положении и реабилитация) составляется отдельный комплекс упражнений. Кроме того, в ходе лечения ребенку назначают массаж ягодичных мышц.
В тяжелых случаях проводят одномоментное закрытое вправление вывиха с последующей иммобилизацией гипсовой повязкой. Данная манипуляция выполняется у детей от 2 до 5-6 лет. По достижении ребенком возраста 5-6 лет вправление становится невозможным. В отдельных случаях при высоких вывихах у пациентов в возрасте 1,5-8 лет используется скелетное вытяжение. При неэффективности консервативной терапии выполняются корригирующие операции: открытое вправление вывиха, хирургические вмешательства на вертлужной впадине и верхней части бедренной кости.
О разновидностях заболевания
Дисплазия тазобедренного сустава у детей до года – это самый распространенный ортопедический недуг. По статистике, с ним сталкивается каждый третий ребенок, в большей степени девочки. Это заболевание у всех маленьких пациентов проявляется по-разному. Всего можно выделить четыре основные формы его протекания:
- Первичная стадия. Характеризуется недостаточным развитием тазобедренного сустава. В большинстве случаев с этой формой заболевания сталкиваются недоношенные дети. При ней головка кости тазобедренного сустава не смещается от вертлужной впадины.
- Вторичная стадия. Характеризуется небольшим смещением составляющих тазобедренного сустава.
- Третичная стадия. Характеризуется очевидным смещением составляющих тазобедренного сустава.
- Вывих. Самая тяжелая стадия заболевания, которая требует сложного и длительного лечения. При этой форме головка постепенно сдвигается все выше и выше, выходя за область впадины.
В ходе заболевания может пострадать как тазобедренный сустав с одной стороны, так и оба сустава одновременно. В большинстве случаев встречается двусторонняя дисплазия тазобедренных суставов у детей.
Операционное вмешательство
Если требуется улучшить кровообращение в области тазобедренных хрящей, то в обязательном порядке необходимо пройти курс физиотерапии. Цель терапии – оказание теплового воздействия на «пораженный» участок тела, за счет которого будет улучшаться циркуляция.
К сожалению, не все виды лечения могут привести к положительному эффекту. Существует несколько случаев, при которых в обязательном порядке требуется проводить операционное вмешательство:
- Лечение другими способами не принесло пользы – здоровье пациента не улучшилось.
- Тяжелое протекание болезни или поздняя стадия (таковая появляется крайне редко, в случае позднего обнаружения заболевания)
- Обнаружение истинного вывиха при дисплазии – невозможность его излечения другими способами.
- Развитие нарушений в области суставов.

Как правило, ортопеды не принимаю решения проводить хирургическую операцию сразу же после обнаружения заболевания. В большинстве случаев к такой процедуре прибегают лишь спустя год после постановки диагноза.
Осложнения
При незначительных изменениях и отсутствии лечения какие-либо болезненные симптомы в молодом возрасте могут отсутствовать. В последующем, в возрасте 25-55 лет возможно развитие диспластического коксартроза (артроза тазобедренного сустава). Как правило, первые симптомы заболевания появляются на фоне уменьшения двигательной активности или гормональной перестройки во время беременности.
Характерными особенностями диспластического коксартроза являются острое начало и быстрое прогрессирование. Заболевание проявляется неприятными ощущениями, болями и ограничением движений в суставе. На поздних стадиях формируется порочная установка бедра (нога развернута кнаружи, согнута и приведена). Движения в суставе резко ограничены. В начальном периоде болезни наибольший эффект обеспечивается за счет правильно подобранной физической нагрузки. При выраженном болевом синдроме и порочной установке бедра выполняется эндопротезирование.
При невправленном врожденном вывихе бедра со временем образуется новый неполноценный сустав, сочетающийся с укорочением конечности и нарушением функции мышц. В настоящее время данная патология встречается редко.
Патогенез
Тазобедренный сустав образован головкой бедра и вертлужной впадиной. В верхней части к вертлужной впадине крепится хрящевая пластинка – вертлужная губа, которая увеличивает площадь соприкосновения суставных поверхностей и глубину вертлужной впадины. Тазобедренный сустав новорожденного младенца даже в норме отличается от сустава взрослого: вертлужная впадина более плоская, расположена не наклонно, а почти вертикально; связки гораздо эластичнее. Головка бедра удерживается во впадине благодаря круглой связке, суставной капсуле и вертлужной губе.
Выделяют три формы дисплазии тазобедренного сустава: ацетабулярную (нарушение развития вертлужной впадины), дисплазию верхних отделов бедренной кости и ротационные дисплазии, при которых нарушается геометрия костей в горизонтальной плоскости.
При нарушении развития какого-то из отделов тазобедренного сустава вертлужная губа, суставная капсула и связки не могут удерживать головку бедра на положенном месте. В результате она смещается кнаружи и вверх. При этом вертлужная губа также смещается, окончательно теряя способность фиксировать головку бедренной кости. Если суставная поверхность головки частично выходит за пределы впадины, возникает состояние, называемое в травматологии подвывихом.
Если процесс продолжается, головка бедра сдвигается еще выше и полностью утрачивает контакт с суставной впадиной. Вертлужная губа оказывается ниже головки и заворачивается внутрь сустава. Возникает вывих. При отсутствии лечения вертлужная впадина постепенно заполняется соединительной и жировой тканью из-за чего вправление становится затруднительным.
Подготовка к процедуре детей разного возраста
В профилактических процедуру целях делают всем грудничкам в возрасте 1 месяца. По другим показаниям врач может назначить УЗИ в любое другое время.
В процессе обследования могут быть установлены такие диагнозы, как дисплазия, вывихи или подвывихи. Если на ранних стадиях не выявить проблему и не начать соответствующие лечебные мероприятия, то в последующем возникнут нарушения походки и движений. Возрастает риск развития артрозов и других заболеваний костной системы.
Самостоятельно можно заподозрить какие-либо отклонения по следующим признакам:
- одна ножка длиннее другой;
- движения ножками причиняют дискомфорт малышу, ограничения в движениях;
- при отведении ножки в сторону слышен характерный щелчок, хруст;
- кожные складки на обеих ножках не совпадают;
- наблюдается мышечный гипертонус нижних конечностей.
Ультразвуковое обследование непродолжительное, во время него не происходит облучения. За счет звуковых колебаний на монитор передается надежная и достоверная информация о состоянии органов.
Причины
Возникновение дисплазии обусловлено целым рядом факторов. Отмечается четкая наследственная предрасположенность – данная патология в 10 раз чаще наблюдается у пациентов, родители которых страдали врожденным нарушением развития тазобедренного сустава. Вероятность развития дисплазии в 10 раз увеличивается при тазовом предлежании плода. Кроме того, вероятность возникновения этой патологии увеличивается при токсикозе, медикаментозной коррекции беременности, крупном плоде, маловодии и некоторых гинекологических заболеваниях у матери.
Исследователи также отмечают связь между частотой заболеваемости и неблагоприятной экологической обстановкой. В экологически неблагополучных регионах дисплазия наблюдается в 5-6 раз чаще. На развитие дисплазии влияют и национальные традиции пеленания младенцев. В странах, где новорожденных не пеленают, и ножки ребенка значительную часть времени находятся в положении отведения и сгибания, дисплазия встречается реже, чем в государствах с традициями тугого пеленания.
Противопоказания для рентгена у детей
Рентгенографическое исследование пугает многих молодых родителей, поскольку методика предполагает определенную лучевую нагрузку на организм. Однако, по мнению докторов, при правильной подготовке и использовании качественной аппаратуры эта диагностическая процедура практически безопасна даже для новорожденных малышей.
Методика не требует специфической подготовки. Непосредственно перед манипуляцией на обследуемого надевается специальный свинцовый фартук, позволяющий защитить его от избыточного аппаратного излучения.
У новорожденных младенцев при рентгенографии ножки прижимают к туловищу, плотно передвигая таз к специальной кассете. Однако большинство докторов отдают предпочтение ультразвуковому исследованию для тех, кому не исполнилось еще и 3 месяцев.
Для больных в возрастной категории от двух лет необходима психологическая подготовка. Родители и доктор должны заранее рассказать о том, что ожидает, объяснить, что процедура абсолютно безболезненна, но во время ее проведения стоит на минутку замереть и не совершать никаких движений.
Также непосредственно перед посещением врачебного кабинета малышу рекомендуется сделать очистительную клизму, чтобы избежать возможных позывов к дефекации в процессе обследования и возможных ошибок в оценке полученной информации из-за затемнений в районе кишечника.
В некоторых ситуациях доктора рекомендуют на протяжении трех суток перед обследованием придерживаться определенной диеты, исключив из рациона (если речь идет не о грудничке) следующие продукты питания:
- цельное, жирное молоко;
- сырые овощи и фрукты;
- хлеб черных, ржаных сортов;
- газированные напитки.
Если малыш находится на грудном вскармливании, то перечисленных выше ограничений в питании должна придерживаться его мама.
Медицинские специалисты выделяют основные клинические противопоказания для проведения рентгенографического обследования:
- Иммунодефицит.
- Нарушения в функционировании костного мозга.
- Ослабленность иммунной системы.
- Общее тяжелое состояние малыша, наличие острых инфекционных, воспалительных процессов, заболевания хронического характера в стадии выраженного обострения.
- Открытый пневмоторакс.
При использовании в исследовании контраста:
- Повышенная индивидуальная чувствительность к воздействию контрастных веществ, применяемых при рентгене.
- Нарушение почечных функций.
- Печеночные патологии.
- Заболевания щитовидной железы.
- Туберкулез, протекающий в активной форме.
- Сахарный диабет в стадии декомпенсации.
Решение о проведении рентгенографического обследования у маленького пациента принимается врачом в индивидуальном порядке. Перед тем как получить направление на процедуру, малыш проходит комплексное медицинское обследование, сдает необходимые анализы, позволяющие исключить наличие возможных противопоказаний и ограничений.
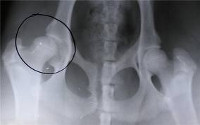
Норма на рентгене тазобедренных суставов у детей предполагает нормальное состояние всех суставных элементов маленького пациента, оптимальную ширину суставной щели, показатели ацетабулярного угла. Несмотря на то, что рентгену сопутствует определенная лучевая нагрузка, современные методы проведения исследования и меры предосторожности позволяют свести возможные риски к минимальным показателям.
Рентгенография на сегодняшний день является наиболее информативным, результативным способом выявления дисплазии и других патологий тазобедренного сустава у детей на начальных стадиях развития. Благодаря этой процедуре можно своевременно диагностировать опасную болезнь и провести эффективную терапию консервативными методами, избежав многочисленных последствий и осложнений, необходимости в хирургическом вмешательстве и протезировании в будущем.
Однако несмотря на вышеперечисленные симптомы, преимущество диагностики дисплазии принадлежит все же рентгенологическим методам. Именно они позволяют установить диагноз дисплазии или вывиха с точностью около 70%.
У родителей часто встает вопрос — а можно ли проводить малышу рентгенографию суставов? Вредно ли это для организма?
Ответ на этот вопрос двоякий. С одной стороны, вредно. Любая радиологическая нагрузка на детский организм крайне неприятно сказывается и может привести к развитию гематологической патологии или же проблем онкологического профиля.
С другой, при грамотном дозировании облучения можно практически без вреда для малыша выявлять имеющиеся у него проблемы с опорно-двигательной системой (но не факт, что даже такая минимальная доза лучей не скажется на ребенке в будущем).
Для грудничков, особенно младше 3 месяцев, желательно все же отказаться от рентгенологического исследования и отдать предпочтение УЗИ. По мере взросления (до года) ребенку уже разрешается проводить рентгенологическое исследование, но только после тщательного контроля дозы поступающего облучения.
Рентгенографию тазобедренного сустава грудным детям делают в лежачем положении. При этом ножки ребёнка выпрямляют и вытягивают вдоль. Недопустимо, чтобы они были согнуты в коленях или тазобедренных суставах.

При плотно прижатом тазе к кассете движения малыша не мешают во время съёмки. Область половых органов закрывают свинцовым фартуком для предотвращения нарушения репродуктивной функции. Чтобы гарантировать качество снимка, в идеале малыша следует усыпить перед сеансом.
По графику УЗИ тазобедренных суставов делается в 1 и 4 месяца
По российским медицинским стандартам рентгенография разрешена детям с 3х-месячного возраста. В период новорожденности безопасную и точную диагностику можно проводить с помощью УЗИ. В исключительных случаях рентген допускается в любом возрасте.
Рентгеновское обследование не проводят в раннем детском возрасте по многим причинам:
- лучевая нагрузка негативно влияет на систему кроветворения и развитие нервных клеток;
- некоторые устаревшие модели рентгеновской аппаратуры изготовлены со стандартной мощностью, не позволяющей регулировать дозу излучения для детей.
Рентген противопоказан детям, страдающим иммунодефицитом из-за угнетения костного мозга. Противопоказан рентген ребёнку, страдающему ювенильным идиопатическим остеопорозом. Для остальных категорий пациентов, при подозрении на дисплазию, рентген является обязательным стандартным методом обследования.
Крайняя стадия формирования диспластического процесса — врождённый вывих головки бедренной кости. Происходит полный выход головки из полости тазобедренного сустава.
Гглавные этиологические факторы патологического состояния сходны с причинами, подразумевающимися любой стадией процесса. В качестве дополнительных отягощающих факторов рассматривается нарушение формирования суставного хряща в ранние месяцы внутриутробного развития.
Важную роль играют инфекционные заболевания, перенесённые матерью во время вынашивания беременности, наличие миоматозного узла в матке. Избыток содержания в организме гормона окситоцина приводит к нарушению тонуса мышц конечностей плода.
Клинические проявления вывиха тазобедренного сустава достаточно хорошо заметны даже без дополнительных обследований.

Одна ножка ребёнка бывает короче по сравнению с другой. Разведение бёдер в стороны происходит с заметным усилием. Если ножки свести вместе, чувствуется характерный щелчок в суставе. Возникает при возвращении головки в исходное состояние. Складки на коже бёдер несимметричные.
Проблемы с опорно-двигательной системой интересуют многих ученых и врачей.
Костно-суставная и мышечная системы у детей имеют свои характерные особенности. Для детей более раннего возраста характерно наличие преимущественно хрящевой ткани, нежели костной.
Из-за этого у них чаще проявляются вывихи и подвывихи, нежели переломы. Наиболее явно это можно увидеть у детей с врожденной дисплазией тазобедренного сустава.
Рентгенологическое исследование является одним из основных диагностических методов для распознавания дисплазии тазобедренного сустава и контроля результатов лечения. До настоящего времени нет единого мнения о сроках проведения первичной рентгенографии тазобедренных суставов.
Одни авторы предлагают проводить рентгенографию всем детям, другие лишь, когда есть основания ожидать наличия порока развития тазобедренных суставов (отягощенная наследственность, при ягодичном и ножном предлежании, наличия врожденных пороков развития).
Третьи рекомендуют производить рентгенографию тазобедренных суставов в двух или трехмесячном возрасте и то в сомнительных случаях (Г.Л. Горбунова, И.П. Елизарова, А.Г. Осьмина 1976, Е.П. Межинина, Я.Б. Куценок 1981, Г.М. Тер — Егизаров, Г.П. Юкина, Р.Ю. Османов 1982.).
При трактовке рентгенограмм могут быть допущены диагностические ошибки, зависящие от правильности укладки ребенка и качества рентгенограмм. Укладка ребёнка должна быть строго симметричной. Передне-верхние ости подвздошной кости должны находиться на одном уровне и в одной фронтальной плоскости, чтобы вытянутые ноги ребёнка лежали параллельно одна другой, надколенники должны быть обращены кверху, а таз плотно прижат к кассете.
Экспозиция должна быть минимальной, так как даже малейшее шевеление ребёнка делает рентгенограммы непригодной для правильной оценки. Рентгеновские снимки производят в переднезадней проекции. Обязательно применение защитных прокладок.
При производстве рентгенограммы необходимо участие двух помощников или родителей: один плотно прижимает плечи и грудную клетку ребёнка, второй удерживает ноги ребенка, сгибает в коленном суставе до 90 градусов на краю стола. Центральный луч необходимо направить через лонное сочленение.
Рентген: пример особенности проведения диагностики
Предварительный диагноз дисплазия тазобедренного сустава может быть выставлен еще в роддоме. В этом случае нужно в течение 3-х недель обратиться к детскому ортопеду, который проведет необходимое обследование и составит схему лечения. Кроме того, для исключения данной патологии всех детей осматривают в возрасте 1, 3, 6 и 12 месяцев.
Особое внимание обращают на детей, которые входят в группу риска. К данной группе относят всех пациентов, в анамнезе у которых наблюдался токсикоз матери во время беременности, крупный плод, тазовое предлежание, а также тех, чьи родители тоже страдают дисплазией. При выявлении признаков патологии ребенка направляют на дополнительные исследования.
Клинический осмотр малыша проводят после кормления, в теплом помещении, в спокойной тихой обстановке. Для уточнения диагноза применяют такие методики, как рентгенография и ультрасонография. У детей раннего возраста значительная часть сустава образована хрящами, которые не отображаются на рентгенограммах, поэтому до достижения 2-3-месячного возраста этот метод не используется, а в последующем при чтении снимков применяются специальные схемы. Ультразвуковая диагностика является хорошей альтернативой рентгенологического исследования у детей первых месяцев жизни. Эта методика практически безопасна и достаточно информативна.
Следует учитывать, что одних только результатов дополнительных исследований недостаточно для постановки диагноза дисплазия тазобедренного сустава. Диагноз выставляется только при выявлении как клинических признаков, так и характерных изменений на рентгенограммах и/или ультрасонографии.
Рентгенодиагностика дисплазии тазобедренных суставов – основной, классический метод диагностики, обязательный для подтверждения или исключения диагноза «дисплазия тазобедренного сустава». По современным медицинским стандартам его применение рекомендовано только детям старше 3-х месячного возраста, в связи с опасностью лучевой нагрузки.

В более раннем возрасте стандартом инструментальной диагностики является ультразвуковое (УЗ) исследование сустава. Но при определенных обстоятельствах рентгенологический метод применим в любом возрасте.
Рентгено- и УЗ-диагностика дисплазии тазобедренных суставов детей первого года жизни.
Рентгенодиагностика дисплазии тазобедренных суставов
Большая часть головки бедра и вертлужной впадины у детей раннего возраста состоит из хрящей, которые невидимы на рентгеновском снимке, поэтому для чтения рентгенограмм применяют различные схемы. На рис.25 показана обобщенная схема разметки рентгенограммы, удобная для практического применения.
Прежде всего проводят вертикальную срединную линию (на рис. красного цвета), она проходит через середину крестца. Проводят горизонтальную линию через У-образные хрящи, через нижние точки подвздошной кости (линия Хильгенрейнера).
симметрично, на таком же расстоянии от срединной линии, проводят вертикальную линию (перпендикулярно горизонтальной). Она и будет обозначать невидимый на рентгенограмме верхнелатеральный край впадины.

Через края вертлужной впадины проводят касательную линию до пересечения с горизонтальной линией Хильгенрейнера. Образованный угол называется «ацетабулярный» или угол наклона крыши вертлужной впадины.
К вспомогательным линиям относят линию Шентона и Кальве. Линия Шентона (запирательно-бедренная дуга) в норме «представляет собой мысленное продолжение краниального края запирательного отверстия на медиальный краевой контур шейки бедра» (В.О. Маркс, 1978).
При патологии (смещении бедра латерально и вверх) эта линия разрывается. В норме ядро окостенения головки бедренной кости большей своей частью располагается медиальнее линии Перкина и ниже линии Хильгенрейнера.
При подвывихе и вывихе она смещается вверх и латерально. Ядра окостенения головки бедра появляются у девочек в 4-месячном, у мальчиков в 6-месячном возрасте. При дисплазии ядра окостенения появляются позже, размеры их меньше, они развиваются медленнее.
Величина ацетабулярного угла в норме составляет менее 300 новорожденных и около 200 у 3-месячных детей старше.
«У нормального новорожденного угол наклона крыши (ацетабулярный угол) равен в среднем 25-29°. Угол наклона у грудного ребенка в связи с прогрессирующим окостенением таза от месяца к месяцу уменьшается.
К одному году жизни угол равен в нормальных условиях у мальчиков 18,4°. У девочек – 20,0°. К 5 годам жизни он бывает меньше 15,0° у детей обоего пола. Углы наклона крыши, превышающие средние цифры, означают задержку нормального окостенения, т. е.
Очень важный показатель, характеризующий дисплазию тазобедренного сустава, – «величина h», характеризующая вертикальное смещение головки бедра. Это расстояние от линии Хильгенрейнера до центра головки бедра, то есть примерно до середины видимой на рентгенограмме метаэпифизарной пластинки бедренной кости (на 1-1,5 мм выше).
Если даже виден центр оссификации в головке бедра, то центр головки бедра у детей до одного года не совпадает с центром оссификации (см рис. 26 из монографии Волкова М.В., Тег-Егиазарова Г.М. Юкиной Г.П.
«Врожденный вывих бедра» (1972). В нормальном тазобедренном суставе центр впадины и центр головки совпадают и, какое бы положение не было придано бедру, положение головки не изменится и центр головки всегда остается в центре впадины.
На обычном рентгеновском снимке центр головки бедра определить невозможно. Косвенно центр головки бедра можно определить при функциональном рентген-исследовании, сопоставляя рентгенограммы в стандартном положении и при отведении бедра.

«Если головка смещена по отношению к вертлужной впадине (подвывих и вывих), центр ее не будет совпадать с центром впадины. При изменении положения бедер (отведение) центр головки изменит свое положение по отношению к линии Хильгенрейнера.
При подвывихе, так как головка бедра не выходит за пределы отогнутого лимбуса, отведение бедра приведет к постепенному его низведению и центрированию головки во впадине, что на рентгенограмме скажется увеличением расстояния h (рис. 27).
При вывихе, когда головка бедра находится за пределами лимбуса, отведение бедра на 45° не приведет к внедрению головки во впадину (мешает лимбус); наоборот, головка поднимется вверх, а на рентгенограмме с отведенными бедрами произойдет уменьшение расстояния h.
Если же при изменении положения бедра величина h остается постоянной, то даже при наличии рентгенологически скошенной впадины такие суставы у детей первых месяцев жизни следует расценивать как нормальные, но еще рентгенологически незрелые.
В норме величина h составляет от 9 до 12 мм. Уменьшение этого размера или различие его справа и слева указывают на дисплазию.
Рассмотрим для примера фронтальный рентген снимок месячного ребенка, выполненный в стандартном положении (см. рис. 28). Через У-образные хрящи проведем линию Хильгенрейнера, а также касательные через края вертлужной впадины (см. рис 29).
Далее обозначаем метаэпифизарную пластинку бедренной кости и отмечаем ее середину (см. рис. 30). Из этой точки опускаем перпендикуляр на горизонтальную линию и измеряем величину h и углы наклона вертлужной впадины (см. рис. 31).
В повседневной практике принято считать, что величина h — это расстояние от горизонтальной линии до наивысшей точки проксимального конца бедренной кости.

И еще один важный показатель – величина d. Показатель латерального смещения головки бедра относительно вертлужной впадины. Это расстояние от дна вертлужной впадины до линии h. В норме он не превышает 15 мм. (см. рис. 32).
Если к этому рентген-снимку применить другие схемы разметки, то они также укажут на левосторонний вывих бедра (см. рис. 33). Линия Шентона слева разорвана, проксимальная часть бедренной кости расположена к внешней стороне от вертикали, проходящей через верхне-наружный край суставной впадины.
Ультразвуковое исследование тазобедренных суставов
Основным показанием к применению этого метода являются факторы риска и клинические признаки дисплазии суставов у детей до 3-х месяцев. Это достойная альтернатива рентгеновскому исследованию у детей до 6-ти месячного возраста. Ультразвуковой метод достаточно точен и практически безопасен для ребенка.
При фронтальном срезе сонографическая картинка примерно соответствует изображению переднезадней рентгенограммы (см.рис. 34). Слева показан рентгеновский снимок, справа вверху сонографическое изобажение.
При исследовании можно определить смещение головки бедра при различных движениях. Если провести линию параллельно латеральной стенке подвздошной кости, то можно измерить так называемый угол α – угол наклона вертлужной впадины, который характеризует степень развития костной крыши.
Он по мере созревания увеличивается. Угол β характеризует степень развития хрящевой крыши (см. рис. 36). В зависимости от этих и многих других показателей суставы делятся на типы (см. таблицу). При нажатии на таблицу она откроется в новом окне.
http://www.medicinform.net/revmo/img/p39/pic1b.jpg
*Угол α образован основной линией (проводится параллельно латеральной стенке подвздошной кости) и линией костной крыши – проводится от нижнего костного края подвздошной кости к верхнему костному краю вертлужной впадины. Данный угол характеризует степень развития костной крыши.
Рентгенодиагностика: противопоказания

По возможности лучше все же отказаться от проведения процедуры рентген — как-никак это малыш, организм которого крайне восприимчив к воздействию рентгеновских лучей. Не стоит портить ему здоровье этим методом.
Исходя из всего, что было сказано выше, можно понять, что рентгенодиагностика при дисплазии тазобедренных суставов у детей является практически незаменимым методом исследования. Несмотря на всю его вредность, только рентген может дать полную картину происходящего в суставе и помочь в определении лечения.
Несомненно, важным является и правильная укладка малыша, контакт во время ее осуществления малыша с мамой. Главное — правильное дозирование лучевой дозы и грамотное расположение малыша под рентгеном, и тогда можно навсегда забыть о проблемах с тазобедренными суставами.
|
КОНЕЧНОСТИ |
367 |
|
Рис. 392, Схема с рентгено- |
|
|
граммы лобкового |
симфиза |
в аксиальной проекции.
1 — лобковый симфиз; 2— верхняя ветвь лобковой кости; 3— нижняя йетвь лобковой кости; 4— задние поверхности лобковой и седалищной костей.
УКЛАДКИ ДЛЯРЕНТГЕНОГРАФИИ
ТАЗОБЕДРЕННОГО СУСТАВА
СНИМКИ ТАЗОБЕДРЕННОГО СУСТАВА В ПРЯМОЙ ПРОЕКЦИИ
• Назначение снимков. Выполнение снимков тазобедренных суставов в прямой проекции показано при различных заболеваниях сустава: воспалительных, в том числе туберкулезных поражениях; дегенеративнодистрофических, аномалиях развития и др., а также при травмах.

* Укладка больного для выполнения снимков. Существует несколько вариантов укладки для снимка тазобедренного сустава в прямой проекции: рентгенография одного тазобедренного сустава и сравнительная рентгенография обоих тазобедренных суставов на одной пленке, что чаще всего делают детям для сопоставления ширины суставной щели и положения головки бедренной кости с той и другой стороны.
1. Больной лежит на спине. Ноги вытянуты. Стопа снимаемой конечности повернута кнутри на 15—20°с тем, чтобы установить плоскость шейки бедренной кости параллельно кассете. Кассету размером 18 х 24 или 24 х 30 см устанавливают в кассетодержателе в продольном положении.
Больного помещают на столе таким образом, чтобы центру кассеты соответствовала головка бедренной кости. Для проекции тазобедренного сустава на кожу делают следующее построение. Расстояние между верхней передней подвздошной остью и лобковым бугорком делят на три равные части.
Проекция головки бедренной кости находится на 2 см ниже точки, лежащей на границе наружной и средней трети указанного расстояния, и именно на нее и центрируют пучок рентгеновского излучения. Фокусное расстояние — 100 см (рис. 393, а, б).
2.Для сравнительной рентгенографии обоих тазобедренных суставов
впрямой проекции.больного укладывают так же, как и для обзорного снимка таза, но при этом обе нижние конечности симметрично ротируют внутрь на 10—20°.В заданном положении стопы фиксируют мешочками
спеском, накладывая их сверху на область голеностопных суставов. Снимки производят с обязательной защитой гонад {рис. 394).
3.В тех случаях, когда ротация бедра невозможна, с целью получения изображения шейки бедренной кости без проекционных искажений рент-
Рис. 393. Укладка (а) и схема укладки (6) для рентгенографии тазобедренного сустава в прямой задней проекции.

Рис. 394. Укладка для сравнительной рентгенографии обоих тазобедренных суставов в прямой задней проекции.
Рис. 395. Укладка для рентгенографии тазобедренного сустава в прямой передней проекции (применяется при невозможности ротации бедра кнутри).
КОНЕЧНОСТИ
Рис. 396. Укладка для рентгенографии тазобедренного сустава в прямой проекции при сгибательной контрактуре сустава.
Рис. 397. Схема с рентгенограммы тазобедренного сустава в прямой задней проекции.
1— полулунная поверхность вертлужной впадины; 2—рент-геновская суставная щель тазобедренного сустава; 3— голоака бедренной кости; 4— большой вертел; 5— шейка бедренной кости; 6— малый вертел; 7— межвертельный гребень.
генографию тазобедренного сустава выполняют в прямой передней проекции. При этом больной лежит на животе. Противоположная половина таза приподнята на 15—20°,под нее для фиксации подложены мешочки с песком или валики.

4. При сгибательной контрактуре в тазобедренном суставе снимок в прямой проекции выполняют в условиях полусидячего положения больного. Руки отведены назад и упираются ладонями в поверхность стола позади туловища.
Ноги выпрямлены в коленных суставах, протянуты вдоль снимочного стола. Расположение кассеты и центрация пучка рентгеновского излучения такие же, как и при выполнении обычного снимка тазобедренного сустава в прямой проекции (рис. 396),
• Информативность снимков. На снимке тазобедренного сустава в прямой проекции определяются тело подвздошной кости, полулунная поверхность вертлужной впадины, головка бедренной кости, рентгеновская суставная щель тазобедренного сустава, шейка бедренной кости, большой и малый вертелы и межвертельный гребень.
Хорошо видна своеобразная костная структура как в области тела подвздошной кости, так и в области шейки бедренной кости, где костные балки имеют веерообразное направление. Ниже вертелов видны контуры медиальной и латеральной поверхностей диафиза бедра, корковое вещество и мозговая полость (рис. 397).
• Критерии правильности укладки. При правильной укладке отсутствует проекционное укорочение шейки бедренной кости, а также проекционное наслоение изображения большого вертела на шейку бедренной кости.
На снимках тазобедренного сустава в прямой проекции с ротацией стопы кнаружи резко проекционно укорочена шейка бедренной кости, что затрудняет выявление ее структуры и определение травматических повреждений.

СНИМКИ ТАЗОБЕДРЕННОГО СУСТАВА
ВБОКОВОЙ ПРОЕКЦИИ
•Назначение снимков. Снимки предназначены для отображения передней и задней поверхности головки бедренной кости, частично шейки, большого вертела и верхнего отдела диафиза бедра.
1.Рентгенография тазобедренного сустава в боковой проекции с отведением бедра. Больной лежит на спине. Исследуемую конечность сгибают в коленном суставе под углом 90°, максимально отводят в тазобедренном
суставе в сторону. Бедро и голень наружной поверхностью прилежат к столу. Стопа подошвой касается внутренней поверхности коленного сустава противоположной конечности. Для более плотного прилегания бедра снимаемой конечности к плоскости стола противоположную сторону таза несколько приподнимают (на 10—15°),под нее подкладывают мешочки с песком или ватные валики.
Кассету размером 24 х 30 см помещают в кассетодержателе таким образом, чтобы средняя продольная линия ее соответствовала направлению диафиза бедренной кости, а центр кассеты соответствовал проекции головки бедренной кости, на которую отвесно и направляют пучок рентгеновского излучения (рис. 398, а, б).
Рис. 398. Укладка (а) и схема укладки (6) для рентгенографии тазобедренного сустава в боковой проекции с отведением бедра.
Рис. 399. Укладка (а) и схема укладки (б) для рентгенографии тазобедренного сустава в боковой проекции без отведения бедра (! вариант).
Рис. 400. Укладка для рентгенографии тазобедренного сустава в боковой проекции без отведения бедра (И вариант).
Рис. 401. Укладка для рентгенографии тазобедренногс сустава в собственно боковой проекции.
Рис. 402. Схема с рентгенограммы тазобедренного сустава в боковой проекции с отведением бедра.
вертлужной впадины; 2— рентгеновская суставная щель тазобедренного сустава; 3— головка бедренной кости; 4— большой вертел; 5— малый вертел; 6— передняя поверхность диафиза бедренной кости; 7— задняя поверхность диафиза бедренной кости.
Рис. 403. Схемы с рентгенограмм тазобедренного сустава в боковой проекции (без отведения бедра).
1— полулунная поверхность вертлужной впадины; 2— рентгеновская суставная щель тазобедренного сустава; 3—голов-ка бедренной кости; 4— большой вертел; 5— малый вертел; 6— передняя поверхность диафиза бедренной кости;7—зад-няя поверхность диафиза бедренной кости.
2. Рентгенография тазобедренного сустава в боковой проекции без отведения конечности производится в тех случаях, когда изменять положение конечности не рекомендуется (в случаях подозрения на перелом шейки бедра) или когда отведение в тазобедренном суставе невозможно в связи с различными заболеваниями сустава.
Укладка может быть осуществлена двумя способами: а) больной лежит на спине. Исследуемая конечность вытянута, сагиттальная плоскость стопы перпендикулярна плоскости стола (стопа не отклонена ни кнутри, ни кнаружи).
Противоположная конечность согнута в тазобедренном и коленном суставах под прямым углом, стопа лежит на специальной высокой подставке. Кассету располагают перпендикулярно плоскости стола у наружной поверхности исследуемого бедра таким образом, чтобы плоскость ее находилась под углом 40—50°к диафизу бедренной кости.

При этом плоскость кассеты устанавливается параллельно плоскости шейки бедра. Верхним коротким ребром кассета упирается в мягкие ткани области гребня подвздошной кости. Кассету в заданном положении удерживает сам больной.
Середине кассеты должен соответствовать большой вертел. В некоторых случаях проекция большого вертела оказывается расположенной ниже уровня центра кассеты. Тогда таз больного приподнимают на плоской подставке или поролоновых прокладках до необходимого уровня.
Пучок рентгеновского излучения направляют со стороны внутренней поверхности бедра в горизонтальной плоскости латерально и вверх под углом35—40°к плоскости диафиза бедра через шейку перпендикулярно плоскости кассеты в ее центр.
Необходимо использовать неподвижную отсеивающую решетку. Фокусное расстояние —60—80см (рис. 399, а, 6); б) больной лежит на спине. Кассета размером 24 х 30 см установлена вертикально с упором на длинное ребро вплотную к внутренней поверхности бедра.
Короткое ребро кассеты упирается в область паха. Пучок рентгеновского излучения направляют в горизонтальной плоскости сверху и снаружи под углом 30° к срединной сагиттальной плоскости в центр кассеты. Необходимо использовать неподвижную отсеивающую решетку (рис. 400, а, б).



Оставить комментарий