- Описание
- Механизм развития
- Симптомы
- Причины
- Этиология
- Виды спорта, способные вызывать развитие болезни Шляттера
- Симптомы и степени
- Виды спорта, способные вызывать развитие болезни Шляттера
- Симптомы
- Симптомы
- Диагностика
- Диагностика и лечение болезни Шляттера
- Лечение
- Медикаментозная терапия
- Консервативное лечение
- Физиотерапия
- Массаж и ЛФК
- Оперативное вмешательство
- Народная медицина
- Консервативные методы
- Хирургическое лечение
- Остеопатия
- Оперативное вмешательство
- Как лечить болезнь Осгуда-Шляттера в домашних условиях
- Последствия
- Профилактика
- Прогноз
Оглавление
- 1 Описание
- 2 Механизм развития
- 3 Причины
- 4 Этиология
- 5 Виды спорта, способные вызывать развитие болезни Шляттера
- 6 Симптомы и степени
- 7 Виды спорта, способные вызывать развитие болезни Шляттера
- 8 Симптомы
- 9 Диагностика
- 10 Лечение
- 11 Оперативное вмешательство
- 12 Как лечить болезнь Осгуда-Шляттера в домашних условиях
- 13 Последствия
- 14 Профилактика
- 15 Прогноз
Описание
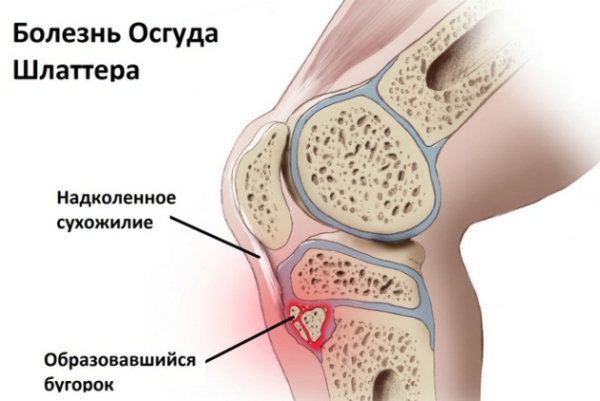
Болезнь Осгуда-Шляттера — это асептический некроз большеберцовой кости, имеет невоспалительный характер.
В большинстве случаев поражает обе конечности, но встречаются и патологические процессы одной из них. Подростковую болезнь можно заметить визуально – она определяется наростом или шишкой под коленной чашечкой. Особенность патологии состоит в том, что врачи купируют очаги поражения, тогда как полностью излечить симптоматику невозможно. По мере прекращения роста костной ткани у детей болезнь Шляттера проходит самостоятельно.
Первопричина появления до сих пор не выяснена, но чаще всего ее связывают с травматичностью в детском возрасте. Продолжительное напряжение и травмирование колен в прошлом приводят к отекам, нарушению кровотока, микротрещинам и разрушению ядра кости.
Механизм развития
Болезнь Шляттера у детей подразумевает поражение бугристости большеберцовой кости. Данная часть кости находится сразу под коленом. Основная роль этого анатомического образования – прикрепление связки надколенника. Расположение бугристости большеберцовой кости совпадает с апофизом (зона, за счет которой происходит рост кости в длину). Именно с этим и связано развитие заболевания.
Если в этот момент наблюдается воздействие неблагоприятных факторов в виде постоянной перегрузки нижних конечностей и микротравмирования связки надколенника, то риск развития болезни Шляттера очень высокий.

Организм пытается восстановить целостность этой зоны за счет роста ткани кости. Это приводит к возникновению болезни Шляттера — образованию костной шишки на месте отечности и боли. Под действием таких повреждающих факторов начинает развиваться воспалительный процесс, из-за чего возникает оссификация еще не до конца сформированной бугристости большеберцовой кости.
Коленный сустав формируют две кости – большеберцовая и бедренная. В верхней части большеберцовой кости имеется бугристость – особая зона, к которой прикрепляется сухожилие четырехглавой мышцы бедра. В детском и подростковом возрасте трубчатые кости могут расти в длину благодаря особым точкам роста, находящимся в зоне соединения костей с хрящевыми тканями.
Бугристость большеберцовой кости – одна из таких зон. С остальной частью кости она соединена рыхлыми тканями, которые легко травмируются. В результате нарушается доставка питательных веществ к костным структурам, что ведет к асептическому некрозу (отмиранию) бугристости. По мере взросления область бугристости окостеневает, становится крепкой, поэтому болезнь Шляттера у взрослых не развивается.
Основные причины, запускающие патологический процесс – прямые травмы колена (растяжения связок, вывихи, переломы надколенника) или постоянная микротравматизация сустава при интенсивных спортивных занятиях. В группе риска оказываются подростки, ведущие активный образ жизни и занимающиеся травмоопасными видами спорта (хоккей, футбол, легкая и тяжелая атлетика, борьба, фигурное катание, спортивный туризм и пр.).
Чрезмерные физические нагрузки на фоне ускоренного роста костей многократно увеличивают риск развития патологии. В процессе тренировок четырехглавая мышца бедра активно работает и растягивает сухожилие, соединяющее большеберцовую кость с коленной чашечкой. Такое воздействие может привести к надрывам сухожилия и нарушению кровоснабжения в зоне бугристости. В итоге развивается асептической некроз костной ткани.
Любая травма, сопровождающаяся давлением на четырехглавую мышцу, передается по ее сухожилию на рыхлую бугристость большеберцовой кости и может спровоцировать ее с последующим развитием воспалительного процесса в сухожилии (тендинита). Выраженность болевого синдрома зависит от степени болезни Шляттера.
Симптомы
Начальные стадии болезни Шляттера характеризуются слабо выраженной симптоматикой. Поэтому пациенты не связывают дискомфорт в колене с травмой или повышенными нагрузками. Как правило, сначала появляются незначительные ноющие боли при сгибании колена, во время выполнения приседаний или ходьбы по лестнице.
Манифестация заболевания, с возникновением выраженного болевого синдрома происходит внезапно, после чрезмерных физических нагрузок, в ходе интенсивных спортивных занятий или во время соревнований. Острые, режущие боли локализуются в передней части коленного сустава, в той зоне, где сухожилие коленной чашечки крепится к бугристости большеберцовой кости. Выраженность болевого синдрома усиливается во время ходьбы, бега или приседаний и стихает в состоянии покоя.
Одновременно с болью появляется отечность пораженного сустава, но покраснение кожи и признаки гипотермии отсутствуют. Отмечается напряженной бедренной мышцы, под коленной чашечкой формируется шишка из костной ткани, которую можно прощупать при пальпации. Припухлость в области колена имеет плотную эластичную консистенцию и сглаживает контуры сустава.
Болезнь Осгуда — Шляттера отличается хроническим, волнообразным течением, когда периоды ремиссии сменяются обострениями при повышении нагрузки на сустав. Патология может длиться несколько лет и заканчиваться выздоровлением пациента после окончания интенсивного роста костей. Обычно это происходит в возрасте 18-20лет.
Причины
Факторами, «запускающими» болезнь Шляттера у взрослых, зачастую, бывают обычные травмы, полученные ими в процессе занятий спортом. Повреждения связок коленного сустава, переломы голени и надколенника, вывихи и регулярные микротравматизации колена – все это может спровоцировать начало заболевания. Причины, которые вызывают болезнь Шляттера коленного сустава у подростков, в принципе, такие же – занятия баскетболом, хоккеем, волейболом, футболом, спортивной гимнастикой, балетом, фигурным катанием.
Заболевание встречается у 20% юных спортсменов и только у 5% ребятишек, не имеющих к спортивному образу жизни никакого отношения. Так как мальчики наиболее подвижны – они в группе риска. Однако, современные статистические данные говорят о том, что разрыв между полами постоянно сокращается – девочки больше начинают заниматься спортом и все чаще становятся участниками спортивных соревнований. Следовательно, болезнь Шляттера начинает поражать и их.
Результатом чрезмерных нагрузок, постоянных микротравм колена и натяжения связки наколенника, которое происходит при сокращениях четырехглавой мышцы бедра, становится нарушение кровоснабжения в зоне бугристости большеберцовой кости. Зачастую сопровождается это появлениями небольших кровоизлияний, разрывом волокон связки надколенника, возникновением асептического воспаления в области сумок. И приводит к некротическим изменениям бугристости большеберцовой кости.
В период интенсивного роста ребенка скорость увеличения массы костной ткани значительно опережает рост кровеносных сосудов. Из-за этого местами усложняется кровоток и кость в области большеберцовой бугристости испытывает кислородное голодание. Следствием становится ее хрупкость и уязвимость.
Если ребенок не перегружает мышцы и сухожилия, риск развития патологии минимален. Заболеванием чаще страдают дети, ведущие активный образ жизни. Чрезмерные нагрузки на четырехглавую мышцу, соединяющую большеберцовую кость с коленом могут привести к растяжению и микротравмам.
Образовавшиеся воспалительные процессы сопровождаются болями и отеками. Это становится причиной неправильного окостенения не до конца сформированной бугристости и активное разрастание костной ткани в виде неподвижной шишки под коленной чашечкой.
| Фактор | Описание |
|---|---|
| Возраст | Заболеванию подвергаются мальчики и девочки в период наиболее активного созревания организма. У девочек созревание наступает раньше, поэтому заболевание появляется в 11-13 лет, у мальчиков – 13-15 лет |
| Пол | Мальчики более активные, поэтому у них болезнь Шляттера появляется чаще |
| Спорт | Частые интенсивные спортивные занятия увеличивают шансы проявления болезни до 20% |
Причинами развития заболевания зачастую становятся следующие факторы:
- прямые травмы: переломы и вывихи надколенника или голени, повреждение коленного сустава;
- постоянные микротравмы колена, связанные с занятиями спортом.
В группу риска входят дети, которые занимаются следующими видами спорта:
- баскетболом;
- волейболом;
- хоккеем;
- футболом;
- спортивной гимнастикой;
- акробатикой;
- фигурным катанием;
- балетом;
- борьбой;
- тяжелой атлетикой.
В детском и подростковом возрасте скелет еще до конца не сформирован, поэтому кости подвержены травмированию. В 20% случаев болезнь Осгуда-Шлаттера диагностируют у подростков, занимающихся спортом.
Наиболее распространенная причина заболевания у подростка – травмы коленного сустава, а именно повреждение связок, вывихи, переломы голени и надколенника. Патология развивается следующим образом:
- Повреждение большеберцовой кости из-за регулярных перегрузок. Поскольку скелет еще растет, участки роста сформированы хрящевой тканью, которая менее прочная, нежели костная.
- Спазм мышц, который провоцирует нарушение кровотока.
- Некроз бугристости кости.
Болезнь Шляттера у детей может появиться при занятии спортом, участии в спортивных соревнованиях, при выполнении упражнений на физкультуре, которые связаны с нагрузками на суставы коленей.
Наибольшие шансы заболеть у тех подростков, которые занимаются баскетболом, волейболом, футболом, хоккеем, спортивной гимнастикой и фигурным катанием.
К главным причинам, которые могут спровоцировать развитие болезни Шляттера, ученые относят серьезное травмирование, такое как вывих или перелом, или же повторяющиеся микротравмы в коленях, если в период интенсивного роста скелета ребенок получает сильную нагрузку на ноги, например, при занятиях спортом.

По данным медицинской статистики и исследованиям ревматологии, этим заболеванием страдают примерно 20% всех детей подросткового возраста, что посещают спортивные секции, и только 5%, которые не увлекаются никакими активными разновидностями спорта. Больше подвержены риску заболеть те подростки, которые занимаются хоккеем, волейболом и прочими активными играми.
Следует учитывать, что медицинским ученым известны только предрасполагающие факторы, способные спровоцировать возникновение болезни Шляттера. Истинные причины пока не обнаружены, однако существует версия, что первопричиной патологического разрастания костной ткани все-таки является постоянная микротравматизация.
Перегрузки, приводящие к постоянному травмированию сустава и сильному натяжению связок, вызывают нарушение кровотока около бугристости большеберцовой кости. В связи с этим возникают небольшие кровоизлияния, микротравмы связочных волокон, начинается воспалительный процесс в синовиальной сумке и некротическое изменение костной ткани.
OLYMPUS DIGITAL CAMERA
Болезнь Шляттера у подростков развивается, как правило, в период интенсивного роста (10-18 лет). Пик заболеваемости приходится на возраст 13-14 лет у мальчиков и 11-12 лет у девочек. Патология считается достаточно распространенной и наблюдается, согласно статистике, у 11% всех подростков, занимающихся активными видами спорта. Дебют заболевания чаще всего наблюдается после перенесенной спортивной травмы, в некоторых случаях и вовсе незначительной.
Выделяют три основных фактора риска развития болезни Осгуда-Шляттера:
- Возраст. Недуг встречается преимущественно у детей и подростков, в более взрослом возрасте она выявляется очень редко и только в качестве остаточных явлений в виде шишки под коленом.
- Пол. Чаще остеохондропатия бугристости большеберцовой кости наблюдается у мальчиков, но в последнее время в связи с активным вовлечением и девочек в спорт эти показатели начинают выравниваться.
- Занятия спортом. Болезнь Шляттера в пять раз чаще поражает детей, которые активно занимаются различными видами спорта, нежели тех, кто ведет малоподвижный образ жизни. Самыми «опасными» в этом плане видами спорта считаются футбол, баскетбол, волейбол, хоккей, спортивная гимнастика и спортивные танцы, фигурное катание, балет.
К факторам риска стоит отнести:
- Возраст 10–15 лет.
- Мужской пол.
- Быстрый рост скелета.
- Занятие активными видами спорта, где превалирует бег и прыжки.
По статистике примерно каждый второй подросток, страдающий болезнью Шляттера, перенёс травму колена. Триггерными факторами в развитии болезни Шляттера могут быть прямые травмы (повреждения связок коленного сустава, переломы голени и надколенника, вывихи) и постоянная микротравматизация колена при занятиях спортом.
К видам спорта с повышенным риском развития болезни Шляттера относятся баскетбол, хоккей, волейбол, футбол, спортивная гимнастика, балет, фигурное катание. Именно занятиями спортом объясняют более частое появление болезни Шляттера у мальчиков.
Происходящее последнее время более активное участие в спортивных секциях девочек привело к сокращению разрыва между полами в отношении развития у них болезни Шляттера.
В результате перегрузок, частых микротравм колена и чрезмерного натяжения соб-ственной связки надколенника, происходящего при сокращениях мощной четырехгла-вой мышцы бедра, возникает расстройство кровоснабжения в области бугристости большеберцовой кости.

Могут отмечаться мелкие кровоизлияния, разрыв волокон связки надколенника, асеп-тическое воспаление в области сумок, некротические изменения бугристости большеберцовой кости.
Как вам уже стало понятно, болезнь Осгуда-Шляттера возникает в период интенсивного роста костей под влиянием физических нагрузок на колени и мышцы бедра. При занятиях такими видами спорта, как футбол, баскетбол, хоккей, спортивная гимнастика и прочее, происходит сильная нагрузка на область прикрепления связок к бугристости большеберцовых костей, что вызывает травмирование, развитие воспалительного процесса, также нарушается кровоснабжение этой области с кровоизлияниями, развивается асептический некроз с отрывами фрагментов бугристости.
Такое хроническое течение болезни Осгуда-Шляттера приводит к чередованию процессов некроза и регенерации, что проявляется образованием специфических шишек под коленными чашками. Это гипертрофированная бугристость большеберцовой кости.
Традиционно мальчики занимаются спортом больше, поэтому болезни Шляттера они подвержены чаще, хотя сегодня и девочки нередко страдают от данной патологии. Болезнь возникает в период активного скелетного вытяжения и постепенно прекращается по мере роста костного скелета.
Этиология
Болезнь Осгуда Шлаттера – это разновидность остеохондропатии, когда на незрелую костную и хрящевую ткань в области прикрепления связки воздействует статическая нагрузка, обеспечивая местные некротические процессы и болевой симптом. Провоцирующими факторами развития патологии являются подвижные виды спорта:
- Катание на роликах или коньках;
- Гимнастика;
- Лёгкая или тяжёлая атлетика;
- Единоборства;
- Волейбол, баскетбол, гандбол, футбол, хоккей.
Патология может развиться у детей с 8-10 лет. Крайний срок развития у болезни Шлятеера – подростковый или юношеский возраст до 18 лет. В эти периоды сочленение между связкой и надкостницей до конца не сформировано и легко травмируется. У девочек подростков патология развивается реже, чем у мальчиков.
В старшем возрасте ткани укрепляются и менее повреждаются при динамических нагрузках. Иногда болезнь Шляттера встречается у взрослых, причиной которой могут быть:
- Сильные перегрузки коленей при профессиональных видах спорта;
- Частые травмы сустава – вывихи и подвывихи, повреждения костных структур;
- Постоянные артриты – инфекционного или аутоиммунного характера.
Виды спорта, способные вызывать развитие болезни Шляттера
Далее. Недуг Шляттера встречается практически у двадцати процентов подростков, которые принимают участие в спортивных соревнованиях в то время, как лишь небольшая часть из них не занимается активными видами деятельности вообще. Заболевание зачастую способно проявлять себя на фоне увлечения такими видами, в которых требуется много прыгать, бегать и менять траекторию движения, например:
- футбол;
- балет;
- баскетбол;
- гимнастика;
- волейбол;
- фигурное катание.
Как обезболить коленный сустав у подростка при болезни Шляттера? Об этом далее.

Далее. Недуг Шляттера встречается практически у двадцати процентов подростков, которые принимают участие в спортивных соревнованиях в то время, как лишь небольшая часть из них не занимается активными видами деятельности вообще.
Заболевание зачастую способно проявлять себя на фоне увлечения такими видами, в которых требуется много прыгать, бегать и менять траекторию движения, например:.
Как обезболить коленный сустав у подростка при болезни Шляттера? Об этом далее.
Симптомы и степени
Основным признаком болезни Шляттера является специфическое новообразование в области большеберцовой бугристости в виде плотной и неподвижной шишки непосредственно под коленной чашечкой.
Основные симптомы болезни Шляттера следующие:
- Боль и отечность под коленной чашечкой.
- Болезненность в коленном суставе во время физических нагрузок.
- Напряженность мышц бедра, болезненность по ходу сухожилия.
Интенсивность боли у всех ребят разная – все зависит от индивидуального порога болевой чувствительности и степени повреждения хрящевой ткани. Сохраняются описанные симптомы также разное количество времени: у одних больных несколько недель, у других – несколько месяцев.
Иногда болезнь Шляттера у подростков может принять хроническое течение, но чаще всего происходит волнообразное течение, которое характеризуется затишьем и периодами обострения.
Болезнь Осгуда Шляттера может длиться от одного до двух лет и может пройти после того, как рост костей подростка заканчивается, это примерно в 17–19 лет.
Как самостоятельно диагностировать болезнь?
В первую очередь необходимо внимательно выслушать все жалобы подростка, а затем обследовать коленный сустав. Нужно заметить, что обычно осгуда Шляттера поражает лишь одну ногу.
При жалобах ребенка учесть его физические нагрузки и спросить о наличии травмы. Кроме этого, узнать наличие таких же проблем до этого состояния.
На снимке может наблюдаться смещение ядер окостенения на 2–5 мм. Кроме этого, может быть нечеткость трабекулярной структуры ядер или же неровность контуров.
Виды спорта, способные вызывать развитие болезни Шляттера
Патологические изменения проявляются у детей в период интенсивного формирования костных структур. Иногда без всякого внешнего воздействия мягкие ткани вокруг большеберцового бугра опухают, уплотняются, сглаживаются контуры костного выступа. Пальпация и движения коленного сустава сопровождаются локальной болью.
Встречается болезнь Шляттера и у людей более старшего возраста. В этом случае характерен прямой механизм развития патологии:
-
частые микротравмы коленного сустава;
-
чрезмерная физическая нагрузка.
Результат перегрузок – нарушение кровотока в зоне возвышенности большеберцовой кости.
Наиболее уязвимы лица, занимающиеся активными видами спорта. Существует мнение, что четверть профессиональных спортсменов подвергались болезни Шляттера. В группу риска зачисляют людей, увлеченных спортивными танцами, фигурным катанием. Красивые движения – колоссальные нагрузки на все мышцы тела.
Симптомы
Симптомы
Симптоматика заболевания настолько специфична и не выражена, что изначально пациент не обращает на первые «тревожные звоночки» ни малейшего внимания. Слабые боли, периодически возникающие в области коленного сустава, он никак не связывает с предшествующей их появлению травмой колена. Сначала болевые ощущения начинают беспокоить при подъеме/спуске, сгибании ноги, приседании и беге.
Ранее малобеспокоящие болевые ощущения в нижней части колена со временем усиливаются, в процессе движения становятся нетерпимыми, в спокойном состоянии затихают. Иногда в передней части коленного сустава появляется приступообразная острая боль – в той области, где сухожилие надколенника прикрепляется к бугристости большеберцовой кости.
Визуальный осмотр колена позволяет сделать выводы о его отечности, из-за которой контуры бугристости большеберцовой кости немного сглаживаются. При пальпации выявляется наличие под припухлостью твердого выступа, болезненность пораженной области и ее отечность. Последняя характеризуется плотноэластичной консистенцией. В процессе сгибания/разгибания колена появляется боль – причем, интенсивность ее может меняться.
Болезнь Шляттера относится к хроническим заболеваниям, протекающим волнообразно, с периодами обострения. Длиться она может от года до двух лет. После того, как кости ребенка прекратят свой рост, зачастую происходит его полное выздоровление (в 17-19 лет).
На начальных стадиях пациенты редко связывают симптомы болезни с травмами. Первичные незначительные проявления характеризуются локальными продолжительными болями в области подколенника. Во время ходьбы и приседаний неприятные ощущения усиливаются, в состоянии покоя же становятся незаметными.
Физические проявления не сопровождаются воспалительными процессами, плохим самочувствием и повышенной температурой тела.
Основные симптомы:
- в нагруженном состоянии (спортивные занятия, продолжительные прогулки, поднятие тяжестей) проявляется дискомфорт в колене;
- неприятные ощущения во время надавливания в области подколенника;
- отеки;
- прекращение болей в течение пары недель, после чего их возвращение с новой силой;
- под коленным суставом образуется шишка (нарост).
Сигналом прогресса заболевания служат появления симптомов в ненагруженном состоянии. В зависимости от особенностей роста и развития каждого индивидуума болезнь протекает хронически или волнами, может проявляться в легком дискомфорте или сильных острых болях.
Бывает, что ни ребенок, ни родители не обращают внимания на болезненные проявления в колене. Проблема может усугубиться до инвалидности ребенка. Обязательно нужно насторожиться и посетить врача, если:
- при нагрузках начинает болеть колено;
- наблюдается отек, опухоль или шишка в области коленной чашечки;
- боль сосредотачивается ниже колена;
- больно приседать, бегать или быстро ходить.
На начальном этапе признаки болезни Шляттера малозаметны. Ребенка беспокоят болезненные ощущения в колене во время приседаний, сгибаний в коленном суставе или других видах физической нагрузки.
Со временем боль приобретает ярковыраженный постоянный характер. В основном она усиливается во время ходьбы и стихает в состоянии покоя. Ребенка могут беспокоить приступы боли режущего характера в области голени и колена, где соединяются сухожилия надколенника и бугристости большеберцовой кости.
Среди других симптомов можно выделить:
- припухлость коленного сустава;
- мышечное напряжение;
- излишняя подвижность коленного сустава;
- болезненность при пальпации, прощупывание твердого выступа (шишки);
- ограничение подвижности (в остром периоде).
При болезни Шляттера симптомы могут не покидать пациента от нескольких недель до нескольких месяцев.
Признаки воспаления в виде повышения температуры тела отсутствуют. У ребенка поражается только одно колено, довольно редко происходит поражение обеих конечностей.
При переходе заболевания в хроническую стадию периоды обострения сменяются ремиссией. Болезнь может длиться до 2 лет, а затем наступает выздоровление.
Особенность заболевания Шляттера – отсутствие выраженных признаков при активном развитии патологии. Через определенное время заболевание регрессирует, а больной человек даже не подозревает о нем. Достаточно часто болезнь диагностируют при плановом обследовании или по другой причине обращения к доктору, когда требуется рентген сустава колена.
Развивается патогномонический симптом при заболевании Шляттера не у всех – у некоторых подростков под коленом появляется шишка. Со временем также может появиться слабо выраженная болезненность в колене. Так как после очевидных травм до проявления первой симптоматики проходит достаточно длительный период, возникновение болезни не связывают с этим событием. Явные симптомы возникают только после высокой нагрузки, например приседаний или интенсивной тренировки.
При отсутствии лечения болезненность будет проявляться чаще и становится более выраженной во время сгибов и разгибов колен. Может возникнуть болезненность в передней области колена, там, где находится место крепления сухожилия. Здесь же локализуется отек. Общее состояние больного остается нормальным, реже может развиться местный воспалительный процесс, при котором отмечается повышение температуры, в месте припухлости кожный покров становится красного цвета.
При визуальном осмотре можно отметить отечность колена, она сглаживает очертания большеберцовой кости. При ощупывании заметна боль, особенно при легком надавливании, при этом наблюдается плотноэластичная консистенция отека. Сквозь отекшую ткань можно легко обнаружить твердое новообразование, похожее по консистенции на кость.
Заболевание Шляттера чаще всего имеет хроническое течение с периодами обострения. Продолжительность болезни занимает, в среднем, не больше 2 лет, после чего пациент выздоравливает по мере окончания роста костных структур.
На начальном этапе болевая симптоматика имеет периодический характер. Со временем болезненные отклонения усугубляются. Острая боль становится постоянной, усиливается при приседаниях, попытках стать на колени. Неприятные ощущения возникают даже при обычной ходьбе. В состоянии покоя дискомфорт минимизируется, либо исчезает полностью.
Клинические исследования состава крови воспалительной активности не определяют. Общее состояние пациента не критично. Заболевание не сопровождается повышенной температурой. Кожные покровы в области поражения не меняют свой оттенок. В хронической форме патология чередует периоды обострения с неполной ремиссией. Неприятный факт нарушения жизнедеятельности организма – метеозависимость. Дискомфорт вызывают незначительные природные колебания.
Установлением диагноза и лечением патологии занимаются врачи ортопедической, травматологической, хирургической практики.
Особенностью данного вида остеохондропатии является доброкачественное и часто полностью бессимптомное течение болезни. Спустя некоторое время патология начинает самостоятельно регрессировать, а пациент так и не узнает о своем состоянии. В других случаях болезнь Шляттера является случайной находкой при рентгенографии коленных суставов по другому поводу.
Но определенная часть детей и подростков все же страдает от различных симптомов остеохондропатии. Одним из самых частых и патогномонических симптомов недуга выступает «шишка» сразу под коленным суставом на передней поверхности ноги. Такое образование полностью неподвижно, очень твердое при ощупывании (костная плотность), цвет кожи над бугорком обычный, она на ощупь не горячая.
То есть все эти признаки указывают на неинфекционную природу новообразования. Иногда в области шишки может наблюдаться небольшой отек и возникать болезненность при пальпации, но, как правило, такие симптомы отсутствуют.
Если у ребенка присутствует болевой синдром при болезни Осгуда-Шляттера – это основное показание к назначению активного лечения, во всех остальных случаях выбирается наблюдение и выжидательная тактика. Ведущим симптомом при данной патологии является локальная боль в коленном суставе, а точнее – немного ниже надколенника.
Объективное обследование пациента позволяет выявить:
- Отёчность и болезненность при пальпации области ниже надколенника, соответствующей бугристости большеберцовой кости.
- Усиление боли при попытке выпрямить ногу в колене.
- Ограничение подвижности в коленном суставе не обнаруживается.
- Суставной выпот не определяется.
- Симптомы поражения менисков отрицательны.
- Может присутствовать покраснение кожи в области болезненности.
- Иногда наблюдается некоторая атрофия четырёхглавой мышцы бедра.
Диагностика

Диагноз «болезнь Шляттера» ставится в том случае, если у пациента имеются в совокупности характерные клинические симптомы и патологические изменения. При этом учитываются и возраст, и пол пациента. Однако, точку в вопросе постановки диагноза могут поставить только результаты рентгенологического обследования.
Проводится оно в динамике и обязательно в двух проекциях – боковой и прямой. В особо спорной ситуации врач может направить на дополнительные обследования – УЗИ коленного сустава, МРТ и КТ сустава. Также о состоянии структуры костной ткани дополнительную информацию дает денситометрия. Лабораторные исследования потребуются, чтобы исключить инфекционный характер болезни – специфический или неспецифический артрит. В этом случае выполняется клинический анализ крови, анализ крови на С-реактивный белок и ревматоидный фактор, а также, проводятся ПЦР-исследования.
В самом начале заболевания на рентгеновском снимке отчетливо видны уплощения мягкого покрова бугристости большеберцовой кости и приподнятая нижняя граница просветления. Этот фактор свидетельствует о наличии жировой ткани в передней части коленного сустава, что связано с увеличением размеров поднадколенниковой сумки из-за происходящих в ней асептических воспалительных процессов.
Однако, по истечение некоторого времени рентген четко фиксирует факт смещения ядер окостенения вперед и вверх на 2-5 мм. В некоторых случаях трабекулярная структура ядер имеет нечеткие и неровные контуры. Со временем смещенные ядра могут рассосаться, но подобные случаи являются исключением из правил.
В ходе дальнейшего течения болезни Шляттера коленного сустава смещенные ядра сливаются с основной частью ядра окостенения, образуя, тем самым, костный конгломерат. Основанием подобного новообразования становится бугристость большеберцовой кости, роль верхушки берет на себя шиповидный выступ. Последний легко пальпируется и отлично визуализируется на рентгеновском снимке в боковой проекции.
Симптомы болезни Шляттера имеют много общего с признаками перелома большеберцовой кости, сифилиса, туберкулеза, остеомиелита, начала опухолевых процессов – при постановке диагноза врач должен быть особенно внимателен.
Для определения заболевания необходимо обратиться к травматологу-ортопеду. Постановка диагноза основывается на клинических признаках. Дополнительной и решающей мерой становится обследование рентгенологическим аппаратом.
Диагностирование болезни Осгуда-Шляттера проводится врачом — специалистом (ортопедом). Для диагностики большое значение имеет история заболевания и врачу необходима следующая информация:
- Описание симптоматики подростка.
- Переносил ли ребенок травмы в прошлом.
- Характер физических нагрузок.
- Есть ли подобные симптомы или заболевания у других членов семьи.
- Принимает ли ребенок медицинские препараты.
Для диагностики болезни Осгуда-Шлаттера болезни, врач проведет осмотр коленного сустава ребенка, что позволит определить наличие отека, болезненности, покраснения. Кроме того, будет оценен объем движений в колене и бедре.
Чтобы поставить точный диагноз необходимо провести рентгенологическое исследование суставов пораженной конечности, при котором чаще всего выявляется некоторое увеличесние области бугристости большой берцовой кости и отделение от нее апофиза (отростка кости).
Рентгенологическое исследование также позволяет определить стадию развития данного заболевания.
Для получения более полной информации врач может назначить и такие методы диагностики, как:
- Сканирование радиоизотопное.
- Компьютерная термография. Данный метод дает возможность определить стадию развития заболевания. При гипертремии — стадия начала заболевания, гипотермия — стадия некроза.
- Ультрасонография. Данный метод позволяет получить более полное, чем рентгенограмма, описание процесса развития заболевания.
- Компьютерная томография. Используется крайне редко в тех случаях, когда данные рентгена показали наличие свободных отломков бугристости. Чаще всего используется такой метод для принятия решения о виде хирургического вмешательства для лечения болезни Осгуда-Шляттера.
- Лабораторная диагностика назначается для исключения инфекционного характера поражения коленного сустава (специфического и неспецифического артрита). Она включает клинический анализ крови, анализ крови на С-реактивный белок и ревматоидный фактор, ПЦР-исследования.
В начальном периоде болезнь Шляттера характеризуется рентгенологической картиной уплощения мягкого покрова бугристости большеберцовой кости и поднятием нижней границы просветления, соответствующего жировой ткани, расположенной в передней части коленного сустава. Последнее обусловлено увеличением объема поднадколленниковой сумки в результате ее асептического воспаления. Изменений в ядрах (или ядре) окостенения бугристости большеберцовой кости в начале болезни Шляттера отсутствуют.
С течением времени рентгенологически отмечается смещение ядер окостенения вперед и вверх на величину от 2 до 5 мм. Может наблюдаться нечеткость трабекулярной структуры ядер и неровность их контуров. Возможно постепенное рассасывание смещенных ядер. Но чаще происходит их слияние с основной частью ядра окостенения, с образованием костного конгломерата, основанием которого является бугристость большеберцовой кости, а верхушкой — шиповидный выступ, хорошо визуализирующийся на боковой рентгенограмме и прощупывающийся при пальпации в области бугристости.
Инструментальное диагностирование в этом случае используется не всегда, оно необходимо для оценки изменений в патологиях и выявления других болезней.

В редких случаях не обойтись без МРТ.
Типичное течение патологии и принадлежность пациента к группе повышенного риска облегчают постановку правильного диагноза. После визуального осмотра места поражения и проведения пальпации доктор поставит предварительный диагноз и направит на лабораторные обследования для его подтверждения.
При этой болезни отсутствуют особые специфические лабораторные признаки – анализы крови и мочи не показывают отклонений. Но считается, что достаточно и клинических данных для установления правильного диагноза. Инструментальные диагностические методы необходимы скорее для точной оценки болезненных изменений и для исключения наличия сопутствующей патологии. Рентгенография помогает обнаружить:
- размытые очертания эпифиза бугристости большеберцовой кости;
- образование кальциевых отложений;
- утолщение связок.
Лабораторную диагностику врач может назначить при необходимости, чтобы исключить инфекционный характер патологии колена. Сюда включают:
- ПЦР-исследование;
- общий анализ крови;
- анализ крови на ревматоидный фактор и С-реактивный белок.
При типичном течении недуга и наличии описанных факторов риска диагностика вовсе не вызывает затруднений, а правильный диагноз специалист может поставить сразу после осмотра ребенка без применения каких-либо дополнительных методов обследования.
Для подтверждения болезни специалисты рекомендует провести рентгенологическое обследование коленного сустава в боковой позиции. На таких снимках можно четко увидеть остеохондропатию, а также фрагментацию кости, если последняя имеет место.
В более сложных для диагностики случаях пациенту может быть назначено МРТ, КТ, УЗИ. Каких-либо специфических лабораторных признаков патологии нет. Все показатели крови и мочи находятся в пределах возрастной нормы.
В основном клинических данных достаточно, чтобы выставить правильный диагноз. Обычно инструментальные методы диагностики назначают с целью детальной оценки патологических изменений и исключения другой патологии. При рентгенографии возможно выявить:
- Нечёткие контуры эпифизов бугристости большеберцовой кости.
- Участки отложения кальция в связке надколенника.
- Утолщение связки надколенника.
При необходимости могут использовать ультразвуковое обследование, компьютерную и магнитно-резонансную томографию.
Рентгенография коленного сустава производится в прямой и боковой проекции. В некоторых случаях дополнительно проводиться УЗИ коленного сустава, МРТ и КТ сустава. Применяют также денситометрию, позволяющее получить данные о структуре костной ткани. Лабораторная диагностика назначается для исключения инфекционного характера поражения коленного сустава (специфического и неспецифического артрита).
Она включает клинический анализ крови, анализ крови на С-реактивный белок и ревматоидный фактор, ПЦР-исследования. В начальном периоде болезнь Шляттера характеризуется рентгенологической картиной уплощения мягкого покрова бугристости большеберцовой кости и поднятием нижней границы просветления, соответствующего жировой ткани, расположенной в передней части коленного сустава.
С течением времени рентгенологически отмечается смещение ядер окостенения вперед и вверх на величину от 2 до 5 мм. Может наблюдаться нечеткость трабекулярной структуры ядер и неровность их контуров.
Возможно постепенное рассасывание смещенных ядер. Но чаще происходит их слияние с основной частью ядра окостенения с образованием костного конгломерата, основанием которого является бугристость большеберцовой кости, а верхушкой — шиповидный выступ, хорошо визуализирующийся на боковой рентгенограмме и прощупывающийся при пальпации в области бугристости.
- Симптомы болезни проявляется в болях разной интенсивности, локализующихся под коленом — в нижней части сустава.
- При сгибании колена, во время ходьбы, при поднятии по лестнице, беге также возникают боли.
- Одновременно с этим в области бугристости большеберцовой кости может обнаруживаться припухлость (шишка под коленом).
Диагностика и лечение болезни Шляттера
Лечение
Лечение болезни Шляттера направлено на устранение симптомов, обеспечение покоя пораженной области и создание условий для заживления участков некроза. Пациент наблюдается преимущественно у ортопеда, но и при необходимости направляется на консультацию к хирургу или травматологу. Лечение болезни Шляттера у подростков проводится и под наблюдением педиатра.
Медикаментозная терапия
Вылечить заболевание при помощи лекарственных средств нельзя, но возможно подобрать препараты для купирования боли, улучшения местного кровообращения и общего укрепления организма.
Группы препаратов при болезни Шляттера:
- Обезболивающие;
- Нестероидные противовоспалительные препараты (Ибупрофен, Диклофенак);
- Миорелаксанты (Мивакрон, Норкурон);
- Витамины группы B, D;
- Препараты кальция.
Консервативное лечение
Данный вид терапии направлен на снижение подвижности в коленном суставе, а в тяжёлых случаях – на полную его иммобилизацию. Уменьшение нагрузки на сухожилие ускорит регенерацию, что позволит избавиться от болевых ощущений и ускорить процесс выздоровления. Для фиксации используются:
- Эластичный бинт или повязка;
- Ортопедический наколенник;
- Бандаж;
- Гипс.
Физиотерапия
Во время процедур физиотерапии обеспечивается воздействие на поражённую область слабых электрических импульсов с целью улучшения кровообращения и ускорения процессов заживления.
В качестве физиотерапевтических методов используются:
- Ударноволновая терапия – воздействие на костные и хрящевые элементы сустава импульсами высокой амплитуды;
- Магнитотерапия – применение магнитных волн с лечебной целью;
- Электрофорез – обеспечивает лучшее проникновение препаратов в поражённую область благодаря воздействию слабого электрического тока;
- УВЧ терапия – воздействие ультравысокочастотного поля на коленный сустав;
- Инфракрасное прогревание;
- Лазер.
Массаж и ЛФК
Обе методики проводятся только в периоды реабилитации, когда болезненность и отёки исчезают. Умеренные физические нагрузки и массаж обеспечивают:
- Расширение кровеносных сосудов и приток крови в поражённой области;
- Нормализацию кровотока, уменьшение отёка и ускорение процессов регенерации;
- Разработку сустава и уменьшение атрофии мышц.
Оперативное вмешательство
Операция показана при неэффективности консервативной терапии в течение года, длительности заболевания более 2-х лет, превышения 18-ти летнего возраста, формировании осложнений в виде деформации колена или отрыва связки.
Народная медицина
Лечение заболевания в домашних условиях подразумевает применение компрессов и массажа с противовоспалительными лекарствами, а также развивающих упражнений. В качестве народных средств можно использовать компрессы на основе мёда, ромашки, чистотела, зверобоя, тысячелистника. Актуально применение ванн с морской солью и лечебных грязей.
Лечением подобного заболевания занимаются хирурги, травматологи, ортопеды – именно под наблюдением этих специалистов должен постоянно находиться пациент. После постановки диагноза необходимо обеспечить полный покой пораженной конечности и на время забыть о физических нагрузках. В некоторых случаях может возникнуть необходимость наложить на коленный сустав фиксирующую повязку или наколенник.
Лечащий врач в обязательном порядке назначит прием противовоспалительных и обезболивающих препаратов – его рекомендациям нужно следовать неукоснительно. В комплексе с медикаментозным лечением обязательно проведение физиотерапевтических процедур – грязелечения, магнитотерапии, УВЧ, ударно-волновой терапии, парафинолечения, массажа нижней конечности. Восстановлению разрушенных участков большеберцовой кости способствуют сеансы электрофореза с кальцием.
Ускоряют процесс выздоровления и занятия ЛФК – упражнения должны иметь определенную направленность и способствовать растягиванию подколенных сухожилий и четырехглавой мышцы бедра. В результате регулярных занятий снизится натяжение связки надколенника, которая крепится к большеберцовой кости. Чтобы стабилизировать коленный сустав, назначают упражнения, способные усилить мышцы бедра.
Если костная ткань в области головки большеберцовой кости имеет ярко выраженную деструкцию, хирургического лечения болезни Шляттера не избежать.
Для лечения болезни Шляттера в домашних условиях пользуются примочками, компрессами, грязевыми и парафиновыми ваннами. Достаточно эффективным средством являются масляные компрессы – лучше всего их делать на ночь. Для этого следует взять х/б ткань или сложенную в несколько слоев марлю, хорошо прогреть утюгом и тщательно пропитать нерафинированным подсолнечным маслом.

Затем расправить и приложить на пораженную болезнью область. Накрыть пакетом (целлофановым или полиэтиленовым) и намотать на всю ногу теплое полотенце или шерстяной шарф. Готовый компресс, чтобы он не сполз во время сна, необходимо закрепить. Утром снять, а на следующую ночь процедуру повторить. И так в течение месяца.
Если заболевание запущено или протекает в особо тяжелой форме, курс должен составлять не менее трех месяцев.
Также помогут избавиться от болевых ощущений и чувства дискомфорта и травяные компрессы. Они же будут способствовать снижению отечности и припухлости и ускорению регенеративных процессов костной соединительной ткани. Чтобы приготовить компресс, нужно взять 5 столовых ложек измельченных корней окопника и чернокорня, залить смесь кипятком и настоять 12 часов. Накладывать повязку таким же способом, как и масляную. Но оставлять на коленном суставе не более, чем на 8 часов.
В качестве средства для домашнего лечения хорошо зарекомендовала себя мазь из этих же сухих компонентов, смешанных со свиным нутряным жиром (смальцем). Свежеприготовленную мазь нужно просто втереть в пораженную область.
Избавлению от боли поможет пихтовое масло – его необходимо втирать утром и вечером вокруг шишкообразной опухоли (немного выше и ниже). Также в качестве анальгетика сумеет выступить настой травы сушеницы топяной или сабельника болотного. Готовится он просто: 2 чайные ложки сухой травы нужно залить 1 ст. кипятка и настаивать в течение 2 часов. Принимать 2 раза в день по ¼ ст. за час до еды.
Снять болевые ощущения можно и с помощью липового меда. В него потребуется добавить по одной щепотке порошка сухой горчицы и соли. Полученная смесь не только принесет желанное избавление от боли, но и нормализует обмен веществ на пораженном участке. Втирать ее нужно перед сном.
При сильных болях поможет и еще одно народное средство. В его состав входит одна головка лука, измельченная в блендере, 20 мл еловой смолы, 40 мл оливкового масла, 15 гр. медного купороса. Все составляющие тщательно перетирают и томят на водяной бане (до кипения не доводить!). В дальнейшем несколько раз в сутки смазывают полученным средством больной участок – это способствует налаживанию кровообращения и помогает избавиться от нарывов.
Иммунитет – лучший помощник для скорейшего выздоровления. Улучшить его состояние можно настоем шиповника – 5 столовых ложек ягод залить 1 л кипяченой воды, дать хорошо настояться и принимать по половине стакана 3-4 раза в сутки.
Но ни в коем случае не стоит забывать, что народные средства – это только дополнение к основному лечению. Несомненно, они улучшают самочувствие, позволяют быстрее восстанавливаться и ускоряют процесс реабилитации. Но назначения лечащего врача – это главное, чему стоит неукоснительно следовать в процессе лечения болезни Шляттера. Только в этом случае ее можно будет победить.

Пациенты с болезнью Шляттера проходят лечение в амбулаторных условиях. Хирурги, ортопеды и травматологи обычно используют консервативные методы, в особо запущенных случаях применяется хирургическое вмешательство.
Консервативные методы
При данном методе лечения болезни у подростка:
- купируется болевой синдром;
- уменьшаются воспалительные процессы;
- нормализируется оссификация апофиза.
Среди медикаментозных препаратов, применяемых в лечении заболевания наиболее популярны:
- препараты противовоспалительного действия (Ибупрофен, Толметин);
- мази с обезболивающим эффектом (Вольтарен эмуль гель, Альгасан, Финалгон);
- компрессы (на основе подсолнечного масла, ронидазы).
Для стимуляции восстановительных процессов в суставе больным назначают:
- препараты кальция (расчет 1500 мг в сутки);
- витамины группы В;
- витамин Е.
Все эти препараты способствуют более быстрому и качественному восстановлению поврежденного участка.
Чтобы предотвратить дальнейшее развитие заболевания показаны следующие действия:
- Предоставить разгрузку суставу и ограничить виды деятельности, усиливающие симптоматику (например, стояние на коленях прыжки бег).
- Прикладывание холода в область повреждения.
- Использование надколенника при занятиях спортом.
- Замена видов спорта связанных с прыжками и бегом на такие виды как езда на велосипеде или плавание на период, необходимый для стихания симптоматики.
Хирургическое лечение
Применяется этот способ редко. Причины хирургического вмешательства:
- заболевание протекает больше 2-х лет;
- в течение 9 месяцев применяется консервативное лечение, не дающее результатов;
- болезнь появляется после 18 лет;
- осложнения (отрыв связки и фрагментация кости).
Оперативное вмешательство заключается в удалении разрастаний и очагов некротического характера. Хирурги подшивают трансплантат, который фиксирует бугристость, благодаря чему срастается отрывной перелом и восстанавливаются функции.
Среди хирургических методов лечения заболевания также распространены:
- создание «тоннеля» между поврежденной частью бугристости и частью кости с целью улучшения сращивания и ускорения процесса окостенения (оссификации);
- туннелизация хоботковидного отростка в саму берцовую кость.
Остеопатия
Оперативное вмешательство

В ситуациях, когда в районе головки большеберцовой кости имеется ярко выраженное разрушение и деформация костной ткани, возможно, будет необходимо обратиться к оперативному вмешательству. Общая суть подобной операции заключается в устранении некротических очагов и районов с последующим подшиванием фиксирующей бугристости трансплантата большеберцовой кости. Это серьезно.
Среди большинства пациентов, перенесших болезнь коленного сустава Шляттера у подростка (фото представлено выше) и прошедших курс лечения, сохраняется ярко выраженное выпячивание бугристости кости большеберцовой в виде шишки. Но это не причиняет абсолютно никаких болевых ощущений или дискомфорта и полностью сохраняет нормальную деятельность коленного сустава.
Хотя в ряде некоторых случаев могут наблюдаться различные осложнения, во время которых происходит смещение надколенника немного вверх, и он начинает деформироваться. Помимо того, возможно развитие остеоартроза коленного сустава, в результате которого во время опоры на согнутом колене будет постоянно ощущаться боль.
Таким образом, даже, несмотря на возможность проведения лечения болезни Шляттера коленного сустава у подростка дома, исцелять этот недуг все же желательно не самостоятельно. А в соответствии с назначенным ортопедом, травматологом или хирургом лечебным курсом.
Как лечить болезнь Осгуда-Шляттера в домашних условиях
Вылечить Шляттера в домашних условиях можно при помощи ношения бандажа, прогревания грязями и парафином, а также масляными компрессами. Их нужно делать на ночь. Можно использовать подсолнечное или оливковое масло, подогреть его и нанести на тряпочку. Затем приложить компресс к больному месту, завернуть в целлофан и обвернуть теплым полотенцем.
Травяные компрессы помогут избавиться от боли и припухлости. Для приготовления необходимо залить кипятком по 5 ст. л. корней окопника и чернокорня, настоять 12 ч. Компресс ставить на ночь.
Лечение народными средствами может длиться от одного до нескольких месяцев, в зависимости от степени болезни.
- Постоянные интенсивные боли в колене лучше всего лечить компрессами на ночь с ронидазой или димексидом.
- Среди народных средств применяют различные мази и компрессы на основе чистотела, мёда, зверобоя, тысячелистника, крапивы и т. д.
- Чтобы облегчить дискомфорт и предотвратить рецидивы заболевания на стадии восстановления рекомендуется выполнять специальный комплекс упражнений для укрепления и разработки коленного сустава.
Последствия
В большинстве случаев врачи положительно прогнозируют результат заболевания. До совершеннолетия рост костной ткани и окостенение бугристости прекращаются. Шишка под коленом остается, но не причиняет дискомфорта, коленный сустав функционирует нормально.
Реже наблюдаются осложнения:
- деформация надколенника;
- остеоартроз;
- постоянные боли во время сгибания коленного сустава.
Иногда после болезни Шляттера пациенты жалуются на ломоту или ноющие боли в области коленного сустава, возникающие при перемене погоды.
Неприятные последствия сохраняются только при неправильном или недостаточном лечении. Больного могут беспокоить болезненные ощущения, которые будут появляться после любой физической нагрузки. Может остаться шишка на коленной чашечке.
Тяжелые осложнения возникают редко:
- кровоизлияние;
- разрыв связок;
- бурсит;
- некроз бугристости большеберцовой кости;
- остеоартроз или деформация коленного сустава;
- смещение надколенника вверх.

При таких патологиях нарушается функционирование коленного сустава, ограничивается подвижность.
Негативные последствия патологии встречаются крайне редко. В подавляющем большинстве случаев недуг отличается доброкачественным течением и самостоятельным регрессом после остановки роста человека (23-25 лет). Именно тогда закрываются ростковые зоны трубчатых костей и, соответственно, исчезает сам субстрат развития болезни Осгуда-Шляттера.
Но иногда может наблюдаться такое осложнение, как фрагментация бугристости, то есть отсоединение секвестра кости и отрыв связки надколенника от большеберцовой кости. В таких случаях вернуть нормальную функцию ноги можно только с помощью хирургической операции, в ходе которой восстанавливают целостность связки.
Тем не менее несмотря на предпринятое консервативное лечение примерно у 10% подростков некоторые симптомы болезни Шляттера сохраняются и в более взрослом возрасте. Подобные последствия могут быть связаны с наличием остаточных разрастаний на бугристости или очагов окостенения на связки надколенника.
У большинства перенесших болезнь Шляттера сохраняется шишковидное выпячивание бугристости большеберцовой кости, не причиняющее болей и не нарушающее функции сустава. Однако могут наблюдаться и осложнения: смешение надколенника вверх, деформации и остеоартроз коленного сустава, ведущие к постоянно возникающему при опоре на согнутое колено болевому синдрому.

У большей части людей перенесших болезнь Шляттера не исчезает так называемый нарост в области коленного сустава, в остальном прогноз чаще благоприятный, боли связанные с нагрузками исчезают, возможно проявление других незначительных видов ноющих болей связанных с переменой погоды и локализующихся в области коленного сустава.
Осложнения болезни встречаются крайне редко. Они могут включать в себя наличие хронической боли, либо локальную припухлость, которые подлежат лечению посредством наложения холодных компрессов. Часто бывает, что даже после того, как симптомы исчезают, может сохраниться костная шишка на голени в районе припухлости.
Этот бугорок может оставаться в той или иной степени в течение всей жизни человека, но, как правило, не влияет и не нарушает здоровую деятельность колена. Берут ли в армию с болезнью Шляттера коленного сустава у подростка? Это часто задаваемый вопрос. Все зависит от того, как протекает болезнь. При запущенной стадии, даже после всех выполненных процедур, сустав не будет нормально функционировать.
При тяжёлом протекании заболевания после окончания курса лечения остаётся костный нарост в виде шишки под коленной чашечкой.
При неполном лечении остаются болевые ощущения, ноющие боли, которые могут регулярно появляться после сильных физических нагрузок.
Болезнь Осгуда-Шляттера означает не только необходимость лечения, но и кардинальные изменения в образе жизни.
Болезнь Осгуда-Шлаттера вполне излечима, но к лечению её необходимо подходить ответственно.
Своевременная диагностика и адекватное лечение болезни Шляттера не вызывает серьезных осложнений и тяжелых последствий. Однако невозможно предсказать исход болезни, поэтому необходима профилактика заболевания.
Болезнь Осгуда-Шляттера впервые была описана в 1906 году т хирургами Осгудом и Шляттером, благодаря которым и получила свое название. Заболевание это в медицине чаще проходит под термином «остеохондропатия бугристости большеберцовой кости». По МКБ 10 код болезни Шляттера обозначается шифром М92.5.
Патология преимущественно поражает молодых людней в возрасте от 10 до 18 лет, в период интенсивного роста костей. В большинстве случае у подростков этот недуг проходит самостоятельно, после того, как рост костных структур прекращается. Однако это не говорит о том, болезнь не нуждается в наблюдении у специалиста и лечении.
Заголовок блокаТяжелое течение патологии может стать причиной постоянного болевого синдрома или ограничения подвижности коленного сустава. Поэтому обращаться к врачу следует при первых неблагополучных признаках, указывающих на развитие патологического процесса в коленном суставе.
Профилактика
Основной метод предупреждения дефекта заключается в:
- правильной подготовке мышц к спорту;
- перед основной тренировкой или пробежкой тщательно разогревают мышечные волокна и разминают ноги с помощью растяжки или разогревающих мазей, которые советуют использовать и после тренировки;
- во время занятий суставные соединения нужно защищать с помощью амуниции: бинтов, наколенников;
- выбирать нагрузки лучше в соответствии со своими физическими данными;
- избегать травм;
- делать целебные компрессы на колени и массажи после тренировок;
- нельзя допускать повышение веса – нагрузка на колени возрастает, как и риск травмирования суставов;
- питание должно быть богато витаминами и минералами, а дополнительно можно время от времени пить курсами препараты кальция.
Чтобы избежать болезни Шляттера у подростков, необходимо соблюдать такие рекомендации:
- при занятии спортом нужно чередовать нагрузки с отдыхом, в этот период очень важно правильное питание;
- при травмах или любых повреждениях коленного сустава необходимо обращаться за медицинской помощью, обязательно проходить полный курс лечения;
- нельзя перегружать конечности.
Только своевременное обращение в больницу является залогом здоровья подростка. Нужно быть внимательным к своему здоровья, тогда удастся избежать более серьезных осложнений.
При бурном росте подросткового организма сложно предугадать момент скачка роста, поэтому профилактические меры болезни Шляттера основаны в основном на ограничении тренировочного процесса в этот период.
- Самым основным профилактическим методом болезни Шляттера у подростков является снижение интенсивности тренировок во время бурного роста детского организма.
- Также очень хорошим профилактическим действием от болезни Шляттера будет обязательная разминка перед тренировкой и растяжка мышц после каждой тренировки.
- Лечебная физкультура также способна оказать профилактические меры при болезни Шляттера.
Прогноз
Выпячивание бугристости большеберцовой кости, имеющее шишковидную форму, остается у большинства переболевших болезнью Шляттера навсегда. Но это образование не причиняет боли и не нарушает работоспособность коленного сустава. Однако, в некоторых случаях избежать более серьезных последствий перенесенного заболевания не удается: наколенник может сместиться вверх, а коленный сустав деформироваться.
© 2018, Голуб Олег Васильевич. Все права защищены.
Прогноз лечения обычно благоприятный. Однако шишка, образовавшаяся под коленным суставом, может остаться навсегда. Болезненность может редко возвращаться перед сменой погодных условий. Когда наступает улучшение после лечения, не рекомендуется снова давать на сустав усиленную нагрузку, чтобы избежать повторных осложнений.



Оставить комментарий