- Что такое стафилококк у детей
- Анализы на стафилококк
- Виды и симптомы
- Главные признаки
- Известковый
- Субакромиальный
- Оссифицирующий
- Субкоракоидальный
- Калькулезный
- Калькулезный бурсит
- Диагностика
- Рентгенография
- Пункция
- Эпидермальный
- Как передается
- Клиническая картина
- Лечение бурсита плеча
- Медикаменты
- Физиопроцедуры
- Спиртовые компрессы
- Народные средства
- Лечение стафилококка у детей
- Антибиотики
- Народные средства
- Меры профилактики
- Патогенез
- Признаки стафилококка в ротовой и носовой полости
- Причины развития болезни
- Причины
- Прогноз
- Средства народной медицины
- Стадии
- Острый бурсит
- Подострый бурсит
- Стафилококк у детей – симптомы и диагностика
- В носу
- В кишечнике
- Во рту
- В почках
- Эпидермальный
- Главные признаки
- Эпидемиология стафилококковых инфекций
- Этиология
- Суставной хрящ
- Ряд причин
Оглавление
- 1 Что такое стафилококк у детей
- 2 Анализы на стафилококк
- 3 Виды и симптомы
- 4 Диагностика
- 5 Как передается
- 6 Клиническая картина
- 7 Лечение бурсита плеча
- 8 Лечение стафилококка у детей
- 9 Меры профилактики
- 10 Патогенез
- 11 Признаки стафилококка в ротовой и носовой полости
- 12 Причины развития болезни
- 13 Причины
- 14 Прогноз
- 15 Средства народной медицины
- 16 Стадии
- 17 Стафилококк у детей – симптомы и диагностика
- 18 Эпидемиология стафилококковых инфекций
- 19 Этиология
Что такое стафилококк у детей
Среди грамположительных бактерий, вызывающих инфекционные заболевания, стафилококки являются одними из самых распространенных, особенно если затрагивать болезни, поражающие маленьких детей. Относятся они к роду Staphylococcaceae, а название получили благодаря круглой форме и делению в нескольких плоскостях, из-за которого бактерии напоминают гроздь винограда (греческое «коккос» это «зерно», а «стафило» – «виноград»). Основные характеристики стафилококка:
- Диаметр клетки бактерии колеблется в пределах 0,6-1,2 мкм.
- Опасность стафилококков заключается в продуцировании эндотоксинов и экзотоксинов, которые негативно воздействуют на жизнедеятельность клеток в организме человека.
Большая часть патогенных микроорганизмов рода Staphylococcaceae при наличии у ребенка крепкого иммунитета не провоцирует тяжелых последствий, если не был обнаружен стафилококк в крови у ребенка, что повышает риск поражения мозга, нервной системы, токсического шока.
Известно, что стафилококк – это патогенная бактерия,
способная вызвать многие заболевания, как опасные для жизни, так и безопасные. Данный микроорганизм был открыт в 1880-е гг., в 40-е 20 века множество ученых проявили интерес к нему, и он стал изучаться более детально.
Многие не знают, как ответить на вопрос стафилококк ауреус что это, но на самом деле он является тем же самым что и золотистый стафилококк. Всего в природе выявлено 27 штаммов данного микроорганизма, но наиболее опасными для человека являются следующие
:
- Золотистый.
- Эпидермальный.
- Сапрофитный.
Стафилококк ауреус
Все вышеперечисленные виды бактерии поддаются лечению, но не стоит забывать, что лечение стафилококка у детей должно проходить строго под наблюдением врача.
Анализы на стафилококк

Для подтверждения или опровержения диагноза нужно, чтобы ребёнок сдал анализы на наличие стафилококковой инфекции. Их делают сразу после родов, так как этот процесс сильно подрывает иммунитет малыша. Поэтому часто обнаруживается золотистый стафилококк у новорождённых сразу в роддоме.
Провоцирующими факторами также могут стать различные инфекционные заболевания, перенесённые детьми в более старшем возрасте и ослабляющие иммунитет. Микроорганизмы могут быть обнаружены в разных бакпосевах:
- золотистый стафилококк, обнаруженный в кале, свидетельствует о его наличии и в кишечнике: если наблюдаются симптомы желудочного расстройства (рвота и понос), производится исследование кала на условно-патогенную и патогенную микрофлору;
- в горле и в носу: если симптоматика связана с лёгкими, бронхами и дыхательными путями, бакпосев берётся специальным зондом из зева и носа – такая инфекция может стать причиной развития бронхита (читайте: как лечить бронхит у ребенка) или пневмонии;
- обнаружение золотистого стафилококка уже в крови – это угроза сепсиса, который нередко заканчивается летальным исходом.
В бакпосевах количество патогенных микроорганизмов подсчитывается вручную и сравнивается с нормативами, после чего уже делаются соответствующие выводы и назначается лечение. В разных лабораториях норма золотистого стафилококка у детей может указываться не одинаково. Родители могут увидеть её на бланке результата анализа.
Например, согласно Отраслевому стандарту за номером 91500.11.0004-2003, нормой считается полное отсутствие золотистого стафилококка в любом детском возрасте и в любом бакпосеве. Так как это редкость, большинство научных институтов разрабатывают собственные нормы, согласно которым этот микроорганизм в количестве 10 в 4 степени является вполне нормальным показателем для детей старше 1 года. А вот золотистый стафилококк у грудных детей в таком количестве уже потребует лечения.
Другое дело, если наблюдается его рост:
- если указывается, что рост обильный, массивный, значит инфекция набирает обороты, предыдущая терапия была неудачной и срочно требуется новый курс лечения;
- умеренный и скудный рост микроорганизмов по результатам последних анализов – такой показатель не должен вызывать тревоги, состояние ребёнка удовлетворительное.
В каждом отдельном случае заболевание у детей протекает по-разному. Одни и те же показатели могут приводить к совершенно разным последствиям. У кого-то болезнь проходит быстро, у кого-то может закончиться серьёзными последствиями. Это во многом зависит от иммунитета. В любом случае курс терапии пройти нужно всем.
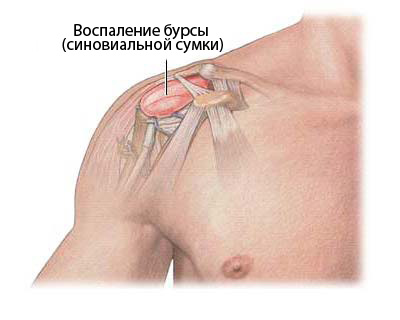
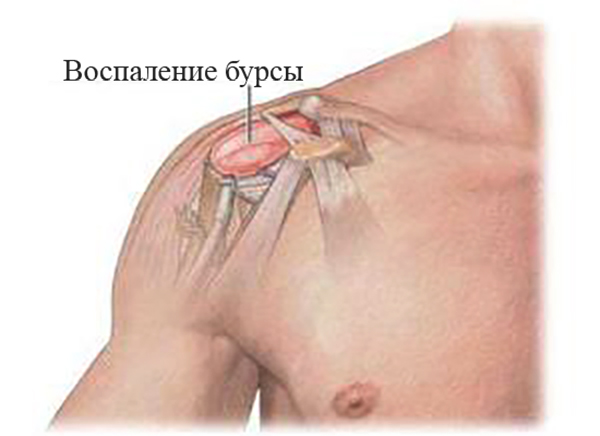
Виды и симптомы
Современная медицина подразделяет бурситы по нескольким признакам. Так, с точки зрения клинического течения заболевания выделяют:
- Острый бурсит, для которого характерна сильная, внезапная боль, усиливающаяся при любом движении пораженного сустава. В зависимости от локализации воспаления суставной сумки, болевой синдром может выражаться по-разному – в данном случае больной не может свободно завести руку за голову. Над пораженным суставом возникает крайне болезненная точка, а боль может распространяться в шею или вниз по поверхности руки. Обычно в области пораженного плеча развивается покраснение, отек и припухлость, возможно также местное повышение температуры.
- Хронический бурсит, при котором возникает слабая боль, длиться намного дольше острого. Для Хронической формы патологии характерно появление плотного образования в районе пораженного плеча, кожа над которым подвижна и внешне выглядит нормально, а функция руки не нарушена, однако присутствует длительное ограничение подвижности.
При бурсите плечевого сустава любые неосторожные движения рукой причиняют боль, и чем острее течение болезни – тем выше интенсивность болевого синдрома.

Кроме того, современная медицина выделяет несколько разных видов бурсита, развивающихся по сходным причинам, но протекающих по-разному:
- известковый бурсит предполагает длительное воспаление синовиальной сумки, которое способствует избыточному накоплению кальция и превращению его в известь. Если провести адекватное лечение воспаления, прогноз при такой форме патологии довольно благоприятный;
- калькулезный бурсит характеризуется множественными отложениями кальция в синовиальной сумке, которые четко видны на рентгеновском снимке пораженного сустава. Обычно удалить такие патологические скопления и восстановить работоспособность сустава можно только хирургическим путем;
- субакромиальный бурсит предполагает воспаление одноименно синовиальной сумки, которое считается относительно легкой формой синдрома вращательной манжеты плеча. При такой форме болезни неприятные ощущения проявляются при подъеме руки над головой и исчезают либо уменьшаются при ее свободном свисании вдоль туловища;
- субдельтовидный и субкоракоидальный бурсит – поражения суставных сумок, имеющих характерную локализацию.
Главные признаки
В принципе, главным признаком любого воспаления считается появление болезненности. В данном случае боль при любой форме патологии возникает при отведении руки назад либо совершения ею вращательных движений.
- Помимо болезненности пораженного сустава, при бурсите плеча присутствуют также признаки некоторой скованности движений, дискомфорт, опухлость, покраснение кожных покровов вокруг пораженной области, локальное повышение температуры.
- При этом тонус плечевых мышц повышен, соединительная ткань увеличена в объеме.
- Возможно также появление чувства онемения в конечности и симптомов общего недомогания.
В зависимости от течения заболевания можно выделит следующие виды бурсита:
- Острый. На данной стадии воспаленный участок предплечья приобретает немного припухшую форму из-за собравшейся внутри жидкости. От количества жидкости зависит размер припухлости.
- Подострый. На данной стадии протекания недуга ощущается дискомфорт, и возникают воспалительные реакции.
- Хронический. Данный бурсит является следствием ранее приобретенного острого и подросткового типа заболевания. Как правило, сопровождается увеличением припухлости и болевыми ощущениями. Реже – утолщением стенки синовиальной сумки, разрастанием припухлости вдоль кости.
- Рецидивирующий. Предполагает периодическое повторение заболевания, не редко – в обостренных формах.
В зависимости от состава находящейся в синовиальной сумке жидкости, данное заболевание подразделяется на:
- Фиброзный бурсит – предполагает присутствие в жидкости фибрина в большом количестве.
- Геморрагический бурсит – наличие в жидкости внушительного количества эритроцитов.
- Серозный бурсит – жидкость, находящаяся в синовиальной сумке, содержит небольшое количество крови.
- Гнойный бурсит – предполагает наличие активно действующих микробов и лейкоцитов, которые спровоцировали образование флегмонозного процесса.
Следует различать особый вид заболевания – известковый бурсит. Как правило, причиной возникновения недуга являются нарушения метаболизма. По этой причине лечение проходит довольно сложно из-за солевых отложений кальция, что ухудшает подвижность плеча.
Известковый
Известковый бурсит плечевого сустава имеет второе название как каменный. Он возникает на фоне отложения солей в синовиальной сумке и считается самым агрессивным видом бурсита. Симптоматика каменного бурсита заключается в следующем:
- Возникает сильный болевой синдром при резких движениях.
- При обычных движениях боль стихает и носит умеренный характер.
- При заведении руки назад возникает сильный болевой синдром.
- Возникает отечность в области плечевого сустава.
- Может возникать покраснение кожи на месте сустава.
- Температура тела в области пораженного сустава может быть больше обычной.
Следует отметить, что главная особенность данного вида бурсита в том, что при его течении подвижность сустава сохраняется, чего нельзя сказать о других видах.
В качестве диагностических методов используют:
- Пункцию из сустава.
- Рентген сустава.
- УЗИ.
 Субакромиальный
Субакромиальный
Субакромиальный бурсит плечевого сустава самый распространенный. Причиной возникновения данного вида бурсита можно назвать травмирование, повторение однотипных движений, инфекция. Среди основных симптомов бурсита можно выделить:
- Боль, которая возникает при попытке поднять руки выше головы.
- Отсутствует ярко выраженная слабость мышц вокруг сустава, однако существенно снижается амплитуда движений из-за боли.
- Может возникать синдром Нира, который заключается в возникновении неприятных ощущений при попытке согнуть повернутую руку вовнутрь. Если сделать пробу Нира, которая заключается во введении лидокаина вовнутрь сумки, амплитуда движений значительно увеличивается и боль пропадает.
Диагностика данного бурсита проводиться посредством проведения рентгеновских снимков, на которых можно обнаружить шпору на поверхности акромиона. Кроме того, диагностика может проводиться при помощи УЗИ, МРТ.
Оссифицирующий
Существенных отличий между всеми бурсита нет, главное обращать на характер боли. Здесь она может быть как ноющей, так и режущей. Симптоматика бурсита включает покраснения, отечность, болезненные ощущения.
Субкоракоидальный
- Субкоракоидальный бурсит поражает отдельные слои тканей синовиальной сумки.
- Симптоматика данного бурсита практически ничем не отличается от других видов, а диагностика проводиться при помощи рентгена, УЗИ и МРТ.
Калькулезный
Кулькулезный бурсит имеет все те же симптомы, что и предыдущие виды, только иногда боль может быть настолько сильной, что справиться с ней самостоятельно невозможно. Данный вид бурсита характеризуется большим количеством отложений кальция в синовиальной сумке.
В зависимости от вида воспаленной сумки, бурсит сустава плеча разделяется по видам:
- Субакромиальный бурсит, когда воспалительный процесс охватывает буксу, находящуюся между плечевыми костями и концом лопаточных костей. В этом состоянии пациент ощущает болезненность при движении плеча и предплечья.
- Субдельтовидный бурсит, когда воспаляется букса, расположенная под дельтовидной мышцей, что вызывает боль при поднятии руки.
- Субклювовидный бурсит, когда воспаление распространяется на слизистую сумку, расположенную под клювоводными отростками лопатки. Боль появляется во время движения рук назад.
Клиническое проявление болезни зависит от причины, вызвавшей воспалительный процесс, характера, расположения и стадии болезни. Наиболее легко переносится субакромиальная форма бурсита, при которой в состоянии покоя больные не чувствуют боли в пораженных суставах.
Определить характер воспаления, протекающего в суставе можно по следующим симптомам:
- двигательная ограниченность в суставе, когда движения конечности сопровождаются болью;
- чувство дискомфорта на участках поражения;
- пальпация плеча сопровождается болью;
- отечность и изменения цвета воспаленных тканей;
- скованность, особенно остро ощущаемая в утренние часы;
- признаки общей интоксикации организма с позывами тошноты, появлением упадка сил, повышенной температуры и ухудшения общего самочувствия.
Известковый бурсит диагностируется в относительно редких случаях и представляет отложения солей кальция, скапливаемых в синовиальной сумке. В здоровых суставах нормальное количество этого вещества предохраняет их от получения травм и восстанавливает структуру хрящей и костей. При нарушении этих процессов происходит окаменение сустава или его излишнее известкование.
Подобное заболевание считается самой тяжелой формой воспалений, характерные черты которого не оставляют сомнений в природе патологического процесса. При наличии этой формы больной испытывает сильную боль даже в начальной стадии заболевания, а при движении руками назад интенсивность болевого симптома возрастает, в случае запущенной болезни сильная боль ощущается даже в неподвижном состоянии.
При интенсивном движении пораженных суставов развиваются отеки и изменение цвета кожи, покрывающего участки воспаления. Отличительной чертой каменного бурсита служит хруст в суставе, характер которого находится в зависимости от стадии воспалительного процесса.
Калькулезный бурсит
Еще одной формой бурсита, имеющим общую причину возникновения, но с другими проявлениями, является калькулезный бурсит. Он характерен кальциевыми отложениями, которые в большом количестве откладываются в синовиальной сумке, что очень четко прослеживается во время рентгена.
Диагностика
Как правило, воспаление синовиальной сумки плеча диагностируют на основании характерных клинических симптомов. В то же время, чтобы не сомневаться в локализации воспалительного процесса и исключить другую патологию, связанную с поражением сухожильно-связочного аппарата плеча или самого сустава, следует обратиться к доступным инструментальным методам исследования.
Рентгенография
В основном рентгенологическое исследование при бурсите плечевого сустава стоит рассматривать как метод диагностики, исключающий другую патологию, нежели подтверждающий наличие воспалённой сумки. Тем не менее рентгенографию рекомендуют проводить, когда воспаление сохраняется достаточно долго и предположительно носит инфекционный характер или подозревается отложение кальция в сухожильно-связочном аппарате плеча.
Для определения точной локализации (например, субакромиальный ли это или подклювовидный бурсит) используют ультразвуковое обследование, которое также способно обнаружить выпот в синовиальной сумке, сращения стенок, отложения кальция и др.
Лучше УЗИ в диагностике воспалённой сумки и сопутствующей патологии в виде тендинитов, разрыва мышц и сухожилий может быть только магнитно-резонансная томография, позволяющая визуализировать самые минимальные патологические изменения в тканях и органах.
Пункция
При наличии выпота в воспалённой синовиальной сумке проводят её пункцию с целью удаления содержимого для дальнейшего микроскопического, бактериологического и цитологического исследований. Вместе с тем уже во время непосредственного удаления выпота можно определить характер воспалительного процесса (серозный, гнойный, геморрагический) и при необходимости немедленно начать антибиотикотерапию.
Любая диагностика начинается с опроса и осмотра пациента. Поставив предварительный диагноз, врач направляет «подопечного» на необходимые обследования:
- КТ.
- МРТ.
- Рентген.
- Ультразвуковое исследование.
В случае если количество экссудата имеет критический объем, врач назначает пункцию. В ходе нее не только откачивается воспалительная жидкость, но и забирается некоторое ее количество для проведения анализов.
Самостоятельное определение конкретного возбудителя стафилококковой инфекции не представляется возможным: все проверки осуществляются посредством лабораторного исследования. Диагностика может назначаться не только ребенку, но и матери, если есть предположение, что заражение пошло от нее. Преимущественно используются следующие методы:
- Бактериологический посев – самый эффективный способ выявления штамма возбудителя, подразумевает исследование слизистой носовых ходов (глаз – при конъюнктивите), гноя, кала, кожных покровов (ран на их поверхности). Забор материала осуществляется, когда болезнь находится на острой стадии, поскольку активность патогенных микроорганизмов в этот момент повышена. Дополнительно бактериологический посев помогает определить, какими антибиотиками можно воздействовать на конкретный вид стафилококка.
- Серологический анализ крови – традиционное исследование, направленное на выявление антител (Ig, иммуноглобулинов) к конкретному возбудителю, наличие которых свидетельствует об инфекционном заболевании.
- Метод ПЦР (полимеразной цепной реакции) – назначается для выявления ДНК-молекул патогенных бактерий, является дополнительным диагностическим методом.
- Обследование грудного молока матери – если ребенок находится на естественном вскармливании и в кале были обнаружены патогенные микроорганизмы в избыточном количестве, исследуется сцеженное материнское молоко для определения источника заражения. При положительном результате малыша переводят на искусственные смеси.
- Эндоскопия, ларингоскопия – при появлении осложнений, когда развивается язвенный колит или патология охватывает гортань. Данные меры диагностики являются дополнительными.
При малейшем подозрении на наличие инфекции, необходимо обратиться к специалисту, так как своевременное обследование поможет избежать серьезных последствий.
Для постановки правильного диагноза в обязательном порядке применяются исследования в лабораторных условиях, так как симптоматика стафилококковой инфекции схожа с симптомами других болезней.
Необходимо соблюдать определенные правила перед посещением процедурного кабинета:
- утром накануне проведения анализа нельзя чистить зубы и принимать какую-либо пищу или воду – это может спровоцировать ошибочный результат;
- за несколько дней до процедуры следует отказаться от использования различных мазей для носа и препаратов для полоскания горла, в состав которых входят антибиотики и антибактериальные компоненты. Использование подобных лекарственных средств может привести к тому, что анализы не выявят стафилококк, даже если он присутствует в организме.
В определенных случаях врач может назначить также дополнительные методы диагностирования:
- анализ кала;
- биохимический анализ крови и мочи;
- рентгеноскопия;
Если есть подозрения на инфицирование ребенка, находящегося на грудном вскармливании, проводится анализ грудного молока на содержание штаммов стафилококка. В случае их обнаружения, назначается терапия антибиотиками, как для матери, так и для ребенка. При этом нет необходимости прекращать грудное вскармливание.
Чтобы поставить диагноз стафилококковой инфекции, необходимо выделить S. aureus из мест, куда они не могли попасть случайно (пораженная кожа, полость абсцесса, кровь). Обнаружение S. Aureus в полости носа или на коже не имеет диагностического значения, поскольку эти области в норме могут быть колонизированы стафилококками.
Стафилококки хорошо растут как на жидких, так и плотных питательных средах. После получения колоний возбудителя его идентифицируют, используя окраску по Граму, также тесты на коагулазу и протеин А. При тяжелых инфекциях также определяют чувствительность S. aureus к антибиотикам.
Дифференциальная диагностика
Поражения кожи, вызванные S. aureus, порой невозможно отличить от тех, возбудителями которых служат стрептококки группы А. Стафилококковую этиологию поражения легких можно предположить, если имеются рентгенологические признаки некротической пневмонии (наличие пневматоцеле, пиопневмоторакса или абсцесса лёгкого).
Следует подчеркнуть, что все эти изменения не являются патогномоничными для стафилококковой инфекции. Сходная картина может возникнуть при пневмонии, вызванной Klebsiella spp. или анаэробами. Причиной флюктуирующих образований кожи, мягких тканей могут оказаться многие микроорганизмы, включая Mycobacterium tuberculosis, атипичные микобактерии, Bartonella henselae (болезнь кошачьей царапины), Franciselia tularensis, а также различные грибы.
Клиническая картина
Эпидермальный
Как передается
Заражение преимущественно возникает ввиду ослабления защитных сил организма, что и приводит к повышенной заболеваемости у детей, имеющих низкий иммунный ответ. К факторам риска, способным ослабить защитные силы организма, врачи добавляют несоблюдение правил гигиены, вирусные заболевания (ОРВИ, грипп), неправильное питание.
Распространяют инфекционный агент не только больные, но и здоровые носители патогенных штаммов. Особенно часто стафилококковая инфекция передается от лиц с пневмонией, открытыми очагами гнойного воспаления. Основные пути передачи:
- Воздушно-капельный – в любом общественном месте и даже дома, когда носитель разговаривает, чихает, кашляет, а здоровый человек вдыхает зараженный воздух.
- Контактно-бытовой – через прикосновение кожи к коже (особенно опасно, если на кожных покровах есть гнойные очаги инфекции) при рукопожатиях, поцелуях, объятиях, либо через предметы общего пользования: игрушки, посуду и пр.
- Алиментарный (для стафилококковой инфекции – пищевой) – при употреблении зараженных продуктов, на которые инфекция попала от больного человека или животного, через грязные руки.
- Внутриутробный – если женщина во время беременности заразилась стафилококковой инфекцией, либо уже имела в крови патогенные бактерии в количестве выше нормы, плод может заразиться при прилежании плаценты, в процессе родоразрешения матери.
Для детского организма угроза заразиться стафилококком исходит практически отовсюду, особенно если недавно он переболел вирусной инфекцией и его иммунитет ослаблен.
Существуют следующие пути передачи инфекции:
- контактно-бытовой
– самый распространенный способ заражения стафилококком детского организма, происходит при контактах с носителем инфекции и через предметы личной гигиены, пыль. Грудные дети могут заразиться через трещины на сосках матери, которая имеет патогенный кокк в организме; - воздушно-капельный
. Бактерии проникают в организм ребенка через воздух, когда зараженный человек кашляет или чихает; - фекально-оральный
– результат употребления в пищу испорченных зараженных продуктов, несоблюдения правил личной гигиены, контакта с калом или рвотными массами инфицированных животных; - через зараженные медицинские инструменты, которые не подверглись полной стерилизации.
Патогенная бактерия может попасть в организм человека несколькими путями:
- Воздушно-капельным.
- Алиментарным.
- Контактно-бытовым.
- Через пыль.
- Через плохо обработанные медицинские инструменты.
Многих пациентов, у которых обнаружен стафилококк ауреус в носу, интересует вопрос о том, какие антибиотики используют для лечения стафилококка. Лечение данного микроорганизма антибиотиками на сегодняшний день является довольно широко распространенной практикой, но иногда их прием просто не обязателен, так как бактерия может содержаться в организме в допустимых пределах и в таком случае лечить ее не нужно.
Также косвенными причинами заражения любым из видов патогенного микроорганизма могут послужить:
- Слабый иммунитет.
- Частые стрессы.
- Вредные привычки.
- Частые ОРЗ и ОРВИ.
- СПИД и ВИЧ.
- Вирусные инфекции.
- Хронические заболевания.
- Авитаминоз.
- Несбалансированное и неполноценное питание.
- Работа в сильно загрязненных помещениях.
- Частое использование сосудосужающих препаратов.
Клиническая картина
Острый бурсит плеча начинается с появления боли во время выполнения движений, локальной болезненности, но без существенного ограничения функции сустава. При поверхностном расположении воспалённой синовиальной сумки наблюдается отёчность и покраснение кожи над поражённой областью.
Повторяющиеся травмы или частые обострения бурсита способствуют переходу его в хроническую форму. Спустя некоторое время в синовиальной сумке могут появляться сращения, утолщение стенок и отложение солей кальция. Обострения при хронической форме будут протекать более длительно и нередко с осложнениями.
|
Симптомы субакромиального бурсита плечевого сустава |
Симптомы подклювовидного бурсита плечевого сустава |
|---|---|
|
|
Лечение бурсита плеча
По окончании всех диагностических процедур специалист переходит к выбору оптимальных мер воздействия на заболевание. Целью терапии при этом является:
- Ликвидация воспалительного процесса и экссудата.
- Минимизация болевых ощущений.
- Снятие гипертонуса и спазмов.
- Возвращение плечу его функционала.
- Приведение синовиальной жидкости к прежнему количеству и качеству.
Основная роль отводится медикаментозной терапии и физиотерапевтическим процедурам.
Главная «миссия» возлагается на препараты нестероидного противовоспалительного класса: Нимесулид и Индометацин. Они замедляют течение воспалительного процесса, постепенно его ликвидируя. К тому же такие средства производят выраженный обезболивающий эффект.
Чтобы убрать угрозу распространения инфекции по кровяной системе, необходимо ежедневно проводить процедуры по вычищению и промыванию суставного «кармана». Для этого применяют растворы Доксецеклина или Клиндамицина.
Если нестероидные лекарства не убирают болевой синдром, возможно проведение внутрисуставных уколов. Такая процедура абсолютно не несет побочных действий, а эффективность ее очень высока, так как лекарство доносится прямо к очагу болезни. Используются для таких целей Лидокаин и Новокаин.
Эффективно устранить отечность и улучшить кровоснабжение больного суставного соединения помогут такие оздоровительные манипуляции, как:
- Электрофорез.
- УВЧ.
- Ударно-волновое лечение.
- Магнитотерапия.
- Фонофорез с гидрокортизоном.
- Иглоукалывание.
При наличии серьезных патологий сердечно-сосудистой системы, магнитная терапия и фонофорез не проводятся.
Лечение субдельтовидного бурсита при своевременном обнаружении не вызывает никаких затруднений и длится не более 20 дней. После этого больной постепенно может возвращаться в привычный ритм жизни.
Лечение зависит от стадии и формы болезни. Так, острый период впервые возникшего воспаления лечится антибиотиками (Амоксиклав) и рассасывающими средствами, нестероидными противовоспалительными препаратами (Диклофенак, Целебрекс). Иногда требуется внутрисуставное введение гормонов (Преднизолон).
На всех стадиях болезни полезны наружные мази, гели и пластыри, облегчающие боли и ускоряющие рассасывание выпота.
Противовоспалительный препарат Целебрекс
Практически всегда выполняется пункция сустава, простым шприцем или артроскопом. Обычным шприцем пользуются при повторных воспалениях, когда картина болезни ясна и требуется удалить из сустава жидкость.
При первичном обращении, особенно когда подозревается надрыв связок, какие-то образования на акромионе, желательно пользоваться артроскопом.
Некоторые модели имеют диаметр троакара (металлического зонда, который прокалывает ткани и вводится в сустав) от 1,8 мм. Артроскопы оснащены видеокамерами с высоким разрешением, а изображение проецируется на большой монитор.
Можно рассмотреть в деталях все ткани, образующие сочленение, и имеющиеся повреждения. Артроскопия намного более информативна, чем рентген или МРТ. Видна не только структура тканей, их цвет и кровоснабжение, но также несвойственные включения.
Артроскопия выполняется под местной анестезией, пациент находится в сознании и может выполнять инструкции. При движении видны все нарушения функций, а это бесценно в диагностическом плане. При артроскопии можно ввести лечебные растворы, удалить мелкие кальцинаты или кисты, раздвинуть или рассечь тяжи.
Артроскопия

В запущенных случаях проводится полноценная хирургическая операция с раскрытием сустава. Удалять субакромиальную сумку нельзя, это приведет к сращению костей.
Медикаментозное или инструментальное лечение субакромиального бурсита плечевого сустава дополняется физиотерапией, лечебной гимнастикой, массажем и холодными компрессами.
После установки окончательного диагноза — бурсит плечевого сустава, лечение проводиться комплексно и преследует цели:
- — уменьшение интенсивности болевых ощущений;
- — снятие отечности повышенного тонуса мышц и соединительных тканей;
- — устранение воспалительного процесса;
- — восстановление здоровой функциональной подвижности сустава;
- — приведение в норму количественного и качественного состояния жидкости в бурсе.
Важно помнить, что правильное лечение может назначить только опытный врач. Поэтому прибегать к народной медицине или заниматься самолечением очень опасно, без консультации и рекомендаций специалиста может привести человека к инвалидности.
Медикаменты
Для снижения болевого синдрома применяют:
- нестероидные противовоспалительные средства внутрь («Ибупрофен», «Нурофен», «Диклофенак»);
- новокаин и кортикостероиды в полость сумки («Гидрокортизона ацетат», «Дипроспан»), если бурсит вызван травмой;
- анестезирующие препараты. Во время лечения субакромиального бурсита плечевого сустава в полость вводят «Лидокаин», что облегчает симптоматику;
- для устранения бактериальной инфекции применяют антибиотики («Азитромицин», «Клиндамицин», «Доксициклин»), которыми промывают синовиальную сумку;
- при гнойном течении назначают антибиотики внутрь («Цефалексин»).
Чтобы снять симптомы воспаления, для лечения бурсита плечевого сустава в домашних условиях применяют наружные средства:
- ибупрофеновую мазь;
- индометациновую мазь;
- «Диклак гель»;
- «Вольтарен»;
- «Финалгель»;
- «Фастум гель».
Бурсит плечевого сустава, симптомом которого является невыносимая боль, лечить в домашних условиях можно с помощью целебных ванн из хвои. Для приготовления отвара нужно 2 кг сырья – молодые сосновые или еловые шишки, побеги, иглы, которые заливают водой и варят на медленном огне полчаса.
Применяют ванны с солью мертвого моря, несколькими каплями эфирного масла пихты.
Если бурсит плечевого сустава хронический, а основным симптомом является избыточное скопление патологического экссудата из гноя или крови в полостях сумки, то лечение заключается в его удалении и промывании бурсы раствором антисептика.

В сложных случаях необходимо хирургическое вскрытие сумки и замена жидкости. Редко пораженная сумка полностью удаляется. Существуют также современные лазерные или ультразвуковые методы вмешательства.
Физиопроцедуры
Лечение субакромиального бурсита плечевого сустава дополняется физиотерапевтическим воздействием, улучшающим циркуляцию крови и позволяющим снять отек. К ним относятся:
- электрофорез с кальцием;
- УВЧ;
- фонофорез с гидрокортизоном;
- магнитная терапия;
- массаж с применением лавандового, вазелинового масла (после снятия боли и воспаления) стимулирует кровообращение и иммунную систему;
- иглоукалывание – введение игл в биологически активные точки на теле;
- упражнения, выполняемые под руководством реабилитолога.
Спиртовые компрессы
Спиртовые компрессы на ночь удваивают положительный эффект от физиотерапии.
В начале лечения ( особенно при остром бурсите ) необходимо устранить любые физические нагрузки на сустав и обеспечить покой. Для этих целей используют жесткую фиксирующую повязку или специальный бандаж, которые поддерживают руку в согнутом в локте положении.
- После обеспечения покоя начинают лечение бурсита плечевого сустава препаратами.
- Для снятия воспалительного процесса в суставе используют нестероидные лекарственные средства: мази, гели, таблетки, инъекции ( ибупрофен, напроксен, кетопрофен, индометацин, кеторолак, диклофенак, ацеклофенак, вольтарен эмульгель , гель Дип Релиф, найз-гель, ортофен, фастум-гель )
- При инфекционном поражении сустава обязательно включают в комплексное лечение антибиотики ( амоксилав, ампицилин, тетрациклин, гатифлоксацин ).
Гнойный бурсит лечат при помощи пункций. Промывают полость бурсы антисептическими препаратами и вводят антибиотики, предварительно откачав гной. Если отмечается положительный эффект такого лечения, то в последующем вскрывают суставную сумку и тщательно убирают весь гной.
В случае если бурсит перешел в хроническую форму, проводят регулярные промывания бурсы антисептическими средствами . Для этого иглой со шприцем прокалывают мышцы и суставную сумку, извлекают собравшийся экссудат и промывают.
Операция может быть проведена с использованием различных методик:
- — Синовиальная сумка иссекается и частично вскрывается. Производят замену жидкости.
- — Вскрытую полость суставной сумки наполняют дезинфицирующими тампонами.
- — Производят частичное удаление стенки сумки и обрабатывают полость лекарственными препаратами.
- — Самая радикальная методика проведения хирургической операции – это полное удаление суставной сумки. Приводит к инвалидации больного.
Значительно способствует снятию воспаления, в том числе в послеоперационный период ,и скорейшему восстановлению функций плечевого сустава :
- -применение методов физиотерапии (УВЧ, УФ-облучение, воздействие микроволнами, применение сухого тепла) ;
- — проведение лечебного массажа;
- — ЛФК;
- -иглоукалывание;
- — средства народной медицины.
- Боль, которая усиливается во время движения рукой и при пальпации.
- Отек и покраснение вокруг пораженной синовиальной сумки.
- Нарушение двигательной активности сустава.
Народные средства
Лечение стафилококка у детей

Новорожденные и груднички зачастую получают инфекцию от матери внутриутробно, либо во время появления на свет (реже – через белье, руки врачей, предметы ухода). Ввиду отсутствия иммуноглобулинов, способных противостоять патогенному микроорганизму, дети до года особенно уязвимы к стафилококку и болезнь у них протекает тяжело. Проявляться она может в виде:
- везикулопустулеза;
- эксфолиативного дерматита (болезнь Риттера);
- множественных абсцессов;
- эпидемической пузырчатки (высокозаразное заболевание).
В большинстве случаев инфекционный агент поражает кожные покровы и подкожную клетчатку, болезнь развивается быстро, появляются участки нагноения, которые постепенно сменяются множественными абсцессами.
Основной удар приходится на кожу головы, шеи, спины и груди, после могут затрагиваться внутренняя поверхность бедер, ягодицы. Симптоматика может базироваться только на местных высыпаниях или сопровождаться проявлениями интоксикации (при болезни Риттера), высокой температурой. Не исключено поражение стафилококком:
- слизистых оболочек рта;
- легких (преимущественно пневмония на фоне вирусной инфекции);
- ЖКТ (пищевая токсикоинфекция, вторичные энтероколит и энтерит).
Высокая резистентность к химическому воздействию и лекарственным средствам требует брать за основу терапевтической схемы антибиотики, особенно если врач диагностировал стафилококк ауреус у ребенка не только в каловых массах.
Благодаря бактериологическому посеву можно установить, какие конкретно препараты будут эффективно воздействовать на возбудителя болезни. Антибиотики используются как перорально, так и инъекционно. Помимо этого в схему лечения стафилококковой инфекции включают:
- Местное воздействие на высыпания, раны, гнойнички (при их наличии), включая те, которые находятся на слизистых носа, глаз (не только на кожных покровах). Среди анилиновых красителей самым результативным признан бриллиантовый зеленый (зеленка). Дополнительно применяются спирт (70%-ный), перекись водорода, линимент Вишневского.
- Промывания носовых ходов, полости рта и горла антисептическими растворами назначаются в качестве элемента дополнительной терапии и профилактики нового заражения. Здесь используются препараты серебра, хлоргексидин, фурацилин, либо бактериальные лизаты (ИРС-19, Имудон).
- Прием иммуноглобулинов, усиливающих защитные силы детского организма и препятствующих переходу инфекции в хроническую стадию.
- Курс витаминов и минералов – тоже с целью общего укрепления иммунитета, как поддержка основного терапевтического курса.
В острой ситуации необходим подбор бактериофага, воздействующего на конкретный штамм бактерии: к такому решению врач приходит при отсутствии эффекта от терапии антибиотиками. Тяжелые стадии стафилококковой инфекции могут подразумевать и хирургическое вмешательство, при котором производится санация (очищение) очага гнойного воспаления, и гемотрансфузии (переливание крови и плазмы) в случае генерализованной инфекции. После выздоровления важно уделить внимание профилактическим мерам.
Антибиотики
Самолечение не рекомендовано на любом этапе болезни, особенно в отношении подбора антибактериальной терапии, которая необходима при поражении всего организма инфекцией или тяжелом локальном течении. Назначить конкретные таблетки (инъекционно антибиотики используют преимущественно в стационаре) должен врач после проведения бактериологического посева.
- Кларитромицин – макролид на одноименном веществе, назначается при стафилококковых инфекциях дыхательной системы, кожных покровов, оказывает бактерицидное и бактериостатическое действие. Не рекомендован при заболеваниях сердца, почек, чувствительности к макролидам. Доза подбирается индивидуально, детям до 12-ти лет – не больше 15 мг/кг в сутки (поделить на 2 раза). Недостаток препарата заключается в большом количестве побочных реакций (от сыпи до анафилактического шока).
- Фузидин – антибиотик резерва на фузидовой кислоте. Бактериостатичен, воздействует на устойчивые к пенициллину штаммы, назначается при сепсисе, эндокардите, пневмонии, инфекциях кожи и мягких тканей. Детям дают в виде суспензии, дозу рассчитывают по весу индивидуально. Препарат не используют при гиперпротомбинемии, печеночной недостаточности. Может провоцировать побочные реакции со стороны ЖКТ.
Народные средства

Если инфекционное заболевание находится на начальной степени развития и проявления слабые, в терапевтический курс можно ввести рецепты народной медицины. Преимущественно это средства местного использования (для полосканий и промываний), либо общеукрепляющие, которые только дополняют основную схему лечения, а не заменяют ее. Несколько простых рецептов:
- Прокипятить на водяной бане 1 ч. л. осиновой коры в стакане воды (минут 10), дать полчаса настояться. Принимать по 1 ст. л. 3 р/сутки в течение 2-х недель.
- Соединить 200 г клюквы и 100 г меда, хорошо перемешать. Дать настояться ночь в холодильнике, давать ребенку по 50 г утром и вечером. Длительность лечения – 2 недели.
- При кожном поражении прокипятить 500 г травы череды в 2-х л воды, настаивать 2-3 ч. Купать малыша в отваре (разбавить теплой водой, чтобы получить ванночку) перед сном по 10-15 мин. Лечение проводить до полного выздоровления.
Инфекция дает о себе знать не сразу, так как ее скрытый период длится до двух недель. Кроме того, интенсивность проявления симптомов полностью зависит от состояния иммунитета.
Стафилококк у детей сопровождается следующими изменениями состояния здоровья:
- сильные головные боли;
- повышенная температура тела (до 39 градусов);
- кожные высыпания: гнойники, сыпь;
- общее недомогание и слабость;
- бессонница;
- нарушения в работе желудочно-кишечного тракта: тошнота, понос, рвота, скопление газов в кишечнике.
- гнойные выделения из носовой или ротовой полости.
Опасность золотистого стафилококка для детей в том, что эти микроорганизмы хорошо устойчивы к внешним воздействиям. Именно поэтому избавиться от них не помогают ни перекись водорода, ни кипячение. Единственными действенными дезинфицирующими средствами против бактерий считаются зелёнка и хлорофилипт.
Перед началом лечения необходимо сдать все требующиеся анализы (возможно, даже не один раз, чтобы увидеть рост бактерий). Только после подтверждения диагноза можно приступать к курсу терапии. Здесь нужно учесть ещё один немаловажный нюанс.
1. Медикаментозное лечение:
- иммуностимулирующие препараты;
- витамины;
- антибактериальные лекарства;
- гигиенические процедуры (стерильные компрессы);
- при необходимости – переливание крови;
- антибиотики применяются лишь в случае обнаружения гнойных воспалений и высокой температуры.
2. Лечение народными средствами:
- отвар из календулы для полосканий горла: цветки календулы (1 чайную ложку) залить кипятком (250 мл), разогреть на водяной бане, оставить на час–полтора, процедить;
- отвар из зверобоя для приёма внутрь и полоскания горла: цветки зверобоя (2 чайных ложки) залить кипятком (250 мл), оставить на полчаса, процедить;
- отвар из ромашки для приёма внутрь, промываний носоглотки, полоскания горла: цветки ромашки (1 столовую ложку) залить кипятком (250 мл), прокипятить на огне минут пять, закрыть крышкой и оставить на 20 минут.
Всем родителям нужно понимать, что во избежание опасности и для скорейшего выздоровления заболевшего малыша самолечением заниматься нельзя. Необходимо как можно скорее обратиться к специалистам.
Стафилококки – аэробные, факультативно анаэробные неспорообразующие грамположительные бактерии, устойчивые во внешней среде, которые располагаются в виде гроздевидных скоплении.
Они распространены повсеместно: входят в состав нормальной микрофлоры, присутствуют в пыли. Стафилококки устойчивы к нагреванию и высушиванию, вне организма могут сохранять жизнеспособность неделями и месяцами.
Золотистый стафилококк у детей – частый возбудитель гнойных инфекций кожи. Он также вызывает фурункулы, карбункулы, остеомиелит, гнойный артрит, раневую инфекцию, абсцессы, пневмонию, эмпиему, эндокардит, перикардит и менингит.
Большинство штаммов S. Aureus выделяют вещества, которые защищают их от иммунной системы хозяина. Так, многие стафилококки окружены рыхлой полисахаридной (слизистой) капсулой, которая мешает опсонизации и фагоцитозу.
Скопления гноя вскрывают и дренируют, инфицированные инородные тела удаляют, в противном случае антибактериальная терапия будет малорезультативна. Антибиотикотерапию всегда начинают с устойчивых к пенициллиназе препаратов, поскольку данный фермент продуцируется более 90 % всех стафилококков независимо от источника, из которого они были выделены.

При тяжелых инфекциях антибактериальные препараты вводят парентерально, хотя бы до исчезновения симптомов. Тяжелые стафилококковые инфекции, даже в отсутствие абсцедирования, склонны к затяжному течению и рецидивам, поэтому антибактериальную терапию проводят длительно.
Выбор антибактериального препарата, его дозы, пути и продолжительности введения зависят от места инфекции, реакции больного на лечение, а также чувствительности S. aureus. При тяжелых инфекциях золотистым стафилококком у детей рекомендуется начинать с внутривенного введения антибактериальных препаратов.
Из препаратов, назначаемых внутрь, эффективны диклоксациллин, цефалексин и комбинация амоксициллина с клавулановой кислотой. Продолжительность приема препаратов внутрь определяется реакцией на лечение, которую оценивают по клиническим, рентгенологическим и лабораторным показателям.
Меры профилактики
Предугадать откуда придёт стафилококк — невозможно. Эта инфекция очень легко передается, но при крепкой иммунной системе – она не представляет никакой опасности.
- следить за соблюдением правил личной гигиены: мыть руки перед едой и после прогулки;
- делать влажную уборку в квартире дважды в неделю и проветривать помещение;
- стараться включать в рацион ребенка полезные и богатые витаминами продукты. Наиболее полезны для иммунитета ребенка: мед, натуральные йогурты и кефир, морковь, яблоки, лук, чеснок, индейка, морская рыба.
- минимизировать употребление в пищу: сладостей, фастфуда, колбасных изделий, жирных и жареных блюд;
- делать утреннюю гимнастику и закалять организм;
- избегать стрессовых ситуаций;
- как можно чаще гулять на свежем воздухе;
- в случаях порезов и ран, обязательно обрабатывать пострадавший участок кожи антисептическими средствами.
Откуда появляется золотистый стафилококк у детей? При появлении на свет в организм малыша начинают проникать бактерии – и это нормальный процесс. Так происходит адаптация ребёнка к внешней среде.
Но иммунитет пока не сформировался, и кроха подвергается опасности. Сегодня мы поговорим о золотистом стафилококке. Как инфекция проникает в организм и как уберечь от неё малыша?
Золотистый стафилококк – это словосочетание, к сожалению, известно многим мамам, чьи малыши подверглись «нападению» этого микроба-захватчика. Увы, слишком часто эпидемические вспышки стафилококка регистрируются в детских инфекционных стационарах, отделениях для новорождённых.
На коже и слизистой человека обнаружено 14 видов стафилококка, но только 3 вида опасны – сапрофитный, эпидермальный и золотистый. Но если сапрофитный и эпидермальный стафилококки редко вызывают серьёзные заболевания, золотистый беспощаден ко всем людям, особенно к детям.
Колонии золотистого стафилококка имеют жёлтый или оранжевый цвет – отсюда название. Микроб способен проникать во все органы и вызывать воспаление. 50 % всех стафилококков выделяют энтеротоксин – сильнейший яд.
Золотистый стафилококк устойчив к антибиотикам и антисептикам. Удивительно живуч во внешней среде. Стафилококки прекрасно размножаются в продуктах питания – особенно в масляных кремах, овощных и мясных салатах, консервах.
Микробы мгновенно гибнут только при кипячении, и через несколько минут – под действием химических агентов. Стафилококк уязвим к анилиновым красителям – например к раствору бриллиантового зелёного. Обычная зелёнка, которая есть в каждом доме, успешно лечит поверхностные поражения кожи.
Инкубационный период болезни – от нескольких часов до 3-5 дней. Золотистый стафилококк поражает кожу и подкожную клетчатку (дерматит, гнойнички), слизистые оболочки (стоматит, конъюнктивит), пищеварительный тракт (энтерит, гастрит, колит), дыхательную систему (бронхит, пневмония), мочеполовую систему (цистит, пиелонефрит). Свыше ста опасных болезней человека связано с золотистым стафилококком.
Самое распространённое проявление стафилококковой болезни – пищевое отравление. Понос, рвота, боли в животе – это его первые тревожные симптомы.
Если мама здорова, беременность и роды прошли хорошо, без осложнений, значит, и у крохи всё будет хорошо. Но если мать болела во время беременности, малыш родился преждевременно, кишечная микрофлора у него нарушена – есть риск заболеть.
На незрелую и нежную кожу малыша стафилококк может попасть отовсюду – с недостаточно обработанных пелёнок, игрушек, рук матери. Провоцируют заболевание травмы, порезы, трение об одежду, снижение иммунитета, неправильное питание, стресс, общение с больными людьми. Источником микробов могут быть заражённое молоко или смеси.

В лечении стафилококка нельзя полагаться на советы подруг и бабушек. Это задача сложная, путь к выздоровлению не близок. Курс антибиотиков нужно обязательно пропить до конца. Но даже после лечения погибают не все стафилококки.
Если у малыша высыпания на коже, помните – нельзя срывать корочки. Воспалённые участки обработайте – для этого возьмите перекись водорода, 5 %-й раствор марганца или раствор фурацилина (таблетка на стакан тёплой воды).
Следите за пупочной ранкой малыша. Если появились влажность и краснота – попала инфекция, значит, надо обратиться к врачу, сдать анализ крови. Затем назначают ежедневные ванны с антисептиком, обработку «зелёнкой», иногда курс антибиотиков.
Первое правило – не кутать малыша. Правильно ухаживайте за кожей. Купайте кроху в настоях ромашки, календулы, слабо-розовом растворе марганцовки. В воду для ванны добавляйте именно раствор перманганата калия, а не его кристаллы, к которым нежная кожа малыша очень чувствительна.
После купания подсушите кожу мягкой пелёнкой, потом обработайте специальным кремом с содержанием цинка «Мустела», «Саносан», «Мир детства». Следите, чтобы малыш не лежал мокрым. Эффективны воздушные ванночки.
Кожа малыша обладает регенерирующими способностями. У младенцев она обновляется за три недели. Если грамотно провести лечение – от пугающей сыпи не останется и следа.
А вот стафилококк в крови – это очень опасно. При любом ухудшении самочувствия малыша – поносе, рвоте, температуре – нужно вызвать врача на дом или отвезти ребёнка в больницу.
При подозрении, что инфекция проникла в кровь и приобрела системный характер, делают посев крови на флору. Течение заболевания зависит от защитных сил малыша. У недоношенных деток инфекция может перерасти в сепсис. В стационаре детей лечат в специальных стерильных боксах.
рвота, понос, вялость. При появлении жёлтого, пенистого кала, сдают посев на дисбактериоз. Помните, что стафилококк и стафилококковая инфекция – не одно и то же. Стафилококк при отсутствии симптомов болезни – не повод к лечению таблетками.
Чтобы ваш малыш был устойчивее к вирусам и бактериями, возьмите на заметку следующие меры профилактики:
- следите за чистотой воздуха, воды, ежедневно купайте кроху, проглаживайте пелёнки;
- принимайте меры по профилактике мастита и трещин сосков;
- оградите грудничка от окружающих, особенно тех, у кого есть гнойничковые заболевания кожи;
- почаще гуляйте с малышом на свежем воздухе;
- кормите малыша рационально, давайте больше овощей и фруктов;
- чаще мойте руки, и обязательно с мылом.
При появлении гнойничков на коже ребёнка не медлите, обращайтесь к врачу. Перенесённая стафилококковая инфекция не оставляет после себя длительного иммунитета. В организме выработались антитела к токсинам стафилококка, но встреча с другими микробами может дать непредсказуемые результаты. Поэтому соблюдать правила гигиены надо всегда. Здоровья вашим деткам!
Золотистый стафилококк – опасная для детского организма бактерия, которая способна вызвать гнойно-воспалительные процессы в любом возрасте, начиная с первого дня жизни малыша. Именно дети наиболее подвержены этому заболеванию, так как заражение происходит из-за несоблюдения личной гигиены или слабого иммунитета.
Опасен золотистый стафилококк у детей тем, что проявляется в самых разных заболеваниях, трудно поддающихся лечению и имеющих самые пагубные последствия для маленького ребёнка. Этот патогенный микроорганизм проникает в различные органы и там активизируется.
Бактерии в лёгких провоцируют пневмонию, в крови – сепсис и т. д. Трудности лечения в том, что даже симптоматику легко спутать с обычными заболеваниями и не распознать, что за всем этим стоит золотистый стафилококк.

1. Ранняя форма инфицирования
: симптомы проявляются уже через несколько часов после активации вредоносного микроорганизма. Это могут быть:
- высокая температура у детей;
- понос;
- рвота;
- потеря аппетита;
- вялость.
2. Поздняя стадия заражения
: признаки могут проявиться только спустя 3–5 дней после активации стафилококка. Среди них:
- поражения кожи;
- заражение крови;
- поражение внутренних органов.
Нередко золотистый стафилококк у ребёнка вообще никак не проявляет себя, протекая бессимптомно. Поэтому только определённые анализы могут подтвердить диагноз.
При рецидивах фурункулеза, возбудителем которого служит S. aureus, показаны ванночки с гексахлорофеном; внутрь назначают диклоксациллин или клиндамицин; на слизистую носа наносят мазь с мупироцином (бактробаном).
Чтобы избежать пищевых отравлений, всех лиц с инфекциями кожи отстраняют от приготовления пищи. Готовые блюда необходимо употреблять немедленно либо помещать в холодильник, иначе возможно быстрое размножение стафилококков.
Стафилококк является условно патогенным микроорганизмом, который можно обнаружить в окружающей среде. В пределах нормы он содержится в организме любого человека.
Лечение стафилококка ауреус становится необходимым тогда, когда под влиянием определенных факторов он начинает активно размножаться в организме человека тем самым, нанося ему вред.
Разобравшись с тем, как и чем лечить наш бурсит, перейдем к не менее важному вопросу — своевременной и правильной профилактике болезни.
Среди основных профилактических мер в данном случае особое внимание стоит обратить на:
- сведение к минимуму постоянных травм синовиальной сумки;
- обязательное применение специальных защитных повязок при физических нагрузках;
- обязательная обработка антисептиком даже незначительных повреждений;
- своевременное лечение различных инфекционных болезней.
Лечить всегда намного сложнее, чем предупредить появление заболевания. Поэтому чтобы уменьшить риск развития бурситов необходимо:
- Нормализовать режим труда и отдыха.
- Избегать травматизации и чрезмерных физических нагрузок на плечо.
- При появлении болезненности или неприятных ощущений не затягивать с посещением врача.
- Не запускать основную патологию, связанную с поражением суставного аппарата (ревматоидный артрит, вторичные артропатии).
- Проводить профилактику инфекционных заболеваний.
- Укреплять иммунитет.
Патогенез

Развитие стафилококковой инфекции определяется иммунитетом хозяина и вирулентностью микроорганизма. Неповрежденная кожа, слизистые оболочки представляют собой барьер для стафилококков. Если целость их нарушена (вследствие травмы, ожога, операции, наличия инородных тел, в том числе швов, шунтов, внутривенных катетеров), риск инфекции возрастает.
У грудных детей имеется типоспецифичный гуморальный иммунитет за счет антител, поступивших к ним через плаценту. У старших детей, взрослых антитела к стафилококкам вырабатываются в ответ на повторные незначительные инфекции кожи, мягких тканей.
Показано, что иммунизация материалом капсулы S. aureus на некоторое время снижает частоту инфекций у больных, находящихся на гемодиализе. Диссеминированные стафилококковые инфекции у ранее здоровых детей, по некоторым данным, развиваются после вирусных инфекций, которые угнетают защитные функции нейтрофилов и эпителия дыхательных путей.
Признаки стафилококка в ротовой и носовой полости
Стафилококковая инфекция чаще всего локализуется именно на слизистых оболочках носа и рта. Дети, которые не соблюдают нормы личной гигиены или употребляют плохо промытые овощи и фрукты, переносят все токсичную микрофлору к себе в рот.
Обнаружить стафилококк у детей помогут следующие симптомы:
- неприятные ощущения в горле, которые усиливаются при глотании;
- воспаленные лимфатические узлы;
- краснота и отечность миндалин;
- белый или желтоватый гнойный налет на миндалинах и язычке;
- небольшие язвы или гнойнички во рту;
- затруднение дыхания;
- высокая температура тела;
- отсутствие аппетита.
Стафилококковая бактерия может достаточно легко проникнуть в кишечник ребенка с ослабленной иммунной системой. Иногда бывает достаточно одного испорченного продукта, употребленного в пищу или контакта с зараженным сверстником.
Признаки инфекции проявляются лишь в том случае, когда бактерия стафилококка попала в кишечник ребенка в достаточном количестве и успела размножиться.
Главные признаки стафилококка в кишечном тракте:
- непрекращающиеся боли в животе, режущего или распирающего характера;
- сильное ощущение вздутия и тяжести;
- гнойные или кровянистые прожилки в кале;
- нарушение аппетита;
- рвота, тошнота, диарея.
Стафилококковая инфекция может привести к следующим заболеваниям:
- конъюнктивит
– воспалительное поражение слизистой оболочки глазного века, при котором из глаза выделяется гной; - абсцесс
– гнойное воспаление под кожей, характеризуется уплотнением и покраснением окружающих тканей. Для лечения абсцесса применяют лечение антибиотиками и хирургическое удаление гнойника; - омфалит
– воспаление кожи и подкожной клетчатки в области пупка, с выделением гноя из пупочной раны; - энтероколит
– воспаление тонкой и толстой кишки, при котором характерно расстройство стула, рвота, боли в области живота. При этом стул водянистый и частый (более 10 раз в сутки); - сепсис
– общая гнойная инфекция, зачастую развивается вследствие неблагоприятного лечения абсцесса. Это заболевание очень опасно, так как тяжело переносится больным.
Причины развития болезни
Патология начинает развиваться под воздействием многообразных факторов, на первом месте находятся травмы, возникающие из-за постоянных нагрузок. При повреждениях синовиальной сумки страдают мелкие сосуды, при их разрывах кровь попадает в бурсу и смешивается с расположенной там синовиальной жидкостью. В список воздействующих фактором также попадают:
- Инфекции, развивающиеся в случаях, когда в околосуставную сумку проникают болезнетворные микроорганизмы – стрептококки либо гонококки, палочка бруцеллеза.
- Нарушенные обменные процессы.
- Развитие туберкулеза.
- Поражение ревматоидным артритом.
- Системные болезни, аутоиммунные реакции организма.
Современная медицина выделяет бурситы острого и хронического течения:
- В первом случае патология развивается стремительно и при отсутствии грамотного лечения перетекает в хронику. Основной признак острой формы патологии – резкая боль в зоне поражения, которая существенно усиливается при движениях и может отдаваться в шейный и дистальные отделы конечности. На пострадавшем участке обнаруживается отечность, припухлость, возможно покраснение кожного покрова, повышение температуры тела.
- Хронический бурсит характеризуется продолжительным течением и образованием в области поражения уплотнения, а также периодической умеренной болью. Движения рукой возможны, хотя и несколько ограничены.
Кроме того, определяют несколько разновидностей патологии, отличающихся симптоматикой и течением:
- Известковый, он же каменный бурсит плечевого сустава диагностируют в случаях продолжительного воспаления сумки, при котором отмечают излишнее скопление кальция и последующее превращение вещества в известь. При своевременном и грамотном лечении прогноз достаточно благоприятен.
- При множественных кальциевых отложениях в синовиальную сумку диагностируют калькулезный бурсит плечевого сустава, который хорошо заметен при проведении рентгена. Как правило, удалить подобные скопления с последующим восстановлением двигательной деятельности удается только посредством оперативного вмешательства.
- Субакромиальный бурсит плечевого сустава сопровождается воспалительным процессом в одноименной сумке – эта форма патологии считается достаточно легкой. Дискомфорт появляется в случае подъема конечности над головой, неприятные ощущения становятся не столь заметными либо вовсе исчезают, когда рука свободно расположена вдоль тела.
- Субдельтовидная форма и субкоракоидальный бурсит диагностируют при поражении соответствующих суставных сумок.
Вне зависимости от того, какая разновидность бурсита плечевого сустава диагностирована, симптомы и лечение во многом схожи – любому виду патологии свойственны болевые проявления, которые становятся особенно заметными при попытке отведения руки назад или совершения вращательного движения. Также возникает резкая боль при пальпации пострадавшего участка.
Диагностировать заболевание довольно просто в случаях, когда воспаленная сумка находится близко к поверхности сустава предплечья. В этом случае врачу-специалисту достаточно визуального осмотра пациента, а также изучения его жалоб.
- Диагностика заболевания так же предполагает использование рентгеновских методов. В случае субдельтовидного бурсита данный метод является незаменимым, т.к. только таким образом можно выявить характер воспаления и произошедшие изменения в кости.
- Компьютерная томография – еще один метод исследования заболевания. Кой подход позволяет уточнить толщину вновь образованных уплотнений.
- МРТ – полноценный подход к диагностике заболевания. Он дает возможность полностью оценить степень серьезности недуга, оценить состояние костных тканей, суставного хряща, определить процент избытка жидкости, находящейся в суставе.
- — во всех случаях о воспалении можно узнать по болевым ощущениям ( резким и нестерпимым или ноющим, периодическим). Боль может захватывать предплечье, отдавать в кисть и шею;
- — тонус мышц повышен;
- — в области поражения температура тканей повышена;
- — наблюдается покраснение кожи и отечность соединительных тканей;
- — движения рукой скованные, рука ослабевает;
- — может чувствоваться онемение в руке и покалывание;
- — общее физическое недомогание;
- — при пальпации плеча возникает боль;
- — если была получена механическая травма, можно увидеть изменение конфигурации плечевого сустава.
Специалист в медицинском учреждении сможет диагностировать бурсит плеча после визуального осмотра, пальпации и опроса пациента о времени начала появления симптомов и возможных причинах возникновения воспаления.
- — Рентгенография позволяет определить границы и формы воспалительного процесса.
- — Прокол синовиальной сумки сустава и взятие экссудата для дальнейшего гистологического исследования, пункция позволяет определить состав и наличие примесей в жидкости.
- — Ультразвуковое исследование и МРТ делают по мере необходимости.
Причины
Воспаление любой из синовиальных оболочек плечевого сустава может носить либо асептический, либо инфекционный характер. Наиболее частыми причинами возникновения заболевания являются:
- Травмы или постоянная микротравматизация (ушибы, вывихи, растяжения, разрывы связок).
- Значительные физические нагрузки, приводящие к перенапряжению сухожильно-связочного аппарата.
- Острая или хроническая инфекция (стафилококковая, стрептококковая, туберкулёз, сифилис, гонорея).
- Подагра.
- Ревматоидный артрит.
- Вторичные артропатии при различных поражениях органов и систем.
В большинстве случаев к гнойному бурситу плечевого сустава приводит стафилококковая инфекция.
Плечевой сустав включает в себя около десятка околосуставных сумок в виде подклювовидной, субакромиальной, двойной субдельтовидной, бурсы подлопаточной мышцы, двух сумок, расположенных у спинной мышцы, бурсы грудных мышц и др.
Воспаление чаще всего поражает субдельтовидную и субакромиальную сумки. Причинами развития воспалительного процесса служат следующие ситуации:
- Интенсивные физические нагрузки, вызванные профессиональными видами спорта или характером трудовой деятельности.
- Травма, нанесенная плечевому суставу или его растяжение.
- Заболевание артритом, спровоцированное проникновением инфекции, полученной травмой или различными аутоиммунными нарушениями. Возбудитель инфекции может проникнуть через незначительные повреждения в виде ссадины или небольшой ранки и распространиться с током крови или лимфы. Нередко инфекция присоединяется к уже имеющемуся антисептическому воспалению в бурсе.
- Нарушения процессов метаболизма в результате такого заболевания, как диабет и подагра.
- Аллергия.
- Снижение иммунитета от интоксикации при злоупотреблении алкогольными напитками и табаком.

Спровоцировать развитие субдельтовидного бурсита плечевого сустава могут следующие факторы:
- Травмы.
- Специфическая профессиональная деятельность.
- Воспаления, сопровождаемые инфекцией.
При серьезных ушибах суставная синовиальная сумка подвергается сдавливанию. Из-за этого ее стенки деформируются, запускается воспалительный процесс. Все это сопровождается патологическим изменением синовиальной жидкости и отечностью сустава.
Субдельтовидному бурситу плечевого сустава особенно подвержены люди, чья повседневная деятельность связана с постоянной монотонной нагрузкой на плечевое сочленение. В группе риска находятся грузчики, спортсмены, маляры и т.д.
Риск возникновения такого недуга возникает и при наличии в организме инфекций. Очень часто микроб через лимфатическую систему «пробирается» внутрь синовиальной сумки, и там создается благоприятная среда для его размножения.
Основные причины заражения стафилококками – несоблюдение гигиенических правил, употребление зараженных продуктов и неочищенной воды, нарушение целостности кожных покровов или слизистых оболочек. Степень тяжести инфекции зависит от штамма бактерии и иммунитета.
Откуда берется стафилококк:
- заражение происходит воздушно-капельным путем при контакте с инфицированным человеком;
- бактерии находятся в частичках уличной и домашней пыли, оседают на слизистых оболочках органов дыхания;
- заразиться можно при совместном использовании с больным человеком предметов личной гигиены, постельного белья, особенно если на коже есть порезы и царапины;
- новорожденные дети могут заразиться от больной матери внутриутробно, или во время прохождения по родовым путям, при употреблении инфицированного молока, из-за неправильного гигиенического ухода.
Наиболее опасной считается внутрибольничная стафилококковая инфекция – заражение чаще всего происходит во время манипуляций, при которых нарушается целостность кожных покровов. Инфицирование облегчает тот факт, что для обработки инструментов используют антисептики, которые не оказывают пагубного влияния на бактерии.
Риск развития стафилококковых инфекций увеличивается во время эпидемий гриппа и простуды, у детей недоношенных, с хроническими заболеваниями органов дыхания, сахарным диабетом, при частых стрессах, малоподвижном образе жизни, при авитаминозе.
Стафилококки имеют иммунитет ко многим антибактериальным препаратам, хорошо переносят различные климатические условия, обитают в воде, почве, воздухе. Бактерии не переносят раствор серебра и электролитов.

Внутрисуставная сумка под акромионом необходима для амортизации при бросковом ударе вперед. Увидеть такое движение можно у теннисиста, посылающего ракеткой в цель мячик. При часто повторяющихся движениях внутрисуставная сумка испытывает резкое давление.
В плечевом суставе 10 мелких сумок, отделяющих друг от друга кости, мышцы и связки. Все образования плеча заключены в общую синовиальную сумку.
Субакромиальный бурсит плечевого сустава может быть вызван различными причинами, среди которых:
- профессиональные спортивные нагрузки;
- травмы и растяжения связок плечевого сустава;
- артрит различного происхождения, в том числе туберкулезный;
- артрозы, связанные с хроническими соматическими болезнями – сахарным диабетом, подагрой, фенилкетонурией, гиперплазией надпочечников и др;
- аутоиммунные и аллергические заболевания;
- занос инфекции из других очагов воспаления (бывает редко, в основном при сепсисе).
Чрезмерные нагрузки могут стать причиной воспаления бурсы
В группе риска находятся мужчины в возрасте от 25 до 45 лет, женщин эта болезнь поражает реже. Провоцирует воспаление в сумке переохлаждение, сезонные вирусы и простуды. Из числа спортсменов чаще других страдают теннисисты, баскетболисты и игроки в гольф.
Оссифицирующий, известковый, калькулезный, субакромиальный, субдельтовидный, субкоракоидальный бурсит плечевого сустава в большинстве случаев развивается на фоне имеющейся травмы плеча. Через внешние или внутренние повреждения попадает инфекция, которая активно распространяется в полости сустава, провоцируя воспаление синовиальной сумки.
- чрезмерное напряжение костного соединения плеча. Развивается на фоне частого ношения тяжестей. Грузчики, строители, дорожные рабочие из-за поднятия тяжестей рискуют получить бурсит;
- наличие дополнительных воспалительных патологий (подагра, ангина, бруцеллез, отит, гайморит, рожистое поражение кожного покрова и т. д.);
- предшествующая травма плеча (растяжение сухожилий, перелом) или самой сумки;
- нарушение полноценного обмена веществ;
- недостаточная противомикробная обработка близлежащих ран, через которые инфекция распространяется в полость костного соединения;
- аутоиммунные патологии.

Воспалительное поражение правого или левого плеча требует немедленного комплексного лечения, направленного на снятие воспаления, очищение полости сустава от скопившегося экссудата, а также прохождение антибактериальной терапии.
Интенсивность и длительность терапии зависят от степени поражения плеча. Лечение на начальном этапе основывается на приеме противовоспалительных гормональных медикаментов, снимающих отечность, боли, покраснение.
Кроме этого, иммобилизуют конечность, фиксируя при помощи шины. При гнойном поражении используют противовоспалительные препараты системного и местного действия, берут пункцию для определения особенностей содержимого пораженной сумки.
Показано механическое очищение от скопившегося экссудата, промывание антисептиком, курс системных антибиотиков. В запущенных случаях показано хирургическое вмешательство, направленное на удаление воспаленной бурсы без вскрытия.

Наличие следующих симптомов свидетельствует о возможном воспалении бурсы:
- достоверный признак наличия воспаления – плотная, болезненная, неподвижная припухлость (шишка) в области плеча. Величина колеблется от 8 до 11 сантиметров в диаметре;
- ограниченная подвижность пораженного плеча;
- болезненные ощущения разного характера;
- отечность, покраснение кожного покрова;
- высокая температура тела больного (от 38°С);
- общая слабость, недомогание, упадок сил;
- увеличение шейных, затылочных лимфатических узлов;
- тошнота, отсутствие аппетита.
Наличие данных симптомов – прямое показание к обращению за врачебной помощью. Не пренебрегайте визитом к врачу, ведь отсутствие своевременной терапии чревато развитием опасных осложнений, вплоть до сепсиса.
Прогноз
Без лечения летальность при стафилококковой септицемии превышает 80%. Массивная антибиотикотерапия позволяет значительно снизить летальность. Стафилококковая пневмония может Привести к смерти в любом возрасте, но наиболее опасна для грудных детей, для больных, которым лечение было начато с опозданием.
Если количество лейкоцитов не достигает 5000/мм3 или доля сегментоядерных нейтрофилов составляет менее 50 % всех лейкоцитов, прогноз неблагоприятен. На прогноз также влияет питательный статус больного, уровень иммунитета и наличие тяжелых сопутствующих заболеваний. Если образуется абсцесс, то, как правило, необходимо его дренирование.
Средства народной медицины
Многие задаются вопросом : как лечить бурсит плечевого сустава в домашних условиях? Повторим, что лечение народными средствами обязательно должно проводиться под наблюдением врача и в комплексе с другими методами.
Наиболее действенными народными средствами являются согревающие и рассасывающие компрессы.
- — Корень лопуха истолочь и медленно прокипятить в небольшом количестве воды 15 минут, настоять отвар . Теплым настоем пропитать ткань и наложить на сустав, сверху положить целлофан и туго прибинтовать.
- — Лист капусты смазывается медом и прикладывается к плечу, закрепляется.
- — Компрессы можно делать с использованием листьев лопуха, каланхоэ.
- — Соляные компрессы. Соль развести кипятком и пропитать им полотенце. Привязать к плечу.
Стадии

Определить самостоятельно какие признаки характерны для имеющегося заболевания довольно сложно, поэтому для проведения диагностики и определения типа заболевания необходимо полное обследование в медицинском учреждении на специальном оборудовании и с помощью предназначенных для этой процедуры, инструментов.
Так уже по рентгеновскому снимку можно определить характер воспаления, наличие деформации в суставе и стадию развития заболевания. В медицине принято разделять бурсит в соответствии с его стадиями, которые возникают и развиваются по общим причинам, но с абсолютно разными симптомами.
Острый бурсит
При его возникновении больные ощущают интенсивную нарастающую боль, проявляемую неожиданно, которая усиливается во время любого движения больного сустава. Над самим суставом образуется покраснение, отечность с повышением температуры.
Во время воспаления стенки сумки утолщаются с разрастанием соединительной ткани, которая разделяет суставную сумку на несколько карманов. После завершения острой стадии остатки отмерших тканей могут остаться на стенках или в образовавшихся карманах.
Благодаря этому проникновение инфекции или травма способны вызвать новый воспалительный процесс, являющийся предпосылками для перехода болезни в хроническое состояние. Острый период обычно продолжается не дольше двух недель, после чего затухает без видимых последствий, но остается вероятность обострений, способных вернуться в любой момент.
Подострый бурсит
Подострый бурсит является переходной стадией от острого состояния в хроническое. Подобный процесс характеризуется повторениями острых проявлений, а также возникает тогда, когда острая стадия заболевания не получила лечения и развился повторный воспалительный процесс. Возможности сустава остаются прежними, хотя и ощущается некоторое нарушение его подвижности.
Подострый бурсит приводит состояние сустава в хроническую стадию, характеризующуюся образованием уплотнения вокруг сустава, умеренной болезненностью и незначительной ограниченностью движения.
Стафилококк у детей – симптомы и диагностика
Выделяют несколько классификаций:
- по стадиям – острый, подострый, хронический;
- по присоединению инфекции – асептический (стерильный) и инфекционный;
- по характеристикам воспалительной жидкости – серозный, гнойный, фибринозный, геморрагический и кальцинозный.
Инфекционные бурситы подразделяются по вызвавшим их микроорганизмам на: стафилококковый, туберкулезный, гонококковый и другие.

Воспалительную жидкость получают при проколе сумки. Самый «безвредный» бурсит – серозный, когда в результате воспаления количество синовиальной жидкости увеличивается и происходит ее разжижение.
Гнойный бурсит вызывает резкие боли, лихорадку и общую интоксикацию. Это опасная форма, которая в редких случаях может закончиться расплавлением тканей.
Сильная боль в плече может быть признаком бурсита
Фибрин – это высокомолекулярный белок, который образуется из плазмы крови. Он имеет форму грубых тяжей, которые перегораживают субакромиальную сумку в разных направлениях. Образуется множество мелких камер, циркуляция синовиальной жидкости прекращается.
Геморрагический выпот – это излившаяся кровь со сгустками разного размера.
Кальциноз – это кристаллизация солей кальция в виде мелких глыбок, которые нарушают скольжение трущихся поверхностей костей.
Клиническая картина болезни зависит от нескольких факторов, среди которых возраст ребенка, зона поражения, состояние иммунной системы, путь заражения, штамм микроорганизма. Золотистый стафилококк у детей провоцирует тяжелое течение чаще остальных разновидностей этой бактерии. По характеру проявлений врачи подразделяют симптомы на:
- Местные: высыпания на кожных покровах и слизистых (в носу) – фурункулы, нарывы; появление гнойной слизи из носовых ходов или в горле, стоматит.
- Общие: симптомы интоксикации, к которым относятся тошнота и рвота, головные боли, повышение температуры (субфебрильная и высокая), бледность кожных покровов или гиперемия, общая слабость. Не исключены проявления инфекции со стороны ЖКТ (диарея, газообразование), аллергические реакции на токсины, вырабатываемые бактериями.
Отдельно важно учитывать и стадии развития болезни: ранняя – это развитие клинической симптоматики уже спустя несколько часов после заражения. При поздней стадии признаки стафилококка у детей появятся только через 2-5 дней после попадания инфекционного агента в организм. Распознать конкретный штамм патогенного микроба трудно, хотя отличительные черты у них есть:
- Эпидермальный – основной удар придется по кожным покровам, поэтому появятся фурункулы, экзема, пиодермия, дерматит, блефарит, конъюнктивит.
- Гемолитический – общая симптоматика напоминает проявления ангины: кашель, боли в горле, отек миндалин.
- Сапрофитный – боли внизу живота, нарушения мочеиспускания (клиническая картина цистита).
- Золотистый – тяжелое течение болезни с гнойным воспалением в любом внутреннем органе. Среди самых распространенных состояний, вызываемых этим штаммом у детей, является катаральная ангина, фурункулез, сильная интоксикация.
В носу
Гайморит является самым распространенным состоянием, вызываемым деятельностью стафилококковой инфекции в носовых ходах. На фоне воспаления и отека слизистой ребенок испытывает затруднение дыхания (как одностороннее, так и двухстороннее), что может стать причиной постоянных попыток дышать исключительно ртом (в легкой форме характеризуется сильным сопением). Дополнительно могут присутствовать следующие симптомы:
- гнойные слизистые выделения из носовых ходов;
- нарушение обоняния;
- гнусавость;
- проявления общей интоксикации и недомогания – тошнота, слабость, вялость, потеря аппетита;
- повышение температуры (острая стадия или начало развития осложнений).
В кишечнике
Активная деятельность патогенных бактерий на стенках или в полости кишечника приводит к реакции пищеварительного тракта в виде симптомов острого колита, который после переходит в энтероколит. На фоне общего ухудшения самочувствия появятся:
- потеря аппетита;
- тошнота, рвота;
- диарея или запор;
- кровянистые или гнойные включения в кале;
- ложные позывы к опорожнению кишечника;
- распирающие боли в животе блуждающего характера;
- газообразование, вздутие живота;
- чувство тяжести в эпигастральной зоне.
Во рту

Более половины случаев стафилококковой инфекции у детей (48-78%) характеризуется поражением дыхательных путей и здесь с высокой частотой развиваются язвенный стоматит, катаральная ангина (острая форма), тонзиллит.
- покраснение зева;
- боли в горле;
- покраснение и отек миндалин;
- белесые язвочки во рту;
- дискомфорт при глотании.
В почках
Поражение мочеполовой системы стафилококковой инфекцией у детей наблюдается редко, местная симптоматика преимущественно как у цистита (воспаление мочевого пузыря) или пиелонефрита (воспаление почек). Ребенок будет жаловаться на боли внизу живота, пояснице, частые позывы к мочеиспусканию.
Клиническая картина
В рамках Федеральной программы, при подаче заявки до 12 октября
.
(включительно) каждый житель РФ и СНГ может получить одну упаковку Toximin БЕСПЛАТНО!
Стафилококковые инфекции часто диагностируют у детей, поскольку у ребенка иммунная система сформирована не до конца
, организм не может подавлять рост бактерий.
Признаки заболевания зависят от штамма бактерии, но любая форма заболевания сопровождается резким повышением температуры до 39 градусов, ознобом, сильной интоксикацией.
В качестве биоматериала для диагностики используют мазок с кожных покровов. Обнаружить бактерии можно в зеве, носу, мочевыделительном канале, моче, гное кале.
Полученный материал изучают под микроскопом, проводят окраску по Грамму, отправляют на культивирование. Для подтверждения диагноза врач может назначить дополнительные лабораторные методы исследования.
Основные методы диагностики стафилококковой инфекции:
- общий анализ крови
– позволяет увидеть наличие воспалительного процесса в организме; - серологический метод
– с его помощью выявляют титр антител к стафилококку, в норме значения должны быть ниже 1:100; - ПЦР-диагностика
– проводят для обнаружения ДНК возбудителей инфекции в крови; - копрограмма
– анализ кала позволяет выявить наличие бактерий, если они поселились в нижнем отделе кишечника, обнаружить признаки дисбактериоза; - анализ мочи
– необходим для диагностирования стафилококковой инфекции в почках, органах мочеполовой системы; - анализ грудного молока
на предмет наличия в нем патогенных микроорганизмов; - обязательно проводят исследование на предмет чувствительности патогенных микроорганизмов к антибиотикам
для назначения адекватной терапии.
У инфицированных новорожденных развивается тяжелая форма сепсиса, стафилококк проникает в кости, хрящи, что негативно сказывается на физическом развитии ребенка. Заболевание очень , без своевременной медицинской помощи может стать причиной летального исхода.
Эпидермальный
Этот штамм поражает кожные покровы, инфекция проявляется в виде покраснения, зуда и шелушения кожи, образуются язвы и гнойнички. У детей высыпания часто локализуются на щеках, что часто путают с проявлением аллергии. Бактерии могут поразить и слизистую оболочку глаз – развивается конъюнктивит, ухудшается зрение.
Если на коже имеются ранки и царапинки, патогенные микроорганизмы могут проникнуть в кровь, пищеварительный тракт, что становится причиной развития сепсиса, эндокардита.
- Амоксициллин
– антибиотик пенициллиновой группы. Препарат выпускают в виде суспензии, ее можно использовать для лечения детей с рождения, таблетки можно применять, если ребенку исполнилось 12 лет. Принимать лекарство нужно раз в 8 часов на протяжении 5–12 дней. - Банеоцин
– мази и порошок для устранения кожных проявлений стафилококковой инфекции, в составе присутствует 2 антибактериальных ингредиента. Средство нужно наносить 2–4 раза в сутки, безопасно для детей с первого дня жизни. - Ванкомицин
– антибиотик из группы гликопептидов, выпускают в виде раствора для внутривенных инъекций, подходит для детей в любом возрасте. Уколы делают каждые 6–12 часов, средняя продолжительность курса – 7–10 дней. - Цефазолин
– антибиотик широкого спектра действия, предназначен для внутривенного или внутримышечного введения, можно использовать в лечении детей старше 1 месяца. Уколы нужно делать 4 раза в день на протяжении 7–10 суток. - Цефалексин
– цефалоспорин I поколения, выпускают в виде таблеток и суспензии, препарат безопасен для детей в любом возрасте. Дозировку рассчитывает врач с учетом веса пациента и степени тяжести заболевания, продолжительность курса – 1–2 недели.
Дополнительно следует принимать специальные бактериофаги
, препараты для устранения дисбактериоза, авитаминоза, укрепления иммунитета.
Усилить действие лекарственных препаратов помогут средства нетрадиционной медицины. При поражении бактериями ЛОР органов можно промывать и закапывать нос, полоскать горло спиртовым или масляным раствором Хлорофиллипта.
Хорошо укрепляет иммунную систему черная смородина
– необходимо съедать по 120–150 г каждый день после еды, добавлять в чай свежие или сушеные листья, ветки. Избавиться от гнойных высыпаний на коже поможет свежий абрикос
– мякоть нужно прикладывать к очагу воспаления, 2–3 раза в день употреблять по 50 г пюре из этого фрукта.
Можно использовать только в совокупности с медикаментозными препаратами.
Своевременная антибактериальная терапия поможет привести количество патогенных микроорганизмов в норму, а неукоснительное соблюдение гигиенических норм и регулярное укрепление защитных функций организма поможет избежать рецидива болезни.
Все типы бурсита плечевого сустава сопровождаются похожими симптомами, но в каждом случае они могут быть выражены в большей или меньшей степени.
Главные признаки
Эпидемиология стафилококковых инфекций
Как правило, колонизация золотистыми стафилококками у детей наступает в первую неделю жизни. У 20-30% здоровых лиц в преддверии носа обнаруживается хотя бы один штамм S. aureus.
Из преддверия носа стафилококки могут попадать на кожу, где колонизация носит кратковременный характер. Повторное высевание S. aureus с поверхности кожи говорит скорее о повторном внесении бактерий, чем о постоянном бактерионосительстве. Тем не менее возможна длительная колонизация пупка и кожи перианальной области.
Передача золотистого стафилококка детям обычно происходит при контакте или путем переноса с твердыми частицами на расстоянии менее 1,8 м. Чем интенсивнее колонизация, тем выше риск передачи стафилококков другим людям.
Распространено аутоинфицирование, причем небольшие очаги (такие, как ячмень, пустула, паронихия) могут послужить источником диссеминированной инфекции. Мытье рук между врачебными осмотрами снижает частоту передачи стафилококков от одного больного к другому.
Вслед за колонизацией может развиться инвазия. Им способствует лечение антибактериальными препаратами, к которым S. Aureus устойчив. Кроме того, вероятность инфекции возрастает при наличии ран, вентрикулоперитонеальных шунтов, внутривенных или интратекальных катетеров, а также при лечении глюкокортикоидами, недоедании, ацидозе и азотемии. Вирусные инфекции тоже повышают восприимчивость к вторичной стафилококковой инфекции.
Этиология
Бурсит плечевого сустава довольно распространённая болезнь, которая может начать прогрессировать из-за множества причин, среди которых:
- чрезмерные физические нагрузки на плечи;
- травмы, ушибы, растяжения, порезы или ссадины;
- аллергические реакции;
- нарушение обмена веществ;
- длительное напряжение определённого сустава в плече;
- аутоиммунное поражение;
- интоксикация организма;
- влияние на организм спиртных напитков или табачного дыма;
- артрит.
Нарушение строения плечевого сустава может спровоцировать как одна причина, так и их совокупность.
- -травмы плеча, порезы,
- — длительные однообразные нагрузки на сустав,
- — растяжение сухожилий,
- -артрит,
- — долговременный нездоровый образ жизни,
- -ослабление и нарушения иммунной системы,
- — инфекции, аллергические реакции, интоксикации.

Бурсит плеча может быть следствием неправильно сросшихся частей костных тканей после перелома или после появления обычного фурункула. Чаще всего этому заболеванию подвержены мужчины, чья профессиональная или спортивная деятельность обусловлена усиленными нагрузками на плечевые суставы.
Суставной хрящ
Воспаление может перейти и на суставной хрящ головки плечевой кости, в результате начнет развиваться артрит плеча. В бурсе, при попадании туда посторонних микроорганизмов или после механического воздействия, начинается воспалительный процесс:
- — с гнойным содержимым;
- — с примесями крови;
- -серозной;
- — фиброзной.
По способу протекания недуга бурсит подразделяют на острый и хронический. Острый бурсит плеча имеет резкое начало. Проявляется сильной болью, увеличивающейся при движении в суставе. Пальпация плеча крайне болезненна.
Длительное наблюдение за развитием патологического процесса в синовиальной сумке сустава плеча позволило медикам разделить бурсит на несколько категорий, имеющих схожие причины, но отличающихся протеканием заболевания и требующих разных методов лечения.
- -Известковый бурсит плеча. Происходит вследствие накопления излишнего кальция в бурсе и превращения его в известь. Имеет второе название — каменный. При своевременном и грамотном лечение вернуть сустав в здоровое состояние удается довольно быстро.
- — Калькулезный бурсит. В отличие от известкового бурсита кальций откладывается слоями и довольно глубоко. Хорошо определяется при рентгенологическом исследовании . Требует оперативного лечения.
- — Субакроминальный бурсит. Характеризуется воспалительным процессом, затрагивающем непосредственно суставную капсулу. Относиться к категории болезни наименее опасной и легко поддающейся излечению. Проявляется болевыми ощущениями при заведении руки за голову и исчезновении боли при опущении руки вдоль туловища.
- _Тендобурсит. Развивается не только воспалительный процесс, но и истончаются структурные ткани сухожилия.
- -Субкоракоидальный бурсит. Воспалительный процесс поражает синовиальную сумку лишь в некоторой ограниченной зоне, не затрагивая рядом расположенные ткани. Резкая боль появляется при вращении рукой.
Ряд причин
Ряд причин, которые могут спровоцировать образование бурсита плечевого сустава:
- Чрезмерная нагрузка, оказанная на область плечевого сустава, растяжение мышц, сухожилий и связок. Как правило, данные проблемы возникают у людей, занимающихся спортом, ведущих активный образ жизни, штангистов и т.д.
- Переломы и вывихи, удары и ушибы. Зачастую ранее полученные травмы могут стать причиной возникновения бурсита в настоящее время вследствие перегрузки тех частей тела, которые ранее были подвергнуты травмированию.
- Хронический артрит так же может спровоцировать образование бурсита. По причине того, что данное заболевание предполагает воспаление суставов и сухожилий тела, бурса так же может быть подвергнута воспалению.
- Инфекционные заболевания – еще одна возможная причина развития воспаления бурсита, вследствие ослабления иммунной системы в целом. Таким образом, возможно образование гнойников в околосуставной сумке.
- Интоксикация организма, вызванная различного рода отравлениями. Отравления снижают защитные функции организма, по этой причине воспалительные реакции в организме образовываются гораздо активнее.
- Нарушение обмена веществ, вызванное различными факторами. Сюда стоит отнести истощение организма, стрессы, заболевания эндокринной системы, всплеск гормонального фона, сахарный диабет.
- Аутоиммунные заболевания, вызванные вследствие патологической выработки аутоиммунных тел, являющихся причиной разрушения органов человека и тканей. К ним можно отнести: сахарный диабет, ревматоидный артрит, саркиоз легкий, псориаз, панкреатит, красная волчанка и т.д. Наличие данных заболеваний может так же спровоцировать воспаление бурсита плечевого сустава.
- Аллергические реакции. Не только хронические, но и реакции, вызванные на специфические вещества, могут стать причиной обострения бурсита.
В медицинской практике так же осуществляют редкие случаи, когда данное заболевание возникало без особых оснований.
У категории людей после 50 лет воспаление бурсита возникает гораздо чаще. Причиной этого является тот факт, что тонус мышц становится более ослабленным. В частности это касается плечевого сустава, а потому данная область в большей степени подвержена травмам и растяжениям.





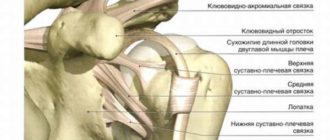

Оставить комментарий