- Что такое дорсопатия пояснично крестцового отдела позвоночника, ее лечение и диагностика
- Анализы и диагностика
- Лечение заболевания: общее и отличия
- Лечение
- Причины патологии
- Диагностика
- Методы лечения
- Народная медицина
- Настойка сабельника
- Народные средства
- Черная редька
- Сирень
- Пихтовое масло
- Чеснок
- Мед и горчичники
- Одуванчик
- Мумие с медом
- Настойка сабельника
- О видах заболевания
- Осложнения
- Патогенез
- Спондилез
- Остеохондроз
- Спондилоартроз
- При беременности
- Причины возникновения
- Профилактика
- Симптомы
- Локализация
- Классификация
- Симптомы
- Диагностика
- Лечение
- Тракционное
- Массаж
- Народные методы
- по теме
- У детей
- Этиология заболевания
Оглавление
- 1 Что такое дорсопатия пояснично крестцового отдела позвоночника, ее лечение и диагностика
- 2 Анализы и диагностика
- 3 Лечение заболевания: общее и отличия
- 4 Лечение
- 5 Народная медицина
- 6 Народные средства
- 7 О видах заболевания
- 8 Осложнения
- 9 Патогенез
- 10 При беременности
- 11 Причины возникновения
- 12 Профилактика
- 13 Симптомы
- 14 У детей
- 15 Этиология заболевания
Что такое дорсопатия пояснично крестцового отдела позвоночника, ее лечение и диагностика
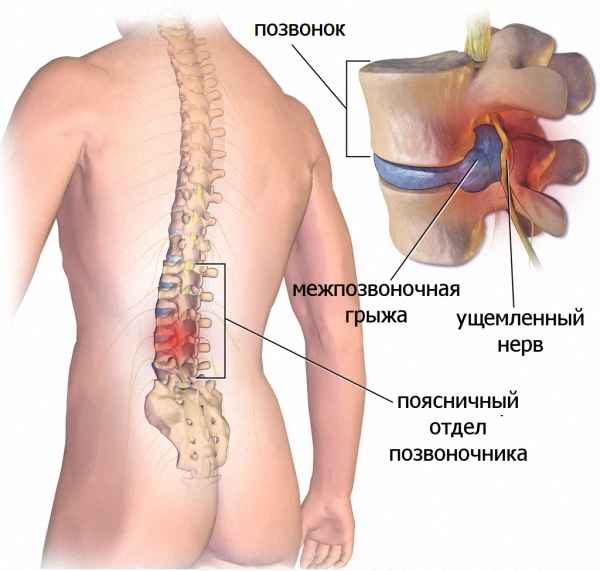
Дорсопатия – это сборное название различных патологических дегенеративных состояний в позвоночнике и мягких тканях спины.
Для всех видов недуга характерны обобщающие симптомы – боль в шейном отделе, спине, пояснице и ограниченная подвижность позвоночника. Причем болевой синдром никак не связан с болезнями внутренних органов.
Для заболевания характерно хроническое течение с периодическим обострением болевого синдрома. Основными причинами патологии можно назвать: остеохондроз позвоночника (дегенеративные изменения между дисками и последующая их деформация), поражения межпозвонковых суставов и связочного аппарата, миофасциальные синдромы.
Возникновению и развитию Дорсопатии способствуют следующие факторы:
- низкая двигательная активность (гиподинамия);
- дегенеративные и дистрофические процессы в позвоночнике и рядом расположенных тканях (вызванные возрастными изменениями и внешними факторами);
- нарушение осанки (сутулость, сколиоз и кифосколиоз);
- простудные заболевания;
- избыточная масса тела;
- болезни органов желудочно-кишечного тракта (на фоне скудного или однообразного питания);
- злоупотребление алкогольными напитками, курение;
- вредные пищевые привычки (частое употребление жареной, соленой, пряной и копченой пищи);
- работа в условиях низкой температуры воздуха и повышенной его влажности;
- незаметная неравномерная нагрузка на позвоночник.
Кроме этого, предпосылками заболевания может становиться продолжительное пребывание тела в физиологически неудобных для человека позах, например, за рабочим столом, рулем автомобиля или компьютером.
Повлиять на развитие болезни может плохая наследственность. Другими словами предрасположенность реализуется особенностями психогенной, гормональной, биохимической, иммунологической и соматогенной конституции, а соединительной ткани в частности.
По частоте встречаемости на первом месте стоят патологии пояснично-крестцового отдела позвоночника, а на втором – поражения шейного отдела.
Не редко можно встретить в отношении болей в спине понятие дорсопатия. Но не всем известно, что такое дорсопатия.
К этому термину обобщенно относят все боли в области спины и конечностей, связанные с различными заболеваниями мягких и твердых тканей позвоночника.
Исключение составляют боли в области спины, вызванные внутренними органами.
Чаще других видов встречается дорсопатия поясничного отдела позвоночника. Это связано с тем, что на этот отдел приходится наибольшая нагрузка. Заболевание встречается очень часто и хоть раз в жизни им страдает каждый человек.
Боли различной интенсивности в области спины, которые могут быть как кратковременными, либо носить довольно продолжительный характер.
Пациент может испытывать острую боль или ноющую, все зависит от происхождения заболевания, степени его развития.
Как правило, болезненные ощущения в области спины нарушают привычный образ жизни человека.
Важно своевременное обращение к врачу для постановки точного диагноза. Самостоятельное лечение может не дать результата или даже нанести вред организму.
Только специалист сможет точно определить заболевание, назначить эффективное лечение, которое уже в скором времени вернет нормальную подвижность вашему телу и позволит жить полной жизнью.
В зависимости от места возникновения боли дорсопатии делятся на следующие три типа:
- Дорсопатия пояснично крестцового отдела позвоночника – одна из наиболее часто встречающихся.
- Дорсопатия шейного отдела позвоночника, которая не редко приводит к головным болям, нарушению кровообращения в верхних конечностях.
- Дорсопатия грудного отдела позвоночника, который занимает наибольшую протяженность, встречается достаточно часто.
Анализы и диагностика
Как уже говорилось ранее, данное болезненное состояние не является автономной нозологической единицей и потому диагноз дорсопатия может быть оправдан лишь как предварительный. В процессе дальнейшего обследования состояния спины пациента врач-диагност (вертебролог, ортопед, невролог) обязан выяснить точную первопричину присутствующего болевого и прочих негативных синдромов и поставить соответствующий им истинный диагноз.
В ходе комплексной диагностики обратившегося за врачебной помощью пациента с дорсопатией проводят следующие исследования и процедуры:
- первичный осмотр больного с выяснением его анамнеза и всех существующих жалоб;
- пальпацию структуры позвоночного столба и мускулатуры спины;
- физикальную диагностику в плане функциональности позвоночника (наклоны, повороты и пр.) и остального опорно-двигательного аппарата (в основном рук и ног);
- неврологическое обследование с целью определения отдаленных от позвоночника негативных симптомов со стороны нервной системы;
- различные виды рентгенографического исследования (функциональная рентгенография, контрастная рентгенография и т.д.);
- КТ или МРТ диагностику;
- иммунологический, биохимический и прочие требуемые анализы крови;
- электрокардиографию и УЗИ сосудов (для исключения сердечно-сосудистых патологий);
- люмбальную пункцию, суставную биопсию и другие подобные исследования (при необходимости).

Дорсопатия пояснично-крестцового отдела позвоночника может возникать по разным причинам. Это могут быть нарушения со стороны сосудистой системы или чрезмерные нагрузки на позвоночник. Также заболевание могут вызвать травмы, сильные удары в области спины, падения на ноги или спину, неудобные позы.
Для постановки диагноза обязательно учитывается следующее:
- Данные анамнеза. Во время приёма, врач непременно учитывает жалобы пациента. Важно точно указать, какой характер болей проявляется, как часто и при каких обстоятельствах. Они могут возникать периодически, по утрам, вечером или иметь постоянный характер. В анамнезе обязательно указывается, какие травмы позвоночника были ранее и, какое лечение проводилось.
- Осмотр позвоночника. Во время обследования, врач может выявить нарушения чувствительности кожных покровов, патологию кифоза или лордоза одного или нескольких отделов позвоночника.
Для точной постановки диагноза, невролог назначает инструментальные способы диагностики. Чаще всего проводится рентгенография. Этот метод позволяет изучить строение позвоночного столба, увидеть истончённые межпозвоночные диски, грыжи, различные искривления, остеофиты и прочие отклонения от нормы.
При недостаточной информации, специалист может назначить дополнительное обследование в виде КТ или МРТ поражённого отдела. Во время этого осмотра послойно изучается строение позвоночного столба, а также всех окружающих тканей.
Прежде чем назначить лечение, необходимо поставить точный диагноз, определить степень прогрессирования болезни. Для этого проводится диагностика, которая состоит из следующих мероприятий:
- Сбор анамнеза, подразумевающий опрос пациента на предмет жалоб и первичный осмотр.
- Биохимия и общий анализ крови.
- Рентгенография.
- Выявления особенностей течения болезни методами диагностики КТ или МРТ.
При эпизодических болях в спине важно не ждать, пока дискомфорт станет постоянным или болевой синдром примет острую форму. При подозрении на вертеброгенную дорсопатию пояснично-крестцовой зоны понадобится помощь ортопеда-травматолога и невролога.
Методы диагностики:
- осмотр пациента, выявление болезней, связанных с нарушением осанки (лордоз, кифосколиоз, сутулость);
- уточнение проявлений, беспокоящих человека: выявление характера, интенсивности, области локализации боли. Врач выясняет, как часто, в какое время суток, при каких нагрузках или их отсутствии появляются боли в пояснице;
- изучение истории болезни: важно разобраться, были ли раньше травмы позвоночника, конечностей, страдает ли пациент тяжёлыми хроническими патологиями, выявлены ли опухоли различного генеза;
- при неврологическом характере болезни врач выясняет, нет ли в анамнезе парезов, снижения чувствительности конечностей, параличей, психосоматических расстройств. Особое внимание – душевному равновесию: депрессивные состояния, тревожность, раздражительность из-за болевого синдрома, отсутствие веры в успех терапии – негативные признаки, мешающие выздоровлению;
- ортопед-травматолог изучает подвижность позвоночника, проверяет, объём движения нижних конечностей, определяет локальный уровень болезненных проявлений.
После беседы с пациентом, осмотра, уточнения клинической картины, изучения истории болезни проводятся инструментальные исследования и анализы. Пациент должен полностью обследоваться, чтобы выявить причину дискомфорта в пояснично-крестцовом отделе.
Проводится:
- магнитно-резонансная томография;
- рентгенография (ортопед-травматолог требует снимки позвоночника в нескольких проекциях);
- биохимический анализ крови.
Лечение заболевания: общее и отличия
Схема лечения заболевания зависит от его формы. Дорсопатия может протекать в:
- острой (до трех недель);
- под-острой (от трех до двенадцати недель);
- или хронической форме (свыше двенадцати недель).
Основная цель лечения – это полное снятие или уменьшение болевого синдрома, от которого страдает пациент.
Основные общие рекомендации – это ограничение двигательной активности, прием нестероидных противовоспалительных препаратов, использование миорелаксантов.
Острая дорсопатия требует, кроме того, индивидуальной реабилитационной программы, постепенного увеличения объема физической активности на протяжении дня, разработки и неукоснительного следования индивидуальному двигательному режиму.
Не менее важен и сон на специальном ортопедическом матрасе.
Основной принцип лечения заболевания – комплексность. Медикаментозное лечение важно, но если одновременно не изменить и отношение к физической активности, то велика вероятность ослабления мышечного корсета спины, что неминуемо приведет к новым проявлениям заболевания, новым болезням позвоночника.
Но не стоит думать, что следует серьезно увеличить физическую нагрузку. Первоначально необходимо снять воспаление, устранить или уменьшить болезненные ощущения. А затем решить вопрос о лечебно-профилактической физкультуре.
Лечение
Чтобы понять, что такое дорсопатия и почему болезнь получила подобное название, следует обратиться к дословному переводу. По латыни «dorsum» означает «спина», а «patia»– «болезнь».
Поэтому дорсопатией называют заболевания, поражающие позвоночник, в данном случае пояснично-крестцовый отдел.

Сопровождаются периодическим болевым синдромом, обладают дегенеративным, дистрофическим, деформирующим, воспалительным и травмирующим характером.
Дорсопатия чаще всего развивается у людей старше 50 лет, так как в их организме начинают происходить дистрофические изменения костной ткани. Но иногда недуг поражает и молодежь.
Известно несколько разновидностей подобной патологии, но чаще всего (в 60-80%) встречается дорсопатия поясничного отдела позвоночника.
Такая ситуация связана с тем, что область поясницы является самой уязвимой.
Причины патологии
Дорсопатия пояснично-крестцового отдела может быть:
- Острой – длится не более трех недель;
- Подострой – продолжительность болезни варьирует от трех до 12 недель;
- Хронической – симптоматика сохраняется более 12 недель.
Известно множество факторов, способных привести к возникновению дорсопатии:
- Наследственная предрасположенность;
- Длительное пребывание в неудобных позах и несоблюдение эргономических приемов;
- Гиподинамия – малоподвижный образ жизни;
- Периодические чрезмерные нагрузки у людей, не занимающихся физической работой;
- Патологии позвоночника (остеохондроз, спондилоартроз, остеомиелит, опухоли);
- Нарушения осанки (сколиоз, кифоз, сутулость);
- Травматические повреждения;
- Вибрации;
- Сбои в функционировании желудочно-кишечного тракта;
- Нарушения обмена веществ;
- Работа в условиях низкой температуры и повышенной влажности;
- Частые простуды;
- Ожирение;
- Однообразное питание;
- Курение;
- Злоупотребление алкогольными напитками;
- Чрезмерное потребление пряностей, копченостей, солений, жареных блюд.
Обычно поясничная дорсопатия развивается под воздействием нескольких факторов.
В развитии дорсопатии различают 4 стадии:
- Первая – патологические изменения охватывают только межпозвоночный диск, симптоматика отсутствует;
- Вторая – повреждаются суставы, защемляются нервные корешки;
- Третья – образуются протрузии и грыжи, что сопровождается острыми болями;
- Четвертая – позвонки смещаются, вследствие чего мышцы спазмируются, ограничивается подвижность позвоночника.

Основной признак патологии – болевые ощущения на уровне поясницы. Они могут быть:
- Локальными – возникают всегда в участках поражения позвоночника, они постоянные, усиливаются при изменении позы;
- Проекционными, или отраженными – проявляются по ходу поврежденного нерва;
- Корешковыми, или невропатическими – они тупые и ноющие, всегда иррадиируют в конечности и крестец, при физических нагрузках усиливаются, приобретая «простреливающий» характер.
- Некорешковыми – причиняются мышечными спазмами.
Также обнаруживаются и другие симптомы:
- Головокружения;
- Тошнота;
- Шум в ушах;
- Мышечное напряжение и спазмы;
- Снижение рефлексов;
- Сутулость и хромота;
- Ограничение амплитуды движений;
- Ломота и онемение в конечностях;
- Нарушение чувствительности (парез);
- Мышечная слабость, а нередко и паралич.
Эти признаки характерны для большинства больных. Но возможны и индивидуальные особенности в проявлении дорсопатии. При появлении малейших симптомов патологии следует обратиться к врачу. Без квалифицированной медицинской помощи дорсопатия перейдет в хроническую форму.
Диагностика
Сначала врач изучает жалобы пациента и определяет присутствие в анамнезе заболеваний и травм позвоночника. Затем пациента направляют на диагностическое обследование:
- Рентгенографию позвоночника – этот метод является основным;
- Компьютерную или магнитно-резонансную томографию;
- Электронейромиографию – позволяет определить состояние мышц и нервов;
- Анализы крови.
На основе результатов диагностики подбирают индивидуальные методы лечения дорсопатии.
Методы лечения
Если диагностирована дорсопатия пояснично крестцового отдела позвоночника, лечение должно быть комплексным. Только в таком случае удастся победить болезнь.
Обычно лечат дорсопатию консервативными методами.
К хирургическому вмешательству прибегают только при сильном повреждении позвоночника и невозможности купировать боли лекарствами.
На начальных стадиях болезни все усилия направляют на купирование боли.
С этой целью ограничивают физическую активность, назначают блокады, нестероидные противовоспалительные средства и миорелаксанты.
Рекомендуется спать на ортопедических постельных принадлежностях и периодически носить корсет.
Только после устранения боли приступают к восстановлению организма и проведению мероприятий по предотвращению прогрессирования патологии. Врач подбирает индивидуальный комплекс лечебной гимнастики.
Он поможет укрепить мышечный корсет, выработать правильную осанку, увеличить гибкость позвоночника.
Мануальная терапия избавит от мышечных спазмов, подкорректирует осанку, активирует кровообращение и улучшит питание тканей.

Болезни всех мягких и твердых тканей позвоночника, вызывающие боли в спине, области шеи и конечностях, называются дорсопатией. Этот термин размытый и общий, и его употребляют, когда:
- присутствует болевой синдром в спине, и уже точно ясно, что его вызвали не внутренние органы
- пока еще не поставлен окончательный диагноз и неизвестно точное название болезни:остеохондроз, сколиоз, смещение позвонков, остеомиелит, опухоль позвонков или спинного мозга и т. д.
Поясничный отдел, как известно, наиболее уязвимое место, поэтому многим интересно, что же такое дорсопатия пояснично-крестцового отдела позвоночника.
Дословный перевод слова с латинского:
- dorsum — спина
- patia -болезнь
Многие путают два термина — «дорсопатия» и «дорсалгия». Данный перевод позволяет четко разграничить эти два понятия. Немного систематизируем вначале термины:
- Дорсопатия — болезни спины
- Дорсалгия — боль в спине
- Люмбалгия — боль в пояснице хронического умеренного типа
- Люмбаго — острый болевой синдром (прострел) в пояснице
- Ишиалгия — хроническая боль в крестцовой области, вызванная воспалением или защемлением седалищного нерва, отдающая в ногу
- Ишиас — острый болевой синдром в крестце, распространяющийся вдоль седалищного нерва по задней поверхности, начиная от грушевидной мышцы до стопы
- Люмбоишиалгия — боль смешанного типа, свойственная именно для дорсопатии пояснично-крестцового отдела позвоночника. Она возникает в пояснице и отдается в ногу, как и ишиалгия
Так в итоге и подошли к типу боли, наиболее свойственной для этого «боевого» отдела спины.
Теперь поговорим о причинах, то есть о тех болезнях, которые могут вызвать болевые синдромы в пояснично-крестцовом отделе.
Характер боли:
- Ноющая, тупая, усиливающаяся при движении
- По своему виду болевой синдром локальный, то есть находится недалеко от пораженного участка
Дорсопатия воспалительной, дегенеративной природыЭти болезни связаны с:
- разнообразными воспалительными процессами в позвоночнике
- прогрессирующими дегенеративными патологиями
Болевой синдром проявляется в виде симпаталгии:
- Резкой, жгучей, пульсирующей боли, вызванной раздражением симпатических волокон ПНС
- Такая боль называется отраженной, она проходит через всю зону иннервации воспалившегося нерва

Вызывать такие боли могут болезни:
- Остеомиелит
- Остеоартроз
- Туберкулезный спондилит
- Первичные опухоли и метастазы позвоночника
- Травматические повреждения
- Компрессионные переломы при остеопорозе
ДископатияЭта дорсопатия связана с дегенеративно-дистрофической патологией диска при которой происходит протрузия и образование грыжи
- Боль в пояснично-крестцовом отделе по своему типу относится к люмбаго или ишиас
- Для нее характерен корешковый синдром, связанный с компрессией нервного корешка:
- по ходу нерва идет прострел
- боль то ненадолго утихает, то усиливается при любом движении и сотрясении, например, при кашле, смехе и т. д.
- при компрессии в течение долгого времени возникают симптомы:
- частичная утрата чувствительности
- атрофия в мышцах
- снижаются рефлексы
МиозитЭто боли в мышцах, происходящие из-за избытка мышечного напряжения и воспаления.Могут быть как первичными, так и вторичными.
-
- Первичная мышечная боль (миалгия) может возникать из-за воспаления мышц при переохлаждении или слишком большой нагрузке на мышцы
- Она приводит к большому мышечному напряжению (гипертонусу)
- Боль не корешкового характера и называется миофасциальным синдромом
- Первичная мышечная боль (миалгия) может возникать из-за воспаления мышц при переохлаждении или слишком большой нагрузке на мышцы
Помимо стандартных и общеизвестных известных симптомов люмбалгии, люмбаго и люмбоишиалгии, имеются еще и такие:
- Синдром грушевидной мышцы
- Боль и напряжение в ягодичной мышце передаются дальше по задней поверхности беда и голени — как раз вдоль седалищного нерва
- Болевые ощущения усиливаются при изменении положения и особенно стоя, и не проходят даже при приеме обезболивающих
- Вместо боли в ноге, может сводить судорогой трехглавую мышцу голени
- Из-за переноса веса тела на здоровую конечность появляется хромота
Диагностика дорсопатии и ее лечение должны проходить в специализированной клинике, у врача вертебролога, или у ортопеда, невролога, нейрохирурга.
Врач уже по внешним признакам может определить дорсопатию в пояснице:
- По характерной сутулой позе (она называется защитной или вынужденной, так как больной, сохраняя ее, старается не распрямляться)
- По прихрамывающей походке
- По избыточному напряжению мышц
- По симптомам деформаций или смещений
- По нервным рефлексам
При сильной боли с симптомами защемления седалищного нерва врач может провести устранение синдрома путем новокаиновой блокады грушевидной мышцы.
Дальше проводится обследование пояснично-крестцового отдела при помощи:
- Рентгенографии (основного метода диагностики)
- КТ и МРТ
- Для обследования нервов и мышц проводится электронейромиография
Лечение в острый период:Первые три дня соблюдается полный покой:
- применяются нестероидные обезболивающие средства или блокады
- для снятия повышенного тонуса мышц выписываются миорелаксанты
Затем режим постепенно смягчается:
- Больному разрешают потихоньку вставать, но ходить в первое время надо в корсете
- Продолжается прием обезболивающих (по мере необходимости) и релаксантов
- Можно начинать осторожно выполнять простые изометрические упражнения для поясницы
Народная медицина
Настойка сабельника
Средства народной медицины способны помочь в борьбе с патологией, болевыми ощущениями, но не могут заменить традиционных методов лечения. Тем не менее, рассмотрим несколько действенных «бабушкиных рецептов»:
- Смешайте в равных пропорциях тертый корень хрена и водку, дайте отстояться неделю и втирайте получившийся настой ежедневно в поясницу.
- Чтобы снять спазм мышц и облегчить движения больного, рекомендуется делать отвар из чистотела и цветков ромашки, которым протирают проблемный участок.
- Проверенный народный метод – отвар из окопника. Для его приготовления возьмите столовую ложку измельченного корня окопника, залейте 200 миллилитрами кипятка и держите 30 минут на водяной бане. После дайте отстояться отвару еще 20-25 минут под крышкой, процедите и принимайте трижды в день по столовой ложке за 30 минут до еды.
[stextbox id=’info’]
Перед применением любого, даже самого безвредного метода народной медицины, консультируйтесь с врачом.[/stextbox]
Народные средства
Возьмите 2 ст. л. ранее мелко измельченной травы сабельника и залейте их 200 мл любого растительного масла (лучше всего подойдет нерафинированное). Кастрюлю с маслом и сабельником поставьте на слабый огонь и кипятите приблизительно 30 минут, периодически помешивая.
Далее процедите отвар сквозь несколько слоев марли, внесите в него 50 грамм пчелиного воска и старательно все перемешайте. Приготовленную таким образом мазь дважды в сутки втирайте в пораженные зоны спины вплоть до исчезновения негативной симптоматики.
Черная редька
Натрите сырую черную редьку на средней терке и слегка отожмите ее, убрав лишнюю жидкость. Кожные покровы над проблемным участком спины обильно смажьте растительным маслом и положите сверху марлевую салфетку.
Разложите на ее поверхности толстым слоем тертую редьку, накройте ее аналогичным отрезом марли и обмотайте эту часть тела теплой тканью (плед, пуховый платок и т.д.). Такой компресс держите на коже до момента возникновения сильного ощущения жжения.
Сирень
Сирень обыкновенная с давних времен с успехом применяется при болевом синдроме в районе спины. Для приготовления этого средства возьмите примерно 0,5 стакана свежих цветков этого растения и залейте их в стеклянной таре 500 мл водки.
На протяжении 7-10-ти суток настаивайте данную смесь в темном месте, после чего процедите ее сквозь марлю и используйте при необходимости в качестве растирки. После растирания настойкой сирени болезненных мест спины лучше всего укутать их теплой тканью или полежать некоторое время под одеялом.
Пихтовое масло
Среди эфирных масел благотворным воздействием на ткани спины и больные суставы отличается пихтовое масло, которое проявляет отвлекающие, противовоспалительное и обезболивающее действие. В качестве наиболее эффективного способа применения этого средства рекомендуют делать с ним расслабляющий массаж или растирание проблемных участков спины с дальнейшим наложением на них согревающего компресса.
Чеснок
Для приготовления чесночной примочки возьмите 300 грамм полностью очищенных долек чеснока, измельчите их с помощью мясорубки или чесночницы и поместите в темную стеклянную тару. Далее в получившуюся кашицу влейте 100 мл водки и 500 мл яблочного уксуса, плотно закройте тару крышкой и настаивайте все вместе на протяжении 3-х недель (периодически встряхивайте).
Мед и горчичники
Средним слоем нанесите на больной участок спины свежий натуральный мед жидкой консистенции, накройте его несколькими слоями марли и сверху положите немного увлажненный горчичник (в зависимости от пораженной заболеванием зоны их может быть несколько).
Укутайте данную область спины шерстяным платком или другой теплой тканью и держите компресс на коже максимум час (до сильного жжения). После снятия компресса очистите кожные покровы влажной салфеткой и проведите под одеялом еще некоторое время.
Одуванчик
В литровую стеклянную емкость положите недавно сорванные цветки одуванчика (приблизительно стакан) и залейте 500 мл водки. Плотно закупорьте емкость крышкой и на 10 дней поставьте ее в темное место для настаивания (периодически встряхивайте). В дальнейшем применяйте настойку для 3-4-х разового в сутки растирания проблемных районов спины.
Народная медицина предлагает широкий выбор рецептов для лечения дорсопатии в домашних условиях.
Мумие с медом
Мазь с добавлением этих компонентов эффективно купирует болевой синдром. Для этого необходимо взять пополам мед и мумие, смешать, а затем смазать пораженные участки.
Настойка сабельника
Настойку можно применять наружно или употреблять внутрь. Траву следует залить кипятком и настоять 2–3 часа. Рекомендуется растирать зону поражения. Внутрь употребляется таким образом: несколько капель настойки накапать в стакан с водой и выпить. Можно пить 3 раза за сутки. Снимает боль, воспаление.
Также приветствуется применение компрессов, примочек на основе лекарственных трав. Очень эффективны в плане лечения облепиха, окопник, березовый гриб.
О видах заболевания
Дорсопатия бывает следующих видов:
- деформирующая дорсопатия – это патологическое изменение позвоночного столба вследствие дистрофических изменений в межпозвоночных дисках. При деформирующей дорсопатии не наблюдается нарушения целостности фиброзного кольца, отсутствуют грыжи пульпозного ядра и протрузии;
- спондилопатия – группа травматических, дегенеративных и воспалительных спондилопатий;
- иные дорсопатии – это дискогенные дорсопатии, характеризующиеся дегенеративно-дистрофическими изменениями в межпозвонковых дисках. Отличительная особенность изменений – нарастание патологических изменений по мере развития заболевания. Дискогенная дорсопатия сопровождается протрузией, межпозвонковыми грыжами, разными видами дорсалгий. Клиническая картина при иных видах дорсопатий такова: болевые ощущения локализуются в области туловища, шеи и конечностей без нарушения функций спинного мозга, спинномозговых корешков, а равно без смещения межпозвонковых дисков.
Проекционные боли – самые распространённые. Они характеризуются поверхностным распространением, в большей степени диффузны, по степени интенсивности приближаются к локальным;
Эти боли, как правило, являются диффузными, постоянными, проявляются в одном и том же месте, то есть имеют центр в области поражения позвоночного столба. Характер боли меняется в том случае, если пациент изменяет позу или положение тела;
- Радикулярные (корешковые).
Дорсопатия у многих заболевших людей ассоциируется с простреливающими болями. Это и есть корешковые боли. В большинстве случаев они ноющие, усиливаются при двигательной активности, при чихании, кашле, других видах напряжения. Радикулярные боли имеют свойство иррадиировать в конечности;
- Боли, проявляющиеся в виде мышечных спазмов.
Болевому синдрому, который возникает вследствие мышечного спазма, уделяется не меньше внимания, чем другим видам болям. Причина боли – это не только мышечный спазм, но и наличие гипертонуса и триггерных точек в напряженных мышцах. Довольно часто боли в виде мышечных спазмов не являются симптомом дорсопатии.
Используя международную классификацию, все разновидности существующих дорсопатий разделяют на 3 обширные группы, а именно:
- деформирующие дорсопатии – патологические состояния позвоночного столба, вызванные его деформацией (кифоз, сколиоз, лордоз и пр.) и/или дистрофическим поражением межпозвонковых дисков, протекающим без образования протрузий и грыж (неосложненный остеохондроз, спондилолистез и пр.);
- спондилопатии – болезни позвоночника, напрямую связанные с нарушением естественной костной структуры позвонков (анкилозирующий спондилит, остеоартрит, артроз, ревматоидный артрит и пр.);
- прочие дорсопатии – преимущественно дискогенные патологии с дегенеративно-дистрофическим прогрессирующим перерождением межпозвонковых дисков с явлениями протрузий и грыж, а также разные формы дорсалгий (различные по локализации болевые синдромы).
Наряду с международной классификацией часто используется следующая категоризация данного патологического состояния:
- вертеброгенная дорсопатия (первичная) – непосредственно все дегенеративные изменения, происходящие в структуре позвоночного столба;
- невертеброгенная дорсопатия (вторичная) – нарушения в окружающих позвоночник мягких тканях (связках, мышцах и пр.), возникающие по разнообразным причинам (аномалии, травмы, опухоли и т.д.).
По механизму зарождения и развития болевого синдрома различают такие виды дорсопатий:
- локальная – как правило, постоянно преследующая пациента боль, ощущаемая им в районе пораженных тем или иным заболеванием позвоночно-двигательных сегментов и меняющая интенсивность в зависимости от положения туловища;
- проекционная (отраженная) – по характеру аналогичная локальной боли болезненность, которая ощущается по ходу всего пораженного нерва и его ответвлений;
- корешковая (невропатическая) – резкая боль «стреляющего» характера (в народе часто именуемая «прострел»), внезапно возникающая при каком-либо движении спиной, поднятии тяжестей, чихании, сильном кашле и т.д.;
- некорешковая – болевой синдром чаще всего мышечного генеза, развивающийся в результате гипертонуса спинной мускулатуры (сюда же относят психогенные боли).

Еще одна классификация дорсопатий применяется с целью указания местоположения существующего патологического процесса. В целом выделяют 3 основные локализации:
- шейная дорсопатия – поражает позвоночник на отрезке 7-ми его шейных позвонков с частым вовлечением в патологический процесс верхних позвоночно-двигательных сегментов грудного отдела;
- грудная дорсопатия – наиболее редко встречающийся вид позвоночных патологий, которые развиваются на уровне 12-ти самых крупных грудных позвонков;
- поясничная дорсопатия – это самое распространенное по локализации патологическое состояние позвоночника, затрагивающее один или несколько из 5-и поясничных позвонков (может распространяться и на крестцово-копчиковый сегмент позвоночного столба).
В клинической практике также нередко диагностируют смешанные формы данного патологического состояния спины, например – дорсопатия пояснично-крестцового отдела или дорсопатия шейно-грудного отдела позвоночника.
Осложнения
Начальные стадии заболевания довольно хорошо поддаются лечению, однако, если не обратиться к врачу вовремя, это грозит серьезными последствиями. Осложнения возникают из-за структурных нарушений, а также мышечного напряжения и спазмов, ведь эти факторы приводят к ущемлению нервов и ухудшают кровообращение. Среди осложнений наиболее вероятны следующие:
- Дорсопатия в поясничной области спины приводит к частичному или полному параличу нижних конечностей.
- Боли в спине становятся хроническими, плохо купируются медикаментозными средствами.
- Также есть риск нарушения мозгового кровообращения.
Возможные осложнения дорсопатий в первую очередь будут зависеть от существующего у пациента конкретного заболевания спины. В целом наиболее существенные негативные последствия патологий позвоночника происходят вследствие ущемления позвоночных кровеносных сосудов, нервных корешков и самого спинного мозга.
Подобные обострения в недалеком будущем могут стать причиной развития множества серьезных патологических состояний (мышечная атрофия, гипертония, паралич конечностей, расстройства пищеварения, недержание мочи) и даже привести к инсульту.
Патогенез
Дорсопатия не является самостоятельным заболеванием, а представляет собой в целом лишь комплекс вертеброгенных (исходящих из позвоночника) и/или невертеброгенных (развивающихся в мягких спинных тканях) синдромов, возникающих у человека вследствие множества патологий спины.
Если переводить этот термин с латыни (дорсум – спина, патия – болезнь), то он будет означать «болезнь спины», что автоматически выводит на первый план именно болевой синдром, механизмы развития которого в этом случае могут быть самыми разнообразными.
В медицинской практике выделяют три основных разновидности происходящих в позвоночнике дегенеративных процессов, которые напрямую связывают с дорсопатией, а именно: спондилез, остеохондроз, спондилоартроз.
Спондилез
Болезнь позвоночника, деформирующая поверхностную структуру позвонков по типу нарастания на них шипов или других выступов, которая возникает по причине патологического разрастания в этом районе костной ткани.
За счет формирования спондилеза отмечается фиксация определенного участка позвоночного столба, подвергающегося впоследствии значительной перегрузке, что и приводит к раздражению нервных волокон в околопозвоночных связках, а значит и к болевому синдрому.
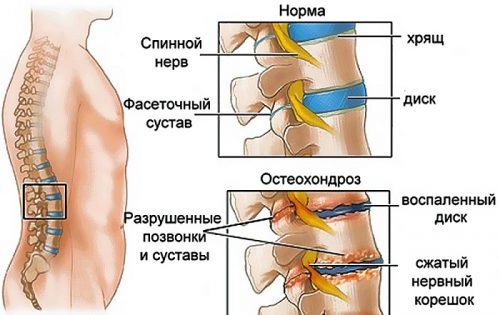
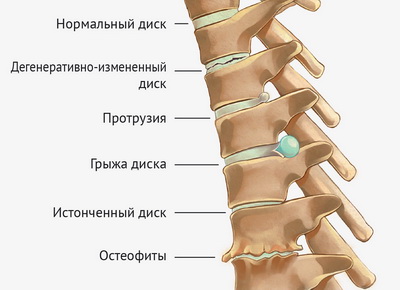
Остеохондроз
Наиболее распространенное среди всех возрастных категорий заболевание позвоночника, в основе которого лежит дегенерация и значимое снижение высоты межпозвонкового диска, сопровождающееся склерозированием поверхностей пораженных позвонков и разрастанием по их краям остеофитов.
Подвергшаяся остеохондротическим изменениям хрящевая ткань позвоночно-двигательных сегментов постепенно перерождается и приобретает характеристики костной. Отвердевший по причине потери естественной влаги диск существенно уменьшается в размерах и перестает служить амортизатором межпозвонкового пространства.
В итоге патологически измененные края позвонков или образовавшиеся грыжи дисков начинают сдавливать ближайшие нервные окончания, отвечающие на это болевым синдромом и целым рядом неврологических явлений.
Спондилоартроз
Данное болезненное состояние представляет собой частную форму такого заболевания как остеоартроз и является гетерогенной разновидностью патологии позвоночного столба, в процессе развития которой дегенерации поддаются все элементы дугоотростчатых суставов и близлежащие ткани (хрящи, капсула, субхондральная кость, периартикулярные мышцы, связки и пр.).
Распространенные проблемы позвоночника
В некоторых случаях первопричиной развития дорсопатий может выступать раздражение ноцицепторов, расположенных в паравертебральных тканевых структурах (мембранах, связках, мышцах, параартикулярных капсулах).
Довольно часто в силу протекающих хронических воспалительных процессов формируются уплотнения фасций, очаги миофиброза и триггерные зоны, иными словами, возникает характерный миофасциальный синдром, сопровождающийся болевыми явлениями и спазмом мускулатуры в ответ на возбуждение триггерных точек.
Все это может быть следствием как физической активности (поднятие тяжестей, спорт, тяжелая работа и пр.), так и физической пассивности (продолжительное сидение за столом, работа в неудобной позе и пр.
Зачастую дорсопатия позвоночника сопровождается рефлекторными синдромами, берущими свое начало из задней продольной позвоночной связки, ноцицепторы которой раздражаются продуктами воспаления из пораженного участка позвоночного столба.
В этом случае отмечается блокировка проблемного двигательного сектора позвоночника за счет постоянного мышечного спазма, в свою очередь являющегося причиной болевых ощущений. Таким образом, в рамках дорсопатии возникает патологический замкнутый круг, в котором позвоночная боль приводит к спазму ближайшей мускулатуры, также отвечающей на это болью.
Чем дольше прогрессирует такой болезненный процесс, тем сложнее впоследствии его лечение и тем больше рефлекторных синдромов к нему присоединяется. Подобные синдромы могут носить нейрососудистый, мышечно-тонический и нейродистрофический характер (например, плечелопаточный периартроз).
Нередко дорсопатии сопутствуют компрессионные синдромы, возникающие вследствие механической микротравматизации краевыми остеофитами, межпозвонковыми грыжами и прочими патологическими образованиями самого спинного мозга, его оболочек, нервных корешков, а также близлежащих сосудов.
В зависимости от ущемленных позвоночных или околопозвоночных тканей клинические проявления таких компрессионных синдромов могут носить спинальный (миелопатический симптомокомплекс с множеством неврологических явлений), корешковый (радикулопатия с сильными болевыми ощущениями и неврологическими расстройствами) или нейрососудистый (патологии по типу синдрома позвоночной артерии) характер.
При беременности
Беременным женщинам также нелишне будет узнать, что это такое дорсопатия поясничного отдела позвоночника, поскольку во время вынашивания ребенка именно она наиболее часто беспокоит будущих матерей. В частности, это происходит за счет быстрого набора веса, перераспределения центра тяжести и резкого изменения гормонального фона.
Лечение дорсопатий пояснично-крестцового отдела позвоночника при беременности осложнено, поскольку большинство применяемых в такой терапии медикаментозных препаратов запрещены в данном периоде жизни женщины.
Причины возникновения
Среди основных первопричин развития патологических нарушений в структуре позвоночного столба и/или окружающих его мягких тканей врачи выделяют:
- аномалии (врожденные и приобретенные) формирования позвоночника и/или спинной мускулатуры;
- чрезмерную массу тела (ожирение);
- травмы спины (включая ее постоянные микротравмы, возникающие вследствие занятий спортом);
- возрастные изменения;
- иммунные расстройства и эндокринные нарушения;
- повышенные нагрузки физического характера;
- малоподвижный (в основном сидячий) образ жизни;
- нарушения естественной осанки;
- неполноценное питание (дефицит витаминов/минералов) и недостаточный питьевой режим;
- частое переохлаждение организма;
- инфекционные процессы;
- вредные привычки;
- сбои в процессе обмена веществ;
- частые стрессовые ситуации.
Важнейшую роль в постановке диагноза и назначении наиболее подходящего лечения отыгрывает знание причины развития болезни. Когда речь идет о дорсопатии, наиболее вероятные причины таковы:
- Остеохондроз – это заболевания приводит к развитию множества проблем с позвоночником и дорсопатия не исключение. В этом случае всему виной дегенеративно-дистрофические нарушения в тканях, которыми сопровождается остеохондроз.
- Другие патологии позвоночника, помимо остеохондроза – это спондилоартроз, остеомиелит, образование опухолей и прочее.
- Генетическая предрасположенность.
- Излишне малоподвижны, особенно если человеку часто приходится сидеть.
- Чрезмерные нагрузки, приходящиеся на поясничный отдел позвоночника в силу профессиональной занятости или занятий спортом.
- Травмы, полученные в течение жизни (удары, ушибы, растяжения, переломы).
- Проблемы с осанкой, среди которых сколиоз и разные формы кифоза.
- Вредные привычки в лице курения и алкоголизма.
- Нарушения обменных процессов и прочее.
Болевой синдром в области спины нередко возникает на фоне остеохондроза. Дегенеративно-дистрофические изменения в хрящевой прокладке со временем распространяются на тела позвонков, связочный аппарат позвоночника, межпозвонковые суставы.
Остеохондроз пояснично-крестцового отдела часто провоцирует развитие болевого синдрома в нижней части спины. Но патология – не причина боли, а фактор, повышающий вероятность дискомфорта. У некоторых пациентов на рентгеновских снимках хорошо видны клинические проявления остеохондроза, но болевой синдром практически отсутствует.
Риск вертеброгенной дорсопатии заметно повышается в следующих случаях:
- неудобное положение тела, длительные динамические и статические нагрузки. Нередко причиной дискомфорта становится неуменение (нежелание, отсутствие возможности) правильно организовать обстановку на рабочем месте;
- наследственный фактор. Совокупность иммунологических, биохимических, психогенных, гормональных особенностей конституции человека становится причиной развития дегенеративных процессов в позвоночнике. Тяжёлая работа, высокие нагрузки, сочетание с наследственной предрасположенностью в несколько раз повышает риск поражения позвоночника, развития болевого синдрома;
- нарушение осанки, болезни различных отделов позвоночника, на фоне искривления, избыточного либо недостаточного изгиба определённых отделов (сколиоз, кифоз, лордоз);
- недостаток движения, резкая смена нагрузки – от минимальной к высокой, «сидячая» работа. Ещё один провоцирующий фактор – интенсивные физические нагрузки за короткий промежуток времени у людей, привыкших мало двигаться. Многие пациенты, страдающие от боли в пояснице, объяснили, что решили резко изменить образ жизни, начали активно заниматься без достаточной физической подготовки. Ослабленные мышцы, суставы, позвонки, связки не выдержали слишком высокой нагрузки, появились негативные изменения в тканях;
- неправильное питание: избыток соли, приправы, копчёности, жирная, жареная пища. Костно-мышечная ткань слабеет при частом употреблении субпродуктов, мяса, газированных напитков, сдобы, полуфабрикатов, крепкого чая, кислых фруктов, кофе. Вредные привычки: пристрастите к спиртному, курение;
- лишние килограммы, эндокринные патологии, проблемы с гормональным фоном у женщин в стадии климакса, высокие нагрузки на позвоночник при беременности.
Профилактика
Профилактика при дорсопатии делится на:
- Первичную, которая заключается в предотвращение развития заболевания. Она включает в себя занятие спортом без применения тяжелого физического труда, проведение массажа, ведение здорового образа жизни. Также большую роль играет своевременное лечение возникающих заболеваний.
- Вторичную, которая направлена на предупреждение рецидива дорсопатии. Больному рекомендуется проводить занятия ЛФК, придерживаться правильного питания, укреплять иммунитет, проводить витаминотерапию.
Дорсопатию поясничного отдела нельзя оставлять без внимания и надеяться, что болезнь может сама собой отступить. Такое отношение может привести к плачевным ситуациям. Только своевременное лечение может помочь снять все симптомы, восстановить двигательную способность организма.
Чтобы не столкнуться с дорсопатией поясничного отдела, достаточно придерживаться простых рекомендаций для поддержания здоровья спины:
- Ведите активный образ жизни;
- Занимайтесь спортом;
- При сидячей работе делайте перерывы на зарядку каждый час;
- Берегите спину от чрезмерных нагрузок и травм;
- Поднимайте тяжести только с ровной спиной;
- Питайтесь правильно, организм должен получать все необходимые микроэлементы;
- Спите на ровной и жесткой поверхности, в идеале на ортопедическом матраце.

Отдельно разделяют первичную (предупреждение возникновения патологий спины) и вторичную (предотвращение обострений и рецидивов существующего заболевания) профилактику дорсопатий.
Первичная профилактика:
- ограничение чрезмерных физических нагрузок на позвоночный столб и мышцы спины;
- регулярные занятия любительским спортом;
- общий активный и здоровый стиль жизни;
- регуляция собственного веса (предупреждение ожирения);
- полноценное питание в плане поступления в организм всех необходимых ему элементов;
- ношение удобной или ортопедической обуви;
- отказ от всех вредоносных привычек;
- правильная организация учебного/рабочего и спального места;
- предупреждение травматизации позвоночника и переохлаждения тела;
- эффективная и своевременная терапии всех развивающихся болезненных состояний.
Вторичная профилактика:
- минимум ежегодный осмотр у врача;
- регулярные занятия соответствующей состоянию здоровья лечебной гимнастикой (включая плавание);
- нормализация массы тела (в случае присутствующего ожирения);
- корректировка рациона питания;
- исключение избыточных физических нагрузок;
- витаминизация и минерализация организма.
Симптомы
Дорсопатия, в переводе с латыни, звучит как заболевание спины.
Это состояние организма, которое сопровождает другие болезни спины (остеохондроз поясничного отдела, травмы позвонков и изменения вследствие сифилиса, туберкулеза и различных опухолей). При такой патологии организма разрушаются все хрящи, кости и ткани, окружающие позвоночник.
Одним из видов дорсопатии страдает каждый третий человек, а к пожилому возрасту она проявляется у каждого второго человека.
Начинается патология как кратковременный периодический болевой синдром и с каждым разом проявляется все чаще. Перейдя в хроническую форму, боль усиливается в разы и становится все более частой.
В некоторые периоды обострения больной может временно потерять трудоспособность.
Дорсопатия не является полноценным заболеванием. Она всегда начинается как сопутствующее состояние при болезнях спины и позвоночника.
Факторы риска развития заболевания:
- Плохая наследственность.
- Постоянные физические и умственные перегрузки.
- Частичное или абсолютное отсутствие физических упражнений и двигательной активности.
- Любые болезни спины могут спровоцировать дорсопатию.
- Сахарный диабет и большая масса тела.
- Воспалительные простудные заболевания.
- Любовь к острой еде.
- Наличие вредных привычек
За сжатие/растяжение позвоночника отвечает пульпозное ядро и эластичность, упругость связок. Ядро межпозвоночного диска страдает от сильного давления позвоночника под собственным весом человека. Особенно оно уязвимо при тяжелой физической нагрузке.
Удерживать его в правильном положении помогает фиброзное кольцо, окружающие связки и хороший тонус мышц. Когда в такой системе происходит разлад,то появляются болезни спины и позвонков.
После длительного течения заболевания, возникают патологические процессы, перетекающие в дорсопатию.
Из основных причин появления болезни, можно выделить:
- Малая физическая нагрузка (или её полное отсутствие).
- Питание, скудное на витамины. Однообразная пища или длительная диета.
- Постоянные переохлаждения.
- Влажный, холодный климат.
- Работа с вибрациями.
- Сильная нагрузка на позвоночник в результате принятия неправильного положения при сидении (сгорбленная спина).
- Резкие рывки и частые тяжелые нагрузки при занятиях спортом.
- Заработанные искривления позвоночника (работа за столом, сидение за партой и др.).
- Травмы спины и позвоночника.
- Повреждение кровообращения тканей, связок, дисков и нарушение их питания.
- Хронические заболевания позвоночника.
Локализация
Анатомически дорсопатия может локализоваться в следующих отделах:
- шейный;
- грудной;
- пояснично-крестцовый;
- комбинированный (охватывает несколько отделов позвоночника).
Наибольшую механическую нагрузку испытывает поясничный отдел, поэтому с ним связано огромное количество различных заболеваний.
Также в этой области располагается седалищный нерв (самый крупный из всех) и скопление мышечного массива.
Это обуславливает появление патологии именно в этой части ствола позвоночника.
Классификация
Дорсопатия позвоночника подразделяется на группы в соответствии со структурными повреждениями и нарушениями:
- Остеопатия деформирующая. К этой группе относятся все заболевания и патологии, связанные с деформацией позвоночника, смещение позвонков (например, сколиоз).
- Спондилопатии. Воспалительные процессы, механические повреждения и дегенеративно-дистрофические нарушения (все виды опухолей, травмы и тд.).
- Дорсопатии дискогенные. Приводит к дистрофии хрящей позвоночника со смещением (грыжи, протузии и тд.).
Симптомы
Проявлению симптомов дорсопатии свойственна периодичность и стихийность. Количество симптомов будет нарастать, если не проводить лечение и профилактику заболевания. Развивается патология стадиями.
- Люмбалгия. Болевой синдром тупого подострого характера в пояснице.
- Ноющие, тянущие, стреляющие боли. Возрастают при занятиях спортом и поднятии тяжестей. Пропадают при разгрузке костно-мышечного корсета (в положении лежа и полулежа).
- Чувство напряжения и натяжения в пояснице. Миотонический синдром, определяемый как болезненный валик. При прощупывании валика боль резко усиливается.
- Из-за резких сильных болей вдоль позвоночника (осевых), ограничена двигательная активность человека. Усиливается при совершении наклонов и поворотов.
- Покалывание, появление «мурашек» на руках (от локтя до кончиков пальцев) и на ногах (от колена до пальцев). Далее этот симптом усиливается и приводит к онемению конечности и полной потере чувствительности.
- Сильные тянущие, жгущие и ломящие боли в ногах и руках.
- Слабость конечностей, приводящая к ограничению подвижности. Слабость пальцев рук проявляется невозможностью их сгибания/разгибания.
- Амиотрофия (сильное мышечное истощение конечностей).
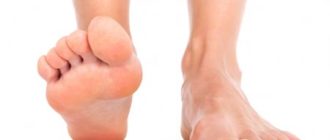
- Сухость и шелушение кожных покровов на кистях и стопах. Появление натоптышей и больших трещин на стопах.
- Головокружение и пошатывание при ходьбе.
- Быстрое проявление усталости, сонливость, нарушения сна.
- Резкие колебания артериального давления.
Разрушения начинаются в тканях межпозвоночного диска, затем страдает хрящевая ткань. Эти стадии бессимптомны, и их очень сложно выявить.
Далее происходит разрушение костной структуры – появляется смещение позвонков и воздействие их на нервные корешки.
Это приводит к возникновению острого периода болей.
Фиброзная оболочка со временем начинает разрушаться, что усиливает болевой синдром. Заключительной стадией патологического состояния выступает сильнейшее напряжение мышц и видимое искривление позвоночника (из-за значительного смещения позвонков относительно друг друга).
Диагностика
Первоначальная диагностика включает в себя внешний осмотр больного.
Характерными признаками являются сутулость; тихое, ровное и осторожное дыхание; хромота и использование любой возможности для того чтобы сесть.
Следующим признаком является напряжение мышц, которое выявляется при пальпации около позвоночного пространства.
Если существует подозрение на защемление седалищного нерва, врач проводит специальный тест на выявление этого состояния (новокаиновый тест). В грушевидную мышцу вводят новокаин и если боли исчезают, значит тест оказался положительным.
Дополнительно пациенту проводятся рентгенологическое исследование, МРТ (магнитная томография), КТ (компьютерная томография), ЭНМГ (электро-нейро-миография), берутся общий и биохимический анализы крови. С их помощью происходит уточнение диагноза и назначение лечебной терапии.
Специалист обязан провести сбор информации на основании анамнеза и осмотра. При этом выявляется место, где боль локализована, её зависимость от положения тела человека и его движений, наличие травм и эмоциональное состояние пациента.
Лечение
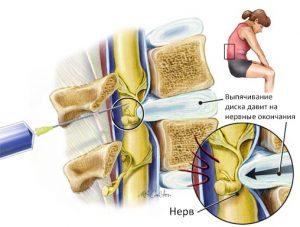
Терапия в остром периоде дорсопатии пояснично-крестцового отдела направлена на купирование болей, уменьшения воспалительных процессов, расслабление напряженных мышц и восстановление организма пациента при ремиссии.
При остром болевом периоде, сначала назначается строгий постельный режим на протяжении 3-5 дней.
Кровать необходима с твердой ровной поверхностью. В это время противопоказаны физические упражнения и вредная пища.
Предпочтение отдается легкой лечебной гимнастике и диетическому питанию.
Нестероидные противовоспалительные препараты снимают болевой синдром и уменьшают воспаление в пораженных участках позвоночника.
Миорелаксанты снимают мышечное напряжение и спазмы. Расслабляя мышечный корсет, препараты снижают болевые ощущения.
Постоянные изматывающие боли в пояснице, признаки повреждения головных сосудов изнуряют нервную систему пациента. Поэтому ему назначаются успокоительные препараты.
Такие лекарства снимают нервное напряжение, убирают симптомы переутомления и психогенные (истерические) судороги конечностей.
Тракционное
лечение представляет собой медленное растяжение позвоночника специальным аппаратом. Больной располагается на твердой кушетке и не чувствует никакого дискомфорта.
После первой процедуры позвоночник возвращается в прежнее состояние, поэтому для достижения результатов, необходимо пройти весь курс растяжений.
Такое лечение закрепляется походом в физиотерапевтический кабинет, массажем и лечебной гимнастикой.
Массаж
проводится в медленном темпе. Движения растирающие и растягивающие. Перед походом к массажисту, следует проконсультироваться с лечащим врачом и выяснить какой интенсивности и продолжительности должен быть курс массажа.
проводятся одновременно с остальными видами терапии. Направление на лечение должен выписать специалист, который наблюдает пациента. Он укажет, какие методы будут давать лучшие результаты (магнитотерапия, электрофорез, ультрафиолетовое излучение, успокаивающие ингаляции и тд.)
должна учитывать общее самочувствие пациента. На начальном этапе восстановления достаточно минимальных простых занятий.
При долговременной ремиссии добавляются простые упражнения (наклоны, поднятие рук и ног из положения лежа и др.
) Рекомендуем ознакомиться с нашей подборкой комплексов упражнений для лечения поясничного остеохондроза, данные упражнения так же подойдут и для лечения дорсопатии.
Вся дополнительная немедикаментозная терапия проводятся исключительно на этапе ремиссии! Она противопоказана при обострениях, потому что может привести к осложнениям и нежелательным последствиям.
Народные методы
- Листья мелиссы (или хрена огородного) обдать крутым кипятком и прикладывать на пораженное место перед сном. Время процедуры – час, продолжительность – 14 дней.
- Почки березы залить 70% спиртом в соотношении 1:5 и настаивать в теплом темном месте 14 дней. Процедить и растирать поясницу 2-3 раза в день (с утра и перед сном), 30 дней.
- 100 грамм свежее сорванных листьев розмарина залить литром 70% спирта или водки. Настаивать 7 дней в холодном темном месте. Втирать средство 2-4 раза в день. Продолжительность – 2-3 недели.
- По 10 грамм корня лопуха, зверобоя, крапивы, мяты и петрушки залить литром крутого кипятка и прокипятить в течение 5-10 минут. Настаивается отвар один час. Принимать следует по пол стакана каждый раз перед пищей.
- Корень лопуха, листья подорожника, зверобой, чистотел, мелисса, корень одуванчика, березовые почки мелко нарезать, смешать и залить холодной прокипяченной водой (в соотношении травы — вода 1:5). Настоять в течение 3 часов. Прокипятить настой 3-5 минут и снова поставить настаиваться на 1-2 часа. Принимать по 1 стакану перед едой, 4 раза в день.
по теме
У детей
В последнее время дорсопатии все чаще преследуют подростков и даже детей младшей возрастной группы, что является следствием изменившегося образа их жизни, заключающегося в снижении физической активности и продолжительном нахождении в сидячей позе (учеба, компьютерные игры и пр.).
В отличие от патологий позвоночника у взрослых пациентов, которые зачастую требуют продолжительной и разносторонней терапии, большинство проблем со спиной в детском возрасте решаются посредством регулярной гимнастики и правильной организации досуга и учебы.
Этиология заболевания
Чаще дегенеративно-дистрофический процесс возникает на фоне остеохондроза. Но существуют также другие причины, которые могут дать толчок развитию заболевания.
Это может быть:
- изменение формы межпозвоночных дисков, позвонков;
- образование воспаления в тканях, окружающие позвоночник;
- защемление нервных окончаний;
- наследственность;
Генетическая предрасположенность повышает возможность развития дорсопатии. Если родители перенесли какое-либо заболевание позвоночника, то их потомок оказывается в факторе риска.



Оставить комментарий