- Диагностика синдрома
- Диета при синдроме позвоночной артерии
- Классификация
- Синдром Баре-Льеу
- Базилярная мигрень
- Ишемические атаки
- Дроп-атаки
- Методы лечения
- Доктора
- Лекарства
- Описание
- Патогенез
- Последствия и осложнения
- Причины развития
- Причины развития
- Причины, которые могут вызвать синдром позвоночной артерии. Группа риска
- Прогноз
- Профилактика
- Симптомы и признаки СПА
- Симптомы синдрома позвоночной артерии
- У детей
Оглавление
- 1 Диагностика синдрома
- 2 Диета при синдроме позвоночной артерии
- 3 Классификация
- 4 Методы лечения
- 5 Описание
- 6 Патогенез
- 7 Последствия и осложнения
- 8 Причины развития
- 9 Причины развития
- 10 Причины, которые могут вызвать синдром позвоночной артерии. Группа риска
- 11 Прогноз
- 12 Профилактика
- 13 Симптомы и признаки СПА
- 14 Симптомы синдрома позвоночной артерии
- 15 У детей
Диагностика синдрома
Если имеются подозрения на нарушение кровотока, для диагностики используются клинические данные. К ним относятся сведения, полученные при осмотре, а также непосредственные жалобы больного.
При осмотре специалист способен выявить затруднения при движении головой, боли при надавливании на первый и второй позвонок, а также напряженность мышц в затылочной части.
Для окончательного подтверждения диагноза проводится:
- рентгенографическое исследование;
- доплерографическое исследование;
- МРТ головного мозга;
- МРТ шейного отдела.
Проведение рентгена необходимо для выявления изменений в состоянии атланто-окципитального сустава. Именно эти изменения могут стать прямой причиной компрессии артерий позвоночника. При этом снимки делают в основных и дополнительных проекциях.
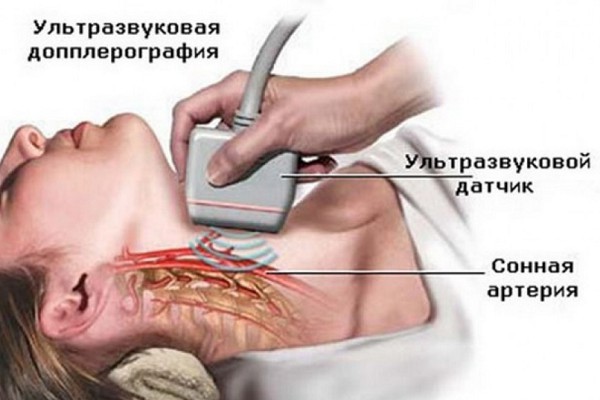
Что касается доплерографии, то исследование касается только кровотока в вертебрально-базиллярных артериях. Только так можно обнаружить нарушение или же существенное затруднение кровотока.
А вот МРТ шейного отдела способствует нахождению причины развития патологического состояния в межпозвонковых дисках и непосредственно в позвоночном столбе.
Диагностика синдрома достаточно сложна, поскольку возможны диагностические ошибки при недостаточном обследовании больных с вестибуло-атактическим или кохлеарным синдромом.
Диагноз «синдром позвоночной артерии» ставится на основании следующих критериев:
- неврологические проявления относятся к вертебрально-базилярной сосудистой системе;
- клинические симптомы относятся к одному из 9 клинических вариантов или их сочетаний и зависят от положения шейного отдела позвоночника и его движений;
- при МРТ или МСКТ в шейном отделе позвоночника визуализируются морфологические изменения, которые способны являться причиной синдрома.
- при помощи УЗИ выявляется наличие изменения кровотока, которое происходит в результате выполнения функциональных проб (сгибание-разгибание головы и повороты головы).
Диагностика включает:
- рентгенографию шейного отдела;
- МРТ головного мозга;
- ультразвуковую допплерографию.
При подозрении на синдром позвоночной артерии врач уже при первичном осмотре выявляет ригидность (напряженность) затылочных мышц, присутствие болезненных ощущений при надавливании на кожу головы и поперечные отростки первого и второго позвонков.
Данные признаки являются показанием к проведению инструментальной диагностики, в которую входят:
- Допплерография (УЗДГ сосудов шеи и головы), позволяющая определить нарушение кровотока по позвононым артериям. Это безопасный метод ультразвуковой диагностики, при помощи которого можно увидеть выраженное поражение сосуда и определить место его локализации. При помощи допплерографии можно получить представление о скорости кровотока, проходимости сосуда, изменении в строении артерии.
- Рентгенография шейного отдела дает возможность выявить нарушения структуры позвоночника, приводящие к сужению просвета позвоночной артерии.
- Магнитно-резонансная томография используется при подозрении на ишемический инсульт для выявления причины патологии, оценки кровоснабжение мозга, выявления участков, подвергшихся поражению в результате кислородного голодания.

На основании полученных результатов диагностики составляется программа комплексного лечения синдрома позвоночной артерии.
При подозрениях на возникновение синдрома позвоночной артерии требуется осуществление комплексного обследования:
- рентгена в нескольких проекциях.
- Магнитно-резонансной томографии позвоночного столба.
- Реоэнцефалографии с дополнительным проведением функциональных проб для того, чтобы выявить возможные сосудистые нарушения. Для диагностики движения крови также могут быть рекомендованы методики дуплексного сканирования и ультразвукового метода диагностики кровотока в области сосудов.
- МРТ головы.
При синдроме правой спинной позвоночной артерии может потребоваться сопутствующая консультация ЛОР-врачей, офтальмологов, других специалистов, которые могут рекомендовать проведение аудиометрии, калорической пробы, визиометрии, офтальмоскопии.
Несмотря на все имеющиеся в современной медицине технические возможности, достоверная диагностика СПА зачастую затруднена, поскольку данная патология далеко не во всех случаях соответствует явным клинико-диагностическим признакам и требует продолжительного наблюдения пациента и детальной разработки персонального плана его обследования и дальнейшей терапии.
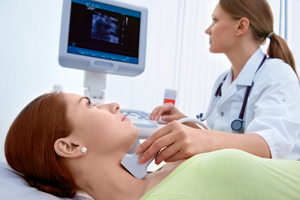
Дуплексное сканирование
Во врачебной практике, к сожалению, нередки прецеденты гипердиагностики СПА, чаще всего возникающие в связи с элементарным неполным медобследованием. В большинстве случаев это происходит по ошибке клинициста, которому не удалось заподозрить или распознать клинику лабиринта, даже при наличии у пациента кохлеарного и/или вестибуло-атактического синдрома.
Вне зависимости от многообразия жалоб со стороны больного с СПА (боли в области шеи и головы, головокружения, звон и гул в ушах, шаткость при ходьбе, фотопсия, расстройства зрения, нарушения сознания и пр.
), врачу-неврологу необходимо четко выделить совокупность симптомов, соответствующих базовому синдрому, и сопоставить их с одним из 9-ти вышеописанных вариантов течения болезни. Кроме того в обязательном порядке следует установить наличие сосудистых заболеваний либо локализацию деформаций и/или экстравазальных компрессий ПА.
В целом алгоритм диагностики СПА должен выглядеть так:
- Проведение неврологического осмотра с изучением и оценкой патологической клинической картины (возможно выявление очаговых неврологических симптомов, напряжения мышц в верхней шейной и затылочной области, двигательных ограничений со стороны шеи). При пальпации у пациента зачастую обнаруживается болезненность точки пораженной ПА, расположенной в подзатылочном районе между отростками 1-2-го шейных позвонков.
- Назначение рентгенографии позвоночника в шейном отделе с учетом функциональных проб.
- Выполнение СКТ или МРТ на отрезке от шейного отдела до верхней части головного мозга.
- Дуплексное сканирование шейных вен, а после и всех брахиоцефальных артерий с обязательными поворотными и сгибательно-разгибательными функциональными пробами.
- Отоневрологическое исследование, которое особенно важно при подкреплении результата данными о состоянии мозговых стволовых структур, полученными при электрофизиологическом тестировании или электронистагмографии.
- Проведение стабилометрии, позволяющей установить вестибуло-координаторный статус пациента.
Помимо этого невролог может назначить больному другие диагностические исследования и анализы, включительно с биохимическим анализом крови, которые помогут ему установить истинную причину проблемы. Также, с целью исключения схожих по своей симптоматике с СПА патологий (например, рассеянный склероз, острый лабиринтит и пр.
Диета при синдроме позвоночной артерии

- Эффективность: лечебный эффект через 2 месяца
- Сроки: нет данных
- Стоимость продуктов: 1700-1800 руб. в неделю

- Эффективность: лечебный эффект через 3 месяца
- Сроки: постоянно
- Стоимость продуктов: 1700-1800 руб. в неделю

- Эффективность: нет данных
- Сроки: постоянно
- Стоимость продуктов: 1450-1780 рублей в неделю
Специально разработанного именно для СПА питательного режима, в силу многообразия первопричин его развития, на данное время не существует. При желании пациента поддержать или улучшить состояние собственно здоровья с помощью диетического питания ему следует подбирать рационы, соответствующие изначальному заболеванию, например – диету при остеохондрозе, диету при сосудистых заболеваниях и пр.
Классификация
Как уже говорилось ранее, четкой и всеобъемлющей классификации СПА не существует в принципе. В клинической практике врачи-неврологи обычно используют категоризацию данной патологии, более подходящую к тем или иным наблюдающимся у пациента симптомам.
Таким образом, в зависимости от первопричин возникновения гемодинамических нарушений различают такие формы СПА:
- Компрессионная – развивается в результате механического внешнего сдавливания артериальных стенок.
- Ирритативная – характеризуется артериальным спазмом, возникающим в ответ на вертебральное раздражение симпатических эфферентных волокон.
- Ангиоспастическая – проявляется рефлекторным спазмом артерий, зарождающимся вследствие возбуждения рецепторов, находящихся в районе пораженного позвоночно-двигательного шейного сегмента.
- Смешанная – характеризуется комбинированным воздействием на ПА и соседние ткани, что приводит к собирательной негативной симптоматике.
В большинстве случаев у пациента наблюдаются смешанные форма СПА, среди которых особо выделяют следующие две разновидности:
- Компрессионно-ирритативная – при данной форме патологии поражение русла ПА возникает по причине механического воздействия, как на сам сосуд, так и а его нервное сплетение, что приводит к спазму артерии и экстравазальной (внесосудистой) компрессии.
- Рефлекторно-ангиоспастическая – в этом случае развитие артериального спазма приобретает вид рефлекторного ответа, сформированного при возбуждении афферентных структур нервной ткани позвоночника. В таких условиях патологические процессы, происходящие в межпозвонковых суставах и дисках, провоцируют раздражение рецепторов, которые направляют поток импульсов в нервное сплетение ПА, тем самым вызывая сосудистый спазм. Стоит отметить, что при такой форме СПА спазмирование артерий выражено в большей мере, чем при их механической компрессии.
Помимо этого в рамках классификации этой патологии может быть использовано разделение по клиническим вариантам ее возникновения и дальнейшего течения. В данной ситуации выделяют следующие описанные ниже разновидности СПА.
Синдром Баре-Льеу
Данный синдром также известен под названиями шейная мигрень или заднешейный симпатический синдром. Клинически он проявляется преимущественно головной болью, зарождающейся в шейно-затылочном районе, которая довольно быстро распространяется, захватывая вначале теменную, затем височную и в итоге лобную область головы.
Такие болевые ощущения могут носить стреляющий, пульсирующий или постоянный характер, особенно в утренние часы после сна в дискомфортной для головы позе, а также возникать или усиливаться при быстрой ходьбе и беге, тряской езде, резких движениях шеей.
Базилярная мигрень
При этой патологии приступы мигренеподобной боли сопровождаются двусторонними нарушениями со стороны зрения, атаксией, сильным головокружением, шумом в ушах и дизартрией. На пике своего развития подобная боль особенно резко ощущается в затылочной области, часто вызывает тошноту с последующей рвотой, а иногда приводит даже к потере сознания.
Несмотря на то, что базилярная мигрень возникает вследствие ухудшения кровотока в русле основной артерии, а не непосредственно в ПА, целостность такой сосудистой системы как вертебробазилярный бассейн позволяет рассматривать ее в качестве одного из возможных вариантов СПА.
В данном случае у пациента прослеживается преобладание субъективной симптоматики, которая выражается в форме головокружений, тошноты/рвоты, а также ощущением неустойчивости тела, нарушением равновесия, потемнением в глазах, чувством дезорганизации со стороны сердечно-сосудистой системы.
Кохлеарные расстройства проявляются снижением восприимчивость к тихой речи (шепоту), шумом в ушах или затылочной области, тугоухостью. Изменения остроты слуха обнаруживаются при аудиограмме. Такие нарушения, как правило, сочетаются с лицевыми парестезиями и приступами несистемного пароксизмального головокружения (чувство покачивания, неустойчивости и пр.).
Расстройства зрительной функции характеризуются периодическим возникновением явлений фотопсии, утомляемостью глаз, мерцательной скотомой и снижением четкости зрения при нагрузке (чтение, работа перед монитором и пр.).
Возможны симптомы конъюнктивита, проявляющиеся болью в глазах, ощущением присутствия в них инородного тела, слезотечением и покраснением конъюнктивы. Кроме того у больного могут приступообразно выпадать части или целые поля зрения, в основном при неудобном положении головы.
Симптоматика вегетативной природы наиболее часто выражается развитием дермографической крапивницы, чувством жара, похолоданием конечностей, гипергидрозом, общим ознобом. Также могут отмечаться гортанно-глоточные расстройства и пароксизмальные нарушения в периодах бодрствования и ночного отдыха.
Ишемические атаки
Ишемические эпизоды СПА могут протекать в форме преходящих нарушений циркуляции крови в вертебробазилярном бассейне. Клинические симптомы подобных атак чаще всего характеризуются кратковременными сенсорными и двигательными расстройствами, возникновением гомонимной гемианопсии, дизартрией, изолированной атаксией, дисфагией, частичной или полной потерей зрения, диплопией, приступообразными головокружениями, часто приводящими к тошноте и рвоте.
Данный синкопальный приступ представляет собой острое нарушение процесса кровообращения в стволе мозга, а именно в его ретикулярной формации. Синдром Унтерхарншайдта возникает при резком движении шеи или в случае длительного сохранения неудобного положения головы и проявляется краткосрочной потерей сознания.
Дроп-атаки
Эпизоды дроп-атаки, выражающиеся внезапным падением, связаны с резким дефицитом кровоснабжения мозжечка и каудальных участков ствола мозга. Подобный приступ случается из-за моментальной пирамидной тетраплегии (паралич конечностей), возникающей в момент сильного запрокидывания головы назад. Восстановление двигательной функции также происходит достаточно быстро.
Методы лечения
Какое лечение будет назначено, полностью зависит от состояния пациента. Если состояние признано удовлетворительным, лечение может проводиться амбулаторно. Когда существенно возрастает риск ишемического инсульта, пациента помещают в стационарное отделение.
При удовлетворительном состоянии показано лечение консервативными методами. К ним относят:
- Использование фармакологических препаратов для снижения боли. Чаще всего назначают анестетики и миорелаксанты.
- Применение сосудорасширяющих лекарственных средств, которые позволяют значительно улучшить мозговое кровообращение. Для устранения головокружений, прогрессирующего ухудшения слуха, шума в ушах назначают препарат Бетагистин.
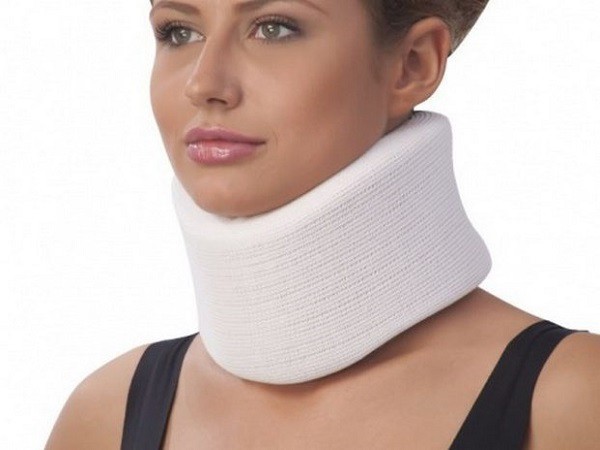
- Ношение воротника Шанца – специального приспособления, способного снизить нагрузку на шейный отдел.
Кроме того, мышечное напряжение снимают иглорефлексотерапией, остеопатическим воздействием, используют лазеротерапию, магнитотерапию.
Большое значение при синдроме позвоночной артерии отводят упражнениям ЛФК. Уже после купирования боли пациенту рекомендуют приступить к занятиям. Сначала врач подбирает щадящие комплексы, с помощью которых можно укрепить мышцы в области шеи.
Своевременное лечение поможет избежать осложнений патологии, которые легко могут привести человека к инвалидности и даже стать причиной летального исхода. Поэтому при появлении признаков синдрома позвоночной артерии необходима консультация с невропатологом либо терапевтом.
2014-12-22
Одно из важнейших условий полноценного излечения – это проведение комплексной терапии. Только так можно добиться максимального эффекта. Основными методиками при этом являются:
- медикаментозное лечение;
- народная терапия;
- лечебная физкультура.
Многообразие патологических проявлений СПА в значительной степени обусловливает обширный спектр терапевтических методик и процедур, применяемых при лечении данной патологии. Адекватная терапия этой болезни обязана включать в себя средства, улучшающие кровоток в ПА (сосудистое лечение), техники, снижающие компрессионное воздействие на ПА механических факторов (патогенетическое лечение), а также прочие дополнительные и вспомогательные терапевтические мероприятия.
При дистонической стадии заболевания, когда симптомы выражены слабо и не вызывают опасений в отношении резкого ухудшения здоровья пациента, проводится лечение синдрома позвоночной артерии в домашних условиях под еженедельным контролем со стороны врача.
Если болезнь находится в органической стадии и сопровождается частыми ишемическими атаками, которые с большой долей вероятности могут стать причиной инсульта, больному показана терапия в неврологическом стационаре, поскольку вылечить в домашних условиях столь тяжелые проявления довольно проблематично.
В патогенезе формирования компрессии ПА немаловажное значение имеет периваскулярный отек, развивающийся не только по причине механического сдавления самих артерий, но и вследствие нарушения оттока крови по венозной системе.
Как правило, компрессия вен в вовлеченном в патологический процесс позвоночном канале происходит раньше, чем компрессия соседних артерий, что приводит к возникновению венозного отека, который в свою очередь усиливает внешнее давление на ПА.
Таким образом, возникает обоюдное потенцирование застойных процессов в артериальном и венозном русле. Исходя из этого, перед тем как лечить прочие проявления СПА следует провести медикаментозную противоотечную терапию (препаратами, улучшающими венозный кровоток) и противовоспалительную терапию (лечебными средствами из группы НПВС).

Поскольку при СПА гемодинамические нарушения в вертебробазилярной системе отмечаются фактически у 100% пациентов и при этом они зачастую распространяются и на каротидный бассейн, проведение вазоактивного лечения, направленного на нормализацию артериального кровотока, является обязательным.
В обратном случае усугубление гипоперфузии в ПА, сопряженное с вертеброгенным негативным воздействием, со временем приведет к развитию вертебро-базилярной недостаточности, которая в свою очередь довольно часто является причиной возникновения стволовых и вертебробазилярных инсультов.
С целью повышения эффективности вазоактивной терапии рекомендуют в процессе ее проведения прибегать к помощи ультразвуковой допплерографии. Данная методика исследования с одной стороны позволит оценить результативность такого лечения в части нормализации артериального кровотока, а с другой поможет в индивидуальном порядке подобрать дифференцированные лечебные схемы для каждого пациента, с учетом его личных показателей цереброваскулярной реактивности и мозгового кровотока.
В качестве лекарственных средств в этом случае могут использовать: производные пурина, альфа-адреноблокаторы, антагонисты кальция, производные растения «Барвинок малый», а также комбинированные вазоактивные препараты подобного действия.
Исходя из представлений современной медицины, нейропротективное лечение представляет собой целый комплекс терапевтических процедур, направленных на восполнение энергетического нейронного дефицита, защиту самих нейронов от повреждающего воздействия негативных факторов, корректировку мозговой гемодинамики, стимуляцию нейрорегенеративных процессов и регулировку коагуляционного гемостаза.
При лечении СПА медикаментозная нейропротекция является одним из самых продуктивных способов профилактики хронической мозговой ишемии, проявляющейся в форме вертебро-базилярной недостаточности. Применение препаратов нейропротекторов предупреждает возникновение расстройств церебрального метаболизма у пациентов с высокой вероятностью развития ишемии мозга, в том числе и при сокращении цереброваскулярного резерва.
Таким образом, нейропротективная терапия приобретает особое значение у больных на органической стадии СПА, которая может сопровождаться синкопальными приступами, ишемическими атаками, дроп-атаками и прочими тяжелыми симптомами, патогенетически являющимися вариантами транзиторной мозговой ишемии.
В таких случаях прием пациентом именно нейропротекторов способен предотвратить преобразование преходящей ишемии в устойчивый неврологический дефицит. Наиболее часто и успешно в клинической практике в качестве лекарств подобного действия применяют холинергические препараты (Цитиколин) и нейропротекторы (Актовегин).
Медикаменты из первой группы улучшают мозговой метаболизм, посредством стимулирования биосинтеза лецитина, восстановления фосфолипидного обмена, увеличения активности восходящего отдела ретикулярной формации, повышения выработки допамина, стимуляции допаминовых рецепторов, исправления баланса холинергических и допаминергических нейронов, улучшения процессов утилизации глюкозы и кислорода в мозговых тканях и кровообращения в районе ствола мозга.
Лекарственные средства из второй группы проявляют антигипоксантное действие, повышают трофику и микроциркуляцию тканей организма, а также активно воздействуют на количество циклических нуклеотидов, которые поддерживают процессы окислительно-восстановительного характера и естественный церебральный и внутриклеточный метаболизм.
Для усиления эффекта предыдущей терапии, восстановления нормального обмена веществ в сосудистой системе и повышения качества мозгового кровообращения используют кардиологические препараты. Такие лечебные средства оптимизируют кровоснабжение тканей мозга, распределяя его в пользу очагов ишемии, и оказывают стимулирующее действие на всю ЦНС.
При их применении отмечается повышение физической выносливости, двигательной активности и антистрессовой выносливости пациента, наблюдается положительная динамика в отношении вегетативной и двигательной функциональности, а также улучшается совокупное неврологическое состояние.
Помимо выполнения всех вышеописанных медикаментозных мероприятий врач-невролог может назначать пациентам с СПА и прочие лекарства, способствующие снижению выраженности негативной симптоматики данной патологии.
В зависимости первопричины возникновения СПА и наблюдаемого течения заболевания это могут быть: миорелаксанты, антимигренозные препараты, спазмолитики, витамины, гистаминоподобные средства и пр. При сильных болях в районе шеи иногда проводиться новокаиновая блокада, затрагивающая как саму поврежденную ПА, так и симпатическое сплетение.
Доктора



больше докторов
Лекарства
В таблице ниже представлены наиболее используемые при терапии СПА лекарства, в порядке их назначения согласно вышеописанной схеме лечения.
Кроме медикаментозного лечения СПА больным с данной патологией могут назначаться и прочие методы терапии, направленные на механические факторы, послужившие причиной компрессии ПА и/или близлежащих вегетативных сплетений.
Народные методики при СПА можно применять лишь в комплексе с физиотерапией и медикаментозным лечением, так как самостоятельно они не смогут значимо повлиять на течение заболевания. Немного улучшить общее состояние пациента помогут такие рецепты:
- Настой душицы, готовящийся методом заваривания 2 ст. л. данной травы в 1 л кипятка и последующего настаивания в течение 12-ти часов. Весь объем этого настоя необходимо выпить за сутки в 4 приема.
- Различные травяные чаи с добавлением содержащих витамин С плодов и ягод (клюква, шиповник, смородина, облепиха, цитрусовые и пр.).
- Мятная настойка, для приготовления которой 1 ч. л. мятных листьев необходимо 20 минут настаивать в 250 мл кипятка и в дальнейшем пить трижды в сутки по 1/3 стакана за 30 минут до еды.
- Вытяжка из каштанов, изготовляемая путем предварительного запаривания 0,5 кг мелко перетертых свежих каштанов в 1 л кипятка и настаиваемая на протяжении 7-ми суток. По прошествии этого времени вытяжку фильтруют и употребляют по 1 ч. л. 3 раза в день за полчаса до еды.
- Настой бузины, а именно из цветков этого растения, 1 ст. л. которых следует заварить в 250 мл кипятка, а через 30 минут отфильтровать и пить совместно с медом по 50-75 мл трижды в 24 часа.
Описание
Главная опасность состоит в том, что именно эти артерии, как минимум, на одну треть снабжают кровью головной мозг.
Основная характеристика синдрома заключается в ослаблении кровотока в левой, правой или одновременно в двух позвоночных артериях. Основное последствие – это ухудшение кровоснабжения центральной нервной системы человека.
По сути, синдром представляет собой специфическое патологическое состояние, возникающее при спазмах или компрессии артерий, а также симпатического нервного сплетения, расположенного непосредственно вокруг артерии.
Перечисленные анатомические образования проходят через все поперечные отростки каждого шейного позвонка. Единственное исключение составляет седьмой по счету позвонок.
Поэтому довольно часто можно встретить такое наименование синдрома, как задний шейный симпатический синдром.
Эту проблему также иногда называют «вертебро-базиллярным синдромом». Если объяснять кратко, она возникает по такой схеме:
- У человека вследствие влияния каких-либо негативных факторов пережимается одна из артерий, снабжающих мозг кровью, а иногда поражается сразу две;
- В результате нормальная подача питательных веществ и кислорода становится невозможной;
- Начинают появляться самые разные симптомы, на первый взгляд, никак с позвоночником не связанные – например, потемнение в глазах, головокружение;
- В дальнейшем при отсутствии лечения возможен ишемический инсульт, а также появление других болезней, поскольку с мозгом и его состоянием неразрывно связаны абсолютно все органы.
Зачастую проблемы с кровоснабжением мозга начинаются не по исключительно “позвоночным” причинам. Факторами риска может стать как знакомый всем атеросклероз, так и, к примеру, врожденная гипоплазия позвоночной артерии.
Синдром позвоночной артерии представляет собой целый комплекс симптомов, который возникает на фоне сужения их просвета и сопровождается поражением нервных окончаний.
Патологическое состояния наблюдается при:
Патогенез
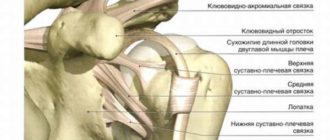
Патогенез синдрома позвоночной артерии связан с анатомическим строением позвоночника и окружающих его связок, мышц, нервов и сосудов.
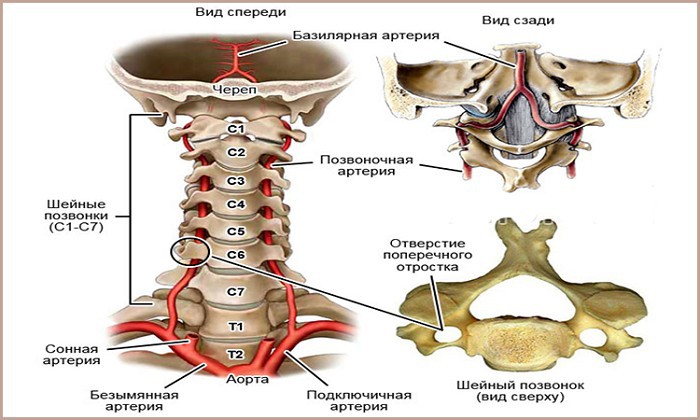
В головной мозг кровь поступает по двум внутренним сонным артериям и двум позвоночным артериям, а отток крови осуществляется по двум яремным венам.
По позвоночным артериям, образующим вертебробазилярный бассейн и снабжающим задние отделы мозга, в головной мозг поступает 15 — 30% необходимого объема крови.
Берущие свое начало в грудной полости позвоночные артерии входят в поперечное отверстие шестого шейного позвонка и проходят через вышележащие шейные позвонки по костному каналу (костный канал образуется поперечными отростками шейных позвонков).
Поскольку позвоночные артерии снабжают кровью шейный отдел спинного мозга, продолговатый мозг и мозжечок, недостаточное кровоснабжение вызывает симптомы, характерные для поражения этих отделов (шум в ушах, головокружение, нарушение статики тела и др.).
Так как позвоночные артерии контактируют не только со структурой позвоночника, но и с окружающими позвоночный столб мягкими тканями, синдром позвоночной артерии отличается различными механизмами развития.
Позвоночная артерия подразделяется на интракраниальный и экстракраниальный отдел, значительная часть которого проходит через подвижный канал, образованный отверстиями позвонков. В этом же канале расположен нерв Франка (симпатический нерв), задний стволик которого локализуется на задне-медиальной поверхности позвоночной артерии.
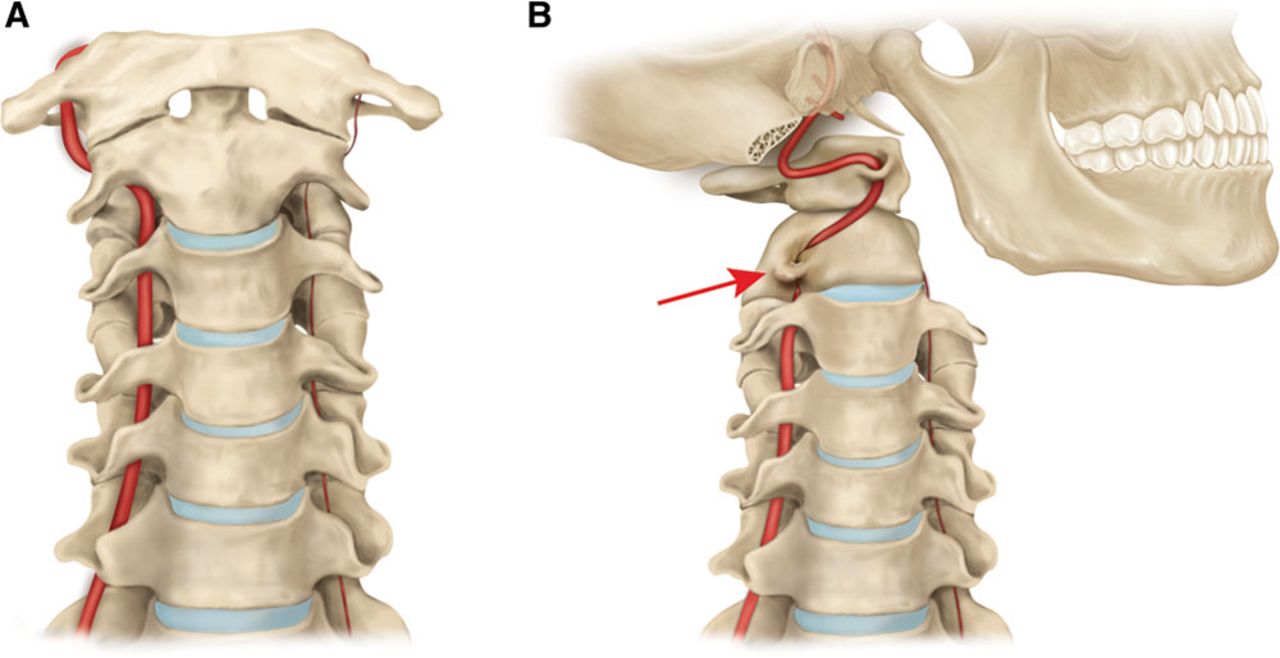
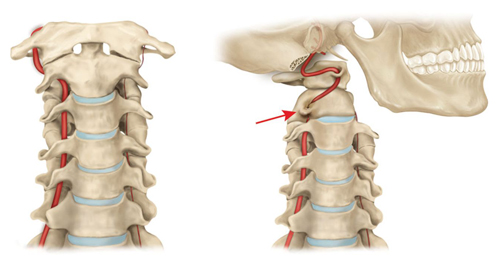
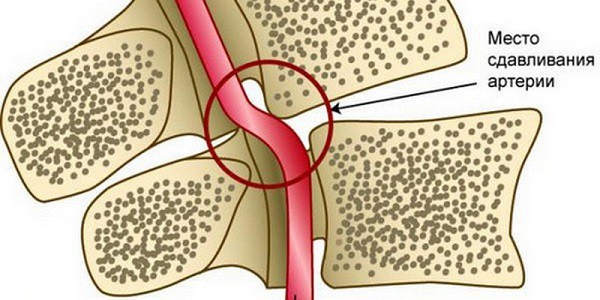
Благодаря такому расположению при раздражении рецепторов позвоночно-двигательного сегмента возникает рефлекторный ответ стенки позвоночной артерии. Кроме того, на уровне атланта и аксиса (позвонки С1 и С2) позвоночные артерии прикрыты только мягкими тканями, что в сочетании с мобильностью шейного отдела повышает риск развития компрессионного воздействия на артерии со стороны окружающих тканей.
Возникающие в результате остеохондроза, деформирующего спондилеза, разрастания остеофитов и других патологий дегенеративные изменения в шейном отделе часто являются причиной компрессии позвоночных артерий.

В большинстве случаев компрессия выявляется на уровне 5-6 позвонков, но может наблюдаться и на уровне 4-5 и 6-7 позвонков. Кроме того, синдром позвоночной артерии чаще развивается с левой стороны, так как в отходящем от дуги аорты сосуде чаще наблюдается развитие атеросклероза. Дополнительное шейное ребро также чаще выявляется с левой стороны.
Выделяют два основных патогенетических механизма развития СПА. Первый из них сопряжен с различными сосудистыми заболеваниями системного характера и приводится в действие в момент их прогрессирования. Второй напрямую связан с анатомическими особенностями расположения ПА в структуре шейных позвонков, а также в близлежащих к ним соединительных, нервных и мышечных тканях, и активизируется вследствие нарушения их целостности.
Сами по себе ПА берут начало в верхней части грудной полости, ответвляясь от подключичной (левая ПА) и безымянной (правая ПА) артерий, пронизывают поперечный просвет 6-го шейного позвонка и дальше проходят по костному каналу через аналогичные отверстия всех вышележащих позвонковых отростков.
В полость черепа они попадают сквозь большой затылочный проем, сливаясь в районе срединной борозды моста в одну крупную артерию, под названием базилярная или основная. Вместе с ней ПА образуют вертебробазилярный бассейн, на 15-30% снабжающий головной мозг необходимым ему объемом крови.
Позвоночная артерия
Благодаря корректной работе данной вертебробазилярной системы должное питание посредством крови получает шейный фрагмент спинного мозга, мозжечок, внутреннее ухо, задние области гипоталамуса и таламуса, продолговатый и средний мозг, варолиев мост и некоторые сегменты височных и затылочных мозговых долей.
При возникновении стеноза (сужение просвета) или эмболии (закупорка просвета) на том или ином участке ПА кровоснабжение этих отделов спинного и головного мозга сокращается, что и становится причиной развития характерных для них негативных симптомов (головокружения, ноющие боли, шум в ушах, нарушение координации и пр.).
По большей части компрессионные нарушения ПА происходят в области 5-6 позвонков шеи, однако могут возникать и на уровне 4-5 и даже 6-7 позвонков. Также следует помнить, что СПА чаще обнаруживается с левой стороны, поскольку именно эти артерии в основном подвержены атеросклерозу, да и различные костные аномалии (например, добавочное шейное ребро) преимущественно образуются слева.
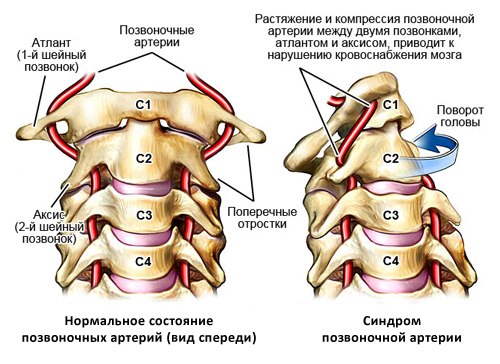
Синдром позвоночной артерии
Особенно часто отмечают формирование синдрома позвоночной артерии при шейном остеохондрозе и реже при спондилезе, так как образующиеся в районе унковертебральных сочленений остеофиты оказывают на ПА наибольшее компрессирующее воздействие, при этом зачастую продолжая разрастаться.

Сдавливание и смещение ПА может также отмечаться и в результате прочих нарушений или аномалий в структуре шейных позвонков, включая их патологическую подвижность, базилярную импрессию, подвывихи суставных позвонковых отростков, аномалии Пауэрса и Киммерли и т.д.
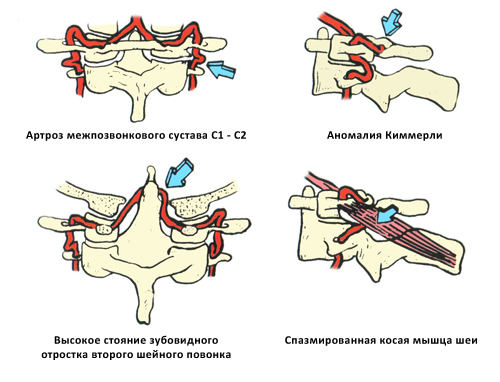
Разновидности сдавления позвоночной артерии после выхода из костного канала
Поскольку по пути к головному мозгу ПА контактируют не только с позвоночными тканями, но и с окружающими их нервными окончаниями, нередко СПА возникает на фоне поражения последних. Классическим примером этого является синдром Барре-Льеу (шейная мигрень), развивающийся по причине сдавления корешков близлежащих спинномозговых нервов с дальнейшим отеком нервных структур, что в результате приводит к рефлекторному артериальному стазу.
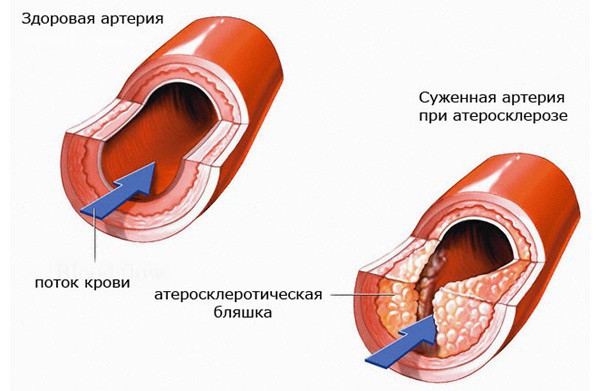
Еще одной значимой первопричиной возникновения СПА являются разнообразные сосудистые патологии и в первую очередь тромбоз и атеросклероз. Системные болезни такого плана способны в значительной степени, а в некоторых случаях и полностью, перекрыть артериальный просвет, тем самым вызвав симптомы вертеброгенного характера и даже стать причиной инсультов.
Нельзя сбрасывать со счетов и различные опухоли шейных тканей, которые в свою очередь могут пережимать русло ПА, что в итоге приведет к тождественным негативным проявлениям со стороны вертебро-базилярной системы.
Помимо этого, в области атланта и эпистрофея (1 и 2 позвонков) ПА прикрыты лишь мягкими тканями, что при постоянных и/или резких движениях шеей основательно увеличивает вероятность развития артериальной компрессии вследствие спазмирования мышц.
В процессе прогрессирования гемодинамических нарушений СПА проходит две стадии своего развития, а именно функциональную и органическую.
Данный этап формирования СПА врачи-неврологи определят как начальный, в связи с чем его симптоматика чаще всего ограничена тремя группами негативных проявлений, включающих кохлеовестибулярные расстройства, головные боли с параллельными вегетативными нарушениями и зрительные отклонения.
В этой стадии кохлеовестибулярные отклонения могут возникать в виде головокружений системного характера или в форме схожих пароксизмальных ощущений (покачивание, неустойчивость и пр.) и сочетаться с легкой паракузией (снижение слуха).
Головные боли выражаются по-разному (пульсирующие, жгучие, ноющие), но чаще всего возникают приступообразно при вынужденном продолжительном положении головы или резких движениях шеей, распространяются от затылка вверх, а затем ко лбу и усиливаются с течением времени.
Нарушения зрительной функции в момент приступа проявляются потемнением и/или жжением в глазах, фотопсией (появление перед глазами пятен, искр, точек и пр.), а также легкими изменениями в сосудистом тонусе глазного дна.
В случае интенсивных и длительных артериальных спазмов на этом этапе СПА возможно формирование стойких очагов ишемии, что автоматически переводит болезнь в органическую стадию со всеми вытекающими из этого отрицательными последствиями.
Более пагубная вторая фаза СПА в основном характеризуется стойкими преходящими нарушениями в отношении кровоснабжения мозговых тканей вертебробазилярной системы, которые проявляются сильными головными болями и головокружениями, иногда заканчивающимися рвотой, атактическим синдромом (дезорганизация координации и двигательной функции), артикуляционными расстройствами и прочими тяжелыми симптомами.
Также для вертеброгенных поражений ПА в этой стадии типичны и другие формы транзиторных ишемий мозга, возникающих обычно в момент резкого наклона или поворота головы. К таким патологическим нарушениям относят внезапные падения на фоне сохранения сознания (дроп-атаки с ишемией в перекресте пирамид) и аналогичные непродолжительные приступы (от 2-3-х до 10-15-ти минут) с потерей сознания (синкопальный синдром с ишемией в ретикулярной формации).
Ремиссия негативной симптоматики у пациента наступает, как правило, в горизонтальном положении тела. После подобных болезненных эпизодов больной может ощущать слабость, вегетативную лабильность, головные боли, проявления фотопсии, шум в ушах.
Последствия и осложнения
В случае несвоевременного обнаружения СПА, игнорирования его симптоматики самим пациентом, а также при ошибочной либо неполной терапии, данная патология рано или поздно достигнет пика своего развития, который может стать причиной:
- тяжелой ишемической атаки, вплоть до инсульта;
- дисциркуляторной энцефалопатии;
- необратимых нарушений в головном мозге;
- инвалидности и даже летального исхода.
Причины развития
Чтобы понять причину развития синдрома позвоночной артерии, следует изучить анатомическое строение шейного отдела позвоночного столба, проходящих вблизи него сосудов и нервных сплетений, связочно-мышечного аппарата. В организме человека 2 позвоночных артерии, началом которых служат подключичные артерии.
Левая и правая позвоночные артерии входят в отверстия шестого позвонка с левой и правой строны соответсвенно, поднимаются вверх через все вышележащие позвонки шейного отдела и выходят сквозь затылочное отверстие в полость черепа.
Одна из основных задач данных артериальных сосудов – питание головного мозга.
Именно поэтому недостаток поступления кислорода при сдавливании одного из сосудов, приводящего к асимметрии и недостатку кровотока к головному мозгу, объясняет имеющуюся клиническую картину.
Тем не менее, симптоматика заболевания может существенно различаться в зависимости от причины патологии. Выделяют 2 основных фактора, приводящих к компрессии позвоночных артерий:
- связанные с позвоночным столбом и приводящие к развитию вертеброгенного синдрома в результате дегенеративно-дистрофических изменений структур позвоночника;
- прочие причины, спровоцированные врожденными аномалиями расположения либо строения сосудов.
К первой группе относят травмирование шейного отдела позвоночника, его аномальное развитие, спазмы мышечных тканей, остеохондроз, болезнь Бехтерева, унковертебральный артроз, межпозвоночную грыжу, онкологию.
Вторая группа включает в себя тромбозы, артерииты, сдавливание и деформацию сосудов, перегибы, эмболию, аномалию хода.
Все первопричины развития СПА можно разделить на три большие группы, в каждую из которых входят однотипные болезненные состояния, вызывающие те или иные поражения позвоночных артерий, которые в целом снижают кровоснабжение мозговых тканей.
| Врожденные аномалии |
|
| Сосудистые заболевания | |
| Патологии близлежащих тканей |
|
Подробнее узнав о природе позвоночника и его ближайшего окружения (связках, мышцах, сосудах, нервных волокнах), можно понять, как происходит появление синдрома позвоночной артерии, и каков его механизм.
Обе артерии доставляют кровь к головному мозгу (примерно треть от общего количества). Основная часть этой крови попадает в мозговой и стволовой отделы головы, находящиеся сзади.
Артериальные сосуды в зоне своего расположения прикасаются и к образованиям позвоночного столба, и к мягким тканям, которые находятся вокруг него. Принимая все это во внимание, выделяют различные механизмы возникновения такого болезненного состояния. Причины, вызывающие синдром позвоночной артерии, разделяют на подгруппы:
- имеющие отношение к позвоночному столбу. Сюда относится вертеброгенный болевой синдром позвоночной артерии, сопровождающийся изменениями (стирания, защемления, проседания) в образованиях позвоночного ствола, а также ушибами, искривлениями в шейном отделе позвоночника, наследственными дисплазиями соединяющих тканей;
- не имеющие отношения к позвоночным структурам. Характеризуется появлением невертеброгенного синдрома, сопровождающегося атеросклерозом артерий, аномалиями в строении или же размещении сосудов.

Спровоцировать появление данного синдрома можно резкими движениями при поворачивании или наклоне головы
Чаще встречается левостороннее развитие синдрома, чем нарушения справа. Объясняется такой дисбаланс тем, что сосуд напрямую отходит от дуги главной артерии организма, следовательно, возможны нередкие возникновения атеросклеротических сосудистых изменений, и довольно нередкое присутствие еще одного шейного ребра слева.
Среди факторов, которые благоприятствуют появлению синдрома позвоночной артерии, наиболее характерными считают:
- аномалию Киммерли;
- неестественное завышенное месторасположение 2-го позвонка шейного отдела;
- артроз межпозвонковых суставов, в результате которого объединяется 1-й шейный позвонок со 2-м;
- нездоровое отклонение артерии позвоночника от артерии подключицы, наиболее часто сталкиваются с левосторонними отклонениями;
- судороги, наблюдающиеся в косых мышечных тканях шеи.
Спровоцировать появление данного синдрома можно резкими движениями при поворачивании или наклоне головы. Во время таких действий сдавливается сосуд с какой-либо стороны, артерия позвоночника теряет эластичные свойства.
Синдром позвоночной артерии может развиваться при различных заболеваниях, которые можно разделить на две группы. К первой группе относят заболевания, связанные с позвоночником (вертеброгенный синдром позвоночной артерии):
- остеохондроз (дистрофические нарушения в суставных хрящах);
- спондилез (разрастание ткани позвонков в виде шипов);
- протрузию (выбухание межпозвонкового диска в позвоночный канал с сохранением фиброзного кольца);
- межпозвоночную грыжу дисков, при которой пульпозное ядро межпозвоночного диска смещается и сопровождается разрывом фиброзного кольца;
- смещение позвонков, при котором тела позвонков смещаются относительно друг друга и относительно вертикальной оси;
- травматические повреждения;
- сколиоз шейного отдела.
Синдром позвоночной артерии вертеброгенного типа может также возникать при врожденных аномалиях развития позвонков (аномалия Киммерли, которая характеризуется наличием в шейном отделе позвоночника дополнительной костной дужки и др.).
Невертеброгенный тип синдрома может возникать при:
- атеросклерозе, который связан с отложением холестерина и других жиров в форме бляшек и налетов;
- аномалиях развития сосудов;
- спазмах сосудов.
Наиболее часто наблюдается синдром позвоночной артерии при шейном остеохондрозе.Предрасполагающими факторами к появлению симптомов при наличии этих состояний являются резкие повороты и наклоны головы, которые провоцируют значительную одностороннюю компрессию сосуда.
Позвоночные крупные сосуды непосредственно соприкасаются с твердыми частями позвоночника и окружающими их тканями по всей длине и появление патологий или воспалений в них сразу сказывается на состоянии артерий.
Также возникновение изменений в нормальном функционировании кровеносных стволов может произойти из-за врожденных нарушений в структуре тканей сосуда или его неправильном расположении между позвонковыми отростками.
Врожденные патологии структуры или расположение позвоночных мозговых сосудов могут не заявлять о себе в течение всей жизни. При определенных условиях артерии сохраняют свою проходимость и обеспечивают нормальным кровоснабжением мозг.
Но, если человек знает о врожденных сосудистых проблемах и у него возник хотя бы один признак появления болезни, то ему стоит незамедлительно обратиться в профильное лечебное учреждение для проведения диагностики и необходимого лечения.
Основные причины появления патологий позвоночных артерий условно разделяются на три группы:
- Врожденная патология строения артерии, её извитость, наличие крутых перегибов на всем протяжении
- Имеющиеся у человека болезни, провоцирующие снижение количества крови, прокачиваемой к мозгу
- Поражения шейного отдела позвоночника или окружающих его тканей с образованием наростов и новообразований, воздействующих снаружи на стенки артерий

Нередко возникновение синдрома провоцируют сразу несколько вышеперечисленных факторов. В таком случае, как лечить синдром позвоночной артерии определяет врач по имеющимся сведениям о симптомах болезни и после анализа результатов комплексной диагностики.
Синдром позвоночной артерии, обусловленный компрессиями и ущемлениями, диагностируют у большинства людей, которые обращаются с характерными жалобами к невропатологу.
Патологический процесс обусловлен развитием:
- остеохондрозов.

- Грыж.
- Структурных аномалий.
- Систематического перенапряжения шейных мышц.
- Опухолей.
- Нестабильности позвонков.
При воздействии описанных патологических состояний просвет сужен не из-за механического сдавления позвоночной артерии, а из-за развивающихся спазмов.
Причины возникновения синдрома также могут быть спровоцированы воздействием перегибов и патологических извитостей стенки сосудов.
Способствовать снижению кровообращения в позвоночных артериях могут атеросклерозы, тромбозы, васкулиты, эмболии.
Около двух третей проблем с кровообращением связано именно с позвоночными артериями.
Артерии снабжают кровью задние отделы головного мозга, в котором сосредоточены наиболее важные центры.
Даже малейшее нарушение кровообращения этих зон центральной нервной системы могут привести к действительно необратимым последствиям, в том числе и к инвалидности.
Зафиксированы случаи, когда итогом развития синдрома позвоночной артерии становилась смерть пациента.
В настоящее время различаются две основные группы причин, по которым проблема становится актуальной:
- вертеброгенные;
- невертеброгенные.
Первая группа имеет непосредственную связь с поражением столба позвоночника. Катализаторами процесса могут быть травмы, межпозвонковые грыжи, но самой основной причиной становится патология, известная как остеохондроз шейного отдела позвоночника.
Особенно, это характерно для людей более зрелого возраста, когда патологические процессы становятся для организма наиболее ощутимыми. Так, дегенеративные процессы приводят к существенному нарушению циркуляции, когда артерии подвергаются компрессии со стороны двух или более расположенных по соседству позвонков.
К невертеброгенным причинам относятся опухоли, атеросклеротические поражения, а также аномалии развития артерий. В этих случаях очень сложно поставить диагноз. Отсутствие диагноза может привести к очень неприятным последствиям.
Причины развития
- артроз межпозвонкового сустава, соединяющего первый и второй позвонки;
- аномально высокое расположение зубовидного отростка второго шейного позвонка;
- спазм волокон косой шейной мышцы;
- нетипичное отхождение позвоночной артерии от подключичной.
Негативное воздействие при наличии каждого из перечисленных состояний могут оказать резкие повороты головы или ее наклоны.
Причины, которые могут вызвать синдром позвоночной артерии. Группа риска
- Иногда синдром вызван асимметрией кровотока по позвоночным артериям. Данная патология является врождённой, когда развитие двух артерий происходит неравномерно. Такая асимметрия не лечится современной медициной, но с ней можно прожить всю жизнь, не ощущая никакого дискомфорта. Однако иногда это перетекает в другие заболевания, в том числе и в синдром позвоночной артерии.
- Причиной может быть так называемая «нестабильность шейного отдела позвоночника», приводящая к постепенному ослабеванию и разрушению позвоночных дисков. Она также часто приводит к другим недугам. Развивается – как постепенно, так и после некой травмы, например, полученной в аварии. Долговременное развитие связано с сидячим образом жизни, который практически никак не разбавляется спортом или просто физической активностью. Проще говоря, если вы – офисный сотрудник, а все ваши активные движения – это путь на работу и домой, со временем нестабильность позвонков проявит себя.
- Существует взаимосвязь экстравазальной компрессии позвоночной артерии с последующими нарушениями движения кровотока в мозг. Её причинами, в свою очередь, являются травмы и грыжи. Помимо других проблем, компрессия может вызвать и синдром позвоночной артерии.
- Иногда причиной проблемы становится родовая травма – например, когда ребёнка «вытягивают» щипцами. Она так же, как и врождённая, может десятилетиями не давать о себе знать, а затем проявиться.
- Иногда к данному недугу приводит остеохондроз.
- Началом развития синдрома может послужить такая патология, как извитость позвоночных артерий. Она опасна сама по себе, а в некоторых случая приводит к инсультам, поэтому люди с таким диагнозом автоматически попадают в группу риска, и им необходимо тщательно следить за своим здоровьем, вести достаточно активный образ жизни. Среди взрослого населения данная патология встречается примерно у каждого десятого человека. При этом может быть не только врождённой – иногда возникает в результате гипертонии. Если вам ставили диагноз койлинг, кинкинг или удлинение артерии – знайте, что это её разновидности.
В группу риска автоматически попадают те, у кого есть одна из вышеперечисленных патологий, родовая травма, связанная с позвоночником. Туда же относятся жертвы аварий с повреждениями в позвоночной области и люди, работающие на сидячей работе.
Прогноз
Прогноз при синдроме позвоночной артерии относительно благоприятен и во многом зависит от возникающих симптомов и подобранного врачами лечения.
Если пациент действует в строгом соответствии со всеми указаниями лечащего врача, велик шанс достижения стойкой ремиссии, позволяющей вернуться к привычному образу жизни. Пациенты с подобным диагнозом должны находиться под наблюдением невропатолога или вертебролога.
При благоприятном исходе оперативного лечения, прогнозы на полное выздоровление больного достаточно благоприятные. Для улучшения эффекта пациент должен неукоснительно выполнять все назначения и рекомендации своего врача.
Небольшой процент низкой эффективности любого метода лечения имеется в случае стопроцентной закупорки позвоночной артерии и при наличии у пациента сопутствующих хронических болезней. Так при диабете нарушенные функции обмена веществ будут провоцировать возникновение новых склеротических образований внутри сосудов, что приведет к появлению новых очагов сужения.
Прогноз на течение СПА может быть относительно благоприятным лишь в случае своевременного обращения пациента за квалифицированной помощью и последующего соблюдения им всех без исключения предписаний лечащего врача-невролога.
Только в этой ситуации возможно перевести данную патологию в стойкую ремиссию, на протяжении которой пациент будет вести вполне нормальный образ жизни, не сопровождающийся негативной симптоматикой со стороны шейного отдела позвоночника и головного мозга.
Профилактика
Профилактика синдрома позвоночной артерии включает:
- ежедневные выполнения упражнений;
- сон на ортопедической подушке и матрасе;
- своевременные курсы массажа;
- своевременное лечение остеохондроза.
Профилактические меры по предупреждению появления и развития синдрома артерий позвоночника направлены на исключение возникновения факторов, негативно влияющих на состояние сосудов мозгового кровообращения.
Для этого человеку необходимо придерживаться следующих правил:
- вести активную жизнедеятельность;
- отказаться от всевозможных злоупотреблений табаком и алкоголем;
- избегать высоких эмоциональных нагрузок;
- контролировать массу собственного тела;
- сбалансировано питаться;
- уделять больше времени занятиям физкультурой;
- своевременно лечить различные воспаления и инфекции.

Соблюдая хотя бы часть данных рекомендаций, человек может избежать возникновения опасной болезни и ухудшения мозгового кровотока, даже в случаях имеющихся врожденных патологий позвоночных артерий.
Синдрома позвоночной артерии можно избежать. По крайней мере, можно минимизировать риск его возникновения. К профилактическим мерам относятся различные упражнения, которые назначаются, когда уже поставлен диагноз «шейный остеохондроз». Рекомендуется ежечасно поднимать и опускать плечи, давить лбом на собственную ладонь.
Крайне желательно спать на ортопедической подушке. При этом не следует запрокидывать голову или лежать на животе. Желательно записываться на прохождение курсов профессионального массажа – хотя бы два раза в год.
Также можно проходить специализированное лечение в специальных санаториях. Необходимо полностью исключить употребление алкоголя.
Профилактическими мерами, позволяющими с большой долей вероятности избежать возникновения СПА, являются:
- рациональное питание, которое ограничивает употребление потенциально вредных пищевых продуктов и в первую очередь соли;
- создание комфортных для тела условий в отношении рабочего процесса и ночного отдыха (удобное кресло с подголовником, ортопедические принадлежности для сна и пр.);
- физическая активность, вместе с тем не допускающая чрезмерных нагрузок на позвоночник;
- отказ от абсолютно всех пагубных привычек;
- контроль над показателями своего артериального давления, сывороточного уровня сахара и пр.;
- периодическое обследование состояния позвоночника и сосудистой системы в районе шеи.
Для профилактики СПА после уже выявленной проблемы в этом плане пациенту необходимо следовать следующим рекомендациям:
- обязательно проводить назначенную неврологом медикаментозную терапию вторичного и/или первичного заболевания;
- практиковать лечебную физкультуру и периодические курсы физиотерапии и массажа;
- не реже 2-х раз в год проходить медосмотр с использованием всех доступных методов диагностики;
- неукоснительно выполнять все другие назначения своего лечащего врача.
Профилактические мероприятия, направленные на предотвращение развития синдрома позвоночных артерий подразумевают следование таким рекомендациям:
- заниматься йогой, утренней гимнастикой, плаваньем. Отдавать предпочтение выполнению упражнений, которые укрепляют мышечный корсет.
- Важно понимать, как спать при синдроме позвоночной артерии. Для этого требуется использование специальной подушки и матраца средней жесткости, позволяющих равномерно распределять нагрузку, а также обеспечить правильное физиологическое положение позвоночника во время сна.
- Проведение курсов массажа 1 раз в 6 месяцев.
Также рекомендовано сведение к минимуму продолжительных психоэмоциональных и физических перенапряжений, отказ от вредных привычек, введение свежих фруктов, овощей и масел, способствующих повышению количественного содержания липопротеинов высокой плотности.
Симптомы и признаки СПА
Заболевание сопровождается характерными признаками:
- Головная боль, пульсирующая либо жгучая, чаще всего односторонняя. Усиливается после активной нагрузки, ходьбы, поездки в общественном транспорте, сна с запрокинутой головой в положении на спине. Продолжительность приступа до нескольких часов. Распространяется боль от затылочной части до виска или надбровья. Несильная головная боль способна проявляться при прощупывании шейных позвонков.
- Частые приступы тошноты, которые заканчиваются не приносящей облегчения рвотой.
- Обморочные состояния после резкого изменения положения головы.
- Кратковременные головокружения, особенно после сна. Иногда головокружение может длиться часами.
- Быстро проходящее нарушение слуха, шум в ушах, возникающий обычно ранним утром. При шуме в одном ухе дискомфорт ощущается со стороны поражения, крайне редко поражение находится с противоположной стороны. При ремиссии шум больше напоминает едва различимый гул. Во время обострений шум существенно усиливается.
- Неожиданные болезненные ощущения в глазах. Возможно появление тумана перед глазами, сухости. Нередко отмечается двустороннее снижение остроты зрения.
- Нестабильное артериальное давление с резким повышением или снижением показаний, тахикардия.
- Возможно появление боли в руке и плече с одной стороны.
- Нарушение кровообращения способно привести к онемению верхних конечностей, лица, некоторых участков шеи.
- При нарушении мозгового кровообращения появляется неуверенность в движениях, двоение в глазах, нечеткость речи, изменение почерка.

Среди очевидных признаков чаще всего встречаются вестибулярные нарушения и расстройства. В частности, выделяются:
- головокружение;
- ухудшение слуха;
- снижение зрения;
- периодические потери сознания;
- нарушения координации движения.
Кроме перечисленных имеются и иные признаки и симптомы. Например, пульсирующие боли в затылочной части многими специалистами считаются одним из самых первых и основных признаков. Боль по характеру очень сильно напоминает мигрень.
Нередко неприятные ощущения переносятся на переносицу или височную область. Развитие синдрома с одной или с другой стороны часто определяется за счет специфики локализации болей.
Если синдром позвоночной артерии протекает в течение продолжительного времени, то головные боли могу носить постоянный характер. Начинает проявляться и дополнительная симптоматика, в частности, тошнота и рвота.
Большую опасность представляют собой возможные поражения сердца и сосудов кровеносной системы. Возможно проявление приступов стенокардии напряжения, нестабильность уровня АД. Артериальное давление может резко и внезапно повышаться.
Также очень важно не упустить и вероятность мозговых нарушений. Они будут проявляться в виде ишемических инсультов. Инсульты такого типа проявляются в системе вертебрально-базиллярных артерий.
Понять, что это происходит, позволяет сильнейшее головокружение, сильная тошнота, резкое нарушения равновесия, отсутствие уверенности в движениях. Иногда проявляется некоторая «смазанность» речи, а также двоение в глазах.
Симптомы синдрома позвоночной артерии
Всю симптоматику СПА можно условно разделить на основную (проявляющуюся независимо от причин возникновения болезни) и второстепенную (зависящую от типа повреждение ПА).

К основным симптомам СПА относят:
- Головные боли, по преимуществу первоначально локализирующиеся в затылочном районе и простирающиеся вплоть до лобной части головы (сильные боли могут приводить к тошноте и рвоте).
- Головокружения, которые могут стать причиной потери равновесия или даже падения.
- Расстройства слуха (гул в ушах, тугоухость и пр.).
- Нарушения зрения (явления фотопсии, выпадение полей и пр.).
- Шейный болевой синдром (может усиливаться или ослабевать при разных положениях головы).
- Ишемические атаки, чаще всего носящие транзиторный характер (могут сопровождаться чувствительными, речевыми, двигательными и прочими нарушениями).

Основные симптомы синдрома позвоночной артерии
Симптоматика рефлекторно-ангиоспастической формы СПА проявляется:
- Головными болями сосудистого генеза, которые могут быть спровоцированы перепадами в артериальном давлении, эндокринными нарушениями, стрессовыми факторами, погодными условиями и прочими внешними и внутренними обстоятельствами.
- Синкопальными приступами, характерными для синдрома Унтерхарншайдта, возникающими в момент резкого движения головы и сопровождающимися расстройствами вестибулярной и зрительной систем.
- Кохлеовестибулярными расстройствами (нарушения слуха, головокружения), чаще всего вызванными неудобным положением головы.
- Зрительными нарушениями (светобоязнь, появление скотом, затуманивание зрения, слезотечение и пр.).
- Гортанно-глоточными проблемами (извращение вкуса, покалывание и першение в горле, кашель и пр.).
- Психическими отклонениями (тревожно-ипохондрические, истерические, астенические и другие подобные состояния).
Компрессионно-ирритативные явления, включая симптомы синдрома позвоночной артерии при шейном остеохондрозе, выражаются:
- Приступообразными головными болями в комбинации с парестезиями. При этом болевые ощущения распространяются по типу «снимания шлема» от затылка ко лбу и возникают при определенных длительных положениях головы или резких движениях шеей.
- Болевой контрактурой шейных мышц с характерным хрустом, появляющимся при поворотах или наклонах головы. Возможны проявления цервикальной миелопатии и корешкового компрессионного синдрома.
- Нарушениями зрительной функции (глазодвигательные нарушения, выпадение полей и пр.).
- Кохлеовестибулярными расстройствами, развивающимися на фоне поражения надъядерных, стволовых и периферических вестибулярных образований.
- Гипоталамическими нарушениями (гипертензия, неустойчивость настроения и пр.).
- Приступами дроп-атак.
Как видно, негативные проявления СПА в любой его форме в целом схожи между собой, что усложняет выявление изначальной проблемы, ставшей первопричиной развития данной патологии. Например, подобные симптомы при шейном остеохондрозе будут практически идентичны симптоматике, возникающей при спондилезе или позвоночном артрозе.
К основным симптомам синдрома позвоночной артерии относят:
- Головную боль, которая в большинстве случаев локализуется в области затылка, но может локализоваться и в теменной, и в лобной области. Боли может сопутствовать тошнота и рвота, а определенное положение головы способствует снижению болевых ощущений.
- Головокружение, потерю равновесия, шум в ушах (вестибулярные нарушения).
- Нарушения зрения (снижение остроты зрения, фотопсия).
- Болевые ощущения в шее.
- Артериальную гипертензию, которая возникает в результате недостаточного поступления кислорода в продолговатый мозг. Кислородное голодание стимулирует работу сердца и приводит к повышению давления. На начальном этапе повышение давления отличается компенсаторным характером, но затем ситуация ухудшается, так как при повышении АД ток крови не способен преодолеть механическую преграду.
- Транзиторные ишемические атаки, которые сопровождаются нарушением речи и чувствительными и двигательными нарушениями.
При рефлекторно-ангиоспастической форме синдром позвоночной артерии может проявляться:
- головной болью сосудистого характера, на появление которой влияет стресс, эндокринные циклы, перегревание, погодные условия и колебания общего артериального давления;
- синкопальными приступами Унтерхарншайдта, при которых наблюдаются возникающие после движения головы обмороки, ощущение жара и чувство «распирания» в голове, фотопсии и головокружение;
- кохлеовестибулярными нарушениями (головокружениями), которые появляются при изменениях положения головы;
- зрительныеми нарушениями (мерцающая скотома, туман перед глазами, боли в глазу, светобоязнь, слезотечение), гортанно-глоточными симптомами (покалывание в горле, извращение вкуса, ощущение першения, кашель, дисфагия);
- изменениями в психической сфере (сенестопатические переживания, астенические, тревожно-ипохондрические и иногда истерические состояния).
Синдром позвоночной артерии на фоне шейного остеохондроза (компрессионно-ирритативная форма синдрома) проявляется:
- Головными болями и парестезиямии гемикранического типа. Для головной боли характерны иррадиация по типу «снимания шлема» и приступообразное усиление при определенных движениях в шейном отделе позвоночника, при тоническом напряжении мышц шеи и длительном однообразном положении головы.
- Болевой контрактурой мышц шеи и возникающем при движении ощущением хруста в шее (симптомы шейного остеохондроза). Возможно наличие компрессионных корешковых синдромов и цервикальной миелопатии.
- Кохлеовестибулярными расстройствами, которые развиваются в результате поражения периферических, стволовых и надъядерных вестибулярных образований.
- Зрительными и глазодвигательными нарушениями (сужением полей зрения).
- Разнообразными вариантами синдрома Валенберга–Захарченко.
- Приступами «дроп-атак».
- Гипоталамическими нарушениями.
Развитие синдрома, при котором страдает позвоночная артерия, проходит в два этапа – дистонического и органического. Симптомы и лечение для каждого этапа различаются и важно установить степень поражения артерий, изучив информацию о признаках течения болезни.
В первом случае человек начинает ощущать такие симптомы, как:
- постоянная боль в височных и затылочной области головы, которая усиливается при движениях или нахождении в одной позе длительное время;
- преходящие головокружения различной интенсивности;
- нарушения зрительного восприятия, выражающиеся в появлении «мушек», «снежинок». Также наблюдается одностороннее снижение остроты периферического зрения.
При отсутствии необходимых мероприятий в оказании помощи больному, начальная стадия болезни быстро прогрессирует и начинается более тяжелый этап её протекания – ишемический (органический). На данном этапе симптомы носят более угрожающий характер, так как недостаточный кровоток не может обеспечить мозг всем необходимым.
Признаки органического течения болезни имеют следующую симптоматику:
- приступы внезапного головокружения с выраженной тошнотой. Нередко на фоне данного дискомфорта возникают предобморочные состояния;
- нарушается координация осмысленных движений, онемение отдельных участков верхних конечностей;
- выраженная афиксия с частичным нарушением устной и письменной речи;
- беспричинное повышение артериального давления;
- возникновение шума или звона в ухе;
- стенокардия.
В случаях появления любых из вышеперечисленных ощущений, человеку требуется немедленно вызвать карету «скорой помощи», так как в большинстве случаев потребуется срочная госпитализация. До приезда медиков больного помещают в проветренное помещение и укладывают на ровную поверхность.
Наиболее часто у пациентов с данным синдромом наблюдаются головные боли, которые могут как случаться в виде периодических приступов, так и быть почти постоянными. Эпицентром болевых ощущений является область затылка, но распространяться оттуда они могут на лоб и виски.
Этот симптом зачастую усиливается со временем. Постепенно становится болезненным наклон или поворот головы, а со временем появляются аналогичные ощущения на коже в области роста волос, которые усиливаются во время прикосновений. Это может сопровождаться жжением. Шейные позвонки при поворотах головы начинают «хрустеть».
Другие признаки, встречающиеся чуть реже:
- Повышения артериального давления;
- Звон и шум в ушах;
- Тошнота;
- Боли в сердце;
- Повышенная утомляемость организма;
- Головокружение, вплоть до предобморочного состояния;
- Потери сознания;
- Боль в шее или чувство сильной напряжённости;
- Нарушение зрения, иногда просто боль в ушах, также могут болеть глаза – в обоих случаях часто с одной стороны ощущения сильнее, чем с другой.
В долгосрочной перспективе на фоне данного синдрома может развиться вегето-сосудистая дистония, повышенное внутричерепное давление (гипертензия), онемение конечностей, обычно пальцев рук. Также проявляются различные психические отклонения – раздражительность, злость без причины, страх, перепады настроения.
Такие симптомы возникают далеко не сразу. Но, учитывая страсть наших сограждан к самолечению без диагноза, да и просто к тому, чтобы затягивать обращение к врачу, когда всё болит, часто они обращаются уже с этими признаками.
Основные симптомы синдрома связаны с развитием постоянного чувства болезненности затылочной области: регулярного, изнуряющего, пульсирующего, приступообразного или возникающего даже при незначительных прикосновениях.
Дополнительно возникают другие симптомы, свидетельствующие о нарушениях:
- если пациент резко встанет или повернет голову, то у него сильно кружится голова.
- Тошнота.
- Из-за сдавления может возникнуть интенсивная головная боль, сопровождающаяся зрительными нарушениями: появляются радужные полосы, мерцающие пятна.
- Темнеет в глазах.
- Признаком синдрома шейной артерии может быть временное нарушение функционирование органов зрения: вспышки, выпадение зрительного поля, развитие конъюнктивита.
- Нарушена координация движений.
- Пациенту сложно сохранять устойчивость.
У детей
У детей и подростков СПА может развиться по причине наличия врожденных костных и/или сосудистых аномалий в области расположения ПА, а также вследствие полученных травм шеи. При любом подозрении на формирование данной патологии у ребенка, родителям необходимо в срочном порядке обратиться к неврологу с целью подтверждения или опровержения этого диагноза и принятия соответствующих ситуации лечебных мер.
Своевременное диагностирование СПА в детском возрасте и проведение адекватной терапии в подавляющем большинстве случаев позволяет врачам успешно бороться с негативными проявлениями этой патологии и если не полностью устранить ее причину, то, по крайней мере, значительно облегчить состояние юного пациента.

 Детралекс
Детралекс Актовегин
Актовегин Нимесил
Нимесил Пентоксифиллин
Пентоксифиллин Ницерголин
Ницерголин Циннаризин
Циннаризин Вазокет
Вазокет Нормовен
Нормовен L-Лизина Эсцинат
L-Лизина Эсцинат Целекоксиб
Целекоксиб Лорноксикам
Лорноксикам Ксефокам
Ксефокам Трентал
Трентал Доксазозин
Доксазозин Тамсулозин
Тамсулозин Нимодипин
Нимодипин Кавинтон
Кавинтон Винпоцетин
Винпоцетин Церебролизин
Церебролизин Милдронат
Милдронат Тизалуд
Тизалуд Суматриптан
Суматриптан Дротаверин
Дротаверин Бетагистин
Бетагистин


Оставить комментарий