- Что включает в себя первая помощь при переломах
- Обезболивание
- Что такое репозиция
- Обезболивание
- Диагностика
- Классификация
- Открытые переломы
- Закрытые переломы
- Лечение
- Механизм повреждения и возникающие при этом переломы костей.
- Виды переломов:
- Осложнения
- Признаки перелома ноги
- Причины перелома
- Симптомы перелома голени
- Основные симптомы
- Степени тяжести
Оглавление
Что включает в себя первая помощь при переломах
- Обезболивание;
- Противошоковые мероприятия;
- Остановка кровотечения;
- Восполнение объема циркулирующей крови;
- Иммобилизация поврежденной конечности;
- Транспортировка пострадавшего в травматологическое отделение стационара.
Обезболивание
В травматологии существует два вида обезболивания:
- Общее;
- Местное.
Показания для общего обезболивания при переломах:
- Длительные операции, которые сопровождаются значительной кровопотерей;
- Компрессионные переломы позвонков;
- Перелом тазобедренного сустава;
- Перелом плечевого сустава;
- Перелом бедренной кости;
- Перелом плечевой кости;
- Сложные внутрисуставные переломы;
- Множественные переломы;
- Сочетанные травмы.
Общее обезболивание проводится следующими фармакологическими группами:
- Наркотические анальгетики (например, промедол);
- Ненаркотические анальгетики (например, анальгин);
- Кеторол;
- Нестероидные противовоспалительные средства (например, найз).
Виды местного обезболивания, которые применяются при переломах костей:
- Футлярная новокаиновая блокада по Вишневскому (введение раствора новокаина в гематому или в фасциальные футляры);
- Перидуральная анестезия;
- Проводниковая анестезия (блокада крупных нервных стволов);
- Внутрикостная анестезия.
При внутрикостной анестезии вместе с анестетиком (обычно новокаином) можно вводить антибактериальные препараты и таким образом создавать их высокие концентрации в месте повреждения кости.
Что такое репозиция
Репозиция – это манипуляция, которая направлена на сопоставление костных отломков и устранение всех видов смещений.
Существует два вида репозиции:
- Открытая (выделение и сопоставление костных отломков происходит в процессе операции);
- Закрытая (сопоставление костных отломков происходит без обнажения места перелома).
Одномоментно правильно сопоставить костные отломки можно при переломах костей верхних и нижних конечностей. Но существуют исключения: например, при переломе бедра сопоставить одномоментно костные фрагменты нельзя, так как этому препятствует напряжение мышц ноги.
Способы одномоментной репозиции:
- «Ручная» репозиция;
- При помощи специальных приспособлений (например, ортопедический стол);
- При помощи специальных компрессионно-дистракционных аппаратов.
Постепенную репозицию применяют при застарелых переломах костей и при переломе бедра.
Способы постепенного вправления:
- Скелетное вытяжение;
- При помощи специальных компрессионно-дистракционных аппаратов.
Факторы, от которых зависят способы обездвиживания костных отломков:
- Общее состояние пациента;
- Возраст;
- Локализация перелома;
- Характер перелома;
- Наличие осложнений после перелома;
- Обширность повреждения кожных покровов и мягких тканей;
- Характер раневой поверхности;
- Степень загрязнения раны.
Травматолог должен выбрать такой метод фиксации костных отломков, который обеспечивает надежную фиксацию и не вызывает у пациента осложнений. Метод должен позволять больному как можно раньше включиться в процесс реабилитации и способствовать его ранней активизации.
Способы фиксации костных отломков:
- Гипсовые повязки;
- Лечебные шины;
- Скелетное вытяжение;
- Аппараты для внеочаговой чрезкостной фиксации;
- Погружной остеосинтез.
Если у пострадавшего диагностирован поперечный перелом без смещения костных отломков или они незначительно смещены, то после того как была проведена успешная одномоментная репозиция костных отломков, больному показана фиксация гипсовыми лангетами или повязками.
Внеочаговая фиксация и скелетное вытяжение используется при оскольчатых и раздробленных переломах, а также переломах, которые сопровождаются значительным разрывом мягких тканей, ожогом, отморожением и загрязнением.
Косые, винтовые и винтообразные переломы, повреждения бедренной и плечевой кости, переломы в области предплечья должны фиксироваться в ходе операции различными металлическими конструкциями (штифты, пластины, спицы).
Общая последовательность
при переломе голени следующая:
- Дать обезболивающее;
- Снять обувь с поврежденной ноги;
- Остановить кровотечение и обработать края раны;
- Зафиксировать ногу при помощи шины или любых подручных материалов.
Рассмотрим каждый пункт более подробно.
Обезболивание
В первую очередь при переломе голени, если имеется такая возможность, следует купировать болевой синдром. Для этого можно дать человеку таблетку любого болеутоляющего средства (например,
, Нимесулид,
, Седальгин, МИГ и т.д.) или внутримышечно ввести раствор местного анестетика (Новокаин,
, Ультракаин и т.д.). Вводить раствор анестетика следует как можно ближе к месту перелома костей.
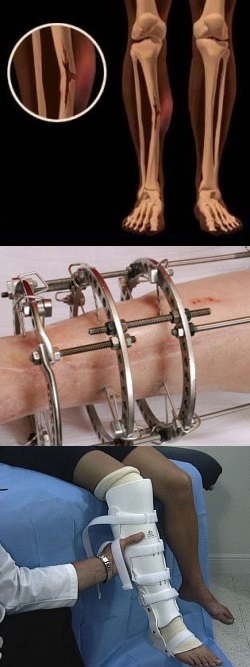
Затем необходимо снять обувь с ноги человека, поскольку быстро увеличивающийся травматический отек будет провоцировать сильное сдавление тканей, что вызовет усиление болевого синдрома. Перемещать ногу следует аккуратно, поддерживая ее за коленный и голеностопный суставы обоими руками (рисунок 1).
Рисунок 1 – Правила перемещения ноги при переломе голени.
После этого аккуратно разрезают или разрывают одежду, имеющуюся на ноге и осматривают поверхность кожного покрова голени. Если на ней есть открытая и кровоточащая
, то следует определить, опасно ли
. Если кровь выливается струей, то кровотечение опасно, поскольку отломками кости был поврежден крупный кровеносный сосуд. В этом случае следует остановить кровотечение, сделав тампонаду раны любым куском чистой ткани, бинта, ваты, марли и т.д.
Для этого ткань или вату аккуратно запихивают в рану, утрамбовывая каждый слой пальцем или каким-либо инструментом. Поверх тампонады накладывают нетугую обычную повязку. Останавливать кровотечение наложением жгута не рекомендуется, поскольку при сложном переломе стягивание мышц может привести к смещению отломков костей, которые разорвут сосуд в другом месте, что усугубит ситуацию.

Если кровь просто сочится из раны, то делать тампонаду раны не нужно. В этом случае следует просто обработать края раны любым имеющимся под рукой антисептиком (марганцовка, Хлоргексидин, перекись водорода, йод, зеленка, любая спиртосодержащая жидкость и т.д.), не заливая его внутрь раневого отверстия.
После перевязки раны и остановки кровотечения наступает наиболее важный этап первой помощи при переломе голени, заключающийся в обездвиживании ноги (иммобилизации), необходимом для фиксации текущего положения мягких тканей и костей с целью избегания их перемещения, в ходе которого они могут разорвать сосуды, нервы, мышцы и связки, тем самым, усугубить и утяжелить травму.
Накладывать шину на поврежденную ногу необходимо таким образом, чтобы коленный и голеностопный сустав оказались обездвиженными (см. рисунок 2). Для этого нужно взять два любых (палка, зонтик и т.д.) имеющихся прямых и относительно длинных предмета (не менее полуметра) и приложить их к травмированной ноге с наружной и внутренней стороны таким образом, чтобы один их конец оказался на уровне пятки, а второй доходил до середины бедра.
Затем данные предметы плотно прибинтовывают к ноге в нескольких местах любыми подручными средствами – шнурками, галстуками, бинтами, кусками ткани и т.д. Перед привязыванием длинного предмета к ноге желательно обернуть его мягкой тканью.
Рисунок 2 – Наложение шины на ногу при переломе голени
После такой иммобилизации конечности человека необходимо самостоятельно доставить в больницу, или при наличии возможности вызвать “скорую помощь”. При транспортировке нельзя опираться на поврежденную ногу даже минимально.
Диагностика
Лечение переломов ног, как правило, назначается после проведения диагностики заболеваний. На современном этапе при обычных обстоятельствах практически в каждом случае назначается рентгенография. При получении снимков в прямой и боковой проекциях вероятность установления неправильного диагноза сводится к минимуму, так как они позволяют визуально увидеть наличие и характер перелома и определиться с принятием мер.
Проведение лечения предполагает приведение поврежденных костей ног в правильное положение с обязательной последующей фиксацией. В большинстве случаев в качестве первой помощи является принятие обезболивающих препаратов через капельницу или ингаляционную маску, а также обеспечение неподвижности конечности посредством шины.
После определения характера перелома докторам предоставляется возможность предпринять дальнейшие меры. В том случае когда имеется перелом без наличия смещений и отеков, лечение ограничивается наложением гипсовой повязки.
Когда же нога сильно отекает, накладывается шина.
Если кости смещаются, то перед фиксацией их необходимо поставить на место. Данная процедура называется репозицией закрытого типа. При ее проведении больному может быть назначен местный или общий наркоз, при котором полностью будут отсутствовать болевые ощущения.
Некоторые серьезные переломы ног требуют хирургического вмешательства с последующей внутренней фиксацией кости при помощи спиц, пластин, винтов или прутиков. Металлические конструкции могут быть впоследствии удалены или оставлены в ноге в том случае, если они не вызывают ощущения дискомфорта и являются основными фиксаторами и заменителями утраченных или разломанных участков костной ткани.
В очень редких случаях используется внешний каркас с возможностью закрепления костей в нужном положении при помощи болтов, которые подлежат обязательному снятию после сращивания. Проведение хирургической операции предусматривает в обязательном порядке последующее наложение гипсовой повязки для предоставления возможности правильного сращивания костей ног.
Процесс сращивания будет проходить под периодическим контролем травматолога-ортопеда. Обычно первый осмотр назначается пациентам по прошествии одной или двух недель после наложения гипса. Самые сложные переломы при обычном раскладе подлежат заживлению в период от 3 месяцев до полугода.
Поскольку клиника при таких травмах весьма разнообразна, а некоторые признаки в ряде случаев отсутствуют, при постановке диагноза большое внимание уделяется не только клинической картине, но и выяснению обстоятельств травмирующего воздействия. Для большинства переломов характерен типичный механизм, так, при падении с упором на ладонь часто возникает перелом луча в типичном месте, при подворачивании ноги – перелом лодыжек, при падении на ноги или ягодицы с высоты – компрессионный перелом позвонков.
Обследование пациента включает в себя тщательный осмотр на предмет возможных осложнений. При повреждении костей конечностей обязательно проверяют пульс и чувствительность в дистальных отделах, при переломах позвоночника и черепа оценивают рефлексы и кожную чувствительность, при повреждении ребер выполняют аускультацию легких и т. д. Особое внимание уделяют пациентам, находящимся в бессознательном состоянии либо в состоянии выраженного алкогольного опьянения. При подозрении на осложненный перелом назначают консультации соответствующих специалистов (нейрохирурга, сосудистого хирурга) и дополнительные исследования (например, ангиографию или ЭхоЭГ).
Окончательный диагноз устанавливают на основании рентгенографии. К числу рентгенологических признаков перелома относят линию просветления в области повреждения, смещение отломков, перерыв коркового слоя, деформации кости и изменение костной структуры (просветление при смещении фрагментов плоских костей, уплотнение при компрессионных и вколоченных переломах). У детей, кроме перечисленных рентгенологических симптомов, при эпифизеолизах может наблюдаться деформация хрящевой пластинки ростковой зоны, а при переломах по типу зеленой ветки – ограниченное выстояние коркового слоя.
- Анамнез;
- Жалобы;
- Клинические признаки перелома;
- Дополнительные методы обследования.
Если врач у пострадавшего правильно собрал анамнез, это позволяет установить не только механизм, но и характер повреждения кости.
Клинический диагноз обязательно должен быть подтвержден рентгенологическим методом диагностики. Для того чтобы получить более полную информацию о переломе, травмированную кость снимают как минимум в двух проекциях с обязательным захватом рядом расположенных суставов.
При сложных и сочетанных травмах пострадавшему показано проведение компьютерной томографии и магнитно-резонансной томографии.
- Оказание первой медицинской помощи пострадавшему на месте травмы в зависимости от вида перелома;
- Транспортировка пострадавшего в стационар;
- Диагностика перелома;
- Реанимационные мероприятия;
- Лечение повреждений, которые угрожают жизни пострадавшего;
- Лечение переломов;
- Реабилитация.
Цель занятия.
Классификация
- Травматические
- Открытые;
- Огнестрельные (относятся к открытым);
- Неогнестрельные;
- Закрытые
- Патологические
- Опухоль (доброкачественная и злокачественная);
- Костная киста;
- Несовершенный остеогенез;
- Тяжелые хронические заболевания;
- Остеопороз;
- Истонченная кость в результате оперативного вмешательства.
- Закрытые
- Единичные;
- Множественные;
- Комбинированные;
- Сочетанные.
- Открытые
- Неогнестрельные;
- Огнестрельные.
Открытые переломы
Открытые переломы сопровождаются повреждением кожи и мягких тканей и сообщаются с внешней средой. Этот вид травмы характеризуется тем, что у пострадавшего в результате перелома образуется раневая поверхность, кровотечение и микробное загрязнение. Огнестрельные ранения, как правило, сопровождаются тяжелым повреждением мягких тканей и кости.
У некоторых больных рана образуется не сразу после травмы, а через некоторое время. Ее появление обусловлено тем, что острая часть смещенного костного отломка разрывает мышцы, кожу и кровеносные сосуды. Такой вид перелома называется вторично открытым.
Закрытые переломы
Этот вид нарушения целостности кости не сопровождается ранением кожных покровов. Однако при закрытых переломах могут повреждаться крупные сосуды, и тогда они сопровождаются кровопотерей.
Средняя величина кровопотери при закрытых переломах:
- Перелом бедренной кости — 1.5-2 л;
- Перелом костей голени — 600-700 мл;
- Перелом костей предплечья – 100-220 мл;
- Перелом плечевой кости — 300-400 мл.
Переломы костей у человека могут быть единичными и множественными. При тяжелых травмах у пострадавшего могут возникать сочетанные переломы опорно-двигательного аппарата, которые сопровождаются повреждением внутренних органов и костей черепа.
К комбинированным повреждениям относятся переломы костей, которые возникают при воздействии на организм нескольких факторов (например, переломы костей сопровождаются термическим, химическим и радиационным поражением).
Цель занятия.
Познакомить
студентов с классификацией переломов
костей, научить их клиническому
обследованию больных с переломами
опорно-двигательной системы, сформировать
у студентов умение проводить клиническую
и рентгенологическую диагностику
переломов.
После
практического занятия студент должен
ЗНАТЬ:
-
Механизм
повреждения и возникающие при этом
переломы костей. -
Классификацию
переломов опорно-двигательной системы. -
Клинические
симптомы перелома. -
Виды
смещения фрагментов сломанной кости
в зависимости от механизма травмы и
локализации перелома. -
Клинические
симптомы первичных и вторичных ранних
осложнений переломов. -
Рентгенологическую
семиотику различных видов переломов. -
Особенности
переломов – патологическая анатомия,
клиническая и рентгенологическая
диагностика у детей и подростков. -
Особенности
открытых переломов – характеристика
раны, определение отслойки тканей,
жизнеспособность мышц.
После
практического занятия студент должен
УМЕТЬ:
-
Выяснить
жалобы и собрать анамнез у больных с
переломами. -
Провести
осмотр больного с переломом (переломами)
различной локализации и выявить
характерные клинические симптомы
перелома. -
В
результате клинического обследования
диагностировать осложнения со стороны
сосудов, нервов, мягких тканей. -
В
результате клинического обследования
больного выявить или исключить такие
осложнения острого периода травматической
болезни, как травматический шок,
кровопотерю, жировую эмболию. -
Интерпретировать
рентгенологические данные.
-
Сформулировать
диагноз повреждения опорно-двигательной
системы и возможных ранних осложнений
вследствие этого повреждения.
В зависимости от исходной структуры кости все переломы делят на две большие группы: травматические и патологические. Травматические переломы возникают на здоровой неизмененной кости, патологические – на кости, пораженной каким-то патологическим процессом и вследствие этого частично утратившей свою прочность. Для образования травматического перелома необходимо значительное воздействие: сильный удар, падение с достаточно большой высоты и т. д. Патологические переломы развиваются при незначительных воздействиях: небольшом ударе, падении с высоты собственного роста, напряжении мышц или даже перевороте в постели.
С учетом наличия или отсутствия сообщения между областью повреждения и внешней средой все переломы подразделяются на закрытые (без повреждения кожных покровов и слизистых оболочек) и открытые (с нарушением целостности кожи или слизистых). Проще говоря, при открытых переломах на коже или слизистой оболочке есть рана, а при закрытых рана отсутствует. Открытые переломы, в свою очередь, делят на первично открытые, при которых рана возникает в момент травматического воздействия и вторично открытые, при которых рана образуется через некоторое время после травмы в результате вторичного смещения и повреждения кожи одним из отломков.
В зависимости от уровня повреждения выделяют следующие переломы:
- Эпифизарные (внутрисуставные) – сопровождаются повреждением суставных поверхностей, разрывом капсулы и связок сустава. Иногда сочетаются с вывихом или подвывихом – в этом случае говорят о переломовывихе.
- Метафизарные (околосуставные) – возникают в зоне между эпифизом и диафизом. Часто бывают вколоченными (дистальный отломок внедряется в проксимальный). Смещение фрагментов, как правило, отсутствует.
- Диафизарные – образуются в средней части кости. Самые распространенные. Отличаются наибольшим многообразием – от относительно несложных до тяжелых многооскольчатых повреждений. Обычно сопровождаются смещением отломков. Направление и степень смещения определяются вектором травмирующего воздействия, тягой прикрепленных к отломкам мышц, весом периферической части конечности и некоторыми другими факторами.
С учетом характера излома различают поперечные, косые, продольные, винтообразные, оскольчатые, полифокальные, раздробленные, компрессионные, вколоченные и отрывные переломы. В метафизарной и эпифизарной зоне чаще возникают V- и Т-образные повреждения. При нарушении целостности губчатой кости обычно наблюдается внедрение одного фрагмента в другой и компрессия костной ткани, при которой вещество кости разрушается и сминается. При простых переломах кость разделяется на два фрагмента: дистальный (периферический) и проксимальный (центральный). При полифокальных (двойных, тройных и т. д.) повреждениях на протяжении кости образуется два или более крупных отломка.
Для оскольчатых переломов также характерно образование нескольких отломков, но расположенных «более тесно», в одной зоне кости (различие между полифокальными и оскольчатыми повреждениями достаточно условно, поэтому в клинической практике для их обозначения обычно используют общий термин «оскольчатые» переломы). В случае, когда кость разрушается и превращается в массу отломков на значительном протяжении, переломы называют раздробленными.
С учетом механизма травмы выделяют переломы от сжатия или сдавления, скручивания и сгибания, повреждения в результате сдвига и отрывные переломы. Повреждения от сжатия или сдавления образуются в области метафизов трубчатых костей и тел позвонков. Переломы от сгибания могут возникать под действием непрямой или прямой сил; для таких повреждений характерно образование поперечного разрыва кости с одной стороны и треугольного фрагмента с другой.
Повреждения от скручивания образуются при попытке форсированного поворота кости вокруг ее продольной оси (характерный пример – «полицейский перелом» плеча при выкручивании руки); линия излома проходит спирально или винтообразно. Причиной отрывных переломов является сильное мышечное напряжение, вследствие которого от кости отрывается небольшой отломок в области прикрепления мышц; такие травмы могут возникать в области лодыжек, надколенника и надмыщелков плеча. Повреждения от сдвига наблюдаются при воздействии прямой силы; для них характерна поперечная плоскость излома.
В зависимости от степени повреждения кости выделяют полные и неполные переломы. К неполным относят нарушения целостности кости по типу надлома (излом распространяется менее чем на половину диаметра кости), трещины (излом занимает более половины диаметра), растрескивания или вдавления. При неполных повреждениях кости смещения отломков не наблюдается. При полных переломах возможно смещение (перелом со смещением) по длине, под углом, по периферии, по ширине и по оси (ротационное).
Различают также множественные и изолированные переломы. При изолированных наблюдается нарушение целостности одного анатомо-функционального образования (перелом диафиза бедра, перелом лодыжек), при множественных – повреждение нескольких костей или одной кости в нескольких местах (одновременный перелом диафиза и шейки бедра; перелом обеих голеней; перелом плеча и предплечья). Если отломок кости наносит повреждение внутренним органам, говорят об осложненном переломе (например, перелом позвоночника с повреждением спинного мозга).
Все переломы сопровождаются более или менее выраженным разрушением мягких тканей, что обусловлено как непосредственно травмирующим воздействием, так и смещением костных фрагментов. Обычно в зоне травмы возникают кровоизлияния, ушиб мягких тканей, локальные разрывы мышц и разрывы мелких сосудов. Все перечисленное в сочетании с кровотечением из отломков кости становится причиной формирования гематомы. В отдельных случаях сместившиеся костные фрагменты повреждают нервы и магистральные сосуды. Возможно также сдавление нервов, сосудов и мышц между отломками.
В настоящее время существует несколько классификаций переломов голени, основанных на месте повреждения, характере, количеству и расположению костных отломков, а также по степени повреждения мягких тканей и суставов.
Единичные и множественные переломы голени. В зависимости от количества образованных костных отломков переломы голени подразделяются на единичные и множественные. При единичном переломе голени целостность кости нарушена только в одном месте.

И в этом месте имеется два свободных конца сломанной кости (отломка). При множественных переломах целостность кости нарушена одновременно в нескольких местах, вследствие чего образуется более двух костных отломков.
Прямые, косые и спиралевидные переломы. В зависимости от характера линии перелома их подразделяют на прямые, косые и спиральные. Если кость сломалась ровно поперек, то это прямой перелом. Если же она сломалась по диагонали, то это косой перелом. Если линия перелома неровная, напоминающая спираль, то это, соответственно, спиральный перелом.
Лечение
Лечение может осуществляться в травмпункте или в условиях травматологического отделения, быть консервативным или оперативным. Целью лечения является максимально точное сопоставление отломков для последующего адекватного сращения и восстановления функции поврежденного сегмента. Наряду с этим, при шоке проводятся мероприятия по нормализации деятельности всех органов и систем, при повреждениях внутренних органов или важных анатомических образований – операции или манипуляции по восстановлению их целостности и нормальной функции.
На этапе первой помощи осуществляют обезболивание и временную иммобилизацию с использованием специальных шин или подручных предметов (например, досок). При открытых переломах по возможности удаляют загрязнения вокруг раны, рану закрывают стерильной повязкой. При интенсивном кровотечении накладывают жгут. Проводят мероприятия по борьбе с шоком и кровопотерей. При поступлении в стационар выполняют блокаду места повреждения, осуществляют репозицию под местной анестезией или общим наркозом. Репозиция может быть закрытой или открытой, то есть, через операционный разрез. Затем отломки фиксируют, используя гипсовые повязки, скелетное вытяжение, а также наружные или внутренние металлоконструкции: пластины, штифты, винты, спицы, скобы и компрессионно-дистракционные аппараты.
Консервативные методы лечения подразделяются на иммобилизационные, функциональные и тракционные. Иммобилизационные методики (гипсовые повязки) обычно применяют при переломах без смещения или с небольшим смещением. В ряде случаев гипс также используют при сложных повреждениях на заключительном этапе, после снятия скелетного вытяжения или оперативного лечения. Функциональные методики показаны, в основном, при компрессионных переломах позвонков. Скелетное вытяжение обычно используют при лечении нестабильных переломов: оскольчатых, винтообразных, косых и т. д.
Наряду с консервативными методиками, существует огромное количество хирургических методов лечения переломов. Абсолютными показаниями к операции являются значительное расхождение между отломками, исключающее возможность сращения (например, перелом надколенника или локтевого отростка); повреждение нервов и магистральных сосудов; интерпозиция отломка в полость сустава при внутрисуставных переломах; угроза возникновения вторичного открытого перелома при закрытых повреждениях. К числу относительных показаний относится интерпозиция мягких тканей, вторичное смещение фрагментов кости, возможность ранней активизации больного, сокращение сроков лечения и облегчение ухода за пациентом.
В качестве дополнительных методов лечения широко используют ЛФК и физиотерапию. На начальном этапе для борьбы с болью, улучшения кровообращения и уменьшения отека назначают УВЧ, индуктотермию и ультразвук. В дальнейшем применяют электростимуляцию мышц, УФ-облучение, электрофорез или фонофорез. Для стимуляции сращения используют лазеротерапию, дистанционную и аппликационную магнитотерапию, переменные и постоянные токи.
Лечебная физкультура является одним из важнейших компонентов лечения и реабилитации при переломах. На начальном этапе используют упражнения для предупреждения гипостатических осложнений, в последующем основной задачей ЛФК становится стимуляция репаративных обменных процессов, а также профилактика контрактур. Программу упражнений врачи ЛФК или реабилитологи составляют индивидуально, с учетом характера и периода травмы, возраста и общего состояния больного. На ранних стадиях применяют дыхательные упражнения, упражнения на изометрическое напряжение мышц и активные движения в здоровых сегментах конечности. Затем больного обучают ходить на костылях (без нагрузки или с нагрузкой на поврежденную конечность), в последующем нагрузку постепенно увеличивают. После снятия гипсовой повязки проводят мероприятия по восстановлению сложнокоординированных движений, силы мышц и подвижности суставов.
При использовании функциональных методов (например, при компрессионных переломах позвоночника) ЛФК является ведущей лечебной методикой. Пациента обучают специальным упражнениям, направленным на укрепление мышечного корсета, декомпрессию позвоночника и выработку двигательных стереотипов, исключающих усугубление травмы. Вначале упражнения выполняют лежа, затем – стоя на коленях, а потом – и в положении стоя.
Кроме того, при всех видах переломов применяют массаж, позволяющий улучшить кровообращение и активизировать обменные процессы в области повреждения. На заключительном этапе пациентов направляют на санаторно-курортное лечение, назначают йодобромные, радоновые, хлоридно-натриевые, хвойно-соляные и хвойныелечебные ванны, а также осуществляют восстановительные мероприятия в условиях специализированных реабилитационных центров.
Для лечения разных видов переломов голени используются различные модификации одних и тех же методик, которые приводят к выздоровлению и сращению костей за минимально короткий срок. Однако общая последовательность действий в лечении любого перелома голени совершенно одинаковая, и поэтому ее можно считать принципами терапии данной травмы.
Итак, лечение любого перелома голени производится последовательным применением следующих действий:1. Репозиция костных отломков, заключающаяся в придании кускам кости нормального положения, необходимого для последующего правильного срастания.
Репозиция может осуществляться руками хирурга одномоментно под местной анестезией, при помощи системы скелетного вытяжения или в ходе операции. Операция проводится либо при открытых переломах, либо при неудачной репозиции руками или методом скелетного вытяжения.2.
Фиксация костных отломков в нормальном положении при помощи различных приспособлений, таких, как спицы Киршнера, боковые петли, болты, пластины, аппараты Илизарова, Костюка, Калнберза, Ткаченко, Гофмана и др.3.
Иммобилизация конечности путем наложения гипсовой лонгеты или установки компрессионно-дистракционных аппаратов (например, Илизарова, Костюка, Калнберза, Ткаченко, Гофмана и др.) на несколько недель или месяцев, пока не образуется костная мозоль, и перелом не срастется.
В каждом конкретном случае методики и материалы, используемые для репозиции, фиксации костных отломков и иммобилизации конечности могут быть различными, и их выбор осуществляется врачом-хирургом или травматологом на основании учета специфики и особенностей перелома.
При неэффективности одних методов, в процессе лечения перелома они могут заменяться другими. Рассмотрим особенности лечения переломов различных участков голени и оптимально подходящие для этого методики.
Сразу после поступления больного в стационар в область травмы вводят
, Лидокаин и др.), производят
сустава и удаляют скопившуюся в нем кровь. Если перелом закрытый и без смещения, то сразу после обезболивая накладывают на ногу гипсовую повязку на 1 месяц. По истечении месяца гипс снимают и назначают реабилитационные мероприятия. Полноценно нагружать ногу можно через 2 месяца после получения травмы.
Если перелом со смещением, то после обезболивания производится репозиция отломков, а затем их фиксация с одновременной иммобилизацией путем наложения гипсовой лонгеты на 6 – 7 недель. Если руками сопоставить отломки невозможно, то репозицию осуществляют методом скелетного вытяжения в течение 4 – 8 недель.
После вытяжения в зависимости от толщины костной мозоли на ногу накладывают либо тугую повязку, либо гипсовую лонгету, оставляя ее до полного сращения костей. Полноценно нагружать ногу можно через 3 месяца после перелома.
В настоящее время наложение гипсовой лонгеты часто заменяют установкой аппарата Илизарова с предварительным введением в ткани специальных винтов и пластин, которые удерживают костные отломки в правильном положении после репозиции. В этом случае заживление перелома происходит без наложения гипса.
При переломах большой берцовой или обеих костей голени со смещением необходимо сделать репозицию под местным обезболиванием. После этого накладывают гипс от середины бедра до кончиков пальцев на 2,5 – 3 месяца.
Однако последствием длительного ношения гипсовой лонгеты является тугоподвижность коленного и голеностопного суставов, поэтому при наличии возможности врачи предпочитают иммобилизовывать конечность при помощи стержневых компрессионно-дистракционных аппаратов типа Костюка, Илизарова, СКИД, Гофмана и др.
Косые, спиральные, осколочные и другие переломы диафизов костей голени, имеющие тенденцию к вторичному смещению отломков, необходимо лечить при помощи системы скелетного вытяжения. То есть, после репозиции отломков человека укладывали на систему скелетного вытяжения на 3 – 4 недели, после чего накладывают гипсовую лонгету от средней трети бедра до кончиков пальцев еще на 1,5 – 2,5 месяца.
Полное восстановление после травмы наступает через 5 – 6 месяцев, а ходить без костылей и палочки можно начинать через 4 – 4,5 месяца.

Переломы лодыжек являются тяжелыми, поскольку при них всегда возникает повреждение голеностопного сустава. Поэтому репозиция костных отломков чаще всего производится в ходе операции. Фиксируются отломки спицами, болтами или пластинками, после чего накладывается В-образная гипсовая повязка от средины голени до начала пальцев ноги.
Если после репозиции костных отломков на ноге очень большой отек, то голень укладывают на шину Белера на систему скелетного вытяжения до тех пор, пока отечность не уменьшится. Только после схождения отека на ногу накладывается гипсовая повязка.
Если произошел перелом головки большеберцовой кости, то репозиция руками невозможна, и ее производят в ходе хирургической операции, после которой человека укладывают на систему двойного скелетного вытяжения на 3 – 4 недели.
Затем на ногу накладывают гипсовый сапожок на 3 – 3,5 месяца. Если не проводить скелетного вытяжения, то кости срастутся неправильно, и стопа приобретет деформированную форму, которую можно будет исправить только повторной операцией.
Полное заживление перелома лодыжек наступает через 6 – 7 месяцев после травмы, но для наилучшей реабилитации рекомендуется в течение года после снятия гипса носить супинатор.
- Переломы, при которых невозможно провести репозицию отломков консервативными методами;
- Двойные переломы большеберцовой кости с сильным смещением;
- Изменение нормальной позиции мягких тканей;
- Опасность разрыва кожи, сдавления нервов или сосудов костными отломками;
- Открытый перелом.
Механизм повреждения и возникающие при этом переломы костей.
Существует два механизма возникновения перелома:
- Прямой (у человека возникает перелом кости на месте приложения силы);
- Непрямой (вдали от места приложения силы).
Виды переломов:
- Поперечные;
- Винтовые;
- Винтообразные;
- Косые;
- Оскольчатые;
- Продольные;
- Раздробленные.
Неполные нарушения кости:
- Трещины;
- Надломы;
- Краевые;
- Дырчатые переломы.
Локализация линии перелома
- Нижняя треть;
- Средняя треть;
- Верхняя треть.
Виды смещения костных отломков:
- По ширине;
- По длине;
- По оси (под углом);
- По периферии.
По отношению к суставам:
- Внутрисуставные (линия перелома проходит внутри сустава);
- Внесуставные.
Переломы
костей могут быть врожденные и
приобретенные. Врожденные возникают
внутриутробно, в связи с неполноценностью
костного скелета плода, и в результате
применения силы при извлечении плода
во время родов. Приобретенные переломы
делятся на 2 группы:
-
травматические;
-
патологические.
Патологический
перелом –
это перелом измененной патологическим
процессом кости (воспалительным,
дистрофическим, диспластическим,
опухолевым). Он также возникает от
травмирующей силы, но сила эта может
быть намного меньше той, которая
необходима для возникновения перелома
нормальной, здоровой кости.
Прямым
механизм травмы
считается, если травматическое повреждение
образуется непосредственно в месте
воздействия травмирующей силы. Непрямой
механизм травмы
возникает, когда травмирующая сила
возникает на расстоянии от места
перелома.
Осложнения
К ранним осложнениям относят некроз кожи из-за прямого повреждения или давления костных фрагментов изнутри. При скоплении крови в субфасциальном пространстве возникает субфасциальный гипертензионный синдром, обусловленный сдавлением сосудисто-нервного пучка и сопровождающийся нарушением кровоснабжения и иннервации периферических отделов конечности. В отдельных случаях вследствие этого синдрома или сопутствующего повреждения магистральной артерии может развиваться недостаточность кровоснабжения конечности, гангрена конечности, тромбоз артерий и вен. Повреждение или сдавление нерва чревато развитием пареза или паралича. Очень редко закрытые повреждения костей осложняются нагноением гематомы. Наиболее распространенными ранними осложнениями открытых переломов является нагноение раны и остеомиелит. При множественных и сочетанных травмах возможна жировая эмболия.
Поздними осложнениями переломов являются неправильное и замедленное сращение отломков, отсутствие сращения и ложные суставы. При внутрисуставных и околосуставных повреждениях часто образуются гетеротопические параартикулярные оссификаты, развивается посттравматический артроз. Посттравматические контрактуры могут формироваться при всех видах переломов, как внутри- так и внесуставных. Их причиной является продолжительная иммобилизация конечности либо неконгруэнтность суставных поверхностей вследствие неправильного сращения отломков.
Признаки перелома ноги
Возникновение переломов при получении травм различного происхождения характеризуют следующие относительные симптомы и признаки:
- Усиливающиеся болевые ощущения на месте перелома при осевой нагрузке на ногу.
- Постепенное появление отечности на ноге в пораженной области — данный критерий является относительным и, как правило, не несет уточняющей информации касательно наличия перелома.
- Гематома на месте повреждения также возникает по прошествии определенного времени. У каждого пострадавшего проявляется по — разному. Гематома пульсирующего характера указывает на наличие кровотечения.
- Ограничение подвижности при нарушениях функциональных особенностей ноги при переломах, характеризующееся временной невозможностью оказания какой-либо нагрузки на пострадавшую ногу.
В зависимости от степени тяжести в добавок к относительным признакам переломов добавляются абсолютные:
- неправильное положение ноги, имеющее явные отклонения от естественного вида;
- подвижность конечности в непредусмотренных строением скелета участках ног без задействования суставов;
- ощущение хруста при прощупывании на месте повреждения, имеющее наименование в медицинской терминологии — крепитация;
- наличие отломков костей, которые могут быть видны при переломе открытого типа.
Причины переломов ног могут быть самыми различными, однако все они характеризуют получение травм кости с их видимым повреждением и нарушением целостности строения. К факторам возникновения переломов можно отнести огнестрельные ранения, различные бытовые и производственные травмы, а также повреждения, полученные вследствие занятия спортом.
- У пострадавшего после травмы возникает боль в месте повреждения кости;
- В месте травмирования возникает припухлость и отечность мягких тканей;
- При повреждении костей возникает кровоподтек (гематома);
- Если переломы происходят в руках или ногах, то это ограничивает их подвижность;
- Переломы конечностей сопровождаются их деформацией;
- При переломе кости может изменяться длина конечности;
- После перелома конечностей в руках или ногах появляется патологическая подвижность;
- Активные движения в поврежденных конечностях ограничены;
- При пальпации места повреждения кости определяется крепитация отломков.
Причины перелома
Основной причиной переломов голени является воздействие большой силы, направленное на небольшой участок кости. Кость не выдерживает очень сильного давления и ломается. Наиболее часто давление большой силы возникает при падении на ногу, согнутую или зафиксированную в неудобном положении, например, в ботинке для горных лыж, коньках, между какими-либо предметами и т.д.
Нарушение целостности кости возникает при интенсивном прямом или непрямом воздействии. Непосредственной причиной перелома может стать прямой удар, падение, автомобильная авария, несчастный случай на производстве, криминальный инцидент и пр.
Симптомы перелома голени
В некоторых случаях повреждения может повлечь за собой тяжелые осложнения: сепсис, кровотечение, травмы внутренних органов костными осколками, травматический шок и т. д. Поэтому очень важно оказать помощь пострадавшему как можно скорее.
В младенческом и детском возрасте костные ткани еще не слишком крепкие и весьма эластичные. Из-за этого скелет ребенка более уязвим к влиянию внешних факторов, чем у взрослого человека. Помимо этого, высокий травматизм у детей связан с их подвижным образом жизни и тем, что у них еще слабо развит инстинкт самосохранения.
В организме пожилых людей начинают происходить специфические изменения. С возрастом соли кальция постепенно вымываются из костных тканей, развивается остеопороз и кости теряют свою природную прочность.
Молодые люди чаще всего страдают от таких травм в зимний сезон и при чрезмерных физических нагрузках.
Основные симптомы
Определить повреждения скелета у пострадавшего сразу непросто. Но существует несколько признаков переломов, по которым их можно распознать:
- Неестественная подвижность.
- Увеличение размера и формы конечности.
- Сильные боли при движении.
- Кровоподтек и опухоль на месте травмы.
- Невозможность совершать определенные виды движений (при нарушениях функций конечностей).
После травмы костная ткань нарушается не полностью. Травма может привести к появлению надломов, трещин, краевых и дырчатых переломов. Помимо этого, может образоваться вколоченный перелом, который относят к полным.
Выделяют абсолютные и относительные признаки нарушения целостности кости. Абсолютными признаками являются деформация конечности, крепитация (костный хруст, который может различаться ухом или определяться под пальцами врача при пальпации), патологическая подвижность, а при открытых повреждениях – видимые в ране костные отломки. К числу относительных признаков относится боль, отек, гематома, нарушение функции и гемартроз (только при внутрисуставных переломах). Боль усиливается при попытке движений и осевой нагрузке. Отек и гематома обычно возникают через некоторое время после травмы и постепенно нарастают. Нарушение функции выражается в ограничении подвижности, невозможности или затруднении опоры. В зависимости от локализации и вида повреждения некоторые из абсолютных или относительных признаков могут отсутствовать.
Наряду с местными симптомами, для крупных и множественных переломов, характерны общие проявления, обусловленные травматическим шоком и кровопотерей вследствие кровотечения из отломков кости и поврежденных близлежащих сосудов. На начальном этапе наблюдается возбуждение, недооценка тяжести собственного состояния, тахикардия, тахипноэ, бледность, холодный липкий пот. В зависимости от преобладания тех или иных факторов АД может быть снижено, реже – незначительно повышено. В последующем пациент становится вялым, заторможенным, АД снижается, количество выделяемой мочи уменьшается, наблюдается жажда и сухость во рту, в тяжелых случаях возможна потеря сознания и дыхательные нарушения.
Симптоматика переломов голени несколько отличается друг от друга в зависимости от локализации повреждения, однако имеются и общие клинические признаки. Так, при любой локализации перелома появляется сильная боль,

и изменение окраски кожного покрова. При попытках пошевелить конечностью или ощупать ее можно услышать хруст костных отломков, трущихся друг о друга. Опереться на сломанную ногу невозможно. Также невозможно совершить какое-либо активное движение голенью. Внешне может быть видно укорочение или удлинение ноги, или осколки кости, торчащие из раны.
Если сломанная кость травмировала малоберцовый нерв, то стопа начинает свисать и ее невозможно согнуть. Если отломки костей травмировали кровеносные сосуды, то кожа голени становится бледной или синюшной.
Вышеперечисленные симптомы являются общими для всех переломов голени. Ниже рассмотрим специфическую симптоматику, характерную для переломов различной локализации.
Проксимальные переломы голени характеризуются вынужденным слегка согнутым положением ноги в коленном суставе. Голень смещена наружу или внутрь. При сильном смещении сломанных мыщелков прямо под коленным суставов образуется выраженная припухлость и деформация.
- Боль в месте повреждения, не распространяющаяся на другие участки голени;
- Шум трущихся друг о друга костных отломков;
- Подвижность надколенника;
- Подвижность в колене выровненной ноги;
- Попытка совершить активное движение голенью невозможна.
Опереться на ногу человек может с большим трудом.
Для уточнения диагноза перелома необходимо выполнить рентген, компьютерную или магнитно-резонансную томографию.
Переломы диафизов характеризуются сильной болью, отеком и синюшностью кожи ноги. Голень деформирована, стопа отклонена наружу, а в толще тканей может быть слышен хруст костей. При переломах большеберцовой кости человек не может опереться на ногу даже минимально. А при переломе только малоберцовой кости опора на ногу вполне возможна.
Дистальные переломы голени (переломы лодыжек) характеризуются очень сильной болезненностью и отечностью. Стопа может быть подвернута кнаружи или кнутри, опора на ногу невозможна.
Степени тяжести

В настоящее время степень тяжести перелома голени определяется по его принадлежности к одному из трех типов – А, В или С. Легкие переломы относят к типу А, средней тяжести – к В и тяжелые – к С. В общем виде можно сказать, что легкими считаются закрытые переломы без смещения и с минимальной травматизацией мягких тканей.
Переломы средней тяжести бывают открытыми или закрытыми с травмированием мягких тканей, но без повреждения суставов или нервов. Тяжелыми считают переломы, в ходе которых повреждаются суставы, нервы и кровеносные сосуды.



Оставить комментарий