- Ревматизм ног – признаки и лечение: что это за болезнь, каковы ее симптомы у детей и взрослых
- Протекание болезни
- Симптомы
- Процесс лечения
- Ревматизм ног – признаки и лечение: что это за болезнь, каковы ее симптомы у детей и взрослых
- Возможные осложнения
- Диагностика
- Лечение
- Фитотерапия
- Причины ревматизма
- Классификация
- Стационарное
- В санатории
- Причины ревматизма у детей
- Прогноз
- Профилактика ревматизма у детей
- I этап
- II этап
- III этап
- Фитотерапия
- Профилактика
- Причины ревматизма
- Ревматизм ног — признаки и лечение, полное описание заболевания — Твой суставчик
- Ревматизм у детей симптомы и лечение
- Суставная форма
- Сердечная форма
- Причины ревматизма
- Симптомы и классификация
Оглавление
- 1 Ревматизм ног – признаки и лечение: что это за болезнь, каковы ее симптомы у детей и взрослых
- 2 Ревматизм ног – признаки и лечение: что это за болезнь, каковы ее симптомы у детей и взрослых
- 3 Возможные осложнения
- 4 Диагностика
- 5 Лечение
- 6 Причины ревматизма у детей
- 7 Прогноз
- 8 Профилактика ревматизма у детей
- 9 Профилактика
- 10 Ревматизм ног — признаки и лечение, полное описание заболевания — Твой суставчик
- 11 Ревматизм у детей симптомы и лечение
- 12 Симптомы и классификация
Ревматизм ног – признаки и лечение: что это за болезнь, каковы ее симптомы у детей и взрослых
Если хорошо знать, что оно собой представляет, высоки шансы не только вовремя провести лечение, но предпринять профилактические меры для его недопущения.
Заболевание часто возникает неожиданно для пациента. Расскажем, что такое ревматизм ног. Обычно сначала образуются очаги воспаления, стрептококковые бактерии распространяются по всему организму и вызывают аутоиммунное воспаление.
Данные бактерии обычны, если организм заболевает ангиной, фарингитом или скарлатиной. Фактически он становится одним из возможных осложнений в таких случаях.
На одном из этапов болезнетворные бактерии распространяются в организме, попадая в суставные сумки на ногах и в клапаны сердца. Обычно проникновение происходит через циркуляцию крови.
Выделяемые болезнетворными микроорганизмами вещества вызывают в организме аллергические реакции. При этом организм сначала ожидаемо борется с бактериями, проникшими в организм, но затем начинает бороться с собственными тканями, приводя к тяжелым и длительным воспалениям с течением времени.
Протекание болезни
Иногда принято считать, что такому заболеванию в наибольшей степени подвержены люди старшего возраста, ведь именно у них часто болят ноги. Однако это так далеко не всегда. В группе риска и дети, и взрослые люди, которым не более сорока лет.
Он поражает соединительные ткани (в том числе суставные сумки и клапаны сердца), а также центральную нервную систему. Важно отметить, что различные разновидности заболевания не ограничиваются только болью в суставах.
Это может быть:
- Поражение не только клапанов, но и мышц сердца (ревмокардит).
- Заболевания периферической нервной системы (радикулит или различные невриты)
- Нарушения в центральной нервной системе – различные хореи (этот вид заболевания связан с наличием непроизвольных движений).
Важно! Болезнь является достаточно серьезной, и самолечение не будет эффективным. При этом может наступить лишь временное улучшение, но заболевание будет развиваться дальше, приводя к все более сильным нарушениям здоровья.
Еще нужно заметить, что тут нет эпидемического характера. Возбудителем могут стать обычные простудные заболевания. Однако такие вирусы сами по себе могут распространяться, создавая для больных повышенный риск.
Если заболевание будет свободно развиваться, это может привести не только к воспалению суставной сумки, но и к деформации костей, а также к тому, что они постепенно станут пористыми, приобретя хрупкость.
Симптомы ревматизма ног у детей и взрослых достаточно тяжелые. Обычно он начинается через одну или две недели после заражения стафилококком.
Часто на этом никто не концентрируется, все выглядит как обычная простуда, и ничего не болит.
Если на этом этапе не производилась диагностика, все будет развиваться и даст о себе знать уже при воспалении суставов ног.
Симптомы
При болезни поражаются не только суставы ног, но и сердце, нервная система. Болезнь можно диагностировать, распознавая следующие симптомы ревматизма:
- Наличие болей в суставах. По мере развития болезни они возникают все чаще и усиливаются. Как сильно могут болеть ноги при этом? По мере развития заболевания боли только усиливаются.
- Воспаление в суставах хорошо видно. На этом месте развивается покраснение, температура в этих местах повышается. Кожа в местах воспаления краснеет и становится горячей на ощупь.
- Температура у больного повышается. Она может быть достаточно высокой.
- Имеют место нарушения в работе сердца.
- Страдает общее состояние больного. Для пациента в этом состоянии характерен упадок сил, пульс становится более частым, может пропадать аппетит и сон.
- Одной из характерных особенностей является то, что суставы на ногах поражаются симметричным образом. В большинстве случаем речь при этом идет о коленях и голенях. Однако при дальнейшем развитии поражаются также и суставы ступней, например, пальцев.
Поражения, которые наносит болезнь, являются аутоиммунными и поражают наряду с нервной системой, сердце и суставы организма.
Когда речь идет о детях, поставить диагноз сложнее. В этом случае можно рассматривать две ситуации проявления симптомов детского ревматизма ног:
- Неактивная стадия болезни в обычной ситуации никак не выражается. Только при значительных нагрузках можно наблюдать проявления болезни. В этом случае перспективы лечения хорошие: болезнь можно вылечить полностью.
- Активная фаза может иметь различные особенности. При слабовыраженном течении болезни диагноз можно поставить только при помощи анализов и тщательного обследования. При средневыраженном течении симптомы есть, но они нерезкие. При сильной интенсивности заболевание выражено отчётливыми клиническими признаками.
Думая, чем лечить ревматизм ног, нужно прежде всего получить подтвержденный диагноз.
Как врачи проводят исследование состояния организма больного, чтобы убедиться в наличии болезни?
- На первом этапе проводится беседа с больным и выслушиваются его жалобы. Также проводится осмотр пациента. При поражении ног симптомы могут быть различными.
- Берется анализ крови. При этом особое внимание обращается на наличие в ней особых белков, которых характерны при ревматизме.
- Необходимо сделать рентгеновский снимок суставов каждой ноги на предмет изучения наличия деформаций костей. Если подозрения подтверждаются, проводится артроскопия. Она представляет собой осмотр суставов, который проводится с использованием особых инструментов. Если необходимо, берется пункция и анализируется внутрисуставная жидкость.
- Для определения наличия поражения сердца во время протекания ревматизма ног у взрослых делается электрокардиограмма, а также УЗИ сердца.
Процесс лечения
При обнаружении или только подозрением на это заболевание необходимо немедленно обращаться к врачу. Думая, как лечиться в домашних условиях, стоит задуматься о визите к доктору при первой же возможности.
При этом процедура лечения в различных случаях имеет определенные общие черты:
- На первом этапе больного необходимо для проведения обследования и лечения поместить в стационар. Время нахождения может быть различным, но в большинстве случаев речь идет о периоде продолжительностью до двух месяцев. В это время проводится интенсивная терапия, которая сочетается с курсом лечебной гимнастики. При этом соблюдается полный постельный режим.
- Далее больной направляется домой. При этом предполагается, что он пройдёт курс санаторно-курортного лечения. Кроме того, несколько последующих лет пациента наблюдает ревматолог по мету жительства.
- При осуществлении перечисленных мер важно осознавать. Что успешность проведённого лечения тем выше, чем раньше больной обратился к врачу.
Лечение носит комплексный характер. При этом используются не только медикаментозные средства, но и методы физиотерапии, лечебная гимнастика, поддержание здорового образа жизни. Когда болезнь находится в тяжелой стадии и пациент соблюдает постельный режим, больному в обязательном порядке назначается массаж.
Конечно, если все случилось, нужно лечиться, однако лучше всего не допустить возникновения болезни. Максимально снизить ее вероятность можно, соблюдая определенные правила для своего здоровья:
- Поддержание здорового образа жизни. Другими словами, нужно сделать максимально эффективными природные защитные силы человека. Обычно это включает в себя здоровый и качественный сон, сбалансированное питание, умеренную физическую нагрузку, отказ от вредных привычек разного рода (например, курения, алкоголя).
- Избегать стрессов разного рода. Речь идет не только о разрушительных эмоциональных состояниях, но и о переохлаждении, сильном физическом переутомлении и других аналогичных ситуациях.
- Нужно применять все доступные меры для лечения различных воспалений в организме. Каждый такой очаг может стать причиной распространения стрептококков по всему организму. Речь идет о самых разных болезнях, включая простуду, кариес, а также любое другое заболевание воспалительное заболевание.
- Важно постараться регулярно проходить профилактический осмотр с целью раннего обнаружения наличия заболевания.
- При наличии соответствующих симптомов необходимо при первой возможности обратиться к врачу.
- Если такая ситуация уже имело место, нужно стать на учет у ревматолога.
Профилактический осмотр ногВажно! При тщательном выполнении перечисленных рекомендаций можно надеяться вообще не подвергнуться данному заболеванию или хотя бы максимально снизить возможность его возникновения.
Как говорилось выше, полноценное лечение возможно только при обращении к врачу. Однако самостоятельно можно несколько ослабить проявления заболевания. Это будет максимально содействовать процессу излечения.
Как лечить ревматизм ног в домашних условиях? Одним из способов является лечебное питание. Усилить защитные силы организма можно, употребляя следующие продукты, фактически лекарства от ревматизма ног:
- гречишный мед;
- клюквенный сок;
- лимонный сок, разведенный в теплой воде, если его пить по утрам;
- арбуз;
- кисель, сделанный из клюквы и брусники;
- черника;
- настой из черной смородины и малины.
Можно самостоятельно изготовить лекарства от ревматизма ног (компрессы или мази). Вот несколько вариантов.
- Соберите березовые листья. Их для мягкости необходимо будет ошпарить кипятком. Для лечения обложите больное место, замотайте бинтом. Лучше делать это на ночь, при этом повязку оставляют до утра. При этом ревматизм костей и боли отступят в какой-то степени.
- Если взять сухой можжевельник в объеме одной столовой ложки и залить это количество стаканом водки, можно сделать лекарственный настой. Эту смесь оставляют на трое суток, а потом принимают по паре чайных ложек в день в течение двух месяцев.
- Можно использовать сок сельдерея. Его заливают двумя стаканами кипятка и в течение нескольких часов настаивают. Прием осуществляют несколько раз в течение дня, по одной или двум чайным ложкам.
- Также можно использовать натертый картофель, своего рода мазь от ревматизма. Если его приложить к больному месту и укутать теплой тканью, то это поможет утихомирить острую боль.
- Может помочь спиртовой настрой, сделанный на основе цветков сирени. Для этого готовят специальный настой. При этом треть емкости заполняют цветками, а на две трети добавляют спирта. Пьют по 10–15 капель два раза в день.
Ревматизм ног – признаки и лечение: что это за болезнь, каковы ее симптомы у детей и взрослых
У детей и подростков заболевание диагностируют чаще, чем у взрослых. Ревматизм у взрослых является осложнением или продолжением заболевания, которое сформировалось в детстве или юности. Может приводить к развитию врождённых пороков сердца, кардиомиопатиям.
При поражении стрептококковой инфекцией появляется аутоиммунное заболевание — ревматизм ног Ревматизм ног является аутоиммунным заболеванием, вызванным стрептококковой инфекцией, которая поражает суставы ног.
Инфекция чаще всего поражает людей молодого возраста, причем заражение происходит в период холодов. Ревматизм ног признаки и лечение должен назначать лечащий врач, после проведения комплексного обследования.
Ревматизм нельзя отнести к единичному осложнению.
Ревматизм начинается после того, как больной перенес стрептококковую инфекцию. Некоторые случаи первичной атаки ревматизма проходят без всяких симптомов. Человек может узнать о том, что его суставы поражены, проходя плановый осмотр.
На осмотре врач может диагностировать поражение суставов, увеличение объема внутрисуставной жидкости, воспалительный процесс.
Затянутость терапии приводит к потере двигательной активности. Заболевание приводит к вымыванию минеральных веществ, из-за чего кости приобретают пористую структуру. Развитие ревматизма может начаться по разным причинам.
Причинами ревматизма являются стрептококковая инфекция, аллергические реакции и бактерии, которые попадают в суставы через кровь
Причины ревматизма:
- В организм проникла стрептококковая инфекция, которую диагностируют при ангине, скарлатине, тонзиллите и фарингите. Ревматизм ног – осложнение инфекционного процесса.
- В сустав через кровь попали болезнетворные бактерии.
- Болезнь возникла в результате аллергической реакции на токсические вещества, которые выделяют бактерии.
Лечение болезни начинается с устранения ее причины. Терапия разделяется на несколько этапов. Больного помещают в стационар, где ему предстоит пройти интенсивную терапию. Хорошо, если после прохождения курса больной отправиться на санитарно-курортное лечение.
Стопы ног могут заболеть у представителей всех возрастных групп и людей обоих полов. Чаще всего заболевание появляется из-за повышенной нагрузки на нижние конечности. К развитию заболевания может привести слишком большая масса тела.
Разновидность симптомов зависит от степени прогрессирования заболевания, сложности его протекания, возраста больного и образа его жизни.
Патология стоп приводит к болям, усиливающимся при ходьбе или беге. Стопы могут сводить судороги, особенно в ночное время. Они немеют и отекают, зудят и шелушатся.
Симптомы патологии стоп:
- Расслоение ногтевых пластин;
- Сильная отечность;
- Блуждающие боли, доходящие до поясницы.
Лечащий врач назначает лечение после того, как ему будет ясна клиническая карта и выраженность признаков патологии.
Терапия может быть направлена на то, чтобы устранить симптоматику, снять болезненные ощущения, лечить первопричину, купировать рецидивы и осложнения.
Первое, над чем должен начать работать пациент, – избавиться от лишнего веса, использовать ортопедические стельки, носить качественную обувь, пройти курс ЛФК.

Ревматизм имеет аутоиммунную природу заболевания. Ревматизм не является самостоятельным заболеванием, а возникает на фоне болезней, вызванных жизнедеятельностью стрептококковых бактерий. К таким заболеваниям относят ангину, заболевания органов дыхания, кариес.
Заболевание начинается с активной борьбы иммунной системы с болезнетворными бактериями.
Антитела, которые вырабатывает организм, поражают соединительные ткани (речь идет о клапанах сердечно-сосудистой системы, суставных хрящах и внутренних органах). Особенно активно воспаление развивается в мышцах и тканях сердца. Это деформирует суставы и провоцирует появление заболеваний сердечно-сосудистой системы.
Симптомами ревматизма ног являются ревматические боли, отечность, покраснения и повышенная температура тела
Симптомы ревматизма:
- Ревматические боли;
- Отечность;
- Покраснение;
- Повышенная температура тела.
Самой опасной клинической картиной является порок сердечного клапана. Коварность заболевания заключается в том, что приступ ревматизма больной может не заметить. Несвоевременное лечение приводит к поражению главного органа – сердца.
Многие люди на себе ощутили симптомы такого коварного заболевания как ревматизм. Важно своевременно предотвратить развитие заболевания. Лечение ревматизма обычно происходит в течение длительного периода, поэтому больному следует запастить терпением и настойчивостью в борьбе с недугом.
Бытует мнение, что заболеванию подвержены люди среднего возраста, однако ревматизм возникает как у взрослых, так и у детей.
Чаще заболевание наблюдается у женщин. Заболевание представляет собой воспалительный процесс, который приводит к поражению крупных суставов. Чаще всего симптомы ревматизма проявляются во время холодов.
Причины ревматизма:
- Ангина;
- Скарлатина;
- Тонзиллит;
- Фарингит.
Ревматизм может начаться в результате переохлаждения. Протекание болезни характеризуется несколькими стадиями. Различают детский и взрослый ревматизм. Каждый конкретный случай предполагает использование подходящих только для него методов лечения.
Ревматизм – опасное заболевание, которое может вначале протекать бессимптомно. Развиться он может как у взрослых, так и у детей.
Оно не является самостоятельным, а появляется на фоне других болезней, к которым приводит жизнедеятельность болезнетворных стрептококковых бактерий. Лечение заболевания должен назначать только врач.
Несвоевременное обращение к специалисту может привести к серьезным осложнениям. Обычно осложнения от ревматизма затрагивают самый важный орган в человеческом организме – сердце.
Возможные осложнения
Детский ревматизм опасен, возможны осложнения. Чаще всего они возникают при повторном заболевании, ярких симптомов и жалоб может и не быть. Осложнения ревматизма у детей выражаются и заболеваниями сердца.
Очень важно наблюдать за состоянием здоровья после проведения полного курса амбулаторного лечения, проводить периодические обследования, посещать кардиолога.
Самым серьезным осложнением назвать можно развитие порока сердца. Также встречается воспаление его внутренней оболочки и нарушение ритма, сердечная недостаточность. Кроме того, случается тромбоэмболия, инфаркт селезенки и почек, нарушения кровообращения и ишемия мозга.
Ревматизм у ребенка — серьезное заболевание, поражающее многие органы. Важно помнить, что профилактика ревматизма важна не меньше, чем лечение.
Особое внимание уделяют воспалительным ревматическим болезням, вы можете узнать какова статистика ревматизма в России, и как лечат этот недуг.
Диагностика
Должна начинаться с осмотра у педиатра или ревматолога. Далее нужны анализы:
- Клинический анализ крови. Он покажет увеличенное количество лейкоцитов, в том числе нейтрофильных, ускоряется СОЭ.
- Биохимический. Он покажет С-реактивный белок, а также повышение титров антистрептококковых тел, также повышается сывороточный белок и уровень глобулиновой фракции.
- Визуальную информацию получить можно при помощи ЭКГ, рентгенологического исследования, эхокардиографии, а также фонокардиографии.
Врач ставит диагноз на основании физикального (осмотр, выслушивание и выстукивание сердца) обследования:
- выслушивание сердца врачом при ревматизме выявит различные шумы. В зависимости от локализации шума, будет известно, какой участок сердца поражен;
- картина выстукивания границ сердца покажет их расширение.
Также патологию определяют на основе лабораторных данных:
- признаки воспаления в общем анализе крови: ускоренное СОЭ и лейкоцитоз;
- основной показатель — положительный анализ на антитела против стрептококка: АСЛ-О (антистрептолизин О), АСГ (антистрептогиалуронидаза), АСК (антистрептокиназа);
- положительный анализ на еще один признак воспаления: С – реактивный белок;
- биохимический анализ крови покажет нарушение протеинового обмена; повышение фибриногена – ранний признак. Ускорение СОЭ может появиться намного позже.

В рамках диагностики проводится инструментальное обследоване:
- ЭКГ (электрокардиограмма сердца);
- Эхо КГ (эхокардиограмма сердца).
Для диагностики ревматизма используются такие методы:
- Осмотр врача – педиатра или ревматолога: позволяет выявить клинические проявления заболевания (припухлость суставов, учащение пульса, расширение границ сердца, шумы в сердце и др.).
- Анализ крови клинический: для ревматизма характерно увеличение общего числа лейкоцитов и нейтрофильных лейкоцитов, ускоренная скорость оседания эритроцитов (СОЭ).
- Анализ крови биохимический: со второй недели заболевания обнаруживается С-реактивный белок, повышаются титры антистрептококковых антител, уровень глобулиновой фракции сывороточного белка.
- Электрокардиография, эхокардиография, фонокардиография, рентгенологическое обследование.
Подтверждением диагноза «ревматизм» является сочетание одного или нескольких основных проявлений ревматизма (полиартрит, кардит, хорея) и нескольких дополнительных лабораторных и инструментальных проявлений.
Описанные методы обследования помогут уточнить фазу и локализацию процесса, степень его активности.
Для того чтобы точно определить диагноз и форму ревматизма необходимо пройти тщательную диагностику и анализ крови, учитывая все симптомы. В первую очередь ребёнка осматривает педиатр. Врач поможет определить клинические проявления болезни, в особенности учащённое сердцебиение и пульс, опухлость суставов ног и рук.
После необходимо сдать клинический анализ крови. Если у ребёнка ревматизм, то анализ покажет большое число лейкоцитов и нейтрофильных лейкоцитов, а также повышенное число СОЭ. Кроме этого проводят биохимический анализ крови, который делается после двух недель болезни, поскольку именно в этот период можно обнаружить С-реактивный белок.
Обнаружить признаки ревматизма может не только врач-педиатр на очередном осмотре, но и родитель. Основные симптомы заболевания должны подкрепиться лабораторными исследованиями.
В первую очередь сдается кровь на клинические и биохимические анализы. Дополнительные обследования подразумевают электрокардиограмму, рентген и другие дополнительные исследования под наблюдением врача.
При обнаружении симптомов болезни в течение первых двух недель успешное лечение в короткие сроки гарантировано.
Лечение
Фитотерапия
Проявления ревматизма у детей зависят от его фазы и формы. Для неактивной фазы болезни характерно отсутствие признаков. Самочувствие малыша остается обычным, только после физически активного или эмоционально насыщенного дня он может жаловаться на усталость, боли в ножках или ручках.
миокардит (поражение может пройти самостоятельно)
Причины ревматизма
- после того как острая симптоматика будет снята, для полного восстановления используются различные физиотерапевтические процедуры (парафиновые аппликации, УВЧ, электрофорез и прогревание лампой инфракрасных лучей);
- Ревматический полиартрит при этом может иметь некоторые особенности:
- средством для лечения ревматизма у детей
Все проявления ревматизма у детей связаны с выработкой организмом в ответ на воздействие негативного инфекционного агента своеобразного средства защиты – С-реактивного белка. Это вещество, которое и вызывает хроническое или острое воспаление в очаге поражения.
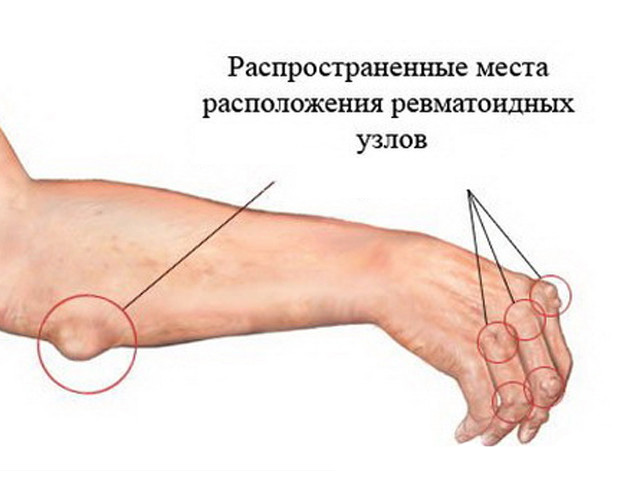
Более редкими симптомами ревматизма у детей врачи называют ревматические пневмонии, нефриты, гепатиты, поражения кожи (ревматические узелки) и т. д.
меняется поведение ребёнка: он становится эмоционально лабильным (перепады настроения, плаксивость, раздражительность, часто беспричинная)последующее присоединение отёчности и болей в более мелких суставах (стопа, кисть)Стоит понимать, что терапия ревматизма должна быть комплексной и основываться не только на приеме медикаментов, но и на грамотно организованном питании, и на правильном распорядке дня.
pediatriya.info
Симптомы ревматизма у детей разнообразны, а лечение длительное и часто может не приводить к полному выздоровлению.
Классификация
Лечение этой патологии – это комплексный, непрерывный и долгий процесс.
Медикаментозная терапия направлена на:
- Уничтожение стрептококковой инфекции.
Назначают антибактериальные средства: «Бензилпенициллина натриевая соль» (10-14 дней), далее переходят на препараты: «Бициллин – 5» или «Бициллин – 1»
- Снижение уровня воспаления в соединительной ткани и уменьшение чувствительности организма к раздражителям (десенсебилизация).
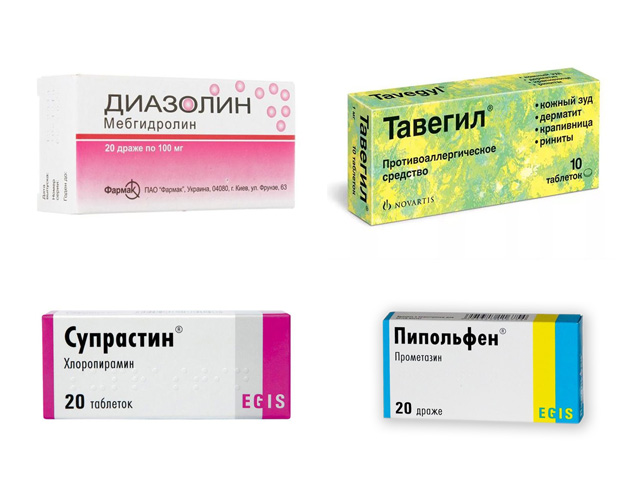
Применяют НПВС (не гормональные противоспалительные средства): индометацин, вольтарен. Назначают антигистаминные препараты (снижение аллергизации организма): супрастин, пипольфен, диазолин, тавегил.
- Поддержание адекватной работы сердца.
Поливитамины, препараты калия (панангин, оротат калия), сердечные гликозиды.
Комплекс противоревматической терапии назначение малых транквилизаторов для снижения гиперактивности: элениум, триоксазин.
После проведения основного курса медикаментозного лечения показано лечение в санатории в течении 3-4 месяцев с физиотерапией. Обязательно должен проводиться регулярный осмотр у ревматолога, профилактика обострений «Бициллином – 5».
Народные средства можно использовать только как вспомогательную терапию после рекомендаций врача, последствия бесконтрольного применения могут быть необратимы для ребенка. Общее лечение проводится с помощью вереска.
Две ложки высушенной мелкомолотой травы добавляют на литр воды. Кипятят 10-15 минут и настаивают в течении ночи. Пьют в течение дня на протяжении 3 месяцев, прерывая приём на 3 недели, повторяют курс.
В острой фазе ревматизма народные целители советуют пить настой из сбора, в который входит:
- 4 части листа березы;
- по 2 части бузины черной;
- по 2 части цветов липы, крапивы, хвоща;
- 3 части цветков таволги;
- 1 часть тысячелистника.
Одну чайную ложку бросить в 250 мл кипящей воды, после настаивать полчаса. Пить по тому же принципу, как и предыдущий сбор. При ревматическом полиартрите высушенные стебли сабельника нарезать в виде столбиков и настаивать на водке 21 день в месте, защищенном от солнечных лучей.
Малую хорею народные целители лечат природными антиконвульсантами.
«Шикша сибирская» является природным антиконвульсантом. Столовую ложку измельченной травы заливают 500,0 мл воды, доводят до кипения и кипятят на небольшом огне 7 минут. Остужают. Хранят в холодильнике. Пьют по 2-3 глотка 5-7 раз в день.
Лечение заболевания начинается с того, что врачи назначают комплексную терапию, которая направлена на устранение инфекции, вызванной стрептококком. Также ликвидируют воспалительные процессы и предупреждают сердечные болезни.
Стационарное
При стационарном лечении ревматизма ребёнку назначают приём лекарственных препаратов, корректируют питание, осуществляется лечебная физкультура. Учитывая различные исследования, анализ крови, симптомы, тяжесть заболевания и особенности ревматизма, лечение назначают для каждого ребёнка индивидуально.
Прием пенициллина осуществляют в продолжение 2 недель. Если имеется тонзиллит в хроническом виде, то врачи увеличивают лечение пенициллином либо в дополнение применяют иной антибиотик, например амоксициллин, цефуроксим или макролиды. Подбор препарата делают, учитывая возраст пациента.

Нестероидные противовоспалительные средства используют более одного месяца, пока полностью не исчезнет активность процесса. Назначают преднизолон в продолжение двух недель или меньше, пока не проявятся положительные эффекты.
При стационарном лечении длительность приёма хинолинового средства может быть несколько месяца или даже два года. Всё зависит от того, как протекает болезнь. Дополнительно врачи ликвидируют хронические обострения инфекций.
В санатории
Лечение в санатории предусматривает восстановление работы сердечно-сосудистой системы. Как правило, в санатории продолжается терапия, начатая в стационаре. Излечиваются полностью очаги хронической инфекции.
Пациент прибывает в лечебно-оздоровительном режиме на протяжении нескольких месяцев, в зависимости от осложнений заболевания. Практикуется в санатории лечебная физкультура, закаливание и многие другие полезные процедуры, которые в индивидуальном порядке назначает врач.
Во время диспансерного наблюдения в санатории или поликлинике предусматривается терапия заболевания и профилактика рецидивов. При диспансерном наблюдении прогрессирование ревматизма полностью исключается.
Пациент сдаёт анализ крови и пару раз в год проходит амбулаторное обследование в санатории или в больнице, которое включает лабораторные методы. Проводятся также всевозможные оздоровительные мероприятия, специальная физкультура.
Лечение начинается в стационарных условиях:
- Первый месяц ребенку нужен постельный режим. Активность ребенка стоит ограничить, через пару недель можно вводить ЛФК.
- Обязательны физиотерапевтические процедуры.
- На этом этапе нужен прием антибактериальных препаратов, устраняющих возбудителя, то есть стрептококковую инфекцию. Чаще всего это пенициллин, позже могут вводить бициллин. Если есть аллергия, их заменяют эритромицином.
- При поражении сердечной мышцы и стенок органа назначаются ацетилсалициловая кислота плюс Преднизолон. Для суставов назначают Метиндол (стоит около 156 рублей) и Вольтарен (стоит около 199 рублей). Также популярны при детском ревматизме гормоны, например, триамсолон и иммунодепрессанты, например, Хлорбутин (стоит от 3018 до 4230 рублей) и Делагил (стоит около 191 рублей).
- При суставной форме нужны Индометацин (стоит от 23 до 383 рублей) и прочие нестероидные противовоспалительные средства. Лечение в больнице длится около полутора месяцев. Также нужна диета с минимумом простых углеводов, с большим количеством витамина С. При тяжелом течении на несколько дней придется отменить и белки.
В период ремиссии нужно санаторное лечение. Это физиотерапия, ЛФК и витаминотерапия. Диспансерное лечение нужно для отслеживания за активизацией болезни. В этот период назначаются антибиотики и витамины.
Лечение ревматизма носит длительный характер, у детей оно может проводиться несколько месяцев (а может и год). Выделяют 3 этапа.
Основное лечение проводится амбулаторно и в клинике. Это может занять около 1-2 месяцев. На этапе первичного лечения соблюдается постоянный постельный режим и минимальная активность в первые 1-2 недели для снижения развития стрептококковой бактерии.
Назначается амбулаторное лечение с применением таблеток, ЛФК, витаминов и (оно может быть и комплексным). Через месяц пациент может совершать небольшие прогулки. Уменьшение активности позволит сохранить целостность суставов.
Можно прибегнуть к лечению в санатории (обычно это занимает 2-3 месяца). В этот период терапия заключается в продолжении употребления антибиотиков, но в значительно меньшем количестве.
Важную роль играют полноценное сбалансированное питание, лечебная гимнастика. Ведется наблюдение за самочувствием пациента. Проводятся периодические обследования на наличие инфекции, назначаются медикаменты.
Успех и продолжительность процедур также зависит от состояния организма. В этот период ребенок не посещает школу, находится на домашнем обучении; корректируются методы обучения. Необходимой мерой в этот период является соблюдение определенной диеты. Еда должна легко усваиваться, содержать много витаминов группы В, С, рутина.
В дополнение возможна фитотерапия. Свойства многих растений в борьбе с ревматизмом известны очень давно. В аптеках продаются готовые травяные сборы. Использовать те или иные травы можно только, проконсультировавшись с лечащим врачом.
Причины ревматизма у детей
Причиной ревматизма является бета-гемолитический стрептококк. Но развивается эта болезнь не у всех переболевших стрептококковой инфекцией, а лишь при отсутствии своевременной ее антибиотикотерапии и у детей с неправильно функционирующей иммунной системой.
Ревматизм вызывает гемолитический стрептококк, который является причиной скарлатины, ангины, ОРЗ. Попадает возбудитель в организм ребенка воздушно-капельным путем. Ревматизм развивается, как правило, после нелеченной антибиотиками стрептококковой инфекции.
Но ревматизм развивается после перенесенной стрептококковой инфекции только у 0,3–3 % переболевших – лишь у тех, у кого имеется сбой в иммунной системе. Вследствие иммунных нарушений в организме начинают вырабатываться антитела против своих собственных клеток соединительной ткани. В результате этого и поражается соединительная ткань многих органов.
Источником инфекции для ребенка может стать любой член семьи, имеющий стрептококковую инфекцию или являющийся «здоровым» носителем гемолитического стрептококка. Несовершенная иммунная система ребенка не справляется с полученной инфекцией.
Имеет значение и наличие в организме ребенка хронических очагов инфекции (хронический тонзиллит, синусит, кариес, отит, хроническая инфекция мочевыделительной системы). Угроза развития ревматизма есть и у детей, болеющих частыми простудными заболеваниями.
Имеются и другие провоцирующие факторы для возникновения ревматизма:
- переохлаждение;
- неполноценное, несбалансированное питание (недостаток белков и гиповитаминоз);
- переутомление;
- врожденное инфицирование гемолитическим стрептококком;
- наследственная предрасположенность к ревматизму.
Заболеть ревматизмом ребенок может в любом возрасте. Наиболее подвержены этому заболеванию дети в возрасте 7–15 лет.
Болезнь опасна своими осложнениями. Среди них можно выделить формирование порока сердца. При этом поражаются его клапаны и перегородки, что приводит к нарушению функциональности органа. Часто прогрессирование порока происходит при повторных атаках болезни на организм ребенка.
Поэтому так важно, вовремя отвести больного на консультацию кардиохирурга и при необходимости провести операцию в специализированной клинике.В-третьих, длительное носительство стрептококковой инфекцииСредний возраст, когда диагностируется эта болезнь, варьируется в пределах от 7 до 15 лет. Ревматизм не имеет популяционной ограниченности и распространен во всем мире.
- применение антибиотиков («Амикацин», «Сумамед» и др.) и нестероидных противовоспалительных средств («Кетопрофен», «Мовалис», «Диклофенак» — принимать нужно до того момента, пока опухоль полностью не исчезнет);

Стоит знать и о том, что в случае развития острой фазы ревматизма в крови будет наблюдаться нейтрофильный лейкоцитоз. Также возможно уменьшение уровня гемоглобина в первые дни активного воспаления. В случае постоянных рецидивов есть риск развития анемии.
Параллельно проводится обследование и при необходимости лечение всех членов семьи малыша. В дальнейшем лечение ревматизма у детей направлено на восстановление поврежденных органов и тканей и профилактику обострения инфекции. Также необходимо проводить мероприятия по восстановлению иммунитета и закаливанию ребенка.
- врожденная инфицированность.
- Сердечная форма заболевания может начинаться остро (высокая температура тела, ухудшение самочувствия) либо развиваться постепенно. Малыш быстро устает, у него отмечается слабость, а при малейшей физической нагрузке учащается пульс и сердцебиение. В случае тяжелого поражения сердца у ребенка может возникнуть перикардит (воспаление перикарды сердца).
- Доктор рекомендуетЗаболевание сердца может наблюдаться как одновременно с изменениями в суставах, так и через определённое время. Если у ребёнка вы заметили вышеописанные симптомы, не стоит искать в сети или у знакомых решения проблемы, а сразу необходимо обращаться к специалистам.
- Основной симптом — поражение суставов, которое развивается на фоне инфекционных заболеваний (грипп, скарлатина, ангина): ребёнок может заболеть ревматизмом сразу или спустя 15-20 дней. Родителей должно насторожить, если после перенесённого ОРЗ, на фоне выздоровления появляются следующие симптомы:
Если наблюдаются серьезные нарушения в работе сердца, то на несколько дней (на 3 дня), необходимо воздержаться от белковой пищи, употребляя только овощи и фрукты. Можно в день выпивать до 300 мл молока.
Детский ревматизм выявляется обычно в возрасте 7-15 лет. Причины и факторы его возникновения разнообразны:
- частые заболевания верхних дыхательных путей бактериального (стрептококкового) происхождения: ангина, скарлатина, ларингит, фарингит, тонзиллит, отит, синусит;
- наследственные причины и факторы;
- конституционная предрасположенность;
- частое переутомление, стрессы, гипервитаминоз.
Однако ведущей причиной остается бактериальное поражение организма стрептококком и его носительство, когда микроб слишком слаб, чтобы себя проявить. Следы его жизнедеятельности в соединительной ткани заставляют иммунную систему атаковать собственные клетки.
Ювенильный ревматоидный артрит – это сложная системная болезнь, характерной особенностью которой является воспалительное поражение суставов. Вся тяжесть патологии заключается в том, что у больного высокие шансы получить пожизненную инвалидность. У взрослых эта патология встречается в другой форме.
Итак, заболевание развивается у детей до 16 лет, поэтому он и имеет такое название. Среди всех болезней опорной системы он занимает одно из первых мест. Хотя, в общем, в мире всего 1% детей с таким поражением скелета.
Заболевание имеет аутоиммунный характер, поэтому лечение является пожизненным. Полностью избавиться от ювенильного ревматоидного артрита невозможно. Точной причины его возникновения специалисты тоже определить пока не могут. Однако уже можно сказать, какие факторы провоцируют его обострение.
Нужно отметить, что заболевание чаще диагностируется у девочек. Кроме того, чем позже оно начнет свое развитие, тем труднее его лечить.
Заболевание провоцирует гуморальный иммунитет. Дело в том, что в синовиальной оболочке сустава происходят патологические изменения, вследствие которых нарушается микроциркуляция крови, а также постепенное разрушение твердых тканей. В этом случае в пораженных сочленениях вырабатываются измененные иммуноглобулины.
Защитная система в этом случае начинает усиленно вырабатывать антитела, которые и атакуют собственные ткани организма. Из-за этого и начинает развиваться воспалительный процесс, устранить который практически невозможно. Он является хроническим и постоянно поддерживается иммунитетом.
Юношеский или ювенильный ревматоидный артрит – это очень сложная и опасная болезнь. У взрослых она может развиваться медленнее. Лечение патологии должно начинаться незамедлительно – сразу после того, как будут описаны симптомы пациента и проведена дифференциальная диагностика.
У ребенка может быть такой же ревматизм, как и у взрослых, и вызывают его бактерии стрептококка. Они попадают в организм воздушно-капельным путем от носителей «здоровой» бактерии или переболевших взрослых и детей. Предшественником заболевания у ребенка бывают такие болезни как ангина, скарлатина, фарингит.
Развитие ревматизма у детей после заболеваний ОРЗ возникает только у 2-4% перенесших инфекцию. В эту группу попадают дети с плохой иммунной системой или имеющие врожденные проблемы, связанные с иммунитетом.
В таких случаях организм ребенка начинает вырабатывать антитела, убивающие способность организма приспосабливаться. В результате бактерии стафилококка поражают ткани и клетки детского организма, развивается болезнь.
Причинами возникновения заболевания также являются другие инфекции: кариес, отит, инфекции мочеполовой системы, частые простудные заболевания. Бактерии стафилококка размножаются быстро. Этому процессу способствуют постоянные физические нагрузки, охлаждение организма, наследственность, плохая еда.
Чаще всего подвергнуты болезни дети младшего и среднего школьного возраста. В единичных случаях ребенок младше 7 лет также может заболеть ревматизмом.

Возбудителем ревматизма является стрептококковая инфекция, причем бета-гемолитического типа. Она же является возбудителем ангины, тонзиллита, скарлатины и фарингита, но ревматизм развивается у очень немногих из заболевших ангиной детей.
В группе риска находятся дети с иммунитетом слабым, формирующимся, или неправильно функционирующим. Если иммунитет дает сбой, начинают вырабатываться антитела, а именно С-реактивные белки, агрессивные к собственным клеткам соединительной ткани. Так и развивается этот недуг.
Среди других причин нужно отметить:
- наследственность;
- длительное присутствие стрептококковой инфекции в организме или врожденная ею инфицированность;
- плохое питание, переутомление, переохлаждение и прочие факторы, негативно влияющие на иммунитет;
- присутствие хронических очагов инфекции, например, кариес, тонзиллит хронический, синусит, инфекции мочеполовых путей.
Причиной ревматизма считается гемолитический стрептококк. Возбудитель оказывается в организме через носоглотку воздушно-капельным путём. Заболевание прогрессирует после инфекционного поражения, которое не лечилось с помощью антибиотиков, но только у тех, у кого слабая иммунная система. Как правило, около 2% детей с ревматизмом, ранее переболели стрептококковой инфекцией.
Ребёнок может заразиться от взрослого члена семьи, который инфицирован стрептококком. Неокрепший иммунитет ребёнка до года не может пока справиться со многими болезнями, поэтому заболевает. Также причинами могут служить инфекционные заболевания рта, кариес, синусит, хронический тонзиллит или болезни мочеполовой системы.
Прогноз
В настоящее время благодаря эффективному лечению стрептококковой инфекции и проведению профилактического лечения значительно реже отмечается тяжелое течение ревматизма. Более чем в 30 раз (в сравнении с 60–70-ми годами прошлого века) снизилась летальность вследствие тяжелой сердечной недостаточности при пороках сердца.
Сочетанные и комбинированные пороки сердца формируются вследствие повторных рецидивов ревматизма. При первичном ревмокардите клапанный порок формируется у 10–15 % больных, а при возвратном – в 40 %.
Особую опасность для детей имеет ревматизм со стертой, слабо выраженной клинической картиной заболевания. Зачастую родители или не обращают внимания на жалобы детей на боли в руках и ногах, или объясняют их ушибами и усталостью ребенка.
Ревматизм является серьезным заболеванием с поражением многих органов и систем. Но этой болезни можно избежать, если следить за здоровьем ребенка и четко выполнять все рекомендации врача при любом, даже безобидном, по мнению родителей, простудном заболевании, а не заниматься самолечением.
Профилактика ревматизма у детей
1-й этап – стационарное лечение (в течение 4–6 недель).
2-й этап – санаторно-курортное лечение.
3-й этап – диспансерное наблюдение.
I этап
Активная фаза ревматизма требует соблюдения постельного режима с постепенным расширением двигательной активности ребенка. Срок соблюдения постельного режима определяет врач в зависимости от степени активности процесса.
При II–III ст. активности назначается на 1–2 недели строгий постельный режим, затем на 2–3 недели постельный режим с разрешением участия в играх в кровати и пассивные движения, дыхательная гимнастика.
Лечение должно быть комплексным. Медикаментозное лечение включает: антибактериальные препараты, нестероидные противовоспалительные препараты, противоаллергические средства, иммуносупрессивные препараты, при необходимости – сердечные средства, мочегонные и другие медикаменты.
В качестве антибактериальных препаратов применяются антибиотики пенициллинового ряда в возрастных дозах в течение 2 недель. В случае выделения стрептококка антибиотики назначаются в зависимости от чувствительности к ним возбудителя.
При непрерывно рецидивирующем процессе применяются препараты хинолинового ряда (Плаквенил, Делагил). В случае тяжелого течения процесса применяют кортикостероидные препараты – дозировку и длительность курса определяет врач.
Длительность лечения в стационаре – в среднем 1,5 месяца. При непрерывно рецидивирующем ревматизме лечение может быть более длительным. Применяются также физиотерапевтические методы лечения, лечебная физкультура.
II этап
На любом этапе лечения важная роль принадлежит рациональному, сбалансированному, богатому витаминами и микроэлементами питанию.
Реабилитация детей (2-й этап) проводится за 2–3 месяца в условиях местного санатория. На этом этапе проводится и долечивание: лечебные средства применяются в половинной дозе. Используется лечебная гимнастика, аэрация, полноценное питание, витаминотерапия.
III этап
Диспансерное наблюдение проводится с целью выявления проявлений активации процесса, проведения круглогодичной профилактики рецидива. Используются антибиотики пролонгированного действия (бициллин-5). Проводится также санация очагов хронической инфекции и определяется возможность учебы (для школьников).
Комплексное лечение детей при ревматизме может растянуться на несколько лет с учетом поддерживающего лечения (профилактическое назначение пролонгированного антибиотика весной и осенью).
Страдающие ревматизмом дети должны соблюдать определенную диету. Пища должна легко усваиваться, содержать достаточное количество белков, витаминов (особенно рутин, витамин С и группы В) и солей калия.
Трудноперевариваемые и богатые экстрактивными веществами продукты следует исключить. При недостаточности кровообращения необходимо контролировать количество поваренной соли (не более 5 г в сутки) и жидкости.
Количество углеводов (выпечка, сладости, шоколад) следует ограничить, учитывая их аллергизирующее действие на организм. Рекомендуется дробный прием пищи небольшими порциями. В каждом конкретном случае желательно обсудить рацион ребенка с врачом.
Фитотерапия
Лечение травами при ревматизме используется с древних времен. Но в наше время фитотерапия может применяться лишь как дополнение к медикаментозному лечению и только по согласованию с врачом. Для лечения ревматизма используют кору ивы, собранную ранней весной, цветки лабазника, корень мыльника, цветы черной бузины, цветы адониса весеннего, травы лесной земляники, вереска, сабельника, березовые почки и многие другие растения.
Различают первичную и вторичную профилактику ревматизма.
При первичной профилактике все мероприятия направлены на предупреждение возникновения ревматизма. Комплекс таких мероприятий включает:
- Предупреждение и борьба со стрептококковой инфекцией у ребенка: обследование членов семьи на носительство стрептококка; применение антибиотиков при заболеваниях носоглотки, ангине; санация хронических очагов инфекции; при частых простудных заболеваниях профилактические курсы аспирина, бициллина.
- Закаливание ребенка, создание нормальных условий для жилья и для занятий в школе (устранение скученности в классах и занятий в 2 смены), обеспечение рационального сбалансированного питания, соблюдение режима дня и обеспечение достаточного отдыха, пребывание ребенка на свежем воздухе и гигиена помещений.
Целью проведения вторичной профилактики является предупреждение рецидивов и прогрессирования заболевания, т. е. формирования порока клапанного аппарата сердца. Проводится она после окончания лечения первичного ревмокардита круглогодично бициллином-5 в возрастной дозе в течение 3 лет.
В последующие 2 года (если в течение 3 лет не было повторных атак ревматизма) назначается профилактический курс в осенне-весенний период бициллином-5 и аспирином или другими препаратами пиразолонового ряда в возрастной дозировке. Бициллин назначается детям также и после каждого случая простудного заболевания.
Если первичный ревмокардит закончился формированием порока сердца, а также детям с возвратным ревмокардитом, круглогодичная профилактика проводится в течение 5 лет. Периодически дети направляются в местные санатории.
Наличие хореи;Малая хорея.
Питание стоит организовать таким образом, чтобы все блюда были без соли. Использование приправ также придется ограничить. Это важно по той причине, что во время ревматической атаки происходит нарушение обмена веществ.

Детский ревматизм ног, как и у взрослых, может проявляться посредством боли в груди, одышки, усиленного сердцебиения, слабости и перебоев в работе сердца. При первых же признаках ревматизма у ребенка ему необходимо провести обследование сердца и назначить соответствующее лечение.
Исследования показали, что ревматизм проявляется в качестве реакции организма на процесс заражения одним из бета-гемолитических стрептококков, относящихся к группе А. Предшествовать ревматизму могут такие заболевания, как скарлатина, ангина, хронический фарингит, воспаление среднего уха (тонзиллит) и другие.
мышечные боли;
-
Вторичная профилактика ревматизма у детей необходима для того, чтобы избежать перехода заболевания в активную фазу. Она крайне необходима, если ребенок переболел сердечной формой недуга. В таком случае после окончания терапии в течение трех лет малышу назначается прием препарата Бициллин-5 и витаминных комплексов.Ревматизм у детей встречается достаточно часто. Причем младенцы до года им не болеют, а вот детки от 1 до 5 лет уже подвержены этой патологии. Пик заболеваемости детским ревматизмом приходится на возраст 10-15 лет. Следует понимать, что ревматизм – серьезная болезнь, которая при отсутствии своевременного и грамотного лечения может привести к тяжелым осложнениям (сердечная недостаточность, пороки сердца и т.д.). Рассмотрим причины, признаки, а также методы лечения ревматизма у детей.
-
на быструю утомляемостьВ-четвертых, если произошло заражение, то необходимо как можно быстрее начать лечение. Доказано, что, если терапия стрептококковой инфекции стартовала не позднее, чем на третий день заражения, риск развития ревматизма сводится к нулю.
-
Кроме того, ребенку необходимо вспомогательная терапия, которая заключается в назначении витаминных комплексов, приеме препаратов калия. В стационаре дети, как правило, проводят до 2 месяцев. Врачи, которые наблюдают маленьких пациентов – кардиологи и ревматологи.Формирование подкожных узлов;
-
Поражает чаще девочек и появляется в виде повышенной раздражительности, плаксивости, частой смены настроения. Затем начинают страдать походка, видоизменяется почерк, речь становится невнятной. В наиболее тяжелых случаях ребенок будет не в состоянии самостоятельно принимать пищу и обслуживать себя.Отвечая на вопрос о том, как лечить ревматизм ног в домашних условиях, важно обратить внимание и на пагубное влияние блюд, в которых содержатся экстрактивные вещества (овощные и крепкие мясные супы, в также бульоны). О супах быстрого приготовления и различных бульонных кубиках на время лечения придется забыть. Как и говорилось выше, для быстрого восстановления необходимо ограничить потребление продуктов, являющихся источником легкоусвояемых углеводов (мед, сахар, варенье, джем и кондитерские изделия).
-
Еще одним признаком ревматизма у детей является появление красноватой сыпи, которая называется кольцевидной эритемой.Когда стрептококк оказывается в человеческом организме, реакция иммунной системы является достаточно активной, поскольку данный вид бактерий определяется как существенная угроза. В результате продуцируются специфические антитела. При этом важно отметить следующий факт: такие же молекулы, как те, что атакуются антителами в борьбе со стрептококком, присутствуют и у людей, которые склонны к ревматизму. И тогда иммунная система начинает оказывать разрушительное влияние на соединительную ткань. Это может привести к поражению различных органов и суставов.
жалобы на боль в сердце;
В случае развития тяжелой формы ревмокардита размеры сердца значительно увеличиваются. Боль в груди, одышка и усиленное сердцебиение беспокоят даже в состоянии покоя. Более того, на ногах появляются отеки. При такой форме ревмокардита присутствует высокая вероятность появления порока сердца.
- подразделяется на несколько этапов. Сразу же стоит заметить, что комплексное лечение ревматизма у ребенка может занять несколько лет. В том числе следует учитывать и поддерживающее лечение антибиотиками пролонгированного действия, которые ставятся в виде инъекций в весеннее и осеннее время года.
- В конце концов наступает тот момент, когда очередная «порция» стрептококка, полученного от родителей, не вызывает бурного проявления простудных явлений. Таким образом, родители не обращаются к врачу для лечения ребенка. Стрептококк укореняется без противовоспалительного воздействия в организме малыша. Начинается развитие ревматизма у детей.
- Наследственная предрасположенность;
Профилактика

Профилактика данного заболевания делится на два этапа: первичный и вторичный. Первичный этап способен предупредить болезнь, направлен на повышение иммунной системы: правильное сбалансированное питание, поочерёдные нагрузки с отдыхом, закаливания. В дополнение выявляется и лечится стрептококковая инфекция.
Профилактические процедуры проводятся с теми детьми, у которых в семье у родственников имелась такая болезнь или другие подобные ревматические заболевания. Вторичный этап профилактических мероприятий предупреждает повторения ревматизма и его дальнейшего прогрессирования.
▼СОВЕТУЕМ ОБЯЗАТЕЛЬНО ИЗУЧИТЬ▼
Профилактика ревматизма поможет предупредить заболевание в будущем. С раннего возраста ребенок должен проводить много времени на свежем воздухе, заниматься физкультурой, активными играми, закаливанием.
В качестве дополнительных мер детям, перенесшим ревматизм, назначают регулярные инъекции пенициллина, посещение специализированных санаториев. Также следует наблюдаться у педиатра и врачей узкого профиля.
Ревматизм у детей – тяжелое инфекционное заболевание с длительным периодом лечения. Очень важно вовремя поставить диагноз и начать правильное лечение. В медицинской практике ревматизм, выявленный в течение недели, вылечивается за несколько недель и не вызывает осложнений на соединительные ткани и органы организма ребенка. Очень важна профилактика и терапия: физические нагрузки, свежий воздух и правильное питание.
Причины ревматизма

Профилактика ревматизма у детей делится на первичную, направленную на предотвращение появления заболевания, и вторичную — профилактику рецидивов, осложнений и повторной инфекции у переболевших ревматизмом.
Первичная профилактика:
- своевременное лечение острых процессов связанных со стрептококковой инфекцией;
- санация хронических очагов инфекции в носоглотке;
- поддержание иммунитета с помощью регулярного закаливания;
- обеспечение рационального и полноценного питания;
- соблюдение режима соответствующего возрасту.
Вторичная профилактика:
- постоянная профилактика антибактериальным препаратом «Бициллин – 5», в течение 3 лет при отсутствии рецидивов.
- во время рецидивов санаторно-курортное лечение;
- приём витаминов;
- устранение хронической инфекции.
Если соблюдать меры профилактики, любая болезнь быстро отступит и больше не будет беспокоить ни вас, ни малыша. Научите его следить за собой и соблюдать режим, и тогда в течение всей жизни организм будет работать без перебоев.
Первичная профилактика заключается в предупреждении стрептококковой инфекции. Также нужно своевременно лечить все болезни, ею вызванные. Еще необходимо санировать все очаги хронической инфекции. Кроме того, ребенка необходимо закаливать и регулярно обследовать у кардиолога и ревматолога.

Вторичная профилактика заключается в постоянном наблюдении за больным ребенком и приеме антибиотиков.
Ревматизм ног — признаки и лечение, полное описание заболевания — Твой суставчик
Сегодня предлагаем статью на тему: «Ревматизм ног — признаки и лечение, полное описание заболевания». Мы постарались все понятно и подробно описать. Если будут вопросы, задавайте в конце статьи.
Наверное, каждый из нас болел ангиной. Но мало кто знает, что если инфекция бактериальная и причина заболевания — стрептококк, то при несвоевременном лечении могут возникнуть очень серьезные осложнения. Одним из осложнений ангины является ревматизм нижних конечностей.
Ревматизм отнюдь не старческая болезнь. Наоборот, ревматическая лихорадка — очень даже молодежное заболевание, ведь 80% заболевших — люди в возрасте до 40 лет. А проявление ревматических болей в зрелом возрасте считается обострением симптомов заболевания, приобретенного в молодости.
В группу риска заболевания ревматизмом ног входят:
- дети 5-15 лет;
- наследственно предрасположенные люди молодого возраста;
- категория людей, подверженных частым инфекционно-простудным заболеваниям верхних дыхательных путей.
Самое «благоприятное» время для ревматизма ног — сезон холодов. В этот период года суставы нижних конечностей подвержены серьезным испытаниям, и главное из них – это переохлаждение. Именно после переохлаждения начинают проявлять себя симптомы ревматизма нижних конечностей.
Выделяют такие причины, приводящие к ревматизму ног:
- Проникновение А-стрептококковой культуры в организм вследствие перенесенной ангины, скарлатины и других инфекционных заболеваний носоглотки. Причем ревматизм развивается как осложнение этих заболеваний.
- Проникновение возбудителя болезни через кровь непосредственно в сустав.
- Последствия аллергической реакции на токсины, выделяемые бактериями.
Ревматизм выступает как частный случай при острой ревматической лихорадке, когда кроме суставов стрептококковой атаке подвергаются сердце и сосуды.
Выделяют такие симптомы ревматизма:
- Появление блуждающих суставных болей. В первую очередь они наблюдаются в крупных суставах: коленных, тазобедренных, голеностопных. С развитием болезни воспаление переходит на более мелкие суставы, болевой синдром усиливается.
- Развивается кольцевидная эритема, когда вокруг больного сустава появляются отек и покраснение.
- Гипертермия.
- Наблюдаются нарушения сердечной деятельности и учащенное сердцебиение.
- Пациент ощущает вялость, усталость, отсутствие аппетита.
- Может появиться бессонница.
- Обычно наблюдается симметричное поражение суставов.
Особенностью ревматизма ног является то, что его симптомы проявляются спустя 2-3 недели после заражения стрептококковой инфекцией.
Причинами детского ревматизма являются:
- частые простуды и инфекционные заболевания верхних дыхательных путей;
- врожденное инфицирование стрептококком;
- наличие в организме очага инфекции, например, кариеса;
- развитие симптомов ревматизма вследствие компенсаторной реакции иммунитета на стрептококковую инфекцию;
- переохлаждение.
Особую опасность для детского организма ревматизм представляет из-за размытости клинической картины, что мешает своевременно выявить заболевание. Поэтому родителям следует более внимательно относиться к жалобам ребенка на боли в ножках.

Появление первых признаков ревматизма ног требует немедленного принятия мер.
Своевременно проведенная терапия снимает симптомы ревматизма и не позволяет произойти необратимым изменениям в структуре тканей суставов.
Если с лечением опоздать, то в результате прогрессирования болезни суставы утрачивают двигательную способность, а вымывание минеральных веществ делает костную ткань пористой и хрупкой.
В основе лечения ревматизма ног лежит антибактериальная терапия антибиотиками. При тяжелых формах назначают прием кортикостероидных препаратов. В стадии ремиссии проводят иммуноукрепляющую терапию.
При лечении ревматизма суставов ног можно использовать народные методы и средства. Наиболее радикальным из них является лечение корнем аконита ядовитого:
- Нужно натереть 50 г корня джунгарского аконита.
- Полученную массу залейте 0,5 л спирта медицинского, емкость плотно закройте.
- Настаивайте в прохладном темном месте, периодически взбалтывая, в течение 14 дней.
- Применять смесь нужно для втирания в пораженные суставы ног. После обработки на сустав накладывают повязку из мягкой ткани для согревания.
- Продолжительность согревающей процедуры — восемь часов. По окончании повязка снимается и через два часа нога ополаскивается теплой водой.
Ревматизм у детей симптомы и лечение
Проявляется ревматизм у детей симптомами разными, в т. ч. и в виде острой боли в суставах. По статистике болезнь поражает детский организм в школьном возрасте. Часто вызывают осложнения на жизненно важные органы. Дошкольники крайне редко могут заболеть.
Основным симптомом являются регулярные боли крупных суставов рук и ног. Суставные боли могут появиться сразу или через неопределенное время после проникновения стафилококка в детский организм. Часто проявляются в виде быстрой утомляемости, наблюдаются высокая температура и другие симптомы ухудшения здоровья.
Ревматизм у ребенка имеет разные формы:
- ревмокардит у детей, который характеризуется воспалительными реакциями во всех тканях сердечной мышцы и сосудов, отмечается повышенная утомляемость, может возникнуть аритмия;
- полиартрит (поражает крупные суставы; могут болеть сначала одни, потом боль переключается на другие);
- малая хорея, или нервная форма (проявляется чаще всего у девочек; выражается плаксивостью, нарушением речи,
- рассеянностью, раздражительностью, могут поражаться другие места нервной системы);
- кольцевая эритема (поражает кожу, проявляется в виде бледно-розовой сыпи в форме кольца на разных участках кожного покрова);
- ревматические узелки в виде подкожных образований в местах соединения сухожилий, на затылке.
Это основные симптомы ревматизма, которые наблюдают у детей. Дополнением к ним могут быть боли в животе, носовые кровотечения и лихорадка. Клинические синдромы обычно проявляются в течение 2-3 месяцев.
Особенно опасны повторные проявления заболевания спустя год после лечения. Есть еще одна особенность ревматизма: у детей тем сложнее протекает болезнь и лечение, чем меньше возраст маленького пациента.
Ревматизм у детей проявляется:
- симптомами общего недомогания, высокой температурой, повышенной утомляемостью (неспецифические симптомы);
- заболеваниями сердца (ревмокардит);
- кожи (ревматические узелки, кольцевидная эритема);
- суставов (ревматический полиартрит);
- нервной системы (малая хорея).
Чаще всего болезнь начинает себя проявлять с поражения суставов на фоне инфекции (ангина, тонзиллит, ларингит и т.д.) через несколько недель после перенесенного заболевания. Именно за эти несколько недель организм вырабатывает антитела, которые начинают уничтожать стрептококковые антигены в соединительной ткани.
Постепенно появляется эмоциональная неустойчивость, жалобы на общую слабость, визуально определяется двигательное беспокойство. Особенность малой хореи в том, что основная клиника появляется после нескольких недель (2-3) от начала первых симптомов.
Явные клинические проявления:
- гиперкинезы – родители заметят непроизвольные подергивания мышц у ребенка, усиливающиеся при эмоциях, внешнем раздражении. Может нарушаться речь;
- снижения тонусы мышц;
- нарушение координации движений – изменения в почерке;
- нарушение в сфере эмоций – ребёнок становится неряшливым, гримасничает.
Для суставной формы ревматизма характерны летучие боли преимущественно в крупных суставах.
При ревматизме разрушается соединительная ткань во многих органах сразу. Именно с этим связана многогранность клинических проявлений заболевания в зависимости от формы и тяжести процесса. В ответ на действие возбудителя в организме вырабатывается особое вещество – С-реактивный белок. Именно он и вызывает воспаление и поражение соединительной ткани.
Заболевание начинается спустя 1–3 недели после перенесенной стрептококковой инфекции. Начало острое, с повышенной температурой, выраженной слабостью, ухудшением общего самочувствия.
Выделяют сердечную, суставную и нервную формы ревматизма. Часто вначале поражаются суставы.
Суставная форма
На фоне повышения температуры появляются припухлость и выраженные боли в суставах, затруднения при движении.
Характерные особенности ревматического поражения суставов:
- Поражаются преимущественно крупные суставы (лучезапястные, локтевые, плечевые, коленные, голеностопные).
- Характерна «летучесть» болей: болит коленный сустав, через 2–3 дня – локтевой и т. д.; боль в одном суставе и появляется, и исчезает быстро, «перелетает» на другой сустав.
- После лечения изменения в суставах не оставляют деформации, полностью восстанавливается и функция сустава.
- Одновременно с суставами поражается сердце.
Суставная форма не всегда проявляется так остро. В некоторых случаях и температура, и припухлость суставов отсутствуют. Ребенок может жаловаться на боли то в одном, то в другом суставе. Иногда поражение сердца выявляется не сразу, и ревматизм долгое время остается недиагностированным.
Сердечная форма
Эта форма способна начинаться остро или развиваться постепенно. У ребенка отмечается слабость, быстрая утомляемость, он с трудом поднимается по лестнице – появляется усталость и сердцебиение. При осмотре врач выявляет учащение пульса, может возникать нарушение ритма, шумы в сердце и расширение его границ.
Сердце может поражаться при ревматизме в разной степени. Иногда отмечаются нерезко выраженные симптомы поражения миокарда (мышцы сердца). Такое воспаление может закончиться бесследно.
В некоторых случаях в процесс вовлекается еще и внутренняя оболочка (эндокард) с клапанным аппаратом сердца – эндокардит заканчивается обычно с формированием порока сердца. В этом случае пораженные створки клапана не прикрываются полностью, и кровь при сокращении сердечной мышцы возвращается из желудочка в предсердие.
Но самым тяжелым является поражение, когда воспаляется еще и наружная оболочка сердца (перикард) и развивается перикардит. При этом возникают выраженные боли в области сердца, сильная одышка, появляется синюшная окраска губ, пальцев в области ногтевых фаланг.
Положение в постели вынужденное – полусидячее. Пульс может быть учащенным или замедленным. Может возникать аритмия. Границы сердца значительно расширены, особенно если в полости перикарда скапливается жидкость.
Поражение сердца тяжелой степени приводит к развитию сердечной недостаточности и инвалидизации ребенка.
В случае рецидивирующего течения ревматизма возможно развитие возвратного ревмокардита. Рецидивы могут быть связаны с новым инфицированием или же с активацией оставшихся в организме бактерий. С каждой новой атакой ревматизма поражение клапанного аппарата прогрессирует. В младшем детском возрасте возвратный ревмокардит отмечается реже, чем в подростковом.
Ревматизм может начинаться и с поражения нервной системы. Хорея наблюдается в 11–13 % случаев ревматизма, чаще развивается у девочек. Появляются гримасничанье, непроизвольные подергивания мышц рук, ног, лица, глаз. Они напоминают нервный тик.
Порывистые непроизвольные движения усиливаются при эмоциях. Тонус мышц понижен. Нарушается координация движений: ребенок роняет предметы из рук; может упасть со стула; появляется медлительность, рассеянность и неряшливость.
Часто изменение поведения и почерка, рассеянность вначале замечают в школе и иногда расценивают как шалость. Меняются и эмоциональные проявления: ребенок становится плаксивым, раздражительным. Речь может стать невнятной. В тяжелых случаях могут даже появиться параличи.
Хорея может протекать изолированно, но нередко к симптомам хореи присоединяются признаки поражения сердца.
Длительность проявлений хореи обычно до 1 месяца, но у детей дошкольного возраста хорея может иметь затяжное или рецидивирующее течение. При тяжелом поражении могут развиваться воспаления не только мозговых оболочек, но и вещества мозга, и периферических нервов.
- ревматическая пневмония;
- ревматический гепатит;
- ревматический нефрит;
- ревматический полисерозит (воспаление серозных оболочек);
- ревматическое поражение кожи: ревматические узелки, анулярная эритема.
Эти проявления встречаются редко в период активности процесса.
Период активности ревматизма продолжается около 2 месяцев. В период ремиссии самочувствие ребенка хорошее, если не развилась сердечная недостаточность. Но заболевание может возвращаться.
Чем больше было атак ревматизма, тем тяжелее последствия. Чем меньше возраст ребенка, тем тяжелее протекает заболевание и тем серьезнее его осложнения. Поэтому при малейшем подозрении на ревматизм необходимо обращаться к врачу и проводить необходимые обследования.
является поездка на море или переезд на постоянное место жительства в более теплые места. Но следует учитывать, что влажный климат для детей больных ревматизмов гораздо хуже, чем холодный и сухой.
Все было бы неплохо, если бы не было деструкции ткани этим белком. Но, борясь с вражеским агентом, С-реактивный белок захватывает и вполне здоровые клетки. Так начинается постепенная деформация суставов и сердечных перегородок.

С каждой атакой стрептококка ответная реакция организма ребенка усиливается. Патологические изменения суставов и сердца увеличиваются. В конечном итоге это приводит к тому, что пораженные органы перестают справляться в физиологическими нагрузками. Ребенок становится инвалидом.
Лечение ревматизма у детей должно проводиться в три этапа: стационарный, санитарно-курортный и диспансерный.
ребёнок хуже удерживает предметы в руках (даже ложку или ручку), начинает неразборчиво писать
мигрирующая боль и отёчность: сначала появляются в одном суставе, затем болезненные ощущения и отёк затихают, но возникают в другом месте, затем в следующем.
Так как болезнь опасна серьезными осложнениями, то важна ее своевременная профилактика. Относительно ревматизма, принято выделять как первичные профилактические меры, так и вторичные. Первые направлены на то, чтобы предотвратить заболевание и не допустить заражения ребенка, а вторые на предупреждение случаев рецидива болезни, а также прогрессирование ревматизма.
Исключение пищи, богатой простыми углеводами. Это обусловлено тем, что такие продукты часто во время обострения болезни провоцирует аллергические реакции, котонные ранее могли и не наблюдаться.
Причины ревматизма

Проведение ЭКГ позволит увидеть нарушения в работе сердца, а фонокардиография определить наличие поражения клапанного аппарата.
Во-вторых, наследственный фактор
– это заболевание, имеющее аллергическую и инфекционную природу, системно поражающее синовиальные оболочки суставов, соединительную ткань сердца и сосудов, серозные оболочки кожи, ЦНС, глаз легких, печени и почек.
- Обычно применяются следующие методики:
- Углубляясь в тему: «Ревматизм ног: признаки и лечение», важно уделить внимание методам выявления болезни. Основой диагностики в данном случае являются лабораторные исследования и ряд клинических признаков, позволяющих определить поражение органов.
- определения чувствительность к антибиотикам.
- наличие очага хронической инфекции в организме ребенка (например, кариесные зубки);
- Признаки заболевания в активной фазе отличаются в зависимости от его формы: суставной, сердечной или нервной.
Симптомы и классификация
Во-первых, ревматизм у ребенка протекать может в двух фазах:
- при неактивной признаки воспаления отсутствуют, ребенок себя чувствует нормально, нарушения могут выявить только анализы;
- фаза активная тоже делится, но теперь на степени:
- 1 степень характеризуется минимальной активности, симптомы есть, но выражены слабо;
- 2 степень называется умеренной. Признаки инструментальные и клинические выражены не очень резко, лихорадки нет, лабораторные анализы показывают незначительные изменения;
- заметные поражения суставных оболочек и сердца. Лабораторные показатели воспаления выражены ярко.
Течение тоже бывает в различных вариантов:
- При остром ревматизм развивается быстро и проявления его исчезают также быстро. Протекает в активной стадии (2-3 степень) два месяца.
- При подостром ревматизме симптомы проявляются более медленно. 2 степень активной фазы длится до полугода.
- Течение затяжное. Наблюдается 1-2 фаза активности, причем длительное время: больше полугода.
- Течение волнообразное. Частые, но не очень выразительные ремиссии и рецидивы. Активная фаза может проявляться в разных степенях и длится около года.
- Латентное течение. Процесс неактивный, ревматизм диагностируется при появлении признаков порока сердца.
И наконец, ревматизм у детей делится в зависимости от локализации:
- сердечная форма;
- суставная;
- нервная (малая хорея);
- более редкие ревматическая пневмония, гепатит, нефрит, поражение кожи и полисерозит (воспаление серозных оболочек).
В зависимости от локализации будут отличаться и симптомы:
- Так, при суставной форме характерны боли в крупных суставах:
- голеностопных;
- коленных;
- лучезапястных;
- локтевых;
- плечевых.
Боли при этом непостоянные: сегодня ноет один сустав, а через пару дней совсем другой. Припухлость и деформация пропадают после лечения, функции тоже восстанавливаются. Вместе с суставами поражается и сердце, причем часто суставы поражаются следующими после «пламенного мотора».
- Форма сердечная дает о себе знать утомляемостью и слабостью, сильным сердцебиением при активных движениях. Нарушается ритм и появляются шумы. Если поражен только миокард, причем незначительно, болезнь может и пройти бесследно.
Если же затронута внутренняя оболочка и клапанный аппарат, есть риск развития порока сердца. Если вдобавок к этому воспаление затрагивает и наружную оболочку, то развивается перикардит. Симптоматика следующая:
- сильные боли в сердце;
- одышка;
- синюшные кожные покровы;
- аритмия;
- учащенный или замедленный пульс;
- границы сердца расширяются;
- а в перикарде скапливается жидкость.
Все это приводит к сердечной недостаточности у ребенка и делает его инвалидом.
- При нервной форме, более характерной для девочек, наблюдаются подергивания мышц на лице, руках, ногах и веках, похожие на нервный тик. Координация движений нарушена, тонус мышц слабый. Ребенок становится рассеянным, плаксивым и неряшливым, изменяется почерк и речь. При тяжелой форме может развиться паралич. Часто поражаются оболочки мозга, вещества мозга и периферические нервы.
- При кожной форме развивается кольцевая эритема, при которой на коже появляются высыпания в форме колец бледно-розового цвета. Они располагаются в основном на груди и животе. Шелушение отсутствует. Еще одно проявление — ревматические узелки, образующиеся в местах соединения суставов с сухожилиями, а также на затылке.
Также наблюдаться может лихорадка, кровь из носа, боль в животе, интоксикация.
Детский ревматизм имеет 2 основные стадии: активную и неактивную. Неактивная фаза не выявляет воспалений, инфекционного характера. Иногда могут проявиться признаки нарушения работы сердечно-сосудистой системы.
Активная стадия заболевания протекает в три этапа. В первом признаки проявляются крайне незначительно. Позже могут возникнуть лихорадки, в этот период лабораторные исследования показывают незначительные отклонения.
На третьей стадии изменения лабораторных показателей существенно отклонены от нормы, наблюдаются воспалительные реакции, поражения суставов ног и рук.
Формы ревматизма у детей могут иметь несколько вариантов развития:
- острое течение (за 2-3 месяца проявляются последние стадии развития инфекции, лечение проходит быстро);
- подострое течение (симптомы проявляются медленно, активная стадия может длиться до полугода);
- затяжное течение (болезнь протекает более чем полгода, лечению поддается медленно);
- волнообразное течение (проявляется вспышками заболевания);
- скрытое течение (проходит без ярко выраженных симптомов, диагноз определяется на основе уже пораженных
- тканей; чаще всего выявляется ревматизм сердца).
По активности (фаза):
- активный – яркое проявление симптомов, лабораторное подтверждение ревматизма;
- не активный – лабораторные данные не показывают воспаление, симптомы проявляются только при значительных физических нагрузках.
По степени активности:
- минимальная – симптомы практически не выражены, в анализах изменений нет;
- умеренная – заболевание подтверждено симптомами, лабораторными данными, инструментальных исследований, но состояние больного удовлетворительное, редко средней тяжести, почти всегда отсутствует лихорадка;
- максимальная – резко выраженная картина заболевания, больной в тяжелом состоянии, необходима срочная госпитализация и лечение в стационаре.
По месту локализации воспалительного очага (форма):
- суставная;
- кожная;
- сердечная (кардиты);
- нервная (малая хорея).
По времени течения заболевания:
- острое – не более 3 месяцев;
- подострое – от 3 месяцев до полугода;
- затяжное – больше полугода;
- непрерывно-рецидивирующее – не имеет установленных периодов ремиссии;
- латентное – симптомы скрыты. Осложнение: пороки сердца.
Различают 2 фазы ревматического процесса – активную и неактивную.
При неактивной фазе после перенесенного ревматизма нет лабораторных признаков воспаления. Самочувствие и поведение детей остаются обычными, и нарушения гемодинамики появляются лишь при значительной физической нагрузке.
I – минимальная степень активности: клинические, лабораторные и инструментальные признаки заболевания выражены слабо;
II – умеренная степень активности: клинические, инструментальные признаки выражены нерезко, лихорадки может не быть, лабораторные изменения тоже нерезкие;
III – имеются яркие клинические проявления заболевания в виде признаков поражения сердца, суставов; четкие рентгенологические, электрокардиографические и фонокардиографические изменения, резко выраженные лабораторные показатели воспаления.
Ревматизм может протекать по 5 вариантам течения:
- Острое течение: отличается быстрым развитием и быстрым исчезновением проявлений заболевания. Признаки II–III ст. активности сохраняются 2–3 месяца, эффективность лечения хорошая.
- Подострое течение: имеет более медленное проявление симптомов; имеется склонность к обострениям процесса; активная фаза со II ст. активности длится 3–6 месяцев.
- Затяжное течение – симптомы заболевания и активность I–II ст. сохраняются больше 6 месяцев; периоды ремиссий нечеткие, эффект от лечения слабый, нестойкий.
- Волнообразное, непрерывно рецидивирующее течение с невыраженными ремиссиями; активность I–III ст. сохраняется год и более.
- Скрытое, латентное, хроническое течение без проявления активности процесса; диагноз ставится на основании признаков уже сформировавшегося поражения клапанов сердца (порока сердца).



Оставить комментарий