- Антибактериальная терапия реактивного артрита
- Виды реактивного артрита
- Диагностика
- Сбор анамнеза
- Анализ крови
- Анализ мочи
- Анализ кала
- Классифицирование заболевания по МКБ-10
- Клиническая картина реактивных артритов
- Лечение реактивного артрита
- Профилактика недуга
- Медикаменты
- Физиолечение
- Оперативное лечение
- Народные методы
- Медикаменты
- Мази и гели при реактивном артрите
- Механизм поражения
- Осложнения
- Причины
- Хламидиоз
- Кишечные инфекции
- Прогноз заболевания
- Противовоспалительные препараты при реактивном артрите
- Профилактика
- Реактивный артрит у детей
- Клиническая картина реактивных артритов
- Инфекции, предшествующие реактивному артриту
- Симптомы реактивного артрита
- Поражение суставов при реактивных артритах
- Поражение мышц при реактивных артритах
- Дорсалгии при реактивных артритах
- Поражение костей таза и илеосакральных сочленений
- Поражение сердечно-сосудистой системы
- Поражения нервной системы
- Поражение вен при реактивных артритах
- Поражение глаз при реактивных артритах
- Кожные проявления при реактивных артритах
- Обследование при реактивном артрите
- Лечение реактивного артрита
- Реактивный артрит у мужчин
- Симптомы реактивного артрита
- Внесуставные
- Хламидиоз
- Характерные признаки и симптомы патологии
- Суставные
- Внесуставные
Оглавление
- 1 Антибактериальная терапия реактивного артрита
- 2 Виды реактивного артрита
- 3 Диагностика
- 4 Классифицирование заболевания по МКБ-10
- 5 Клиническая картина реактивных артритов
- 6 Лечение реактивного артрита
- 7 Мази и гели при реактивном артрите
- 8 Механизм поражения
- 9 Осложнения
- 10 Причины
- 11 Прогноз заболевания
- 12 Противовоспалительные препараты при реактивном артрите
- 13 Профилактика
- 14 Реактивный артрит у детей
- 15 Клиническая картина реактивных артритов
- 16 Инфекции, предшествующие реактивному артриту
- 17 Симптомы реактивного артрита
- 18 Поражение суставов при реактивных артритах
- 19 Поражение мышц при реактивных артритах
- 20 Дорсалгии при реактивных артритах
- 21 Поражение костей таза и илеосакральных сочленений
- 22 Поражение сердечно-сосудистой системы
- 23 Поражения нервной системы
- 24 Поражение вен при реактивных артритах
- 25 Поражение глаз при реактивных артритах
- 26 Кожные проявления при реактивных артритах
- 27 Обследование при реактивном артрите
- 28 Лечение реактивного артрита
- 29 Реактивный артрит у мужчин
- 30 Симптомы реактивного артрита
- 31 Характерные признаки и симптомы патологии
Антибактериальная терапия реактивного артрита
Как уже было отмечено, подобная патология суставов склонна к рецидивам и переходу в хроническую форму. Однако если своевременно обратить внимание на симптомы реактивного артрита, лечение и прогноз вполне благоприятны.
Врач знает, как лечить реактивный артрит, обычно терапия имеет два направления — избавление от болезнетворного возбудителя и устранение симптомов суставного синдрома.
Из антибактериальных препаратов могут назначаться средства, обладающие широким спектром действия:
- Азитромицин, Азитромицина моногидрат;
- Доскициклин (аналог Юнидокс Солютаб);
- Кларитромицин (аналоги: Кларитросин, Кларбакт);
- Амоксиклав (аналоги: Бактоклав, Ликлав, Флемоклав С);
- Эритромицин (аналоги: Эрмицед, Эрифлюид).
Так как антибиотики обладают рядом серьезных побочных действий, принимать их рекомендуется только под контролем врача и согласно индивидуально назначенной схеме. Стоит отметить, что антибиотикотерапия устраняет инфекцию, но ни в коей мере не устраняет симптомы артрита.
С суставным же синдромом борются медикаментозно, но применяя препараты других групп:
- Нестероидные противовоспалительные средства — препараты на основе Диклофенака (Дикловит, Диклофен, Вольтарен и др), Ибупрофена (Ибуклин, Нурофен).
- Стероидные гормональные препараты, кортикостероидные лекарства. кглюкокортикоиды — Кортизол, Преднизалон, Дексаметазон и другие.
Обычно назначаются в качестве комплексного применения — мази и гели для наружного нанесения на область пораженных суставов и капсулы или таблетки для перорального приема. Подобные лекарственные средства притормаживают развитие патологических процессов, влияя на биохимические реакции.
Гормональные препараты тоже имеют риски развития побочных действий и множество противопоказаний, поэтому назначаются исключительно врачом. Хотя их влияние на иммунитет — снижение функций данной системы, специалисты оценивают как положительное качество в данном случае.

Кроме того, прекратить атаки иммунитета на клетки суставов, ревматолог может назначать препараты — иммуносупрессоры, например, Метотрексат, которые не дают клеткам расти и угнетают иммунные функции организма.
Если реактивный артрит не лечить, то возможен ряд серьезных осложнений:
- если возникает увеит, то без лечения развивается катаракта;
- разрушение суставных тканей может привести к образованию эрозий, которые чаще всего появляются на стопах и приводят к их деформационным изменениям;
- достаточно 12 месяцев развития артрита, чтобы он превратился в хронический недуг.
Как и любая форма недуга, реактивное заболевание требует длительной терапии, хотя в отличие от других видов артрита в данном случае существует возможность полного избавления от патологических изменений.
Суставы человека — важная составляющая, без их нормального функционирования человек оказывается ограниченным в движениях, мучается от сильных болей и рискует получить еще более серьезные проблемы со здоровьем. Этого ли недостаточно, чтобы лучше заботиться о суставах и своевременно их лечить?
После проведенной диагностики, определяющий тип заболевания, специалист определяет, чем лечить реактивный артрит.
Медикаментозная терапия назначается для устранения болезненности в суставах и устранения микробных возбудителей.

Антибиотики при реактивном артрите применяют для уничтожения бактерий, провоцирующих заболевание:
- При хламидийной инфекции рекомендованы Азитромицин, Кларитромицин, Эритромицин, Амоксициллин. Длительность курса — 7 дней. Через 21 день после окончания лечения необходимо провести повторную диагностику.
- При инфекциях кишечных путей применяют Амикацин, Гентамицин, а также иммуномодулирующие средства – Амиксин, Ликопид.
- В тяжелой стадии заболевания и выраженном синдроме применяют иммуносупрессивное лечение Метотрексатом.
- Во время терапии употребляют энтеросорбенты. На восстановительном этапе применяют витаминно-минеральные комплексы для укрепления общего состояния организма.
- Нестероидные противовоспалительные средства: Нимесил, Диклофенак, глюкокортикостероидные препараты: Бетаметазон, Дипроспан, Дексаметазон. Для снижения болезненности в тканях суставов препараты применяются в форме инъекционных растворов. Противовоспалительные медикаменты снижают болезненные проявления, облегчают признаки заболевания: Ибупрофен, Нимесулид. Также рекомендованы препараты, снимающие воспаление, в форме мазей и гелей: Диклофенак, Гидрокортизон, Преднизолон, Индометацин.
- Курс электрофореза с Димексидом.
- Иммунодепрессанты назначают при осложненной форме заболевания и при быстром прогрессировании реактивного артрита, например, Д-пеницилламин. Из-за аутоиммунного механизма патологии может применяться Сульфасалазин, подавляющий активность иммунитета и снижающий активность аутоиммунных проявлений.
- При отсутствии результата назначают моноклональные антитела: Инфликсимаб.
- Эффективно зарекомендовали себя физиопроцедуры, лечение микротоками, грязевые и парафиновые аппликации, криолечение.
- Для снижения воспалительных процессов в сочленениях и устранения болевых симптомов может быть рекомендована терапия народными средствами: местные растирания аромамаслами, чесночные и луковые компрессы. Однако народная медицина не может устранить причину болезни, что часто приводит к прогрессированию артропатии и органическим изменениям в сочленениях.
- Рекомендуется занятия лечебной физкультурой и соблюдение покоя пораженных частей тела.
Лечение реактивного артрита подразумевает комбинированный подход. Терапия артропатии не требует госпитализации пациента, исключение составляют состояния, при которых у пациента наблюдается обострение почечных, сердечных, нервных болезней.
Однако болезнь отличается частыми обострениями и рецидивами. При запущенных стадиях хламидийной инфекции, онкологических заболеваниях, ВИЧ-инфекциях консервативная терапия не показывает положительного результата.
При выявлении характерной симптоматики или любого дискомфорта в области суставов больной должен обратиться к узкопрофильному специалисту – ревматологу.
На приёме врач должен правильно собрать анамнез данного заболевания, после чего назначить пациенту комплекс лабораторных исследований и аппаратной диагностики:
- клинический и биохимический анализ крови;
- общий анализ мочи;
- другие анализы крови, посредством которых определяются следующие показатели: антитела, антиген, сиаловые кислоты и т. д.;
- мазки из цервикального канала и уретры;
- имунноферментный анализ;
- посев кала на выявление патогенной микрофлоры;
- ПЦР – анализ;
- ректороманоскопия;
- рентгенография (позвоночного столба, суставов нижних и верхних конечностей);
- фиброколоноскопия;
- магнитно-резонансная или компьютерная томография и т. д.
Диагностика реактивного артрита осуществляется на основании данных первичного осмотра, во время которых специалист выявил основные признаки этого заболевания, и результатов лабораторного и аппаратного обследования пациента.

Благодаря своевременно проведённой рентгенографии врач может выявить любые, даже незначительные, изменения в опорно-двигательном аппарате. Иногда аппаратная диагностика позволяет обнаружить кальцификаты, которые располагаются на костных тканях, в области которых происходили воспалительные процессы.
- Если у пациента, которому был диагностирован реактивный артрит, наблюдается воспаление глаз, то лечащий врач направляет его на консультацию к офтальмологу.
- Узкопрофильный специалист не только определит остроту зрения, но и выявит степень воспаления, после чего назначит медикаментозную терапию.
- После комплексной диагностики реактивного артрита специалист выбирает методику, по которой будет лечиться данное заболевание.
- Метод терапии напрямую будет зависеть от места локализации болезни и от стадии её развития.
Не зависимо от того, какая терапия была применена при лечении реактивного артрита, пациентам рекомендуется с регулярной периодичностью сдавать анализы, которые смогут показать наличие инфекции. При выявлении любых бактерий, способных спровоцировать повторное развитие реактивного артрита, пациентам назначается курс терапии, включающий новую группу антибиотиков (при выборе наиболее эффективных препаратов больным рекомендуется сдать специальный анализ).
Для пациентов, которые прошли комплексное лечение от реактивного артрита, существует следующий прогноз на дальнейшую жизнь:
- в 20 % случаев признаки заболевания исчезают в течение 6-ти месяцев;
- после правильно подобранного лечения не происходит рецидивов болезни;
- в 25 % случаев реактивный артрит переходит в хроническую стадию, прогрессируя только в фазе обострения;
- в 50 % случаев заболевание спустя определённый промежуток времени начинает прогрессировать с новой силой;
- только в 5 % случаев тяжёлая форма реактивного артрита приводит к деформации позвоночника и суставов.
Причина реактивного артрита — инфекционный процесс, поэтому антибактериальная терапия служит обязательным компонентом лечения реактивного артрита.
Применяются антибиотики, активные в отношении возбудителей реактивного артрита (мочеполовых и носоглоточных инфекций): макролиды, тетрациклины и фторхинолоны.
Рекомендуется длительный курс антибактериальной терапии (28—30 дней) со сменой антибиотиков разных групп.
Базисная иммуносупрессивная терапия (сульфасалазин или цитостатики) показана при затяжном, рецидивирующем или хроническом течении реактивного артрита, при системных внесуставных проявлениях заболевания.
Препарат выбора для лечения реактивного артрита — сульфасалазин. Препарат назначают внутрь в таблетках по 500 мг: в первые 3 мес — по 2 таблетки 3 раза в день (3000 мг/сут), затем дозу уменьшают до поддерживающей (1000—1500 мг/сут). Продолжительность лечения — 6—18 мес.
На фоне приема сульфасалазина возможно развитие лейкопении и нейтропении, а также лекарственного гепатита с синдромом холестаза. Поэтому при длительном приеме сульфасалазина необходим регулярный контроль периферической крови и маркеров печеночного цитолиза (амино-трансферазы) и холестаза (щелочная фосфатаза). В случае плохой переносимости или развития осложнений сульфасалазин следует отменить.
Виды реактивного артрита
В зависимости от причинного фактора (перенесенной инфекции) выделяют:
- артриты, связанные с инфекцией мочеполовых путей;
- артриты, связанные с кишечной инфекцией;
- артриты, связанные с вирусным гепатитом, ВИЧ или другой вирусной инфекцией;
- артриты, возникающие вследствие перенесенных фарингита или тонзиллита.
По характеру течения выделяют такие формы реактивного артрита:
- острую (болезнь протекает менее полугода);
- затяжную (симптомы определяются в течение 6-12 месяцев);
- хроническую (длится более года);
- рецидивирующую (после, казалось бы, полного выздоровления симптомы возникают вновь и вновь).
Диагностика

Когда пациент с симптомами реактивного артрита обратится к врачу, специалист:
- выслушает его жалобы;
- подробно изучит анамнез жизни и заболевания (оценит связь с перенесенной ранее инфекцией);
- проведет объективное обследование (осмотр, пальпацию, перкуссию и аускультацию – чтобы оценить, как функционирует тот или иной внутренний орган);
- на основании полученных данных выставит предварительный диагноз «реактивный артрит».
Чтобы подтвердить этот диагноз, врач назначит больному ряд лабораторных и инструментальных методов исследования. Также обследование поможет исключить другие сходные по течению с реактивным артритом заболевания, выявить осложнения, оценить эффективность лечения провоцирующей артрит инфекции.
Пациенту будут рекомендованы такие лабораторные исследования:
- клинический анализ крови (могут быть обнаружены умеренное увеличение числа лейкоцитов и тромбоцитов, снижение эритроцитов и гемоглобина (анемия), повышенная СОЭ, С-реактивный белок, уровень IgA);
- общий анализ мочи (при уретрите обнаружится повышенный уровень лейкоцитов, при гломерулонефрите – белок и эритроциты);
- биохимический анализ крови (АлАТ, АсАТ, щелочная фосфатаза помогут оценить, нормально ли функционирует печень; креатинин и мочевина скажут о работе почек; уровень мочевой кислоты исключит или подтвердит подагру у пациента);
- поиск антигена HLA-B27 (обнаруживается у 3-4 из 5 больных данной патологией; у генетически предрасположенных лиц реактивный артрит протекает, как правило, тяжело, часто хронизируется);
- исследование маркеров острых вирусных гепатитов и ВИЧ (у последних реактивный артрит характеризуется особо тяжелым течением);
- исследования с целью поиска провоцирующего болезнь микроорганизма (посевы каловых масс или соскобов с воспаленных слизистых оболочек);
- исследование синовиальной (внутрисуставной) жидкости (в ней будут обнаружены неспецифические воспалительные изменения (лейкоцитоз с нейтрофилезом, низкая вязкость и другие)).

Из инструментальных исследований наиболее важна рентгенография пораженных суставов. Также больным назначают электрокардиографию, УЗИ сердца и другие методы диагностики, в зависимости от ранее выявленных или заподозренных изменений внутренних органов, связанных с реактивным артритом.
На рентгенограмме пораженного сустава можно обнаружить:
- признаки отека мягких тканей вокруг собственно сустава;
- при затяжном/хроническом течении патологического процесса – остеопороз, эрозии и субхондральный склероз в области пораженного сухожилия, признаки воспаления надкостницы, односторонний сакроилеит (поражение крестцово-подвздошного сустава), крайне редко – признаки поражения позвоночника – спондилит;
- при хронических формах – сужение суставной щели, костные эрозии в области мелких суставах стоп.
Если есть необходимость, ревматолог порекомендует пациенту консультации профильных специалистов – гинеколога, уролога, окулиста и других.
Некоторые заболевания протекают с симптомами, сходными с таковыми реактивного артрита. Конечно же, их нужно уметь отличить друг от друга, поскольку неверный диагноз повлечет за собой неправильное лечение – состояние пациента оно точно не улучшит.
- начало через 0,5–1 месяц после перенесенного инфекционного заболевания мочеполовой, дыхательной или пищеварительной системы;
- преимущественное поражение суставов ног, реже рук;
- сочетание воспаления суставов с поражениями слизистых, особенно глаз и мочеполовых органов (такое бывает при синдроме Рейтера);
- если болезнь протекает в форме полиартрита – в процесс вовлекаются несимметричные суставы.
Для уточнения характера заболевания могут проводиться исследования крови, синовиальной (суставной) жидкости, рентгенография скелета, мазки со слизистых оболочек и ряд других анализов.

Особенно информативным является обнаружение в крови антител (особых белков, наличие которых выявляется, только когда в организме присутствует чужеродный агент) к хламидиям, гонококкам, кишечной палочке, шигеллам и другим возможным возбудителям.

Вероятность рецидива заболевания очень велика
А теперь давайте разберем, как лечить реактивный артрит правильно.
Под симптомы реактивного артрита могут маскироваться другие патологии, поражающие суставы ног. Это деформирующий остеоартроз, в том числе гонартроз, инфекционный, ревматоидный, подагрический артрит, бурсит, тендовагинит, синовит.
Сбор анамнеза
Первичный диагноз может быть выставлен на основании сочетанного поражения глаз, мелких и крупных суставов ног, уретры. Значение также имеют данные анамнеза. На развитие реактивного артрита указывают недавно перенесенные или еще протекающие урогенитальные, кишечные, респираторные инфекции.
Протекающий в организме воспалительный процесс обнаруживается на этапе проведения общеклинических анализов по увеличению уровня лейкоцитов, повышенной скорости оседания эритроцитов. В биохимической и серологической диагностике реактивного артрита наиболее востребован метод полимеразной цепной реакции, позволяющий установить видовую принадлежность инфекционных агентов.
С помощью рентгенографии можно выявить признаки поражения суставов — сужение суставной щели, эрозии костных поверхностей. На выполненных в двух проекциях снимках визуализируются пяточные шпоры, паравертебральная оссификация, периостит костей стоп. В большинстве случаев не требуется проведение артроскопии.
Для подтверждения диагноза специалисту необходимо провести визуальный осмотр пациента и оценить потенциальную предрасположенность к поражению суставов. Наиболее часто заболевание обнаруживается у мужского пола в репродуктивном возрасте.
Врачом оценивается состояние кожи и слизистых оболочек, выявляется наличие воспалений в области нижних конечностей, а также перенесенные бактериальные патологии желудочно-кишечного тракта и половой системы за последние несколько месяцев.

При подозрении на реактивную форму патологии специалистом проводятся следующие исследования:
- общие обследование крови;
- анализ мочи больного;
- анализ на хламидии и гонококки;
- изучение кала на наличие сальмонелл, шигелл;
- обследование на антиядерные антитела;
- выявление ревматоидного фактора;
Реже назначается пункция сустава.
Анализ крови
Анализ крови при реактивном артрите имеет огромное значение, так как в нем можно обнаружить много характерных изменений. В зависимости от цели исследования может быть взята как кровь из вены, так и кровь из пальца.
При необходимости по ходу лечения кровь будут брать еще несколько раз, чтобы подтвердить положительную тенденцию. Изменения при реактивном артрите и синдроме Рейтера будут наблюдаться как в общем, так и в биохимическом анализе крови. В первую очередь они указывают на наличие воспалительного процесса.
При реактивном артрите в анализе крови могут наблюдаться следующие изменения:
- Лейкоцитоз. Повышение уровня лейкоцитов более 9 млн/мл является признаком воспалительного процесса. При реактивных артритах лейкоцитоз будет умеренным, обычно до 11 – 12 тысяч.
- Повышение скорости оседания эритроцитов (СОЭ). Данный показатель также является признаком воспалительного процесса. Норма составляет у мужчин до 10 мм/ч, у женщин – до 15 мм/ч. Ложное повышение СОЭ может наблюдаться во время беременности или у пожилых людей (после 60 лет).
- Умеренная анемия. Понижение уровня эритроцитов и гемоглобина (менее 110 г/л).
- Обнаружение в крови С-реактивного белка. Этот белок свидетельствует о наличии в организме острого воспалительного процесса. Его концентрация обычно прямо пропорциональна интенсивности воспаления. Кроме С-реактивного белка могут быть обнаружены и другие признаки воспалительного процесса — сиаловые кислоты, серомукоид.
Другие специфические анализы проводятся для исключения определенных заболеваний. Прежде всего, это ревматоидный фактор и LE-клетки. Эти анализы проводятся не во всех лабораториях и требуют отдельного направления от врача.
Анализ мочи
Анализ мочи в определенных случаях также может указать на присутствие воспалительного процесса. Кроме того, многие ревматические заболевания, поражающие суставы, влияют и на работу почек. Таким образом, анализ мочи проводят, в том числе и для того, чтобы обнаружить поражение почек.
Характерными изменениями в анализе мочи при реактивном артрите являются:
- Протеинурия – выделение с мочой повышенного количества белков крови.
- Микрогематурия – присутствие в моче небольшого количества крови. Обычно это количество настолько мало, что не меняет цвет мочи и не может быть замечено невооруженным глазом. Кровь обнаруживают с помощью специального биохимического анализа.
- Лейкоцитурия – повышенное выделение лейкоцитов с мочой. Может наблюдаться вследствие лейкоцитоза, инфекционного или воспалительного процесса в почках.
Анализ кала

Анализ кала проводят для обнаружения кишечной инфекции, которая могла стать причиной развития реактивного артрита. С его помощью иногда удается обнаружить повышенное количество бактерий из семейств Salmonella, Shigella, Yersinia.
Классифицирование заболевания по МКБ-10
Если рассматривать классификацию болезни по МКБ — 10, то основными видами реактивного артрита являются следующие:
- артропатии — вторичные поражения суставных тканей, которые развиваются на фоне других болезней и патологий:
- артропатия, сопровождающая кишечное шунтирование;
- постдизентерийное поражение — патология, при которой изменения касаются как соединительных тканей, так и костно-мышечных;
- постиммунизационное поражение — недуг затрагивает мышцы и кости; связано с недавно проведенной иммунизацией;
- заболевание Рейтера — дополнительно происходит поражение мочеполовых органов и конъюнктивы;
- остальные типы реактивных артритов;
- реактивная артропатия неуточненная — в случае с подобным поражением суставов, как реактивный артрит, до сих пор существует ряд пробелов, которые постепенно выясняются.
Реактивный артрит может протекать в нескольких формах:
- острая — болезнь длится меньше 2-х месяцев;
- затяжная — продолжительность составляет от нескольких месяцев до года;
- хронический реактивный артрит — протекает дольше 12 месяцев;
- рецидивирующая форма — болезнь обостряется и промежуток между обострениями менее полугода.
Клиническая картина реактивных артритов
В настоящее время достаточно хорошо изучены острые формы реактивных артритов. Существуют определенные клинические признаки, характерные для всех видов этой суставной патологии:
- молодой возраст (20-40 лет);
- хронологическая связь с инфекцией;
- чаще острое начало;
- поражение сакроилеального (крестцово-подвздошного) сочленения;
- наличие внесуставных поражений;
- отсутствие ревматоидного фактора;
- относительно доброкачественное течение, но у 30% больных может наступить рецидивирование и хронизация процесса;
- ассоциация с HLA-B27 антигеном.
Лечение реактивного артрита
На этапе уточнения диагноза и подбора терапии больного госпитализируют в стационар ревматологического отделения. Цель лечения – устранить провоцирующую артрит инфекцию, достичь ремиссии реактивного артрита или полностью избавить больного от этой патологии.
Лечение в подавляющем большинстве случаев медикаментозное. Единой схемы терапии нет, врач назначает ее строго с индивидуальным подходом, поскольку причинный фактор артрита (инфекция) может быть разный, и характер течения болезни также варьируется – у каждого пациента она протекает со своими особенностями.
Больным могут быть назначены:
- противомикробные препараты (антибиотики, к которым чувствителен обнаруженный микроорганизм, до полного устранения инфекции, с микробиологическим контролем по завершению курса лечения; если имеет место урогенитальная инфекция, необходимо лечить не только больного реактивным артритом, но и его полового партнера);
- нестероидные противовоспалительные средства (диклофенак, мелоксикам, рофекоксиб и прочие; выбор препарата основывается на переносимости его пациентом и индивидуальной чувствительности к тому или иному лекарственному средству);
- кортикостероиды (в большинстве случаев применяют их местно – путем инъекций в пораженный сустав или область воспаленного сухожилия, в форме глазных капель – при конъюнктивите; в тяжелых случаях болезни, протекающих с поражением внутренних органов, возможен прием гормонов внутрь, но коротким курсом);
- цитостатики (сульфасалазин, азатиоприн, метотрексат и другие; применяется при отсутствии эффекта от лечения в течение 3 месяцев, оказывают мощное противовоспалительное действие, однако масштабных плацебоконтролируемых исследований эффективности этих препаратов при реактивном артрите пока не проводилось).
В большинстве случаев лечение происходит в амбулаторном режиме. Госпитализация возможна при редких случаях поражений инфекцией сердца, нервной системы и почек, когда требуется внутривенная инъекция лекарственных препаратов.
Чтобы процесс лечения был эффективным, необходима комплексная терапия, при которой уничтожается микробная инфекция, ставшая причиной заболевания.
Выделяют три основных метода лечения реактивного артрита:
- Антибактериальная терапия. Врач подбирает антибиотики, ориентируясь на происхождение заболевания. Он может избрать такие группы антибиотиков, как макролиды, фторхинолоны и тетрациклины. Эти средства позволяют полностью уничтожить вредных микробов. Основные применяющиеся препараты: Доксициклин, Спирамицин, Ципрофлоксацин и Азитромицин.
- Противовоспалительное лечение. Наиболее эффективными нестероидными препаратами для снятия воспаления являются Ибупрофен, Диклофенак и Нимесулид.
Бывают сложные случаи, при которых перечисленные лекарства не улучшают состояние больного, тогда на помощь приходят гормональные препараты, которые вводятся внутрь сустава. Инъекцию вводят после анализа суставной жидкости на наличие микробов.
- Иммуносупрессивная терапия. При неэффективности внутрисуставных инъекций гормонов используют средства для подавления иммунной реакции. К таким препаратам относят сульфасалазин и метотрексат.
Профилактика недуга
Реактивный артрит связан с попаданием в организм бактерий. Избежать инфекционного заболевания можно путем следования определённым правилам:
- при половом акте использовать средства защиты;
- соблюдать гигиену, принимать регулярно душ, мыть руки;
- отказаться от курения и алкоголя, заняться спортом;
- избавиться от лишнего веса, питаться здоровой пищей, есть больше естественных продуктов (орехи, зелень, овощи, фрукты и морепродукты);
- проводить регулярное обследование в медицинских центрах.
Теперь мы понимаем: чтобы предотвратить страшную болезнь, которая мешает полноценно двигаться и наслаждаться жизнью, необходимо выполнять ряд простых действий, от которых зависит здоровье тела.
Лечение реактивного артрита проходит специальными медицинскими препаратами. Однако дополнительно используют народные средства, которые способны ускорить процесс выздоровления.
Реактивный артрит довольно хорошо купируется нестероидными противовоспалительными препаратами (НПВП), но иногда требует локального внутрисуставного применения глюкокортикостероидов.
Пациентам показана комплексная терапия патологии. Одновременно проводится лечение инфекции, спровоцировавшей развитие артрита, устранение симптомов поражения уретры, слизистой глаз и суставов. Основная задача терапии — достижение устойчивой ремиссии.
Медикаменты
В лечебные схемы включаются антибиотики, к которым патогенные микроорганизмы наиболее чувствительны. Чаще всего используются тетрациклины, макролиды, фторхинолоны, цефалоспорины, полусинтетические пенициллины.
| Группа препаратов для лечения реактивного артрита | Наименования лекарственных средств |
| Иммуносупрессоры | Азатиоприн, Сульфасалазин, Метотрексат |
| Ингибиторы ФНО | Этанерцепт, Инфликсимаб |
| Глюкокортикостероиды | Метилпреднизолон, Дипроспан, Флостерон, Дексаметазон |
| Нестероидные противовоспалительные средства | Диклофенак, Индометацин, Мелоксикам, Кеторолак, Нимесулид, Лорноксикам, Ибупрофен, Эторикоксиб, Целекоксиб, Рофекоксиб |
| Препараты для локального нанесения | Димексид, Вольтарен, Ортофен, Найз, Кеторол, Нурофен, Долгит, Быструмгель |
Физиолечение
В физиотерапии реактивного артрита применяются магнитотерапия, синусоидально-модулирующие токи, криотерапия, лазеротерапия, озокеритолечение, аппликации с парафином, УВЧ-терапия.
Для купирования выраженных болей проводится фонофорез или электрофорез с глюкокортикостероидами, анестетиками, витаминами группы B, хондропротекторами.
Оперативное лечение
Необходимости в хирургическом лечении пациентов не возникает. В некоторых случаях с помощью пункции из сустава извлекается экссудат, а его полость обрабатывается растворами с противомикробной и антисептической активностью.
Занятия лечебной физкультурой проводятся под руководством врача ЛФК сразу после купирования сильных болей и острого воспаления. Целями ежедневного выполнения упражнений становятся укрепление мышц, улучшение кровообращения, повышение объема движений в суставах. Пациентам показаны неглубокие выпады и приседания, имитация езды на велосипеде в положении лежа.
Лечебная гимнастика всегда сочетается с сеансами классического, вакуумного, акупунктурного массажа. Во время процедур массажист воздействует на напряженные мышцы, выполняя разминания, поглаживания, вибрации.
Народные методы
На стадии ремиссии врачи разрешают пациентам избавляться от остаточных дискомфортных ощущений с помощью народных средств. Используются мази домашнего приготовления, настои и отвары лекарственных трав, водочные и масляные настойки, компрессы.
Лечебная диета не является самостоятельным методом терапии реактивного артрита. Ее соблюдение не позволяет снижать выраженность симптоматики, ослаблять воспалительные процессы. Ревматологи рекомендуют только исключить из рациона продукты с высоким содержанием жиров и алкоголь, провоцирующие обострение заболевания.
Медикаменты
-
Поскольку развитие недуга спровоцировано инфекционными факторами, для выздоровления необходимо полное уничтожение возбудителя при помощи антибактериальных средств. Поэтому первое, что назначается пациенту при терапии реактивного артрита – это длительный курс антибиотиков. Против хламидийной инфекции чаще всего назначают Доксициклин курсом до трех месяцев. Иногда продолжительность приема антибиотика может быть и короче, но она всегда должна определяться врачом на основании лабораторных исследований.
-
Для нормализации иммунной реакции организма применяют иммуномодуляторы (корректоры иммунитета) и иммуносупрессоры (вещества, подавляющие избыточный иммунный ответ).
-
В тяжелых случаях для уменьшения воспалительных проявлений назначаются глюкокортикоидные гормоны – в инъекциях для введения в суставную полость.
-
Хороший эффект оказывают нестероидные противовоспалительные средства: Диклофенак, Ибупрофен, Нурофен и другие препараты этой группы. Они снимают воспаление и уменьшают болезненность.
-
Цель общеоздоровительных методов лечения – усиление защитных сил организма и стимуляция восстановительных процессов.
Только врач может лечить реактивный артрит правильно. Чаще всего терапия проводится амбулаторно, иногда повторными курсами. И только в самых тяжелых случаях, например, при выраженном спондилоартрите или поражении клапанов сердца, больного госпитализируют в стационар.
Важно соблюдать диету. В рацион больного должны входить натуральные омега-3 жирные кислоты, которыми богаты морская рыба и льняное масло. Диета не должна содержать возбуждающих, чрезмерно острых и соленых продуктов.
Замечено, что некоторые овощи семейства пасленовых могут вызывать обострение недуга и усиливать симптомы реактивного артрита. Поэтому употреблять картофель, помидоры, баклажаны и сладкий перец следует с осторожностью.
Поскольку реактивный артрит протекает длительно (особенно синдром Рейтера), в домашних условиях можно облегчить состояние больного при помощи средств народной медицины.
Полезно смазывать пораженный сустав мазями и растирками на основе лекарственных растений: окопника, сока редьки и хрена, пчелиного яда, меда. Мази изготовляют на базе натурального растопленного животного жира или постного масла, к которому примешивают действующий компонент.
Мази и гели при реактивном артрите
Иногда применяется Гидрокортизоновая мазь. Гидрокортизон – синтетический аналог гормонов коры надпочечников. Он обладает выраженым противовоспалительным эффектом, снимает зуд и облегчает боль в месте действия.
Механизм поражения
По сути, заболевание является воспалительным процессом, вызванным деятельностью собственных иммунных механизмов организма. Суставные ткани поражаются антителами, которые начинают атаковать клетки соединительных тканей.
Такие антитела не обнаруживаются в здоровых организмах, они возникают на фоне болезней, вызванных инфекционными возбудителями. При некоторых патологиях риски развития артрита довольно высоки.
Связь инфекционных возбудителей с клетками вызвана тем, что в строении микроорганизмов и в клетках человеческого организма присутствуют похожие по строению белковые компоненты (это явление имеет отдельное название — молекулярная мимикрия).
Иммунитет благодаря этим белкам выявляет микроб и совершает атаки на него. Поэтому суставные клетки могут подвергаться ошибочным атакам из-за схожести белковых структур. Реактивный белок — один из важных показателей присутствия заболевания.
Кроме того, специалисты уверены, что важную роль в этом процессе выполняет генетическая склонность. Есть ряд данных, подтверждающих, что при наличии специфического гена риски проявления артрита после инфекционных болезней значительно выше.

Если при ревматоидном артрите чаще поражаются мелкие суставы, то реактивная патология поражает крупные суставы. Заболевание прогрессирует, когда на хрящевую ткань оказывают влияние следующие системные болезни:
- сирингомиелия — патология спинного мозга;
- лейкозы;
- заболевания эндокринной системы;
- дистрофические патологии — чаще их диагностируют у пожилых людей из-за возрастных изменений;
- недуги, сопровождающиеся нарушением кальциевого обмена в организме, это может быть причиной оседания солей на хрящевых тканях (самая распространенная форма болезни); в этом случае развивается пирофосфатная артропатия, которая может возникнуть из-за травм тазобедренных, локтевых, коленных суставов, инфекций, гипокальциемии.
- идеопатическая форма — в этом случае специалисты не могут выяснить, что точно стало причиной патологических изменений.
Кроме того, существует вид псориатической артропатии — форма наследственной патологии, передающаяся генетическим путем. Подобная реактивная артропатия у детей проявляется в самом раннем возрасте.
Осложнения
У каждого десятого пациента после перенесенного реактивного артрита наблюдается деформация стоп, развивается плоскостопие. При отсутствии врачебного вмешательства хронический воспалительный процесс приводит к постепенному разрушению хрящевых и костных структур, провоцирует появления деформирующего артроза.
Последствием реактивной формы артрита в детском возрасте может стать ювенильный спондилоартрит – патологии, затрагивающей крупные сочленения. Иногда у пациентов появляется деформирование суставов, искривление стоп.
Причины
Вероятными причинами реактивного артрита являются наследственная предрасположенность и наличие в организме гена, несовместимого с антигенами бактерий. Иммунная система реагирует на внедрение микроорганизмов, поражая собственные клетки.
Реактивный артрит, спровоцированный пищевыми отравлениями, называется энретоартрит. Патологию провоцируют:
- паразитные инвазии;
- шигеллы;
- иерсиниозы;
- сальмонеллы.
Основными факторами развития реактивного артрита являются инфекционные болезни половых органов:
- микоплазмоз;
- хламидиоз;
- уреаплазмоз.

Артрит развивается в 80% случаев в результате перенесенной хламидийной инфекции. Частыми способами заражения являются сексуальные контакты, бытовой путь, а также родовой процесс. Бактерии, провоцирующие кишечные расстройства, могут внедряться в тело человека с едой, пылью, воздушно-капельным способом.
Продолжительные исследования заболевания дали свои результаты. Было выявлено, что имеется некий ген, который несёт ответственность за предрасположенность организма к развитию недуга. Этому гену впоследствии присвоили имя — HLA-В27.
Если у ребёнка обнаруживается наличие этого гена, то такие дети являются более подверженными к развитию реактивного артрита. Причём недуг может возникнуть в любом возрасте и без основательных на то причин, т. е. даже грипп может привести в итоге к развитию реактивного артрита.
Если у взрослых заболевание развивается по причине попадания инфекций в половую или пищеварительную систему, то реактивный артрит у детей может быть спровоцирован и следующими возбудителями:
- Инфекциями, вызывающими недомогания дыхательных путей и органов. Это могут быть воспаления лёгких и бронхов, пневмония и т. п.
- Инфекции, вызывающие раздражение носоглотки: фарингит, ангина.
- Инфекции, попадающие в желудочно-кишечный тракт и вызывающие недомогания органов пищеварения (сальмонеллез, кишечная палочка, иерсинии).
Зачастую все же причиной реактивного артрита у ребёнка является генетическая предрасположенность. При преобладании повышенной чувствительности к артриту, возникает реакция, которая по характеру напоминает аутоиммунный процесс при коллагенозах.
В случае подавления очага инфекции симптоматика недуга с течением времени исчезнет. Если по какой-либо причине возбудитель, к которому чувствителен организм, снова появится, то картина недуга повторится.
Таким образом, основными причинами, которые вызывают реактивные артриты у человека, являются:
- Инфекции, поражающие различные системы и органы человека.
- Генетическая предрасположенность организма к тем или иных возбудителям недуга.
- Аномальные явления в иммунной системе.
Как было сказано выше, ведущими причинами реактивного артрита являются генетическая предрасположенность и перенесенная кишечная, урогенитальная или другая инфекция.
Суть генетической предрасположенности заключается в носительстве определенного гена гистосовместимости – НLA-В27 (он обнаруживается у 3-4 из 5 лиц, страдающих данным заболеванием).
Вероятно, есть и другие факторы, оказывающие влияние на развитие данной патологии – этот вопрос все еще изучается учеными.
Избирательность реактивного артрита обусловлена генетической предрасположенностью. После внедрения в организм возбудителей урогенитальных и кишечных инфекций они гематогенным путем проникают в синовиальную жидкость.
В результате их контакта с антигенами НLA-B27 образуются сложные белковые комплексы, сходные по структуре с клетками суставных тканей. Иммунной системой вырабатываются антитела для уничтожения чужеродных белков, но атакуют они собственные клетки организма, что приводит к развитию асептического воспалительного процесса.
Хламидиоз
Хламидии — шаровидные болезнетворные бактерии, паразитирующие в организме человека в форме цитоплазматических включений. Возбудителем урогенитального реактивного артрита становятся C. trachomatis. В большинстве случаев заражение происходит при незащищенном половом контакте.
Хламидии под микроскопом.
Реже в роли этиофакторов реактивного артрита выступают возбудители уреаплазмоза и микоплазмоза. Это мельчайшие микроорганизмы семейства микоплазм — промежуточное звено между вирусами и бактериями (не имеют ДНК и клеточной оболочки).
В 70-80% случаев заболевание протекает в форме бессимптомного носительства. Но при некорректной работе иммунной системы после проникновения бактерий в организм запускается воспалительный процесс в суставах.
Кишечные инфекции
Спровоцировать развитие реактивного артрита способны возбудители кишечных инфекций — иерсинии, сальмонеллы, дизентерийная палочка, кампилобактерии, клостридии. Эти болезнетворные бактерии передаются от человека к человеку обычно бытовым путем, попадают в организм вместе с продуктами питания.
Возбудители инфекций, поражающих верхние и нижние дыхательные пути, крайне редко становятся причиной развития реактивного артрита. Тем не менее, в медицинской литературе описаны подобные случаи. Наиболее часто в роли этиофакторов выступают вирусы.

Предпосылкой к реактивному артриту могут стать вирусные гепатиты, ВИЧ и другие бактериальные и вирусные инфекции. Основное отличие патогенеза — отсутствие возбудителей непосредственно в суставах. Толчком к развитию воспаления становятся исключительно продуцируемые иммунной системой антитела.
Урогенные реактивные артриты (УреА)
В общей структуре реактивных артритов лидирующее положение занимают урогенные реактивные артриты (УреА), особенно в группе повышенного риска – среди больных, страдающих негонококковыми уретритами (НГУ).
В настоящее время довольно хорошо определена географическая распространенность артритов, связанных с урогенитальной инфекцией; наиболее часто они встречаются в Европе, Северной Африке, в районе Средиземного моря. В районе Дальнего Востока эта форма заболевания регистрируется редко.
Пик заболевания приходится в основном на осень. Дебют реактивных артритов приходится, как правило, на возраст от 20 до 40 лет. Причинами реактивного артрита являются преимущественно факторы, связанные с мочеполовой инфекцией (цистит, уретрит, пиелонефрит, хламидиоз, гонорея и др.).
Хламидийный реактивный артрит
Наиболее хорошо изучен и описан патогенез урогенного реактивного артрита хламидийной этиологии, который развивается на фоне урогенитальной хламидийной инфекции, передающейся преимущественно половым путем.
В клинической картине заболевания представлены урогенитальный, глазной, кожный и суставной синдромы (уретро-окуло-синовиальный синдром).
Известно, что инициирующие артрит микроорганизмы, в частности хламидии (Chlamydia), диссеминируют (проникают) в сустав. Чаще это происходит в крупных и средних суставах (коленных, голеностопных), подвергающихся микротравмам в результате того, что они несут опорную нагрузку.
Жизнеспособные хламидии обнаруживаются в суставной оболочке и суставной жидкости. Несмотря на это, при рутинной диагностике хламидии из сустава выделить практически невозможно. Считается, что хламидии «рекрутируются» в сустав синовиальной оболочкой в составе макрофагов и дендритных клеток.
Реактивные артриты кишечной этиологии
Другая группа бактерий, вызывающих реактивный артрит – это кишечные бактерии (Yersinia, Salmonella, Shigella, Campylobacterи др.). Жизнеспособные энтеробактерии, в частности иерсинии (Yersinia), также обнаруживаются в полости сустава.
Причинами реактивного артрита, связанного с инфекциями пищеварительного тракта могут быть сопутствующие заболевания, ассоциированные с инфекцией хеликобактер пилори (H. pylori), например, такие как: антральный гастрит, язвенная болезнь желудка и двенадцатиперстной кишки.
По данным многолетних исследований и наблюдений, причинами возникновения этого заболевания является наличие энтерогенных (локализирующихся в желудочно-кишечном тракте) и урогенитальных (мочеполовых) инфекций.
Мужчины, живя активной половой жизнью, имеют наибольшую вероятность развития реактивного артрита. Болезнь могут вызывать такие патогенные возбудители, как хламидии, сальмонеллы, микоплазма, клостридии и шигеллы.
Статистика показывает, что из 100 человек, у которых были обнаружены признаки инфекции в пищеварительной системе, 2-3 человека оказались подвержены развитию реактивного артрита. А в случаях хламидийной инфекции (поражение мочеполовой системы), наблюдается развитие заболевания у 1,5%.
Также реактивный артрит может развиться вследствие генетической предрасположенности, передаваемой определенными антигенами первого класса системы гистосовместимости. Международная маркировка этих антигенов HLA-B27.
В большинстве случаев заболевание появляется в возрасте от 20 до 40 лет, независимо от гендерной принадлежности. Единственной особенностью является частота возникновения урогенитальной формы – у мужчин этот показатель несколько выше.
Прогноз заболевания
Только в 35% диагностированных случаев можно говорить о полном излечении. Симптомы патологии исчезают в течение 5-6 месяцев и больше не появляются. Примерно у такого же количества больных отмечены рецидивы артрита спустя несколько лет.
Протекать заболевание может по-разному. В большинстве случаев (до 80-90 %) оно характеризуется доброкачественным течением и завершается полным выздоровлением через 4-6-12 месяцев. Может рецидивировать – каждый второй больной страдает реактивным артритом неоднократно.
Противовоспалительные препараты при реактивном артрите
Средства выбора в лечении реактивного артрита — нестероидные противовоспалительные препараты (НПВП), которые рекомендуются всем без исключения больным реактивным артритом вне зависимости от возраста и особенностей течения заболевания.
При неэффективности НПВП или при высокой клинической, лабораторной и иммунологической активности реактивного артрита необходимо назначать глюкокортикостероиды (ГКС).
НПВП тормозят активность циклооксигеназ (ЦОГ) — ферментов, превращающих арахидоновую кислоту в простагландины (ПГ), простациклины и тромбоксаны, что определяет их лечебное действие — обезболивающее, жаропонижающее, противовоспалительное.

Однако, необходимо помнить, что большинство НПВП провоцируют эрозивно-язвенное поражение слизистых оболочек ЖКТ. Самое частое осложнение при приеме НПВП — гастропатия с образованием эрозий и язв. Тяжелые осложнения при приеме НПВП внутрь — кровотечение из эрозий или язвы в желудке.
С целью профилактики гастропатии НПВП следует принимать только после еды и запивать молоком или киселем. При необходимости длительного приема НПВП необходимо назначить гастропротекторы. Гели-антациды не оказывают протекторного действия.
Созданы современные кишечнорастворимые формы НПВП, безопасные для желудка. Ректальные формы НПВП в свечах провоцируют обострение геморроя и повышают риск колоректального рака.
С целью уменьшения риска нежелательных эффектов созданы селективные блокаторы ЦОГ-2 — нимесулид, мелоксикам, целекоксиб. У этих препаратов хорошая переносимость, однако их противовоспалительное действие слабее, чем у неселективных НПВП.
У селективных блокаторов ЦОГ-2 отсутствует дезагрегантное действие, присущее неселективным НПВП, а целекоксиб даже усиливает агрегацию и поэтому противопоказан при коронарном и церебральном атеросклерозе.
Нимесулид потенциально гепатотоксичен и строго противопоказан при любой печеночной патологии. У мелоксикама доминирует обезболивающее действие, а противовоспалительный эффект более слабый.
“Золотой стандарт” НПВП — диклофенак, обладающий мощным противовоспалительным и обезболивающим действием. Диклофенак — неселективный НПВП и тормозит оба изофермента ЦОГ.
Нейродикловит для лечения реактивного артрита

Для уменьшения риска нежелательных эффектов диклофенака был создан комбинированный препарат — Нейродикловит (Ланнахер, Австрия), в состав которого входят диклофенак натрия 50 мг, тиамина гидрохлорид (витамин В1) 50 мг, пиридоксина гидрохлорид (витамин В6) 50 мг, цианокобаламин (витамин В12) 250 мкг.
Диклофенак и нейротропные витамины группы В (тиамин, пиридоксин, цианокобаламин) уникально взаимодействуют между собой и взаимно усиливают лечебные эффекты друг друга.
Основной компонент Нейродикловита — диклофенак — характеризуется сильным противовоспалительным и обезболивающим действием, а нейротропные витамины группы В обладают нейропротекторным и собственным обезболивающим действием.
Тиамин необходим для синтеза ацетилхолина (медиатора парасимпатической нервной системы), проведения импульсов по нервным волокнам и нервно-мышечной передачи; он оказывает обезболивающее, кардиометаболическое и антиоксидантное действие.
Пиридоксин необходим для синтеза нейромедиаторов в центральной нервной системе, регулирует белковый обмен и метаболизм аминокислот, стимулирует эритропоэз и синтез гемоглобина, обладает антиагрегантным и гипохолестеринемическим действием.
Цианокобаламин необходим для синтеза миелиновой оболочки нервных стволов, улучшает проведение импульсов по нервным волокнам и нервно-мышечную передачу, обладает обезболивающим действием, активирует фолиевую кислоту и синтез нуклеиновых кислот, стимулирует пролиферацию клеток и кроветворение.
Нейротропные витамины группы В потенцируют лечебные (противовоспалительный и обезболивающий) эффекты диклофенака и ослабляют его нежелательное (ульцерогенное) действие. В результате комбинированный препарат Нейродикловит обладает мощным и многогранным лечебным действием — противовоспалительным, обезболивающим, нейропротекторным и метаболическим.
Уникальная особенность Нейродикловита — прицельное накопление в суставах. Поэтому этот препарат эффективно устраняет все клинические проявления синовита и артрита — боль, припухлость, гиперемию, гипертермию — и улучшает функцию пораженного сустава.
Диклофенак в составе Нейродикловита находится в виде минигранул, каждая из которых имеет собственную кишечнорастворимую оболочку. Гранулы диклофенака перемешаны с гранулами тиамина, пиридоксина, цианокобаламина и заключены в капсулу.
Кишечнорастворимая оболочка гранул диклофенака защищает желудок от раздражения и делает препарат безвредным для ЖКТ. Нейродикловит в отличие от обычного диклофенака не провоцирует гастропатию, эрозирование и язвообразование в желудке.
При назначении этого препарата не повышается риск возникновения желудочного кровотечения. Нейродикловит лишен и других нежелательных эффектов НПВП — он не провоцирует головную боль, головокружение, лейкопению, агранулоцитоз, задержку жидкости и интерстициальный нефрит.
Показания для назначения Нейродикловита:
- боль различного происхождения; артриты и артрозы любого происхождения:
- ревматоидный артрит;
- реактивные артриты;
- остеоартроз;
- заболевания мягких околосуставных тканей:
- энтезопатии, бурситы, теносиновиты, лигаментиты;
- дегенеративно-дистрофические заболевания позвоночника:
- остеохондроз позвоночника;
- спондилез, спондилоартроз;
- спондилогенная дископатия;
- грыжи межпозвонковых дисков с рефлекторным болевым мышечно-тоническим синдромом.
Кроме того, Нейродикловит применяется при таких заболеваниях периферической нервной системы как:
- полиневропатии;
- невриты, невралгии;
- радикулиты, плекситы, ганглиониты;
- невропатия лицевого нерва;
- невралгия тройничного нерва.
Противопоказания для назначения Нейродикловита:
- повышенная чувствительность к компонентам препарата;
- гастрит, гастродуоденит;
- эрозивно-язвенное поражение ЖКТ;
- желудочно-кишечное кровотечение;
- геморрагические диатезы;
- беременность;
- детский возраст.

Нейродикловит назначают взрослым, в том числе в пожилом и старческом возрасте. Суточная доза Нейродикловита — 2—3 капсулы (в одной капсуле содержится 50 мг диклофенака). Препарат следует принимать после еды.
Профилактика
Основными профилактическими мерами предупреждения заболевания являются недопущение инфекционных болезней, которые провоцируют появление артропатии. К ним относятся:
- здоровый образ жизни;
- соблюдение элементарных правил гигиены;
- избегание неразборчивых половых связей;
- применение барьерных контрацептивов;
- своевременное обращение к врачу при острых заболеваниях;
- употребление свежей и качественной пищи, кипяченой воды;
- исключение переохлаждения организма;
- своевременная вакцинация в период эпидемии.
После лечения необходимо применять мануальную терапию пораженной области, стимулирующую приток крови. В борьбе с заболеванием необходимо укреплять иммунную систему, а также придерживаться специального рациона, подразумевающего снижение нагрузки на органы пищеварения, соблюдать умеренность при употреблении жиров, жареной, копченой пищи, специй.
Основная профилактика заболевания исключается в предупреждении развития урогенитальных или кишечных инфекций. Если не удалось избежать заражения, то необходимо обратиться за медицинской помощью при первых признаках патологии.
Реактивный артрит у детей
Реактивными артритами часто страдают дети и подростки. Считается, что новорожденные заражаются мочеполовой инфекцией от больных матерей во время родов – так называемый вертикальный путь передачи инфекции, а также заражение происходит внутриутробно во время беременности.
В целом, дети чаще болеют постэнтероколитическими формами реактивных артритов, связанными с кишечными инфекциями. Кроме того, у детей ревктивный артрит может быть спровоцирован заболеваниями, вызванными носоглоточной микрофлорой.
В большинстве случаев реактивным артритом заболевают люди в возрасте от 15 до 40 лет. Если суставной синдром по типу реактивного артрита дебютирует в детском возрасте, необходимо заподозрить онкогематологическое заболевание.
Клиническая картина реактивных артритов
В настоящее время достаточно хорошо изучены острые формы реактивных артритов. Существуют определенные клинические признаки, характерные для всех видов этой суставной патологии:
- молодой возраст (20-40 лет);
- хронологическая связь с инфекцией;
- чаще острое начало;
- поражение сакроилеального (крестцово-подвздошного) сочленения;
- наличие внесуставных поражений;
- отсутствие ревматоидного фактора;
- относительно доброкачественное течение, но у 30% больных может наступить рецидивирование и хронизация процесса;
- ассоциация с HLA-B27 антигеном.
Возбудители инфекционного реактивного артрита
Виды артритов, причиной которых являются инфекционные агенты, объединены под термином «артриты, связанные с инфекциями».
Наиболее частый возбудитель урогенных артритов – Chlamydia trachomatis. Часто возбудителями становятся также Yersinia enterocolitica, Salmonella enteritidis, Shigella flexneri, Campylobacter jejuni (возбудители при энтероколитических артритах).
Средняя частота развития реактивного артрита при инфекции различными возбудителями составляет:
- Chlamydia trachomatis — 1%;
- Campylobacter jejuni — 2-3%;
- Shigella flexneri — 1,2%;
- Salmonella — 1,2-14%;
- Yersinia enterocolitica — 5-33%.
Инфекции, предшествующие реактивному артриту
Латентные урогенитальные инфекции (около 50% случаев):
- хламидийная;
- микоплазменная;
- уреаплазменная.
Острые кишечные инфекции (15%):
- псевдотуберкулез;
- кишечный иерсиниоз;
- дизентерия;
- сальмонеллез.
Носоглоточные инфекции (10%):
- тонзиллиты;
- фарингиты;
- синуситы.
Стоматологические инфекции (10%):
- пульпиты;
- периодонтиты;
- гранулемы, кисты корней зубов.
Вирусные инфекции (5%):
- острые респираторные вирусные инфекции;
- детские инфекции;
- вирусные гепатиты.
В острую фазу инфекционного процесса реактивный артрит развивается редко (но при гематогенном инфицировании суставов возможен инфекционный артрит).
Симптомы реактивного артрита
Для реактивного артрита наиболее характерно воспаление периферических суставов и околосуставных мягкотканных структур.
Суставной синдром при реактивном артрите — асимметричный моноолигоартрит с характерным поражением суставов нижних конечностей и энтезопатиями.
Преимущественно воспаляются суставы нижних конечностей, особенно пальцев стоп, вокруг которых кожа приобретает синюшную или багрово-синюшную окраску. В большинстве случаев поражаются суставы стопы, голеностопные и коленные, наблюдаются подпяточный бурсит, талалгия, ахиллодиния, ахиллотендинит, ахиллобурсит.
При реактивном артрите на фоне латентных мочеполовых инфекций и после острых кишечных инфекций более характерно поражение суставов нижних конечностей, а после носоглоточных и вирусных инфекций и на фоне стоматологических инфекций чаще воспаляются суставы верхних конечностей. Возможно поражение височно-нижнечелюстных суставов, грудиноключичных, ключично-акромиальных и реберно-грудинных сочленений.
Чаще всего возникает воспаление следующих суставов:
- воспаление коленного сустава;
- воспаление суставов пальцев ног;
- воспаление тазобедренного сустава;
- воспаление суставов пальцев рук;
- воспаление плечевого сустава;
- воспаление локтевого сустава;
- воспаление голеностопного сустава.
Возможно поражение крестцово-подвздошных сочленений (сакроилеит) и суставов позвоночника (спондилоартрит). Множественное поражение суставов более характерно для ревматоидного артрита (РА).
Возможно также воспаление сухожилий в местах их прикрепления к костям. Могут отмечаться и внесуставные проявления: сыпь, изъязвления слизистой оболочки полости рта, воспалительные изменения влагалища, полового члена, глаз (конъюнктивит), сердца (миокардит, перикардит).
На фоне реактивного артрита, спровоцированного носоглоточной инфекцией, возможно поражение сердца — неревматический (инфекционно-аллергический) кардит (миокардит или миоперикардит). Комбинация кардита и суставного синдрома после перенесенной носоглоточной инфекции напоминает клинические проявления острой ревматической лихорадки, однако в отличие от ревмокардита при неревматическом кардите не поражается эндокард и клапанный аппарат и не формируются пороки сердца.
Основа реактивного артрита — острый или подострый экссудативный синовит, поэтому в пораженных суставах доминируют экссудативные изменения — боль, воспалительный отек (припухлость), гипертермия и гиперемия, нарушение функции сустава. Воспаляются околосуставные синовиальные сумки (бурситы), поражается сухожильно-связочный аппарат (лигаментиты, тендиниты, теносиновиты).
Наиболее частые примеры энтезопатий при реактивном артрита —
талалгия
(боли в пятке),
подпяточный бурсит, подошвенный фас
циит, ахиллодиния (боли в ахилловом сухожилии), ахиллотендинит, ахиллобурсит.
Часто поражаются крестцово-подвздошные сочленения (неанкилозирующий сакроилеит), в редких случаях воспаляются межпозвонковые фасеточные суставы (неанкилозирующий спондилоартрит).
Для сакроилеита характерна боль и скованность в пояснице, напоминающая люмбоишиалгию при грыжах межпозвонковых дисков поясничного отдела позвоночника.
При спондилоартрите появляется боль и скованность в нижнем отделе позвоночника, напоминающая дорсалгию при остеохондрозе и спондилоартрозе. Боль и скованность в спине и пояснице усиливаются ночью и утром, а днем на фоне движений уменьшаются.
При реактивных артритах, ассоциированных с антигеном HLA-B27, могут появляться признаки других заболеваний этой группы, например, болезни Бехтерева. Возможны внесуставные системные проявления — поражение глаз (конъюнктивит, эписклерит, склерит, ирит, иридоциклит, увеит), кожи (псориазоподобные высыпания), кишечника (эрозивноязвенный проктосигмоидит, неспецифический язвенный колит).
Лихорадка является частым признаком реактивного артрита, в основном сопровождает острые, манифестные формы, но может быть и при затяжных. При остром процессе носит фебрильный характер, иногда достигая 39°С и выше, при подостром и затяжном течении чаще субфебрильная. Лихорадка всегда сопутствует обострению процесса.
Поражение суставов при реактивных артритах
Изменения в суставах при реактивном артрите носят воспалительный характер – развивается синовит (воспаление синовиальной оболочки сустава). Могут быть длительные артралгии (летучие боли в суставах). Чаще поражаются один или несколько суставов, но может быть и полиартрит.
Заболевание, как правило, начинается с крупных (коленных) или средних (голеностопных) суставов, т.е. тех, которые чаще подвергаются микротравмам. Вовлечение мелких суставов может наступить позже – как правило, это суставы стопы (предплюсны, плюсны, межфаланговые и плюснефаланговые).
Вовлечение межфаланговых и плюснефаланговых суставов с возникающим периартикулярным отеком формирует своеобразные клинические феномены, получившие название «псевдоподагрический палец» (если поражены суставы первого пальца стопы) или «сосискообразный палец» (если поражены суставы 2-4 пальцев стопы).
Вовлечение суставов носит, как правило, асимметричный характер по типу «лестницы» или «спирали» – когда возникает ступенчатое последовательное поражение снизу вверх (левый голеностопный – правый голеностопный – левый коленный и т.д.). При хроническом течении могут вовлекаться и суставы рук – лучезапястные, мелкие суставы кисти.
У части больных воспаление в суставах носит упорный, торпидный характер, что позволило некоторым авторам выделить так называемый ревматоидоподобный вариант. При выраженном синовите характер болей воспалительный, т.е. беспокоят и в покое, ночью; при незначительных воспалительных изменениях боли имеют нагрузочный ритм.
По частоте поражения на первом месте – коленные суставы, на втором – голеностопные, реже – мелкие суставы стоп; суставы рук чаще поражаются при затяжном и хроническом течении. Для УРеА природы характерно поражение параартикулярных тканей, обусловленное энтезопатиями, т.е. вовлечением в воспалительный процесс мест прикреплений связок к костям, сухожилий, капсул суставов, фиброзной части межпозвонковых дисков.
Воспаление в месте прикрепления ахиллова сухожилия к пяточной кости проявляется припухлостью его, болезненностью и носит название – ахиллодиния.
Воспаление подпяточной сумки и подошвенного апоневроза протекает в виде подпяточного бурсита и подошвенного фасциита. Эти проявления вместе формируют своеобразное изменение стопы, которое ранее называли «гонорейная стопа», т.к. еще не были идентифицированы возбудители при урогенных реактивных артритах.
Многие авторы считают, что характерные изменения при такой стопе, включающие: ахиллодинию подошвенный фасциит, подпяточный бурсит, формирующееся плоскостопие являются такой же «визитной карточкой» больных урогенными реактивными артритами как изменение кисти при ревматоидном артрите.
Исходом подпяточного бурсита и ахиллодинии являются, так называемые, «рыхлые пяточные шпоры». Иногда они могут быть господствующим и даже единственным симптомом клинической картины.
Поражение мышц при реактивных артритах
Больные урогенными реактивными артритами с первых дней заболевания жалуются на мышечные боли, особенно в мышцах ног. В основе этих болей, возможно, лежит поражение сосудов. Впоследствии наступает мышечная атрофия, которая может прогрессировать, больные худеют, теряют в массе.
Поражение осевого скелета. Для реактивных артритов характерно поражение осевого скелета, костей таза, илеосакральных (крестцово-подвздошных) сочленений. В основе этого поражения также лежат энтезопатии. Эти изменения и позволили относить их к группе серонегативных спондилоартропатий.
Дорсалгии при реактивных артритах
Более половины больных жалуются на боли в спине, чаще всего в пояснично-крестцовом отделе, реже – в шейном и грудном. Боли чаще носят нагрузочный ритм. Реже бывают ночью, усиливаются к утру. Последний вариант болей наблюдается преимущественно у больных с длительным течением болезни.
При пальпации вдоль остистых отростков позвонков у этих больных определяется болезненность. Физиологические изгибы позвоночника сохраняются. Существенного ограничения подвижности в том или ином отделе позвоночного столба, как это наблюдается при анкилозирующем спондилоартрите, у больных с реактивными артритами не бывает. Симптомы Отта, Форестье, Томайера – отрицательны.
Поражение костей таза и илеосакральных сочленений
Очень характерным является сакроилеит. Сакроилеит при реактивных артритах, как правило, односторонний, но может быть и двусторонним, асимметричным. Клинически он проявляется болями в области крестца, ягодицы, иногда больные указывают на тазобедренный сустав, но при прицельном осмотре выявляются признаки сакроилеита.
Боли в области крестца у больных реактивными артритами имеют нагрузочный ритм, крайне редко бывают в покое. Изменения в крестцово-подвздошных сочленениях можно определить с помощью симптомов Кушелевского 1-3, они при наличии сакроилеита у больного положительные.
Проявления суставного синдрома могут носить развернутый характер: артрит периферических суставов, позвоночного столба, илеосакральных сочленений, но могут протекать и в виде изолированных энтезопатий (подпяточного ахиллобурсита и подошвенного фасциита), а также в виде изолированного сакроилеита.
Поражение сердечно-сосудистой системы
Встречаются значительно чаще, чем диагностируются. Чаще возникают при остром и подостром течении.
Миокардит проявляется одышкой, тахикардией, нередко нарушениями ритма по типу экстрасистолии, преходящей мерцательной аритмии. Наиболее грозное поражение в прогностическом плане – поражение аортальных клапанов с исходом в аортальную недостаточность, которое в настоящее время наблюдается крайне редко.
Пролапс митрального клапана возникает нередко и зачастую требует прицельного обследования. Нарушения ритма могут носить самостоятельный характер без вовлечения миокарда. Больным с реактивными артритами свойственна наклонность к тахикардии.
Нередко возникает экстрасистолия и даже преходящая мерцательная аритмия. Особенностью аритмий является то, что они проходят или уменьшаются на фоне противоинфекционной терапии.
Иногда поражения сердца могут быть «электрокардиографической находкой», т.е. при отсутствии жалоб больного. При этом наблюдаются: единичные экстрасистолы, нарушения проводимости по типу неполной блокады правой ножки пучка Гиса, изменения конечной части желудочкового комплекса.
Поражения нервной системы
Чаще они наблюдаются в виде периферических моно- и полиневритов, особенно на них надо обращать внимание при наличии мышечной атрофии. Изредка встречаются менингоэнцефалиты. В основе поражения нервной системы, вероятно, лежит васкулит.
Поражение вен при реактивных артритах
Нередкий симптом, иногда выступает на первый план, проявляется в виде флебитов, чаще вен нижних конечностей. Нередко больные длительно лечатся и наблюдаются у ангиохирургов и только затем попадают к ревматологу.
Поражение глаз при реактивных артритах
Глазной синдром. В большинстве случаев в дебюте реактивного артрита развивается катаральный конъюнктивит, реже — эписклерит или склерит. В редких случаях возможно тяжелое поражение глаз — ирит, иридоциклит, увеит.
Особенностью глазного синдрома является то, что он может появиться с интервалом в несколько недель, месяцев, а нередко и лет, зачастую носит преходящий характер. Больные примерно в половине случаев заболевания первоначально лечатся у окулистов.
Описаны всевозможные поражения, в частности при УРеА, это: конъюнктивиты (встречаются наиболее часто), ириты, хориоидиты, кератиты, увеиты, изъязвления роговицы, катаракта. Описана даже отслойка сетчатки.
Конъюнктивит как наиболее частое вовлечение, может появиться до заболевания, во время суставного синдрома, изредка после него. Увеиты чаще возникают во время повторных атак, наличие их принято связывать с антигеном гистосовместимости HLA B27. При повторных атаках увеит выступает на первый план и «сглаживает» суставной синдром.
Кожные проявления при реактивных артритах
Наблюдают более чем в 50% случаев. Носят разнообразный характер. В настоящее время доказано, что в основе кожных проявлений лежит лейкоцитокластический васкулит. На коже часто появляются псориазоподобные высыпания (иногда неотличимые от классического псориаза), характерен гиперкератоз на пятках и стопах, реже на ладонях.
Изменения проявляются безболезненными изъязвлениями слизистой полости рта, самостоятельно заживающими; псориазоподобными высыпаниями, которые изредка могут давать генерализованные формы, вплоть до обширного пустулезного псориаза. Причем удельный вес псориазоподобных изменений нарастает с увеличением длительности суставного синдрома.
Изменения кожи в виде бленнорейной кератодермии очень характерны для урогенных артритов – это появление небольших пузырьков на ладонях, чаще подошвах, быстро покрывающихся чешуйками кожи. Очень характерным и патогномоничным для УРеА поражением кожи является так называемый цирцинарный баланит – язвенноподобные изменения вокруг уретры на головке пениса.
Обследование при реактивном артрите
Реактивный артрит всегда протекает с высокой лабораторной и иммунологической активностью — увеличение СОЭ, диспротеинемия, гипериммуноглобулинемия, высокий титр ЦИК (в отсутствие иммунологических маркеров РА и СКВ).
Для подтверждения диагноза болезни необходима верификация хламидийной урогенитальной инфекции с помощью электронной микроскопии биологического материала, ПЦР или РИФ.
Схема обследования на реактивный артрит:
- клинический анализ крови;
- протеинограмма (общий белок и белковые фракции);
- титр ЦИК (циркулирующие иммунные комплексы);
- иммунологические маркеры РА (ревматоидный фактор, антикератиновые антитела, антиперинуклеарный фактор, антитела к циклическим цитруллинированным пептидам);
- иммунологические маркеры системной красной волчанки (СКВ) — антинуклеарный фактор, антитела к ДНК;
- HLA-B27-типирование;
- лабораторная диагностика кишечных инфекций;
- лабораторная диагностика латентных мочеполовых инфекций;
- рентгенография пораженных суставов, крестцово-подвздошных сочленений, позвоночника.
Пациента необходимо направить на осмотр к оториноларингологу, стоматологу, урологу или гинекологу для обнаружения очага инфекции, послужившего причиной реактивного артрита.
Очень важна диагностика латентных урогенитальных инфекций, для чего обязательно должны быть взяты не только мазки, но и соскобы со слизистых оболочек уретры или цервикального канала, в которых могут быть выявлены хламидии, микоплазмы, уреаплазмы. Намного информативнее световой микроскопии мазков и соскобов электронная микроскопия. Часто используют молекулярно-биологические реакции — ПЦР и РИФ. “Золотой стандарт” диагностики хламидийной инфекции — культуральный метод (из-за сложности и высокой стоимости используется редко).
Если у пациента появляется боль и скованность в пояснице, необходимо назначить рентгенографию крестцово-подвздошных сочленений и позвоночника. Сакроилеит и спондилоартрит при реактивном артрите протекают без анкилозирования (сращения позвонков), тогда как анкилозирующий спондилоартрит и сакроилеит являются специфическими признаками болезни Бехтерева.
Лечение реактивного артрита
Реактивный артрит довольно хорошо купируется нестероидными противовоспалительными препаратами (НПВП), но иногда требует локального внутрисуставного применения глюкокортикостероидов.
Реактивный артрит у мужчин
Считают, что урогенные реактивные артриты у мужчин встречаются чаще, чем у женщин. Разные авторы приводят различные соотношения: от 10:1 до 3:1. В большинстве случаев заболевают юноши и молодые мужчины.
Факторы риска урогенного реактивного артрита у мужчин:
- хронический простатит;
- длительность уретропростатита, особенно свыше трех лет;
- перенесенная гонорея в анамнезе;
- мочеполовой хламидиоз;
- фактор нерегулярности лечения мочеполовой инфекции;
- фактор микст-инфекции;
- поведенческий фактор (наклонность к промискуитету);
- молодой возраст – до 40 лет;
- наличие интеркурентных (сопутствующих) инфекций;
- наличие сопутствующих заболеваний, вызванных H. pylori – антральный гастрит, язвенная болезнь желудка и двенадцатиперстной кишки.
Знание указанных факторов риска может существенно увеличить раннюю диагностику суставного синдрома при реактивных артритах у пациентов с урологическими и венерологическими заболеваниями, т.к. раннее выявление этой патологии в популяции затруднено.
В то же время, урогенные реактивные артриты (УРеА) у женщин встречаются значительно чаще, чем это описывается в литературе, и необходимо более тщательное обследование пациенток с серонегативным артритом для выявления у них очага мочеполовой инфекции и связи его с суставным синдромом.
Факторы риска урогенного реактивного артрита у женщин:
- хламидийный вульвовагинит;
- инфекционные заболевания мочеполовых путей (цистит, уретрит, кольпит, цервицит);
- заболевания репродуктивной системы (бактериальный вагиноз, кандидоз влагалища, гонорея и др.);
- наличие урогенитальных инфекций у половых партнеров;
- фактор нерегулярности лечения мочеполовой инфекции;
- фактор микст-инфекции;
- молодой возраст – до 40 лет;
- наличие интеркурентных (сопутствующих) инфекций;
- наличие сопутствующих заболеваний, вызванных хеликобактер пилори (H. pylori) – антральный гастрит, язвенная болезнь желудка и двенадцатиперстной кишки.
Мочеполовая инфекция, вызывающая реактивные артриты, зачастую протекает скрытно, малосимптомно и больные могут длительно не обращаться к урологам, венерологам, гинекологам. Зачастую не всегда врачи терапевты и ревматологи могут проследить четкую хронологическую связь между суставной патологией и очагом инфекции в мочеполовом тракте.
Симптомы реактивного артрита
Внесуставные
Реактивный артрит характеризуется комплексом самых разнообразных клинических проявлений, отражающих не только поражение суставов, но и вовлечение в патологический процесс ряда других органов и систем.
Причем симптомы данной патологии возникают тогда, когда признаки провоцирующей инфекции уже полностью регрессировали – человек поправился, а может, и совсем забыл о недавнем инфекционном заболевании.
Общие симптомы:
- повышение температуры тела (чаще – до субфебрильных (37.0-37.6 °С), реже – до фебрильных (38.0-38.9 °С) и выше значений);
- слабость, утомляемость;
- снижение аппетита;
- снижение массы тела (этот симптом определяется у 1 из 10 больных).
Симптомы поражения суставов:
- страдают преимущественно суставы нижних конечностей (они отечны, гиперемированы (покрасневшие), болезненны, функция их нарушена);
- артрит несимметричный (например, могут определяться признаки воспаления левого голеностопного и правого коленного суставов);
- могут поражаться суставы и других частей тела, но суставы ног вовлечены в патологический процесс обязательно, и в общем число воспаленных суставов не более 6.
Другие симптомы:
- воспаление сухожилий и связок в местах их прикрепления к костям (чаще – в области пяток и отдельных пальцев стопы (проявляется отечностью, интенсивной болью в пальце, синюшной его окраской));
- неинфекционное воспаление слизистых оболочек – полости рта, конъюнктивы, половых органов;
- гиперкератоз ладоней, подошв, реже – других частей тела (кератодермия);
- пожелтение, разрушение и другие симптомы поражения ногтей.
Чаще всего признаки реактивного артрита дают о себе знать в крупных сочленениях: локтях, коленях, плечах, тазобедренных и голеностопных суставах.
Патология поражает сочленения с одной стороны, изредка в процессе участвуют пояснично-крестцовый отдел, сухожилия, ключицы, шея, мелкие суставы.
Реактивный артрит может захватить один или несколько сочленений либо множество отделов сразу.

Основными симптомами реактивного артрита являются:
- болезненность в пораженных частях тела;
- нарастание болезненности в вечернее время;
- ноющий и простреливающий характер боли;
- болевые симптомы при прикосновении к суставу;
- скованность, отечность в месте поражения;
- распухание коленей и голеностопов;
- выраженный дискомфорт при движении;
- покраснение кожи;
- болезненность в пятках;
- повышение температуры тела.
Системные проявления болезни следующие:
- воспаление почек;
- болевые симптомы в районе сердца;
- увеличение лимфатических узлов;
- нервные нарушения.
В клиническую картину могут присоединиться симптомы сопутствующих болезней: простатита, конъюнктивита, цистита, вагинита уретрита, кишечных расстройств, а также язвы и эрозии слизистых поверхностей, высыпания на коже.
По результатам многочисленных исследований было установлено, что первые симптомы данного заболевания появляются спустя 2 недели после инфицирования пациента:
- Повышается температура в области поражённых суставов. Для определения жара в суставе достаточно приложить ладонь на место повреждения. Чтобы снять жар рекомендуется использовать компрессы.
- Опухают суставы (голеностопный и коленный, а также локтевые и лучезапястные, суставы кистей рук и стоп). Иногда припухлость стремительно распространяется за контуры суставов.
- Развивается болевой синдром в суставах. Возникают болевые ощущения, преимущественно при ходьбе, либо выполнении других движений поражённой нижней или верхней конечностью. Многие пациенты испытывают тупые, выкручивающие или ноющие боли при любых физических движениях, которые в ночное время немного утихают. Дискомфорт они испытывают и при пальпации области поражённого заболеванием сустава.
- Появляется скованность движений, вызванная нарушением оттока суставной жидкости. Больные люди не могут активно передвигаться, выполнять физические упражнения.
- Появляется суставной синдром, который сопровождается болями, ассиметричным олигаортритом, поражением суставов, отёчностью и т. д.
- Выявляются инфекции в мочеполовой системе, носоглотке, кишечнике (сопровождаются характерной симптоматикой). Урогенитальные инфекции сопровождают такие заболевания мочеполовой системы как уретрит и цервицит, а развивающиеся на их фоне осложнения.
- Происходит расширение суставной щели и отёк (периартикулярный) мягких тканей (легко определяется при рентгенографии).
- Воспаляются глаза, кожный покров (конъюнктивит, раздражение слизистой, ослабление зрительной активности, крапивница, псориазиформные высыпания, стоматит и т. д.).
- В начальной стадии развития реактивного артрита у пациентов проявляются признаки сакроилеита (поражение позвоночника), заболевания почек, болезней сердца (тахикардия), расстройства нервной системы.
- Усталость, потеря работоспособности.
- Общее недомогание, резкая потеря веса.
- Лихорадочные состояния, часто сопровождающиеся повышением температурного режима, либо ознобом и т. д.
 Хламидиоз
Хламидиоз
Хламидии представляют собой бактерии шарообразной формы, важным звеном жизненного цикла которых является обязательное внутриклеточное паразитирование. Вне клетки их жизнь практически невозможна. Из–за большого сходства в жизненном цикле с вирусами хламидии долгое время относили к данному классу.
В настоящее время они относятся к семейству Chlamydiaceae, которое включает один род Chlamydia. Род, в свою очередь, включает три вида, которые являются патогенными для человека и некоторых животных.
Наиболее распространенными видами хламидий являются:
- C. psittaci;
- C. pneumoniae;
- C. trachomatis.
Последний вид имеет наибольшее значение в развитии синдрома Рейтера. Именно он является возбудителем урогенитального хламидиоза более чем в 90% случаев. Причиной запуска аутоиммунного процесса являются антигены – особые белки, присутствующие в строении хламидий.
Наиболее важными антигенами хламидий являются:
- термостабильный антиген;
- термолабильный антиген.

Данные антигены являются визитной карточкой бактерии. Благодаря им можно определить вид и подтип возбудителя. Антигены стимулируют выработку антител, на поиск которых направлены серологические исследования.
Урогенитальный хламидиоз является одной из самых распространенных мочеполовых инфекций как у мужчин, так и у женщин. Это отчасти объясняет и частоту случаев реактивных артритов в медицинской практике (а именно – синдрома Рейтера).
Болезнь реактивный артрит обычно развивается спустя месяц после перенесенной мочеполовой, кишечной или дыхательной инфекции. В клинической картине главный симптом – поражение крупных суставов нижних конечностей, обычно одного, реже нескольких.
Вместе с суставами нередко поражаются примыкающие к ним сухожилия мышц и суставные капсулы. В некоторых случаях в процесс могут быть вовлечены и соседние суставы, особенно те, которые близко расположены или имеют общие суставные карманы*.
* Суставные карманы – складки суставной капсулы, в которых содержится синовиальная жидкость.
Симптомы реактивного артрита такие же, как и при других формах заболевания: боль при движениях, отек, покраснение, скопление воспалительной жидкости в суставной полости и т. д. Воспалительные явления обычно заканчиваются полным выздоровлением и редко переходят в хроническую форму. Каких-либо значительных изменений суставных структур при этой форме артрита не происходит.
Реактивный артрит часто сопровождается поражениями слизистых оболочек и кожи. На слизистой возникает аутоиммунное воспаление без ярко выраженных симптомов. Наиболее часто поражаются глаза (конъюнктивит), мочеиспускательный канал, десны и язык.
На коже может появиться кератодермия – локальное утолщение рогового слоя в виде безболезненных наростов, напоминающих бородавки. Чаще всего кератодермия возникает на стопах и кистях рук. В процесс могут вовлекаться и ногти, которые становятся утолщенными, желтоватыми и ломкими.
Общие симптомы болезни характеризуются увеличением различных групп лимфатических узлов, чаще всего паховых.
В сложных случаях к воспалению суставов может присоединиться поражение сердца, в особенности его клапанного аппарата.
Отдельно выделяют особую форму реактивного артрита – синдром Рейтера. Для него характерна триада симптомов: артрит, конъюнктивит и уретрит. Иногда к ним присоединяется и кератодермия – тогда болезнь называют тетрадой Рейтера.
Характерные признаки и симптомы патологии
Для реактивного артрита характерна классическая триада клинических проявлений — последовательное поражение глаз, урогенитального тракта и суставов. Первые признаки возникают примерно через 2-4 недели после симптомов инфекции.
Клиника сохраняется на протяжении 3-12 месяцев. Затем выраженность симптомов начинает постепенно ослабевать, вплоть до их полного исчезновения. Это не означает, что человек полностью выздоровел. Под действием провоцирующих внешних или внутренних факторов может возникнуть рецидив реактивного артрита с вовлечением в хронический воспалительный процесс здоровых суставов.
Суставные
Реактивный артрит всегда манифестирует остро, с поражением нескольких суставов ног. Чаще всего в воспалительный процесс вовлекаются межфаланговые, плюснефаланговые, пяточные, коленные, голеностопные сочленения.
Возникают ноющие, давящие боли, усиливающиеся при ходьбе. Суставы увеличиваются в размерах, кожа над ними отекает, краснеет, становится горячей на ощупь. Температура тела повышается до 37-38 градусов, появляются слабость, недомогание, быстрая утомляемость.
Внесуставные
Внесуставные признаки реактивного артрита возникают перед суставными. Вначале развевается уретрит — воспаление стенок мочеиспускательного канала. Для патологии характерны болезненные ощущения, жжение, зуд при опорожнении мочевого пузыря. Учащаются позывы к мочеиспусканию, при этом отделяется незначительное количество мочи.
Вскоре к уретриту присоединяется конъюнктивит. Веки краснеют, отекают, воспаляется слизистая, появляются светобоязнь, зрительные расстройства, перед глазами мелькают черные точки, цветные пятна.


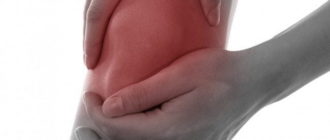

Оставить комментарий