- Почему немеют кончики пальцев на левой руке
- Болят стопы ног — что делать, в чем причина и как лечить?
- Клиническая картина
- Бурсит большого пальца стопы: лечение в домашних условиях
- Сущность патологии
- Медикаментозное
- Главные признаки заболевания
- Как снять боль?
- Диета
- Как определяют гепатит А?
- Общие правила
- Как передается гепатит А?
- Клиническая картина недуга
- Когда показано оперативное вмешательство?
- Лечение бурсита большого пальца стопы медикаментами, мазями и хирургически
- Перцовые мази
- Лечение плоскостопия 3 степени
- Народные средства
- О заболевании
- Народные методы
- Компрессы
- Ванночки
- Массаж
- Настои
- Острая почечная колика у детей
- Патогенез бурсита
- Польза змеиного и пчелиного яда, входящих в состав препаратов для наружного применения, при воспалении синовиальной сумки
- Последствия гепатита А
- Почечная колика при беременности: причины, признаки, купирование
- Клиническая картина
- Как снять боль?
- Прививка от гепатита А
Оглавление
- 1 Почему немеют кончики пальцев на левой руке
- 2 Болят стопы ног — что делать, в чем причина и как лечить?
- 3 Бурсит большого пальца стопы: лечение в домашних условиях
- 4 Главные признаки заболевания
- 5 Диета
- 6 Как определяют гепатит А?
- 7 Как передается гепатит А?
- 8 Клиническая картина недуга
- 9 Когда показано оперативное вмешательство?
- 10 Лечение бурсита большого пальца стопы медикаментами, мазями и хирургически
- 11 Лечение плоскостопия 3 степени
- 12 Народные средства
- 13 Острая почечная колика у детей
- 14 Патогенез бурсита
- 15 Польза змеиного и пчелиного яда, входящих в состав препаратов для наружного применения, при воспалении синовиальной сумки
- 16 Последствия гепатита А
- 17 Почечная колика при беременности: причины, признаки, купирование
- 18 Прививка от гепатита А
Почему немеют кончики пальцев на левой руке
Гепатита А – это РНК-вирус, относится к семейству Пикорновириды, роду Энтеровирусы. Его размер 27-30 нм. У вируса нет оболочки. Типирование проведено в 1973 году. Далее выделено ещё четыре генотипа вируса человека и три генотипа обезьян.
Установлено, что независимо от генотипов, все вирусы А типа имеют сходные антигенные, иммуногенные и протективные свойства. То есть один серотип, вируса, определяется одинаковыми стандартными наборами реактивов, поддается профилактике одинаковыми вакцинами.
от 20 до 220С – 3-4 недели;
от 4 до 6°С – 3-4 месяца;
до 600С – до 12 часов;
1000С – до 5 минут.
Активный хлор в концентрации до 2,0 мг/мл и выше инактивирует вирус в течение 15 минут. Концентрация активного хлора ниже 2,0 мг/мл подавляет вирус через 30 минут. Возбудитель устойчив к высушиванию кислотам и щелочам, эфиру.
Распространение вируса происходит преимущественно в теплый период года. Однако из-за длительной инкубационной и субклинической стадии характеризуется всплесками инфекций весной и осенью. Характерны пики при многолетних наблюдениях. Примерно раз в три-пять лет гепатит А диагностируют чаще нежели в другие годы.
К вирусу восприимчивы исключительно люди, вне зависимости от возраста. Животные, в том числе лабораторные, не восприимчивы к вирусу.
Если ребенок рожден матерью, ранее не болевшей и не вакцинированной от гепатита А, то имеется вероятность его заражения одним из возможных способов передачи вируса.
Если ребенок рожден матерью ранее переболевшей гепатитом А или вакцинированной против этого возбудителя, то он считается невосприимчивым к вирусу гепатита А. Иммунитет передается ребенку от матери и сохраняется до одного года его жизни.
тесными контактами малышей и школьников в детских садах и школах;
не развитыми санитарно-гигиеническими навыками у детей.
Патогенез гепатита у них характеризуется скрытым (латентным) течением. Клинически заболевание протекает малозаметно из-за неспецифических для гепатита симптомов.
Другой эпидемический феномен – это заболеваемость людей в возрасте от 15 до 30 лет. Резкое увеличение заболевания в этой возрастной группе связано, как ни странно, с улучшением бытовых условий проживания населения последних двух-трех десятилетий.
лица, по разным поводам, выезжавшие в страны с высоким уровнем заболеваемости коренного населения;
жители малых городов с нерациональной системой канализации и водоснабжения.
До 70% взрослого населения нашей страны являются носителями факторов невосприимчивости к этой форме инфекции. Факторы невосприимчивости – это протективные антитела, образованные в результате переболевания или вакцинации человека. Иммунитет к гепатиту в организме сохраняется пожизненно или длительно.

Для гепатита А характерно острое течение патогенеза – это эпидемическая особенность гепатита А.
Хроническая форма заболевания встречается редко, обычно обусловлена микстом вирусов, наслоившихся на основной возбудитель.
носители вируса в субклинической стадии или безжелтушной форме заболевания;
больные на ранних стадиях заболевания (инкубационный и первая стадия острого течения до желтухи).
Стадия от момента заражения до первых клинических проявлений называется инкубационный период, он длится около 35 суток, возможны интервалы от 15 до 50 дней.
В инкубационный период происходит проникновение вируса и распространение его по кровяному руслу параллельно с накоплением вирусов.
В этот период человек чувствует себя здоровым. Внешне бодрый, он является заразным для окружающих. Заболевание в субклинической стадии протекает с минимальной симптоматикой, незаметно для больного и окружающих.
инкубационный период (около 35 суток, интервалы см. выше);
продромальный период или первичных симптомов (5-7 дней, интервалы от 1 до 21 дня);
желтушный период или разгар болезни (2-3 недели, интервалы от 7 дней до 2 месяцев);
период реконвалесценции (до 12 месяцев, иногда до двух лет).
При наличии сердечных патологий у больных может появиться регулярное ощущение немеющих пальцев на левой руке (особенно безымянного и мизинца). Оно при этом может распространяться по внутренней стороне верхней конечности до предплечья. И чаще всего это происходит в ночное время.
Как правило, в таком случае речь идет об ишемической болезни сердца, стенокардии или сердечной недостаточности.
Традиционно в медицине
коликой
называют острый приступ мучительных схваткообразных болей (печеночная колика,
кишечная колика
), вызванных спазмами гладкомышечной мускулатуры.

Почечная колика – комплекс симптомов, связанных с обструкцией (закупоркой) верхних мочевыводящих путей, и нарушением оттока мочи из почки в мочевой пузырь.
Это серьезная патология, требующая экстренной медицинской помощи и госпитализации, поскольку при неблагоприятном течении возможно развитие тяжелых осложнений.
Почечная колика – наиболее часто встречающаяся патология мочевыводящих путей. Распространенность данного синдрома связана с эпидемиологией мочекаменной болезни, поскольку наиболее часто закупорку верхних мочевыводящих путей вызывают конкременты (камни).
Болят стопы ног — что делать, в чем причина и как лечить?
Стопа человека – это сложный аппарат, который состоит из хрупких косточек, связанных сухожилиями, мышцами, связками. Она способна выдерживать вес самого организма, и тех грузов, которых человек переносит. И, конечно, не могут не сказаться на ее состоянии пройденные на ногах сотни километров.
- Почему возникают болевые ощущения?
- Внешние причины боли
- Плоскостопие
- Поперечное плоскостопие
- Отсутствие нагрузки
- Пяточная шпора (подошвенный фасциит)
- Заболевания, при которых болят стопы ног
- Бурсит
- Диабетическая стопа
- Артрит
- Травмы стопы
Однако у одних легкость походки сохраняется до старости, а у других стопы начинают болеть уже в молодом возрасте. Причины боли могут быть разные. Так, например, после ношения неудобной обуви неприятные ощущения быстро проходят.
Больные стопы вызывают не только дискомфорт, но и заставляют человека меньше двигаться, тем самым нарушая его привычный образ жизни. Причины, по которым может болеть стопа, бывают явными и скрытыми. Чаще всего в организме присутствуют нарушения:
- В сосудах.
- В периферической нервной системе.
- В позвоночнике.
- В суставах.
- Связанные с травмой конечности.
При травмах конечности в виде трещин, переломов, ушибов, растяжений и вывихов в области стопы причина боли явная. После своевременного обращения к травматологу и выполнения его назначений, нога болеть вскоре перестанет. В дальнейшем нужно будет только носить удобную обувь, и беречь травмированную ранее конечность.
Довольно часто стопы болят после ношения обуви на платформе, с узкими носками, на абсолютно плоской подошве или на высоком каблуке. В результате длительного использования такой обуви суставы и кости начинают деформироваться и постепенно разрушаются.
Ранее доминирующим было мнение, что бурсит развивается из-за чрезмерного употребления человеком хлористого натрия. Однако более тщательные исследования опровергли это предположение.
Действительно, суставная сумка воспаляется из-за отложения в ней солей, но патологическое воздействие на сустав имеют все-таки соединения мочевой кислоты. Деформация большого пальца возникает из-за подагры.
Кроме того, в возникновении бурсита виноваты такие патологии и состояния:
- ревматизм;
- артрит по ревматоидному типу;
- псориаз;
- расстройства работы иммунной системы, в частности, аутоиммунные патологии;
- обменные нарушения;
- недостаток кальция в организме (или наоборот, его переизбыток);
- аллергические реакции;
- частые и длительно незаживающие травмы.
Часто рассматриваемая патология возникает из-за вальгусной деформации. Так называется искривление большого пальца стопы кнаружи. Часто она может возникать у женщин, носящих тесную обувь или же предпочитающих высокие каблуки.
Однако исследования показывают, что жители теплых регионов планеты тоже подвергаются вальгусному искривлению, а ведь они часто ходят босиком. Отсюда можно сделать вывод, что бурсит сустава на фоне вальгусного поражения может развиваться из-за неблагоприятной наследственности.
Иногда искривление пальца может проявляться у человека уже с рождения. В таком случае оно постепенно прогрессирует, отчего у человека развивается воспаление сустава.
Бурсит – это воспаление синовиальных сумок (они называются бурсы – небольшие полостные образования), расположенных в области суставов, которое сопровождается накоплением в них воспалительной жидкости.
Заболевание может поражать любой сустав. Намного чаще воспаляются сумки, окружающие крупные суставы: коленный, локтевой, плечевой, голеностопный, тазобедренный. Мелкие сочленения в области пальцев кисти и стопы также поражаются, но реже.

Классические варианты течения бурсита не несут в себе особой опасности:
- Такие симптомы заболевания, как боль и ограниченная отечность над областью воспаленной околосуставной сумки, вызывают кратковременное нарушение трудоспособности (около 2–3 недель).
- Выраженный воспалительный процесс или нагноение бурсы приводят к более продолжительной утрате функции пораженного сустава.
- При хроническом течении бурсита симптомы незначительные. Возникает лишь косметический дефект в виде небольшой опухоли.
Бурсит никогда не приводит к стойкой утрате трудоспособности или инвалидности.
Лечат это заболевание ортопеды-травматологи и хирурги. В большинстве случав консервативной терапии достаточно для полного излечения от бурсита. При отсутствии эффекта от комплексной противовоспалительной терапии проводят операцию. Во всех случаях – болезнь излечима.
Механизм передачи – фекально-оральный.
Больной человек выделяет с калом в окружающую среду огромное количество вирусов. Они могут попасть в воду, на продукты питания, предметы быта. Если возбудитель попадет в рот здоровому восприимчивому к инфекции человеку, то разовьется гепатит.
Заразиться гепатитом А можно в таких ситуациях
Купание в загрязненных бассейнах и водоемах. Вирус попадает в рот с пресной и морской водой. Употребление в пищу загрязненных продуктов. Часто это ягоды, для удобрения которых использовались фекалии человека.
Употребление в пищу сырых моллюсков и мидий из загрязненных водоемов, на которых может длительно сохраняться возбудитель болезни. При использовании плохо очищенной воды. Зараженную воду опасно не только пить, но и использовать ее для мытья рук и посуды.
При совместном проживании с больным заражение происходит через предметы обихода (дверные ручки, полотенца, игрушки). При половом контакте с больным. Этот путь передачи особенно распространен в среде гомосексуалистов.
Факторы риска развития гепатита А
несоблюдение правил личной гигиены пребывание в местах большого скопления людей: интернаты, казармы пребывание в условиях, где отсутствует водопровод и канализация: лагеря беженцев, полевые лагеря военнослужащих поездки в районы с высоким уровнем заболеваемости без предварительной вакцинации проживание с человеком, больным гепатитом А отсутствие доступа к безопасной питьевой воде
Нередко боли в стопе связаны с кожными патологиями, которые, кроме боли, могут носить зудящий характер, вызывать отеки, синяки и нагноения. Так, ступня может болеть при наличии мозолей, «натоптышей», при развитии пяточной шпоры.
Еще одна причина боли – это родинка. Как известно, родинка может подвергаться травмированию, расчесыванию, все эти факторы приводят к тому, что она начинает болеть. Если родинка расположена на подошве, то вызвать боль может ношение неудобной обуви, потение ноги.
Нередко ломота в мышцах присутствует при воспалении во внутренних органах. Несмотря на то, что, к примеру, пневмония легких поражает органы дыхания, высокая температура и воспаление (легочный характер) могут вызвать боль в мышцах, соответственно и в стопе.
Стоит заметить, что пневмония легких является причиной многих осложнений, поэтому ее не нужно переносить на ногах, а следует обратиться к врачу. Вызывает ломоту в суставах и мышцах не только пневмония легких, но и грипп, ротавирусная инфекция, ОРВИ и просто высокая температура тела.
При появлении боли в стопе, которая не проходит со временем, нужно посетить врача, при необходимости сделать рентген и пройти лечение, ведь ранняя диагностика имеет большое значение в будущем лечении.
Нередко внезапная сильная боль в стопе может помешать долгожданному отдыху или прервать рабочий процесс.
Для того, чтобы в будущем избегать таких казусов, следует знать о возможных причинах и лечении дискомфорта стоп.

Тянущие и ноющие боли возникают при хронических заболеваниях, которые протекают в течение многих лет. Например, деформирующий остеоартроз. При ревматоидном артрите боли могут быть более сильными.
Острые проблемы: реактивный артрит, подагра вызывают резкую боль. При артрите она может быть пульсирующей, усиливаться к вечеру. Подагру провоцирует нарушение диеты – употребление алкоголя. Об этом всегда следует помнить страдающему подагрой.
Выраженная болезненность бывает и при травме стопы.
Она всегда появляется в момент удара, сопровождаясь появлением гематомы и отека. Резко затрудняется движение стопой, на нее невозможно наступить.
Плоскостопие, вальгусная деформация могут стать причиной тянущих, но довольно сильных и изнуряющих болей. Их особенность – усиливаться к вечеру и проходить за время отдыха. На поздних стадиях вальгусной деформации отдых уже не снимает боль в связи с сильным изменением строения пальцев.
При пяточном шипе болезненность острая, колющая. Она может провоцироваться ходьбой, особенно в неподходящей обуви.
Такая резкая боль постоянно мешает обыденной жизни, она возникает постепенно, усиливаясь год от года.
Главным источником распространения инфекции при болезни Боткина является человек, у которого наблюдается клиническая картина данной патологии и вместе с зараженными фекалиями выделяет вирионы в окружающую среду.

Возбудитель болезни Боткина патогенен в отношении людей и чрезвычайно устойчив к факторам окружающей среды. Следует учитывать, что в роли источника распространения вируса при болезни Боткина может выступать не только больной человек, но и вирусоноситель.
Помимо нахождения вируса в кале больных болезнью Боткина, возбудитель в большом количестве концентрируется в крови. Заражение болезнью Боткина может осуществляться практически любым методом, однако, преимущественным является фекально-оральный и водный.
Клиническая картина
Бурсит большого пальца стопы: лечение в домашних условиях
[скрыть]
- Сущность патологии
- Этиология заболевания
- Симптомы патологии
- Гнойный бурсит пальца
- Лечение патологии
- Лечебно-профилактические меры
- Медикаментозное лечение
- Оперативное лечение
Медикаментозное лечение бурсита большого пальца стопы является вынужденной мерой борьбы с неприятной патологией, способной значительно ухудшить двигательную способность человека.
Это заболевание существенно влияет на трудоспособность, нарушает привычный режим жизни. Помимо болезненных воздействий, патология влияет на психическое состояние человека, что сказывается на все стороны его жизни.
Все это указывает на необходимость своевременного и эффективного лечения болезни.
Сущность патологии
Бурсит большого пальца стопы ноги представляет собой воспаление суставной сумки, исполняющей роль подушки между костями, мышцами и сухожилиями.

Под воздействием деформаций, инфекции, других факторов воспаляется первый сустав плюснефалангового отдела, что ведет к ограничению его двигательной способности.
Основной причиной этого процесса считается вальгусная деформация стопы, что и обуславливает преимущественное поражение женских ног из-за ношения тесной обуви и обуви на каблуках.
Патология формируется в виде костного выступа на внутренней стороне большого пальца у его основания в результате изменения положения сустава.
Костная шишка вызывает сдвиг сустава, в результате чего палец искривляется, располагаясь под углом.
Естественно, что выпуклость на поверхности стопы оказывается под усиленной физической нагрузкой (трение, давление), что вызывает воспалительную реакцию и отек суставной сумки (бурсы).
Бурсит становится чаще всего результатом вульгусной деформации и последующих суставных нарушений, причинами которых могут стать следующие факторы: травмы в области сустава, нарушение содержания кальция, плоскостопие, врожденные деформации стопы, ношение неудобной обуви, аллергические реакции, аутоиммунные заболевания, интоксикация, проникновение инфекции, метаболические процессы.
При отсутствии необходимого лечения болезнь переходит на более тяжелую стадию, которая характеризуется такими признаками: искривление большого пальца, боли в виде приступов, проблемы в выборе обуви, появление мозоли на выпирающей кости.
- происходит отклонение большого пальца с нарушением амортизационной функции;
- развивается бурсит хронического характера с болевым синдромом в хрящевой ткани и артрозом плюснефалангового сустава;
- разрастание костной выпуклости;
- формирование поперечного уплощения стопы;
- появление болей в подошвенной зоне, прилегающей к костному образованию;
- деформация свода стопы в поперечном направлении;
- возникает перегрузка на средние плюсневые ткани;
- появляются натоптыши и мозоли хронического типа на подошвенном участке, что еще больше затрудняет ходьбу и вызывает боли.
При проникновении в суставную сумку, где происходит воспалительная реакция, инфекции (гематогенным, лимфатическим путем или через микроскопические трещины), воспалительный процесс переходит в другую стадию — нагноение.
Риск появления гнойного бурсита повышается при наличии сопутствующих заболеваний типа гнойного артрита, фурункулеза, рожистой патологии, подкожной флегмоны.

Наиболее распространенные возбудители — стрептококки и стафилококки, несколько реже в инфицировании участвует кишечная палочка.
Гнойный механизм развития опасен тем, что гнойный экссудат проникает в соседние ткани, поражая их, что может привести, например, к флегмоне стопы.
Чем лечить бурсит большого пальца стопы? Деформированный сустав большого пальца можно возвратить в прежнее состояние только путем оперативного вмешательства.
В то же время устранить воспалительный процесс и нормализовать двигательную функцию сустава в полном объеме можно терапевтическим путем и с использованием лечебно-профилактических мероприятий.
При возникновении бурсита большого пальца ноги лечение начинается с естественной терапии, которая включает следующие профилактические мероприятия:
- Ношение правильной обуви. Обувь должна быть широкой (тесная обувь исключается) с предпочтением натуральных материалов (мягкая кожа, нубука, замша). Исключаются полностью высокие и тонкие каблуки (не менее 5-6 см в диаметре). При значительной деформации используется ортопедическая обувь по индивидуальному заказу или обувь со специальными супинаторами.
- Использование лонгеты. Фиксация сустава в неподвижном состоянии, что снижает нагрузку на него. Можно применять два варианта: повседневное ношение внутри обуви и одевание только на ночь во время сна.
- Симптоматическое лечение холодными компрессами. Наложение ледяного компресса до 4 раз в сутки в течение 20-30 минут для уменьшения болевого синдрома и снятия отека.
- Перемещение босиком. Хождение босиком по твердой поверхности оказывает стабилизирующее воздействие.
- Оптимизация питательного рациона. Необходимо устранение дефицита фосфора и кальция, что достигается потреблением таких продуктов: рыба, курица, молоко, творог, куриные яйца.
Основу лечения бурсита медикаментами составляют противовоспалительные препараты нестероидного типа.
Они решают следующие задачи: прекращение воспалительной реакции, устранение отеков, ликвидация болезненных признаков, недопущение распространения процесса на соседние ткани, профилактика рецидивов.
К наиболее распространенным лекарствам этой группы можно отнести такие средства: Индометацин, Клофезон, Ибупрофен, Кетопрофен, Напроксен, Диклофенак, Флурбипрофен, Пироксикам, Целекоксиб.
В домашних условиях можно применять даже аспирин, который оказывает положительное воздействие.
Гнойные накопления в околосуставной сумке лечатся путем введения в эту полость гормональных кортикостероидов.
Для этого сначала осуществляется прокол синовиальной сумки с целью отвода гнойного экссудата при помощи иглы, а затем вводится лечебный состав.
В качестве такого средства применяются антисептики на основе сильных антибиотиков — Ципрофлоксацин, Эритромицин, Тетрациклин. При необходимости обеспечивается временный дренаж суставной полости.
Важная роль отводится укреплению иммунитета, нарушенного хроническим воспалительным процессом. С этой целью принимаются поливитаминные комплексы.
Современные фармацевтические компании выпускают множество эффективных препаратов для лечения бурсита на различной стадии.
Можно выделить следующие средства: Аркокиа, Артрозан, Берликорт, Бруфен, Бутадион, Быструмгель, Вероал, Вольтарен эмульгель, Диклак, Диклобене, Диклоран, Ибуклин, Кефзол, Клипорил, Лизолин, Найз, Нецеф, Нурофен, Солпафлекс, Тобитол, Фастум гель, Флексен, Цезолин, Цефаприм.
Для полного восстановления формы сустава и всей стопы применяются оперативные способы лечения. Хирургическое вмешательство позволяет выровнять кости. Находят применение две основные технологии — дистальная и проксимальная остеотомия.
Измененное расположение костей фиксируется специальными булавками.
Под термином «бурсит» подразумевается повреждение суставов больших пальцев ног, которое выражается в их искривлении, выпячивании.
Из-за искривления сустав работает неправильно, с сильным трением.

Одновременно происходит воспаление околосуставной синовиальной сумки: в ней начинает накапливаться лишняя жидкость, она начинает воспаляться.
Бурсит развивается постепенно, изначально болевые ощущения отсутствуют, но деформация пальца и воспаление сразу бросается в глаза: большое уплотнение в виде шишки портит внешний вид стопы.
По мере развития заболевания начинаются боли, в запущенной стадии бурсита при ходьбе чувствуются неприятные ощущения, припухлость стопы сковывает движения.
Различают такие степени заболевания:
- Болевых ощущений нет, появляется крупное красноватое уплотнение.
- Уплотнение перерастает в шишку, наблюдается покраснение кожи, ходить становится больно.
- Боли в стопе становятся все сильнее, особенно при долгой ходьбе.
- Ходьба приносит сильную боль, происходит деформация сустава, большой палец настолько искривляется, что накладывается на соседний палец.
Бурсит дает о себе знать уже в начальной стадии: визуально можно заметить появление уплотнений в области больших пальцев ног.
Поначалу многие не придают значения этому пока чисто визуальному дефекту. Если не устранить причину воспаления, со временем на месте уплотнений появляется шишка.

Существуют следующие причины бурсита большого пальца стопы:
- Неудачный выбор повседневной обуви. Мода диктует свои правила: многие женщины любят красоваться в обуви на высоких каблуках, но стоит ли такая красота жертв? При ношении босоножек на высоких каблуках вся масса туловища давит не на стопу, а на сустав большого пальца, усиливая его трение.
- Есть сведения, что бурсит передается по наследству. Если старшие родственники страдали от него, наследницам по женской линии нужно быть аккуратнее с выбором обуви. Выбирайте обувь удобную, по размеру, ограничьтесь ходьбой на высоких каблуках.
- Ревматизм, артрит, подагра. Из-за этих недугов суставы ослабляются и деформируются, а ношение неортопедической обуви усиливает деформацию.
После обнаружения признаков бурсита необходимо обратиться к врачу: симптомы этого недуга схожи с симптомами подагры, поэтому ставить диагноз должен специалист.
Иногда воспаление, поразившее сустав, распространяется выше по ноге, на голень.
Бывают случаи инфицирования синовиальной сумки большого пальца, в этих случаях перечисленные ниже симптомы бурсита сопровождаются высокой температурой, слабостью, а также:
- Дискомфортом, болями в области больших пальцев ног.
- Покраснением кожи, ее повышенной чувствительностью в районе суставов больших пальцев.
- Отеком, шишкой в упомянутых выше местах ступни.
- Плохой подвижностью остальных 4 пальцев ноги.
Медикаментозное
Главные признаки заболевания
В результате воспалительных явлений в суставе накапливается жидкость, нарастают болевые ощущения. Со временем в нем появляется гнойный экссудат.
Ранняя стадия заболевания характеризуется такими симптомами:
- болевые признаки в пораженном суставе;
- появление небольшого уплотнения возле пальца;
- возникновение чувства неуверенности во время ходьбы;
- расстройство походки.
Симптомы поздних нарушений в суставе такие:
- нарастание кривизны пальца;
- волнообразные боли в пораженной области (они усиливаются в то время, когда начинает поражаться суставная сумка;
- человек замечает, что обувь прежних размеров и формы становится неудобной;
- на шишке часто образуются мозоли.
Классическое течение болезни Боткина развивается стадийно. Для данной патологии характерно наличие длительного продромального периода, который проявляется лихорадочным и диспепсическим синдромом, которые проявляются недомоганием, чувством разбитости, снижением аппетита, отрыжкой, тошнотой и рвотой съеденной пищей, болью в правом подреберье, повышением температуры тела до 38,5°С.
Развитие клинических проявлений желтушного периода при болезни Боткина очень стремительное и сопровождается улучшением общего состояния пациента. В первую очередь желтушность проявляется на слизистых оболочках и склерах, а позже распространяется на кожные покровы всего туловища.
Нарастание желтухи происходит постепенно, в отличие от проявлений инкубационного периода, и занимает примерно неделю. Желтуха при болезни Боткина чаще всего сопровождается развитием адинамии, головной боли, бессонницы, кожного зуда, раздражительности.
Объективными признаками болезни Боткина считается небольшое или значительное увеличение размеров печени, край которой несколько уплотнен и чувствителен при пальпации. В некоторых ситуациях гепатомегалия сочетается с увеличением селезенки.
Потемнение мочи при болезни Боткина обусловлено концентрацией уробилина в моче, а вследствие недостаточности билирубина в кишечнике, кал обесцвечивается. Лабораторными критериями желтушного периода при болезни Боткина является лейкопения, и незначительное повышение показателя концентрации билирубина в сыворотке крови до 8 — 10 мг%.
Продолжительность и интенсивность клинических проявлений при болезни Боткина может значительно варьировать. Инкубационный период болезни Боткина, а также желтуха, при легком течении, отличается кратковременностью.
Тяжелое течение болезни Боткина отличается развитием нервно-психических расстройств в виде заторможенности, сонливости, а также выраженной интенсивности желтухи, появлением петехиальной сыпи на коже диффузного характера.
Лабораторными признаками тяжелого течения болезни Боткина является увеличение уровня билирубина в циркулирующей крови до 20 мг%, показателя тимоловой пробы до 20 — 24 единиц и одновременным снижением сулемовой пробы до 1,4 — 1,1 единицы.
Злокачественное течение болезни Боткина, которое именуется «острой дистрофией печени», сопровождается развитием диффузного массивного некроза печени и формированием необратимых дистрофических изменений ее паренхимы.
Клиническими маркерами этой формы болезни Боткина является прогрессирующее уменьшение печени, желтуха, общий тяжелый интоксикационный синдром, глубокие нарушения деятельности структур центральной нервной системы с развитием печеночной комы.
Признаками токсического некроза печени, который является одной из форм болезни Боткина, является развитие упорной анорексии, тошноты, повторных эпизодов рвоты по типу «кофейной гущи», нарастающей общей слабости, вялости, апатии, сонливости днем и бессонницы ночью.

Гепатомегалия сменяется склеротическими изменениями печени, а консистенция паренхимы становится мягкой. Патогномоничными признаками развития неврологических изменений является появление возбуждения пациента, повышения сухожильных рефлексов и тремора, а при прогрессировании развивается кома.
Как снять боль?
цервикобрахиалгию (боли в руке и шее); цервикалгию (боль в шее).
артерии (вертебро-базилярный синдром); затылочного нерва; спинного мозга и нервных корешков.
В некоторых случаях ущемляется одновременно нервы (нервные корешки) и кровеносные сосуды, в результате чего ухудшается кровоснабжение определенной области, вызывая дополнительные симптомы нарушения мозгового кровообращения.
Рис.: артерии шейного отдела позвоночника
При ущемлении любого из восьми шейных нервов (их корешков) появляются общие и специфические признаки, возникающие в результате нарушения иннервации и спазма сосудистого русла позвоночной артерии.
головокружение, возникающее при резкой перемене положения тела (ортостатическое головокружение); головная боль, в том числе мигренозного характера и боль в затылке; онемение и покалывание одной или обеих рук, запястьев или пальцев;

боль по всей длине руки вплоть до большого пальца; боли в области шеи, плеч и лопаток стреляющего, рвущего, колющего, или жгущего типа; повышенная утомляемость; снижение работоспособности; ухудшение памяти;
Диета
Чтобы вылечить бурсит большого пальца стопы очень важно соблюдать правильное питание. Рацион должен быть обогащён витаминами А, С, Е а также цинком, кальцием и магнием. При бурсите рекомендуется употреблять:
- Мясо (свинину, говядину, крольчатину, курицу);
- Молочные продукты (творог, молоко, масло сметану);
- Морепродукты;
- Овощи;
- Фрукты.
Запрещается употреблять:
- Алкоголь;
- Мясные и рыбные консервы;
- Фаст-фуд;
- Жирную, жаренную и солёную пищу:
- Копчёности и колбасы.
Итак, методов лечения вальгусной деформации существует огромное множество. Но назначить подходящий тип лечения может только специалист. Для предупреждения и облегчения течения болезни ортопеды рекомендуют специальные ортопедические носочки и фиксаторы для большого пальца.
Ваш отзыв на статью – поставьте пожалуйста оценку ниже:
В основе лечения печеночных патологий, любой этиологии и тяжести, строгое соблюдение диеты. Значение её выше фармакологической терапии. Пятый стол, так называется распространенная в нашей стране диета при этой болезни. Рекомендуемые способы приготовления пищи – термическая обработка продуктов на пару или варка.

Цель диеты естественным путем снизить нагрузку на печень, которая является основным биологическим фильтром организма.
Диета строго соблюдается на любом этапе патогенеза, в том числе в период развившейся комы. Максимальный допустимый срок отказа от приема пищи естественным путем (через рот) не превышает пять дней.
В состоянии прекомы и комы энергетические потребности организма восполняются внутривенным введением растворов глюкозы. После указанных сроков жидкое питание в объеме до 50 г, вводят в желудок через зонд.
Больным находящимся в состоянии печеночной комы жидкую пищу заменяют питательными смесями. Для предотвращения всасывания в кровь токсинов, в первую очередь аммиака, больным наряду с диетой назначают лактулозу и подобные препараты.
Не секрет, что правильная и здоровая пища – лучший помощник в борьбе с болезнями и инфекциями. Для каждого вида заболевания есть разработанные советским диетологом Михаилом Певзнером схемы лечебного питания.

Копчёное, жирное, маринады, соленья и субпродукты.Свежую выпечку и кондитерские изделия.Острые приправы и специи.Газированные напитки, крепкий кофе и алкоголь.Хлеб вчерашний, подсушенные мучные изделия.
Готовить пищу лучше на пару. Так сохраняется большое количество полезных микроэлементов.
В тех случаях, когда причина почечной колики до конца не выяснена, стандартно назначают лечебный стол N10. Эта диета предназначена для улучшения функционирования сердечно-сосудистой системы, печени и почек, а также для нормализации обмена веществ.
свежий хлеб, изделия из сдобного и слоеного теста, блины, оладьи, пирожные;супы из бобовых, мясные, рыбные, грибные бульоны;соусы на мясном, рыбном, грибном отваре;жирные сорта мяса, гусь, утка, печень, почки, мозги;
копчёности, колбасные изделия, мясные консервы;жирная, солёная, копчёная рыба, икра, рыбные консервы;мясные и кулинарные жиры;солёные и жирные сыры;яйца вкрутую и жареные;солёные, маринованные, квашеные овощи;

бобовые, шпинат, щавель, редька, редис, грибы;острые, жирные и солёные закуски;чеснок, репчатый лук, горчица, перец, хрен;шоколад, натуральный кофе, какао;плоды с грубой клетчаткой. После купирования приступа почечной колики необходимо пройти обследование, после которого скорректировать диету в соответствии с диагнозом.
Если причина почечной колики установлена, то во время приступа назначают лечебное питание с учетом основного заболевания. Разумеется, при этом также учитывают сопутствующие патологии (ожирение, сахарный диабет, гипертоническая болезнь и т.п.).
Лечебное питание, как профилактика приступов почечной колики при мочекаменной болезни (МКБ)
Статистически установлено, что риск повторных приступов при установленном диагнозе мочекаменной болезни составляет около 80%.
Даже оперативное удаление камней не может гарантировать выздоровления, поскольку причина заболевания – склонность к образованию конкрементов в верхних мочевыводящих путях вследствие нарушенного обмена веществ – не ликвидируется.
Поэтому лучшая профилактика новых приступов – выяснение причины камнеобразования и лечение. При этом следует помнить, что воспалительные процессы способствуют образования конкрементов, так что такие заболевания, как пиелонефрит, необходимо лечить своевременно.
Кроме того, значительное влияние на образование камней оказывает водный режим, поэтому количество выпиваемой жидкости при отсутствии противопоказаний следует увеличить до 3-3,5 литров и более.
Риск камнеобразования значительно снижается при употреблении так называемых пищевых волокон (ПВ) – веществ растительного происхождения, не подвергающихся воздействию пищеварительных соков, и не всасывающихся.
Необходимое для организма количество ПВ можно компенсировать ежедневным употреблением хлеба из непросеянной муки 100 г, свеклы -30 г, моркови — 70 г, картофеля — 200 г, яблок или груш — 100 г.

При мочекаменной болезни правильно подобранная диета является одним из лучших средств профилактики почечной колики. Однако состав камней должен быть подтвержден лабораторно, поскольку неправильное питание может принести значительный ущерб.
Диета для профилактики почечной колики, вызванной МКБ со склонностью к образованию уратов Если мочекаменная болезнь протекает с образованием камней из мочевой кислоты (уратов), то необходима диета, оказывающая подщелачивающее действие на мочу.
Рекомендуют молочные продукты, овощи, фрукты, соки. Ограничиваются мясные и рыбные продукты, яйца, бобовые, каши, животные жиры (особенно говяжий и бараний).
Таким образом, если нет дополнительных показаний, хорошо подойдет стол N6, разработанный для пациентов, страдающих подагрой.
Диета для профилактики почечной колики, вызванной МКБ со склонностью к образованию оксалатов При образовании камней-оксалатов стараются ограничить продукты, содержащие щавелевую кислоту и увеличить употребление блюд, содержащих антагонист кальция – магний.
Исходя из механизма развития патологии, ограничивают углеводы, соль, аскорбиновую кислоту, желатин.
печень, почки, язык, мозги, соленая рыба, студни и заливные на желатине;мясные, грибные и рыбные бульоны и соусы;соленые закуски, копчености, консервы, икра;бобовые;щавель, шпинат, ревень, грибы;земляника, груши, крыжовник;
При сочетании повышенного количества оксалатов и кальция в моче, а также при высокой щелочной реакции мочи и обострении пиелонефрита, ограничивают продукты, содержащие кальций (прежде всего молоко и его производные).
Диета для профилактики почечной колики, вызванной МКБ со склонностью к фосфатурии Если исследование показало фосфорно-кальциевую природу камней, склонность к фосфатурии и щелочную реакцию мочи, то необходимо увеличить кислотность мочи за счет увеличения доли «кислых» мясных продуктов.
Кроме того, необходимо ограничить продукты, содержащие большое количество фосфора и кальция, и оказывающие подщелачивающее действие.
мясо, птица, рыба;яйца (1 раз в день);хлеб и хлебобулочные изделия, каши (без молока);из овощей: тыква, зеленый горошек;грибы;кислые сорта яблок, клюква, брусника (соки, кисели и компоты из них);мед, сахар, кондитерские изделия;
Как определяют гепатит А?
Острая форма заболевания идентифицируется практически безошибочно. Другое дело если у больного заболевание протекает без ясной клинической картины.
Клинические (анамнез и физикальные исследования больного. В этот же период проводятся эпидемиологические исследования).
Лабораторные исследования крови, мочи, кала.
Инструментальные исследования.
Методы инструментальной диагностики гепатита А не имеют существенное значение. Кроме клинических исследований решающее связывают с лабораторным тестированием биологических сред заболевших.
Лабораторные тесты делятся на специфические и не специфические.
Специфические, направлены на выявление непосредственно возбудителя гепатита А, обычно это (ПЦР), или выявление следов вируса, его специфических антител (Ig) к вирусу (ИФА);
общий анализ крови (лейкоциты, эритроциты, тромбоциты, СОЭ);

общий анализ мочи (уробилин, желчные пигменты);
биохимический анализ крови (с помощью биохимического анализатора) – общий белок и фракции, а также АсАТ, АлАТ, билирубин крови, протромбиновый индекс, фибриноген, холестерин, щелочная фосфатаза;
Инструментальные методы, наиболее часто УЗИ.
Врач может поставить диагноз по клиническим проявлениям, жалобам больного и результатам полученных анализов. Изначально составляется анамнез болезни, изучаются все жалобы больного, производится осмотр кожных покровов и наличие желтухи. При помощи пальпации врач оценивает состояние органов пищеварительной системы.
После получения результатов анализов назначается лечение. Во время обследования сдаются такие анализы: кровь общая и биохимическая, кровь на маркеры вирусного гепатита, моча.
Положительным считается результат, когда в крови женщины или мужчины находят антитела к гепатиту А, а также изменения показаний печеночных проб.
Чтобы определить, находится вирус в активной стадии или же человек является носителем, дополнительно сдается анализ на присутствие антител IgM.

Поскольку антитела к гепатиту при обычном методе диагностики можно выявить спустя месяц, существует другой более точный метод ПЦР диагностики, который выявляет вирус уже через неделю после заражения. С помощью этого способа можно также определить скорость размножения вируса, что необходимо при подборе эффективного лечения. Если вирус быстро размножается, то увеличивается риск заражения других людей.
Диагностика на начальном этапе болезни помогает избежать распространения вируса.
Бывает такое, что человек, который является носителем вируса, не знает об этом и заражает окружающих. Именно поэтому после выздоровления нужно пройти дополнительное обследование, чтобы убедиться в полном излечении.
Несмотря на то, что гепатит А редко приводит к летальному исходу, все же болезнь может протекать в тяжелой форме и способствовать развитию осложнений, от которых тяжело избавиться в будущем. Только профилактические меры смогут защитить от заражения.
Общие правила
острые брюшные катастрофы (острый аппендицит, острый холецистит, острый панкреатит, прободная язва желудка, острая непроходимость кишечника);острая гинекологическая патология у женщин;поражение нижних мочевыводящих путей (цистит, у мужчин – простатит и уретрит);
расслаивающая аневризма аорты;неврологическая патология (грыжа межпозвоночного диска, приступ радикулита, межреберная невралгия). При разных уровнях обструкции приходится проводить дифференциальную диагностику с разными заболеваниями.
Так, при обструкции в лоханке почки и верхнем участке мочеточников почечная колика нередко протекает с симптомами, характерными для острых хирургических заболеваний брюшной полости (боль в области живота, тошнота, рвота, повышение температуры тела).
При расположении обструкции в мочеточниках, особенно в средней их части и ниже, нередко происходит иррадиация болевого синдрома в половые органы, так что необходима дифференциальная диагностика с острыми заболеваниями органов малого таза.
Если же конкременты располагаются в самом нижнем сегменте мочеточников, клиническая картина дополняется признаками дизурии (частое болезненное мочеиспускание, боль в мочеиспускательном канале, императивные позывы к мочеиспусканию), так что следует исключить цистит, а у мужчин также простатит и уретрит.
Поэтому при дифференциальной диагностике следует тщательно собирать анамнез, обращать внимание на поведение больного и своевременно проводить дополнительные исследования.
Приступ почечной колики и острого аппендицита Правостороннюю почечную колику следует в первую очередь отличать от приступа острого аппендицита, поскольку начальная клиническая картина во многом схожа.
Кроме того, при расположении конкремента в правом мочеточнике, боль при почечной колике может локализоваться в правой подвздошной области — так же, как и при остром аппендиците.
Однако в случае острого аппендицита боль облегчается в положении лежа на больном боку, и усиливается при ходьбе, так что пациенты передвигаются с характерным наклоном вперед и в пораженную сторону.
Также следует учесть, что болевой синдром при остром аппендиците локализован, а в случае почечной колики боль иррадиирует вниз в бедро, в паховую связку и в область наружных половых органов.

Почечная и печеночная (желчная) колика Боль при печеночной (желчной) колике может иррадиировать в правую поясничную область. Кроме того, характер болевого синдрома во многом напоминает почечную колику (чрезвычайно сильная боль, сопровождающаяся рвотой, не приносящей облегчения).
Так же, как и в случае почечной колики, больные с печеночной коликой метаются по палате, поскольку интенсивность болевого синдрома не зависит от положения тела, а общее состояние пациентов относительно удовлетворительное.
Однако для приступа печеночной колики характерна связь с приемом жирной или жареной пищи (как правило, приступ наступает через два-три часа после погрешностей в диете). Кроме того, боль при печеночной колике иррадиирует вверх – под правую лопатку, в правую ключицу, а при почечной колике – вниз.
Довольно часто приходиться проводить дифференциальную диагностику почечной колики и острой непроходимости кишечника (заворот кишок). Острая непроходимость кишечника также в начале развития патологии характеризуется неожиданным появлением схваткообразных болей и рвотой, не приносящей облегчения.
Кроме того, в первую фазу развития острой кишечной непроходимости больные ведут себя так же, как и при почечной колике, поскольку боль сильна, не зависит от положения тела, а общее состояние еще относительно удовлетворительно.
Однако для заворота кишок характерна изнурительная многократная рвота, в то время как при почечной колике рвота, как правило, однократна. Установить диагноз поможет выслушивание живота (для начальной фазы острой кишечной непроходимости характерны интенсивные кишечные шумы), а также анализ мочи, определяющий гематурию в случае почечной колики.

Следует учесть, что почечная колика в 25% случаев протекает с атипичной иррадиацией, так что боль может распространяться по всему животу, отдавая в подреберья, и даже в подключичные области.
Кроме того, острый приступ почечной колики нередко сопровождается симптомами местного перитонита на стороне поражения, такими как резкая болезненность брюшной стенки и отсутствие кишечных шумов при прослушивании живота.
Поэтому бывает сложно провести дифференциальную диагностику с брюшными катастрофами, такими как острый панкреатит, прободение язвы желудка, острый холецистит.
В таких случаях обращают внимание на поведение больного. При «остром животе» пациенты, как правило, в силу своего тяжелого состояния, находятся в постели, в то время как больные с почечной коликой метаются по комнате, поскольку сильнейший болевой синдром у них сочетается с относительно удовлетворительным общим состоянием.
Следует также обращать внимание на характерные симптомы заболеваний, вызвавших клинику «острого живота».
Так, клиническая картина прободения язвы желудка начинается с характерной кинжальной боли, которая сначала локализуется в эпигастрии, и только затем принимает разлитой характер. Специфический признак данной патологии – необычайно сильное реактивное напряжение мышц живота («доскообразный живот»).
Острый панкреатит нередко развивается после застолий (новогодняя болезнь), и характеризуется болью опоясывающего характера с необычайно широкой иррадиацией, многократной рвотой и крайне тяжелым общим состоянием больного.

При остром холецистите необходимо тщательно собрать анамнез, поскольку чаще всего его приступ развивается на фоне диагностированных заболеваний желчевыводящих путей (желчнокаменная болезнь, дискинезия желчевыводящих путей и т.п.) после погрешностей в диете (прием жирной жареной пищи).
Боль при остром холецистите — постоянного характера, локализуется в правом подреберье, иррадиирует под правую лопатку и в правую подключичную область, сопровождается многократной рвотой, приносящей незначительное облегчение.
эктопическая беременность (трубный аборт, разрыв маточной трубы);перекрут ножки кисты яичника;апоплексия яичника. При всех перечисленных патологиях болевой синдром возникает внезапно, и бывает необычайно интенсивным.
Значительную помощь окажет опрос (задержка менструации при прерывании эктопической беременности, повышенная физическая нагрузка при перекруте кисты, связь с овуляцией при апоплексии яичника).
Как передается гепатит А?
Источником инфекции являются больные люди на стадиях субклинического течения и начальных проявлений заболевания, в том числе с безжелтушной формой.
После окрашивания склеры и кожи контагиозность значительно снижается. На третьей неделе патогенеза, опасный вирус выделяется только у 5% больных.
Период заразности, с учетом инкубационного периода, длится около месяца, реже до полутора месяцев.
Испражнения, моча, выделения из носоглотки. Такой способ передачи называют фекально-оральный. Основные доказанные факторы передачи вируса гепатита А включают непосредственный контакт здорового и больного.
Вирус также может быть передан с пищей, водой, воздушно-капельным путем (некоторые авторы исключают), при сексуальных контактах, при нестерильных внутривенных введениях, через мух – механических переносчиков вируса.
Непосредственный контакт с больным. Характерен для людей с неразвитыми гигиеническими навыками и людей профессионально с ними контактирующими. Так происходит передача возбудителя в дошкольных и школьных коллективах, интернатах для людей с ограниченными возможностями.
Обсемененная пища. Данный способ передачи имеет большое эпидемическое значение. Однако установить вид опасной пищи практически невозможно из-за длительного инкубационного периода.
продукты приготавливаемые без термической обработки или употребляемые после хранения (салаты, винегреты, холодные закуски, вяленые фрукты и ягоды, особенно из Казахстана и Средней Азии);
садовые ягоды в свежем и мороженном (после оттаивания) виде, особенно если на грядках, рядом с ягодными растениями, обнаруживаются моллюски, слизни, которые могут накапливать вирус, если гряды поливают удобрением из человеческих испражнений.
Вода. Характерен для территорий с неразвитой коммунальной инфраструктурой, плохой организацией водоснабжения, отведения канализационных и сточных вод. Значительно увеличиваются риски заражений в период аварий и стихийных бедствий.
Аэрозольный. Гипотетически возможен в детских коллективах при наслоении вспышек респираторных заболеваний в группах с пониженной резистентностью. Вирус передается при кашле, чихании с выделениями из носоглотки больного человека.
Половой. В литературе указывается как возможный фактор передачи у гомосексуалистов, при этом не расшифровывается причинная связь гомосексуализма и гепатита А.
Трансмиссивный (передача вируса через мух). Исследователями не исключается возможность переноса инфекции через мух, однако распространенность данного фактора не изучена.
Парентеральное. Не исключается передача вируса при переливаниях крови, внутривенных введениях растворов, особенно в обстановке, исключающей соблюдение стерильности (наркоманы).
Клиническая картина недуга
Бурсит локтевого сустава (а также коленного, плечевого и др.) представляет собой острое воспаление, поражающее суставную синовиальную сумку. Доктора выделяют ряд клинических симптомов, характерных для бурсита:
- отек мягких тканей;
- боль при прикосновении к пораженному суставу;
- гиперемия;
- повышение показателей местной температуры;
- пигментация кожи.
Спровоцировать бурсит могут многочисленные факторы: травмы, фурункулы, остеомиелиты, пролежни, заболевания вирусного характера.
При отсутствии адекватного, своевременного лечения в суставной сумке накапливается жидкость с гнойными примесями, что по истечении некоторого времени может привести к развитию гнойного артрита, бруцеллеза, туберкулеза костной ткани.
Когда показано оперативное вмешательство?
Основой лечения любых ортопедических заболеваний является физиотерапия. Для избавления от бурсита рекомендуются следующие физиотерапевтические процедуры:
- Фонофорез представляет собой воздействие ультразвуковых волн малой интенсивности. Энергия ультразвука частично поглощается, превращаясь в тепло производя расслабляющий эффект на мышцы и ткани сустава;
- УВЧ терапия взаимодействует с организмом через высокочастотное электромагнитное поле, которое улучшает кровообращение, а также способствует восстановлению соединительных тканей сустава;
- Ультрафиолетовое облучение применяется для выработки у пациента специальных пигментов, которые способствуют устранению воспалительных процессов, а также повышают иммунную систему организма.
- Ультразвуковая терапия используется для стимуляции: крово- и лимфообращения, регенеративных процессов, кроме того ультразвук оказывает выраженное обезболивающие, противовоспалительное и тонизирующие действие на организм человека.
- Иглоукалывание призвано оказывать влияние на рефлекторные реакции, которые приводят к изменению функционального состояния всех отделов нервной системы и сохранение структуры тканей.
- Лечебная физкультура используется для разработки поражённых суставов и уменьшения воспалительного процесса.

Хирургический метод лечения при бурсите стопы применяется в тяжёлых формах заболевания. Посредством хирургического вмешательства удаляют излишнюю или гнойно содержащию жидкость из бурсы. Также данный метод лечения применяется для выравнивания костей сустава.
Существует две основных методики, это дистальная (дальняя) и проксимальная (ближняя) остеотомия. При дистальной остеотомии производится разрез дальнего участка с последующим смещением кости, благодаря этому уменьшается угол деформации большого пальца стопы.
От недавнего времени практикуют лечение при помощи лазера. Особенность данного вида хирургического вмешательства является выпаривание лишних тканей под воздействием направленных световых лучей. Операции по удалению поражённых тканей проходят быстрее, и практически не имеют побочных эффектов.
Если у человека развивается гнойный бурсит, может понадобиться операция. Показания к ней следующие:
- неэффективность медикаментозной терапии;
- значительное усиление боли;
- изменение вальгусного угла;
- усугубление всех нарушений.
Бурсэктомия — наиболее распространенный вариант операции. Врач удаляет костный нарост. Иногда может потребоваться пластика пораженной области стопы.
После операции необходим щадящий режим. Обувь надо носить удобную, а саму область раны периодически обрабатывать дезинфицирующими растворами. Иногда могут назначаться специальные препараты для обработки этого места.
В дальнейшем на протяжении всей жизни прооперированному человеку надо носить специальную ортопедическую обувь. Врач назначит пациенту несложные упражнения, которые надо не забывать проделывать ежедневно.
Конечно же, после операции необходимо следить за состоянием большого пальца. Не нужно допускать излишних физических нагрузок. Человеку надо соблюдать гигиену стоп.
После любого вида лечения рекомендуется назначение восстановительных процедур, которые помогут организму быстрее устранить остаточные изменения в суставе. При перенесённом бурсите будут эффективными следующие процедуры:
- Электрофорез позволяет доставлять лекарственные вещества прямо в очаг воспаления, используя силу электромагнитных волн. При воспалении с помощью него вводится новокаин для обезболивания или ферменты, позволяющие улучшить рассасывание рубцовой ткани.
- Лазер обладает согревающим действием, которое обеспечивает местное улучшение кровообращения. Это улучшает локальную работу иммунитета, препятствуя формированию хронического воспаления.
- Токи высокой частоты (УВЧ) и диадинамотерапия позволяют создать механическое раздражение тканей, которое позволяет рефлекторно улучшить их питание. Избыток продуктов распада выводится по кровеносным сосудам, не создавая условий для затяжного течения болезни.
Лечебная гимнастика и массаж будут нецелесообразны для такой небольшой области, поэтому применяются крайне редко. Их можно использовать только при отсутствии возможности пройти курс тепловых процедур.
Массаж. Он позволяет расслабить мышцы шеи для уменьшения их давления на позвоночник, улучшает кровоснабжение головного мозга. Массаж позволяет избежать остеохондроза, который чаще всего вызывает защемление нервных окончаний.
Мануальная терапия. Этот метод лечения может назначаться одновременно с медикаментозным. Во время сеанса снимается давление на ущемленные нервные окончания, восстанавливается нормальная подвижность всего позвоночника, снимает мышечный спазм.
После нескольких сеансов зазор между позвонками увеличивается, что помогает улучшить амортизационные свойства дисков позвоночника. Мануальный терапевт при помощи специальных приемов убирает защемление.

Иногда при сильном защемлении и потери подвижности позвонков мануальный терапевт производит вытягивание позвоночника. Если ущемление нервных окончаний в шее вызвано межпозвоночной грыжей или разрушением фиброзного кольца, то мануальная терапия как метод лечения не может применяться.
Мануальная терапия — это довольно опасный метод лечения, потому что сегодня очень сложно найти хорошего специалиста в этой области. Диплом мануального терапевта можно получить за несколько месяцев на курсах, но такой специалист способен еще больше навредить.
Иглоукалывание. Оно позволяет снять спазм шейных мышц, воздействуя специальными иглами на определенные точки на теле человека.
станьте прямо, прижмите подбородок к грудной клетке, затем медленно его поднимаем вверх, запрокидывая голову до упора, после чего возвращаем голову в исходное положение. Упражнение необходимо повторить десять раз по три подхода с перерывами на минуту между ними.
Можно выделить такое эффективное упражнение: сцепите на затылке пальцы рук в замок и давите ими на шею, которая должна оказывать максимальное сопротивление. Упражнение необходимо выполнять по пять раз по три подхода, еженедельно увеличивая количество раз.
Физиотерапия. Для восстановления хрящей и уменьшения воспаления используется звуковое воздействие (ультразвук) или воздействие током небольшой силы (электрофорез).
Для эффективного применения вышеуказанных методов восстановления назначается санаторно-курортное лечение, которое включает грязевые, радоновые и сульфидные ванны.

Лечение защемления нерва в шее может занять длительное время (несколько месяцев), однако заболевание довольно часто рецидивирует.
Если консервативные методы лечения не приносят результатов, то назначается хирургическое вмешательство, которое направлено на удаление костных наростов и грыж на позвоночнике и возвращение в правильное положение смещенных позвонков и межпозвонковых дисков. Полное восстановление пациента после операции занимает около двух месяцев.
Лечение бурсита большого пальца стопы медикаментами, мазями и хирургически
Большинство лечебных средств, гелей, рекомендуемых больным с диагностированным бурситом, характеризуются таким действием:
- противовоспалительное;
- согревающее;
- противоотечное;
- обезболивающее, анальгетическое.
Таблетки при бурсите не могут излечить заболевание полностью, они оказывают лишь временное симптоматическое воздействие. При хроническом бурсите суставов пациентам требуется комплексная терапия, включающая системные и наружные средства, противовоспалительные препараты, компрессы и примочки.
К основным преимуществам мазей и кремов можно также отнести минимальный спектр побочных действий и противопоказаний, отсутствие отрицательного воздействия на функционирование желудочно-кишечного тракта, быстрое действие непосредственно в очаге поражения.
Доктора выделяют следующую классификацию мазей, назначаемых при борьбе с бурситом:
- Согревающие – способствуют улучшению кровообращения и кровоснабжения в очаге поражения. Противопоказаны при бурситах инфекционного характера, острой форме патологии, перенесенных в недавнем времени травматических повреждениях.
- Жаропонижающие – использование этой группы средств рекомендуется при бурсите, протекающем в гнойной форме, в запущенных клинических случаях. Снижение температуры в области синовиальной сумки предупреждает дальнейшее размножение болезнетворных возбудителей.
- Раздражающие – оказывают стимулирующее воздействие на нервные окончания, способствуя восстановлению двигательных функций сустава колена и других пораженных участков.
- Мази с антибиотическими компонентами – рекомендуются при острых, инфекционных формах бурсита с сопутствующим скоплением гнойного содержимого в суставной сумке.
- Противовоспалительные местные средства – считаются эффективными при любых видах бурсита, поскольку нормализуют процессы кровообращения, метаболизма, снимают воспаление, активизируют выведение вредных токсических веществ.
- Обезболивающие – рекомендуются для устранения болевого синдрома, улучшения общего состояния и повышения качества жизни больного.
Долобене – комбинированное лекарство от бурсита суставов, включающее в свой состав такие компоненты, как гепарин, декспантенол. Относится к фармакологической группе нестероидных противовоспалительных средств.
Доктора рекомендуют лечить бурсит с помощью Долобене в следующих случаях:
- растяжение связок;
- воспалительные процессы, локализованные в области суставной сумки;
- ярко выраженный болевой синдром;
- дегенеративные изменения в суставе, нарушение его основных функций, снижение способности к двигательной активности;
- повреждения мышечных тканевых структур;
- сильные суставные боли.
Гель наносят на пораженный участок, втирая в кожу легкими движениями. Применяя Долобене или аналогичные средства в первый раз, рекомендуется провести предварительный тест, нанеся лекарство на небольшой участок кожи, поскольку препарат может спровоцировать развитие реакций аллергического характера, ощущение зуда и жжения.
Доктора запрещают использование Долобене при бурсите пациентам, страдающим тяжелыми формами почечных и печеночных патологий, вегето-сосудистой дистонией. Не применяют гель для лечения бурситов и других суставных патологий у малышей, не достигших пятилетнего возраста.
Мазь Вишневского при бурсите занимает лидирующие позиции в топ-списке средств для лечения данной суставной болезни. Препарат характеризуется наличием ярко выраженных противовоспалительных и антибактериальных свойств.
Грамотно и регулярно применяя мазь Вишневского, можно вылечить даже острую, инфекционную форму бурсита суставов со скоплением гнойного содержимого. Препарат имеет минимальный спектр противопоказаний, его могут смело использовать даже женщины, ожидающие рождения малыша, и молодые мамы в период грудного кормления.
Для достижения положительного результата средство наносят толстым слоем на больной сустав, покрывают полиэтиленовой пленкой, а затем фиксируют при помощи теплой ткани.
Используют препарат и для приготовления целебных компрессов. Для этих целей кусочек марлевой или хлопчатобумажной ткани обрабатывают мазью и одеколоном (медицинским спиртом). Компресс прикладывают на пораженное место. Оптимальное время воздействия – сутки. Процедура помогает устранить отеки и болевые ощущения.
Перцовые мази
Относятся к группе раздражающих средств. Данного рода медикаменты характеризуются наличием следующих лечебных свойств:
- согревающий эффект;
- улучшение кровообращения;
- противовоспалительное действие;
- антисептические свойства.
К числу наиболее популярных перцовых мазей, применяемых для лечения бурсита, относят:
- Эфкамон;
- Камфоцин;
- Капситрин.

Средство рекомендуется втирать в больные участки легкими, массирующими движениями до полного впитывания мази 2–3 раза на протяжении суток.
Мази этой разновидности считаются очень эффективными в терапии бурситов, однако использовать их следует крайне осторожно после консультации с лечащим врачом.
Данные наружные препараты способствует расширению кровеносных сосудов, более активному снабжению тканей кислородом и питательными веществами, устранению воспалительного процесса, улучшению показателей эластичности мускульных волокон.
Средство наносят на больной участок тонким слоем и втирают в течение нескольких минут. Препараты на основе ядов можно использовать не более 3 дней подряд, после чего делается обязательный перерыв (1–2 суток), затем терапевтический курс повторяют до полного выздоровления.
Диклофенак дает отличный противовоспалительный эффект, особенно на ранних стадиях бурсита. При запущенной форме заболевания в мазь рекомендуется добавлять гидрокортизон. Лекарство обладает ярко выраженными антисептическими свойствами.
Мазь при бурсите коленного сустава (локтевого, плечевого) можно приготовить и самостоятельно в домашних условиях. Для этого следует воспользоваться простыми и действенными рецептами:
- Прополисовая. Необходимо соединить 15 г прополиса и сливочное масло (100 г). Немного подогреть смесь на водяной бане и втирать в больные участки перед отходом ко сну, обмотав пораженное место полиэтиленовой пленкой. Прополисовая мазь снимает воспаления и отеки, болевой синдром, улучшает подвижность сустава.
- Медовая. Для приготовления лекарства рекомендуется смешать в идентичных пропорциях измельченное с помощью терки хозяйственное мыло, пчелиный продукт и мелко порубленный репчатый лук. Смесь наносят на область поражения, сверху покрывают полиэтиленом. Рекомендованная продолжительность лечебного курса составляет 2 недели.
- Спиртовая. Нужно смещать 1 столовую ложку меда, 3 столовые ложки чистой воды и 2 ст. ложки водки.
Лечение плоскостопия 3 степени
В случае отсутствия эффекта от вышеописанных компрессов, вероятнее всего, у вас поздняя стадия заболевания. В этом случае самолечение недопустимо, и нужно немедленно идти на осмотр к врачу. Не бойтесь, что вас немедленно отправят на хирургический стол — при бурсите, как правило, операция рассматривается только при наличии острейшей боли.
Если острая боль присутствует, проконсультируйтесь с врачом о назначении вам обезболивающих препаратов. В этом случае, теплые и холодные компрессы лучше применять поочередно. Двигательную активность нужно урезать до полного минимума.
Для назначения лечения, прежде всего, определяется, чем был вызван бурсит. Если первопричиной была неудобная обувь, обязательно предпринимаются меры по ее смене. При травматическом начале заболевания проводятся мероприятия аналогичные проводимым при других травмах. Если его появление было вызвано инфекцией, предпринимаются меры по ее устранению.
Прежде всего, обеспечивается покой стопы, назначается медикаментозное лечение антибиотиками, а также проводится лечение противовоспалительными препаратами в виде приема таблеток и обработки воспаленного участка ноги.
Деформация косточки на большом пальце ноги, при котором происходит ее выпячивание, часто встречающееся явления. Это не только не эстетично, но и причиняет боль. Чтобы исправить этот дефект, при начинающемся бурсите можно воспользоваться силиконовым корректором.
Мягкая структура силикона корректора фиксирует палец в нужном положении, устраняя возможность усугубления искривления. Его можно использовать как во время сна, так и при ношении обуви. При незначительном искривлении он позволяет полностью излечиться от проблемы.
Также рекомендуется приобретение специальных стелек для обуви и их использование даже по окончании курса лечения. На сам больной палец накладывайте ортопедическую лонгету, которая предотвратит дальнейшее искривление большого пальца.
Необходимо помнить, что при заболевании первое, что должны вам обеспечить родные и близкие – постельный режим и полный покой, поэтому насколько это допустимо ограничьте себя в двигательных нагрузках, и пригласите кого-либо пожить домой на время, для ухода при лечении.
Для профилактики бурсита всегда покупайте максимально свободную обувь, не имеющею острый носок в сочетании с каблуками, в особенности, если ваша работа связана с постоянным пребыванием на ногах.
Для того чтобы подобрать адекватное и эффективное лечение бурсита большого пальца стопы, необходимо понять, что это, прежде всего, воспаление, а значит и все используемые методы должны быть направлены на его устранение.
первичное повреждение тканей; образование и накопление экссудата в тканях; разрастание тканей.
легкое покраснение и уплотнение, при котором болевые ощущения отсутствуют; образование так называемой «шишки», что сопровождается болезненностью и дискомфортом; нарастание болевых ощущений, особенно после длительных нагрузок; постоянные сильные боли и деформация сустава.
резкое снижение нагрузки на поврежденный сустав; процедура подбора правильной обуви.
Если бурсит не успел перерасти в хроническую стадию, то соблюдения этих двух требований, подкрепленных специальными компрессами, ванночками и применением противовоспалительных мазей или гелей, вполне достаточно для того, чтобы остановить его дальнейшее развитие.

В любом случае – выбор методов лечения всегда должен оставаться за специалистом и не основываться на субъективных ощущениях самого пациента! Это же касается и приведенных рецептов народной медицины, которые всегда выступают только в качестве вспомогательной терапии, служащей дополнением к основному медикаментозному лечению.
температура всех компрессов и ванночек при бурсите должна равняться температуре тела и не превышать ее; полезны будут и охлаждающие компрессы, короткого периода воздействия; бурсит нельзя прогревать, так как это может спровоцировать обострение заболевания и привести к расширению очага воспаления.
Что касается употребления смеси яблочного уксуса и меда, то ее лучше использовать и посредством компрессов на пораженный сустав, и вовнутрь. Для этих целей подходит только уксус, полученный путем естественного брожения, что в сочетании с медом будет регулировать обмен веществ в организме и улучшит общую трофику тканей и сосудов.
Плоскостопие является болезнью, склонной к прогрессированию. Если не принимать никаких мер, оно будет развиваться до тех пор, пока не доведет пациента до инвалидности. Любую степень плоскостопия следует лечить сразу после его выявления, чтобы приостановить развитие заболевания и снизить болевой синдром.
Основным симптомом при плоскостопии 3 степени является боль. Она не имеет четкой локализации. Если на начальных стадиях заболевания пациентов беспокоит боль в подошве, в коленном суставе, икроножных мышцах, при плоскостопии третьей степени болят также мышцы бедра, тазобедренные суставы, поясница.
Боль является постоянной, не прекращается после отдыха, приводит к стойкой утрате трудоспособности. При третьей степени плоскостопия ярко выражена деформация стопы, ее свод уплощен, сама стопа расширена, пальцы деформируются.
Большинство случаев плоскостопия 3 степени можно вылечивать только при помощи хирургической операции. Некоторые формы этой болезни даже на такой стадии можно лечить путем комплексной профилактики и мануальной терапии.
Мануальная терапия является ключевым методом, используемым при плоскостопии, однако для обеспечения максимального эффекта по восстановлению формы стопы и уменьшению симптомов болезни, его надо использовать вместе с другими методами.
Массаж стоп нужно дополнять физиотерапией, ежедневной лечебной гимнастикой, ношением ортопедической обуви, ортопедических стелек, супинаторов. Принесут пользу и специальные диеты. В питание следует включать витамины, способствующие восстановлению костной и хрящевой ткани.
Нужно исключить из рациона высококалорийные продукты, это будет способствовать снижению веса больного, а следовательно, уменьшит нагрузку на ноги и болевые ощущения. Восстановление стопы будет проходить быстрее.
как вылечить плоскостопие
Народные средства
Если происходит воспаление бурсы, то жидкости продуцируется слишком много, наблюдается припухлость. Опухоль доставляет пациенту массу неприятностей, особенно при ходьбе и во время подбора удобной обуви. Это связано с увеличенной областью первого пальца стопы.
Предпосылок бурсита и воспаления в пальце много. В основной массе случаев бурсит вызван:
- плоскостопием;
- неправильной обувью (слишком узкой);
- генетической предрасположенностью;
- ревматическими патологиями;
- травмами и ушибами стопы.
Если человек привык ходить в неподходящей обуви, то происходит не только бурсит большого пальца стопы, но еще и вальгусная деформация. Особенно этот фактор актуален для женщин, предпочитающих туфли на высоких каблуках и платформе.

Когда пациент страдает ревматизмом, у него высокий шанс получить вдобавок к воспалению деформации пальцев рук и ног. В этом случае речь идет о подагре и ревматоидном полиартрите.
Намного реже медики диагностируют следующие причины бурсита стопы: деформации, инфекции, аллергические реакции, воспалительный процесс в окружающих тканях, сбои в обменных процессах, наличие в организме большого количества токсинов.
Существует 2 вида бурсита:
- серозный (неинфекционный);
- гнойный (присоединяется инфекция).
Признаки каждого подвида заболевания отличаются и требуют соответствующего лечения. Симптоматика зачастую яркая и сразу же дает возможность заподозрить именно эту болезнь. Обычно пациент страдает от:
- болевых ощущений около большого пальца стопы, особенно при ходьбе;
- покраснения кожного покрова пальца и расположенных рядом тканей (они становятся ярко красного цвета);
- отечности;
- увеличения околосуставной сумки и снижения подвижности.
В области плюснефалангового сустава повышается чувствительность и ощущается жжение. Сбоку от первого пальца стопы образовывается шишка, а вокруг нее появляются множественные мозоли.
Если заболевание прогрессирует, отечность затрагивает другие пальцы, мозоли огрубевают. Категорически запрещено трогать руками пораженное место, так как травма, искривление еще больше увеличатся, а в полость бурсы может попасть патогенная инфекция. Микроорганизмы начнут активно размножаться, и это станет причиной:
- повышения температуры тела (как общей, так и местной);
- слабости и роста объема токсинов в крови больного бурситом.
Диагностика заболевания обычно сводится к визуальному осмотру человека и сбору анамнеза. Чтобы удостоверится, что бурсит не охватил вторую ногу, потребуется дополнительное рентгенологическое исследование. На фото доктор увидит степень запущенности проблемы.
Если же ценность рентгена мала, следует пройти ультразвуковое исследование, УЗИ суставов нижних конечностей и компьютерную томографию (КТ).
Лечить ноги следует как можно скорее. Это позволит не запустить болезнь и потратить на избавление от проблемы меньше физических сил и денежных средств. На ранней стадии справиться с заболеванием бурсит большого пальца стопы достаточно просто, а по мере развития его потребуется более серьезный подход, вплоть до оперативного вмешательства.

Это приводит к усиленному продуцированию суставной жидкости, появляется припухлость. В результате человек испытывает выраженный дискомфорт, боль.
Заболевание сопровождается появлением отеков, покраснением и позже — ограничением подвижности сустава.
О заболевании
Предрасполагающими факторами к появлению бурсита большого пальца служат:
- неправильная обувь — слишком узкая или на высоких каблуках;
- плоскостопие;
- ревматическое поражение;
- травматическое повреждение или ушибы;
- инфекционное или грибковое заболевание.
Иногда бурсит свидетельствует о нарушении обменных процессов в организме, а также о токсическом отравлении.
Заболевание не проходит само по себе.
При отсутствии лечения приводит ситуация усугубляется: отечность распространяется на другие пальцы, появляются множественные мозоли.

Иногда к воспалению присоединяется инфекционное поражение. Из-за этого повышается температура, развивается сильная слабость слабости и ухудшается общее самочувствие.
Лечение бурсита должно производиться под контролем врача, который назначает применение традиционных методик. Заболевание находится в компетенции ортопеда, ревматолога, травматолога и хирурга.
Самостоятельно избавиться от подобной проблемы почти невозможно. Это одна из тех патологий, которые требуют комплексного подхода.
Лечение нужно начать как можно скорее — так будет больше шансов на полное восстановление.
Не подходят и модели с абсолютно плоской подошвой. Оптимально — туфли и ботинки с каблуком 2-4 см.
Также придется купить ортопедические стельки, которые помогут выровнять искривление.
На все время лечения нужно:
- оставить занятия спортом;
- минимизировать физические нагрузки;
- давать ногам отдых, приподнимая их вверх в положении лежа.
Врач на основании симптомов и результатов анализов определяет разновидность заболевания (инфекционное, гнойное, микробное и др.) и назначает лечение.
Если к болезни присоединился микробный возбудитель, назначаются антибиотики широкого спектра. Одновременно больной принимает противовоспалительные средства и анальгетики, которые избавляют от боли.
Препараты прописываются в форме таблеток, уколов или мазей.
Если отечность сустава очень большая, то врач удаляет избытки синовиальной жидкости из сустава с помощью шприца. На место удаленной жидкости вводится стероидный гормон, который воздействует непосредственно на пораженную область.
Чтобы ускорить восстановление, назначают физиотерапевтические процедуры: электрофорез, лазеротерапию, грязевые или парафиновые компрессы.
Это исключительно вспомогательные методики, призванные снять воспалительный процесс, облегчить состояние больного и ускорить восстановление.
Назначается только в том случае, если стандартное лечение оказалось неэффективным. Тогда врач использует одну из более подходящих методик:
- остео-экзостэктомию;
- артродез;
- коррекцию поперечного свода;
- эндопротезирование;
- резекционную артропластику.
Восстановительный период после такого лечения довольно продолжителен и составляет около 2-4 недель. Следующие 4 недели тоже очень важны: пациенту необходимо носить специальную обувь, которая поможет сформировать правильный изгиб ступни и полностью избавить от заболевания.
Особе внимание уделяется гигиеническим процедурам. Если все сделано правильно, после операции симптомы бурсита проходят и двигательные функции сустава восстанавливаются.
Чем дольше откладывается консервативное лечение, тем вероятнее, что избавиться от бурсита можно будет только хирургически.
Эффективны на ранних стадиях и при бурситах, не осложненных образованием гноя.
На большой палец ноги надевается фиксирующее приспособление, которое придает суставу анатомическое положение.
Одновременно необходимо выполнять массаж околосуставных областей, чтобы ускорить отток скопившихся жидкостей и улучшить трофику тканей.
Также пациенту нужно выполнять несложные гимнастические упражнения, ускоряющие кровоток и укрепляющие мышечные ткани. Ношение ортопедических корректоров служат отличным дополнением народному лечения бурсита.
Народные методы
Использовать народные методики в лечение бурсита можно только после одобрения врача.

Такая терапия подходит исключительно на ранних стадиях заболевания при условии, что оно не сопровождается образованием гноя и выраженной болью.
Один из самых распространенных и востребованных способов — сухое тепло. В чистый холщовый мешочек насыпается предварительно разогретый на сковороде речной песок. Его прикладываем к суставу и держим до тех пор, пока мешочек не остынет.
Компрессы
- Делаются на основе лекарственных трав, снимающих отек — ромашки или тысячелистника. Чтобы сделать примочку, 20 г сухой травы следует залить стаканом горячей воды. Настаивать на водяной бане в течение 20 минут.
Смочить в этом растворе марлю и приложить к больному месту, оставив на ночь.
- Мед и уксус смешать в пропорциях 1:1. Полученную массу равномерно распределить на марле и наложить на область больного сустава на ночь.
- На одну часть меда взять 3 части водки и 2 сока алоэ. Тщательно перемешав все ингредиенты, приложить кашицу к больному месту на 20-30 минут. Процедуру можно повторять несколько раз в день.
- Мед смешивается с хозяйственным мылом.
К этой субстанции добавляется измельченная луковица. Массу накладывают на пораженный сустав на несколько часов.
Ванночки
- Необходимо прокипятить сенную труху в небольшом количестве воды. Сделайть ванночку для ног.
Важно: температура воды не должна быть больше 37 градусов!
- Солевые ванночки делают из различных солей: йодированной, морской, озерной и Мертвого моря. На тазик приходится примерно 100 г соли. Процедура длится не более 15 минут.
- Из глины — 100 г любой глины (голубой, белой, зеленой или желтой) растворите в воде. Эту смесь можно использовать несколько раз, но не забывать подогревать перед каждой процедурой.
- Прокипятить 4 ст. л.
чистотела в небольшом количестве воды, после чего настаивать в течение 8 часов. Ежедневно делать ванночки для снятия боли и воспаления.
Массаж
Улучшает кровообращение и облегчает самочувствие пациента. В данном случае важны не только массажные движения, но и масло, которым в это время пользуются.
Так рекомендуют растирания делать растительным маслом, добавив в него по 5 капель пихтового, мятного и лавандового. Другой вариант делается на основе оливкового масла. К нему добавляется масло мяты перечной и лаванды.
Это средство эффективно избавляет от боли и скованности движений.
Поскольку бурсит нередко осложняется отложением солей в суставе, очень важно снизить количество употребляемых в пищу продуктов, содержащих большое количество белого яда.

Пациенту рекомендуют предельно ограничить в своем рационе или полностью отказаться от фаст-фуда, соленой, острой и копченой пищи, крепкого кофе, бобовых и грибов, шоколада, алкоголя.
Настои
Острая почечная колика у детей
Среди всех больных около 60% составляют дети. В высоко эндемичных районах по вирусу гепатита А именно дети младшей возрастной группы в возрасте от 3 до 7 лет наиболее подвержены заражению, поскольку они часто тянут в рот грязные овощи и фрукты.
Первые симптомы гепатита А у детей появляются спустя две недели после контакта с инфицированным ребенком. Вирус в организме ребенка приводит к повышению билирубина в крови. До появления желтухи может возникнуть существенное ухудшение самочувствия, по своим симптомам напоминающее кишечную инфекцию или холецистит.
У ребенка повышается температура тела до 39 градусов, появляется слабость и пропадает аппетит. Спустя некоторое время начинается рвота (иногда диарея), ребенок жалуется на боль в животе в области правого подреберья.
Спустя несколько дней температура спадает, а у ребенка появляется желтуха. За неделю до пожелтения кожных покровов моча ребенка темнеет, а кал светлеет, что свидетельствует о высоком уровне билирубина в крови.
Важно! Билирубин в больших количествах приводит к отравлению организма токсинами, поэтому перед желтухой повышается температура, и появляется рвота.
Ребенок желтеет прямо на глазах, но вместе с тем улучшается его самочувствие. На десятый день после появления желтухи все симптомы начинают пропадать. Несмотря на улучшение самочувствия, происходит ухудшение работы печени.

В течение нескольких месяцев после этого ребенок может жаловаться на легкое недомогание или боли в животе.
Гепатит А у ребенка определяется после сдачи анализа крови.
В результате полученных анализов назначается лечение, которое включает прием желчегонных препаратов растительного происхождения, витамины, а также соблюдение диеты.
Ребенок, после перенесенного гепатита А, должен наблюдаться у врача. Первое обследование нужно пройти через два месяца после выздоровления, а второе через полгода. Чтобы восстановить силы ребенка ему нельзя выполнять физические нагрузки в течение года, в школе он освобождается от посещения занятий физкультуры.
Что же происходит у ребенка в организме при гепатите А?
Вирус, попадая с пищей или водой в организм, непосредственно поражает клетки печени. Находясь в крови, он запускает процесс детоксикации. Вирус провоцирует нарушение белкового, липидного, жирового и углеводного обменов.
Несмотря на свое негативное влияние, вирус гепатита А не приводит к массовой гибели клеток печени, и, таким образом, не вызывает рака или цирроза. Гепатит А у ребенка можно вылечить даже в домашних условиях, но при этом нужно придерживаться всех рекомендаций врачей, в частности постельного режима.

После контакта с зараженным человеком, первые симптомы могут появиться уже через две недели. В этот период важно проходить обследование каждые три дня, чтобы начать немедленное лечение в случае заражения.
Поскольку вирус может передаваться не только от больного человека, но также через продукты питания и воду, нужно придерживаться следующих правил: перед употреблением овощей и фруктов в пищу, хорошо их помыть, вымыть руки с мылом после улицы, посещения туалета и перед едой. Пить воду лучше всего кипяченую.
Если в семье есть больной, нужны особые меры предосторожности. Вся посуда и туалет должны проходить специальную обработку, только так можно защитить всех членов семьи.
Соблюдая эти рекомендации, вероятность заболевания намного снизится.
Риск заразиться вирусом гепатита А зависит от частоты путешествий в высоко эндемичные районы, соблюдения правил гигиены при приготовлении пищи или употреблении воды.

При организации путешествия нужно стараться избегать сельских местностей, поскольку там существует большая вероятность инфицирования воды и пищи. Не употреблять в пищу сырых моллюсков, овощей и фруктов, если есть сомнения в санитарных условиях их хранения.
Но все же наиболее эффективным профилактическим средством является вакцинация от гепатита А. Прививки от этой болезни можно делать детям с двух лет.
В высоко эндемичных районах детям особенно в осенне-зимний период в качестве профилактики показано введение иммуноглобулина.
Болезнь Боткина одинаково часто развивается у детей различного возрастного периода. Инкубационный период болезни Боткина у детей составляет от 15 до 40 суток, а продолжительность продромального периода значительно короче нежели у взрослых.
Развитие желтухи при болезни Боткина у детей постепенное и проявляется в виде желтушной окраски в первую очередь слизистых оболочек, а затем – кожных покровов, которая сопровождается легким кожным зудом.

Болезнь Боткина у детей всегда сопровождается развитием гепатоспленомегалии, причем печень при данной патологии не только увеличенная, но и болезненная. Снижение интенсивности клинических проявлений наступает после купирования желтухи.
Раннее установление диагноза у детей возможно при наличии патогномоничной клинической симптоматики и верификация контакта с больным данной патологией взрослым человеком или ребенком за 15—45 дней, так как инкубационный период болезни Боткина составляет именно этот промежуток времени.
Для ранней верификации болезни Боткина имеет важное значение рутинное лабораторное обследование детей на предмет концентрации в сыворотке крови билирубина, содержания желчных пигментов, уробилина в моче, а также определения активности таких ферментов как альдолаза, трансаминаза.
Лечение болезни Боткина у детей должно проводиться исключительно в условиях стационара инфекционного профиля с условием соблюдения постельного режима в течение всего желтушного периода. Диета при болезни Боткина у детей подразумевает употребление высококалорийной пищи с ограничением жиров животного происхождения и обогащения ежедневного пищевого рациона творогом, овощами и сырыми фруктами.
При данной инфекционной патологии отмечается повышенная потребность в витаминах, которую невозможно покрыть рационализацией пищевого поведения, в связи с чем рекомендуется использовать пероральное введение витаминных комплексов в виде витамина С в суточной дозе 0,1—0,3 г, Никотиновой кислоты в суточной дозе 0,04 г, витаминов группы В по 0,003 г в сутки.
Детям, страдающим болезнью Боткина, показано применение 25% раствора Сульфата магния в объеме 5-10 мл в зависимости от возраста, минеральной воды «боржоми» по 100 мл в перед едой комнатной температуры.
Профилактика болезни Боткина в детском возрасте проводится только при достоверном контакте ребенка с больным данной патологией человеком и подразумевает внутримышечное введение гамма-глобулина в дозе соответствующей возрасту ребенка.
Болезнь Боткина относится к острым кишечным инфекциям. Заразиться недугом можно через продукты питания, воду, а также от инфицированных больных.
Инкубационный период в среднем составляет 28 дней, после чего начинается само заболевание, которое состоит из трёх этапов: преджелтушный, желтушный и период выздоровления. Симптомы у каждого периода – свои.
На первом этапе болезни ребёнок становится очень капризным, теряет аппетит. Может нарушаться сон, повышаться температура. Появляется тошнота, рвота, диарея. Для этого периода также характерно появление кашля и насморка.
Симптомы болезни Боткина у взрослых и у детей на первых порах одинаковы и часто могут быть приняты за другое заболевание (к примеру, грипп). Когда начинается желтушный период – состояние больного улучшается.
Однако появляется желтизна на глазных оболочках и коже. Также могут наблюдаться боли в печени. В это время симптомы болезни Боткина пациент начинает воспринимать правильно и обращается за помощью к врачу.
Период выздоровления характеризуется постепенным угасанием всех симптомов. Функции печени восстанавливаются, состояние больного стабилизируется. Иногда тошнота и боли могут сохраняться на протяжении месяца–двух после выздоровления.
Учитывая то, какой сложной может быть Боткина болезнь, как передаётся возбудитель – лечение лучше производить в стационарах. Это, в частности, относится к семьям с маленькими детьми или пожилыми людьми.
Почечная колика у детей встречается намного реже, чем у взрослых, и протекает атипично. Эти обстоятельства обуславливают большое количество врачебных ошибок при постановке диагноза.

Так же, как и взрослые, дети во время приступа ведут себя очень беспокойно, плачут, кричат, не дают дотронуться до живота. Часто наблюдается рефлекторная рвота, парез кишечника, приводящий к вздутию живота и задержке стула.
Дети младшего и среднего возраста не могут правильно локализовать болевой синдром и, как правило, указывают на пупок, как на наиболее болезненное место.
Для правильной диагностики почечной колики необходимо исследовать мышечный тонус и болезненность поясничных областей. Симптом Пастернацкого у детей определяют путем сотрясения поясницы кончиками пальцев, подложенных под поясницу в области расположения почек.
При постановке диагноза следует помнить, что положительный симптом Пастернацкого нередко встречается при остром аппендиците в случае атипичного расположения червеобразного отростка, при кишечной непроходимости и при тромбозе брыжеечных сосудов.
Патогенез бурсита
Схваткообразная боль при приступе почечной колики вызвана рефлекторными спазмами гладкомышечной мускулатуры мочеточника в ответ на возникновение препятствия оттоку мочи.
Кроме того, значительную роль в развитии выраженного болевого синдрома играет нарушение оттока мочи, приводящее к повышению внутрилоханочного давления, венозному стазу и нарушению микроциркуляции почки.
Вышеперечисленные патологические процессы обуславливают чрезвычайно сильный болевой синдром при почечной колике.
К развитию такого заболевания приводят нарушения важнейших биомеханических процессов:
- двигательные расстройства;
- высокая степень подвижности плюсневого сустава.
При наличии таких отклонений сустав постоянно подвергается воздействию некорректных биомеханических процессов при ходьбе. Причем наибольшие изменения претерпевает стопа в момент, когда она отрывается от земли.
В это время происходят такие патологические процессы:
- мускулатура и сухожилия в суставе постоянно растягиваются: так они делают противодействие напряжению, возникающему в процессе ходьбы;
- из-за того, что палец находится в ненормальном положении, он изгибается кнаружи;
- все части пораженного пальца давят на плюсневую кость, и она постепенно смещается в наружную сторону;
- указанные выше явления провоцируют хронический воспалительный процесс в косточке больного пальца.
Таким образом, указанная болезнь является медленно прогрессирующей. И если лечение не было осуществлено на начальных стадиях, то пациенту может потребоваться хирургическое вмешательство.
Польза змеиного и пчелиного яда, входящих в состав препаратов для наружного применения, при воспалении синовиальной сумки
Бурсит плечевого сустава лечится также с помощью средств для наружного применения, в составе которых находится змеиный или пчелиный яд. Такие мази обычно настораживают человека, поэтому большинство отказывается от их применения.
На самом деле, они очень полезные, главное, использовать их в определенной концентрации. При заболевании бурсита коленного сустава или при диагнозе бурсит локтевого сустава, лечение мазью приготовленной из ядов змей тоже эффективно. Лечащий врач должен рассказать пациенту о возможных рисках при злоупотреблении такими средствами.
Мази расширяют кровеносные сосуды, благодаря чему к бурсам поступает больше кислорода и питательных веществ. Их польза заключается в уменьшении воспалительного процесса, выведении вредных веществ, повышении эластичности тканей и мышечных волокон.
Мазь при бурсите локтевого сустава на основе ядов используют по следующей схеме:
- сначала кожные покровы необходимо очистить от лишнего жира и грязи, скопившихся в порах;
- лекарство наносят тоненьким слоем;
- втирать на протяжении 2–3 минут.
Использование средств для наружного применения на основе пчелиного или змеиного яда нельзя начинать резко. Количество применений ежедневно увеличивают. То есть, в первый день мазь используют 1 раз в сутки, на вторые сутки можно применить лекарство 2 раза, затем мажут локоть 3 раза.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl Enter.
Последствия гепатита А
Если недуг не лечить, возможно появление опасных осложнений. Наиболее часто встречаются:
- спайки рубцового характера (появляются уплотнения, которые значительно ухудшают подвижность);
- инфицирование близко расположенных тканей (это состояние опасно развитием сепсиса);
- образование свищей, по которым вытекает гной;
- омертвение частей сумки сустава.

Лечение большинства таких осложнений, как правило, оперативное. Восстановительный период после этих вмешательств протекает намного дольше и сложнее.
Осложнения не характерны для гепатита А. Последствия возникают лишь 2% случаев. В группе риска люди, нарушающие диету, не соблюдающие назначения врача, злоупотребляющие алкоголем, страдающие патологией печени.
Наиболее распространенные осложнения гепатита А
Дискинезия желчевыводящих путей – нарушение моторики желчевыводящих путей, вследствие чего возникает застой желчи. Симптомы: боль в правом подреберье, отдающая в правое плечо, возникает после еды и физической нагрузки.
Горечь во рту, тошнота, рвота, неприятный запах изо рта. Холецистит – воспаление стенок желчного пузыря, сопровождающееся застоем желчи. Симптомы: острые боли в правом подреберье, отдающие в правую часть поясницы и шеи.
Усиливаются при движении, кашле, смене положения тела. Правая половина брюшной стенки напряжена. Возможны желтуха, кожный зуд, тошнота, рвота. При хроническом бескаменном холецистите после еды возникают тупые ноющие боли в правой половине живота.
Хронический панкреатит – хроническое воспаление поджелудочной железы. Симптомы: боль в области желудка и левом подреберье, боли могут быть постоянными или периодическими, отдают в спину, сердце, часто имеют опоясывающий характер. Болезнь сопровождается поносом, тошнотой и может стать причиной сахарного диабета.
Поражение паренхимы печени – это всегда плохо для организма в краткосрочной перспективе. Наиболее опасные вирусные гепатиты, вызывающие гибель людей или тяжелые отдаленные последствия исследователи связывают с парентеральным заражением.
Что касается гепатита А, который распространяется преимущественно орально-фекальным путем, смертельные исходы в клинической практике наблюдают не чаще 1% от всех случаев заболевания этой формой инфекции, при молниеносном патогенезе.
Отдаленные последствия гепатита А. Самое известное ограничение – это пожизненный запрет на донорство. Причина запрета не комментируется, вероятно связана с недостаточной изученностью способности возбудителя к персистенции (бессимптомному сохранению вируса в организме) и его реактивации в отдаленной перспективе.
При соблюдении диеты и ограничений физической нагрузки, в течение до двух лет после болезни, следует ожидать отсутствие последствий для организма.
При вынужденных или добровольных нарушениях режима лечения или восстановительного периода возможно развитие цирроза печени, реже рака печени.
После выписки из больницы предоставляется освобождение от работы сроком на две недели, иногда больше, в зависимости от самочувствия выздоравливающего.
служебных поездок в командировку, стажировку;
тяжелых физических нагрузок на работе и занятий физкультурой в основной группе учащихся;
работ с веществами, влияющими на функции печени;
вакцинаций за исключением (прививки от гидрофобии или бешенства, а также столбняка);
плановых хирургических вмешательств;
применения токсических для печени лекарств.
Превалирующее большинство пациентов, перенесших болезнь Боткина в анамнезе, являются абсолютно здоровыми, даже в случае тяжелого течения клинического периода заболевания. Рецидивирующее течение болезни Боткина не наблюдается, однако в 30% случаев у пациентов может сформироваться затяжное хроническое течение.

Данное течение болезни Боткина наблюдается при несвоевременном обращении пациента за медицинской помощью к специалисту инфекционного профиля, а также несоблюдении рекомендаций лечащего врача, касающихся вопросов соблюдения режима труда и питания.
Результатом болезни Боткина в остром периоде является нарушение функциональных способностей паренхимы печении и сопутствующими ферментативными сбоями, которые негативно отражаются на функционировании всего организма, и к счастью, имеют преходящий характер.
При отсутствии своевременной диагностики и соблюдения условий медикаментозного лечения, болезнь Боткина может провоцировать развитие осложнений в виде цирроза печени, асцита, печеночной недостаточности и энцефалопатии.
Период реконвалесценции при болезни Боткина составляется 2-3 месяца и в 70% случаев заканчивается полным выздоровлением. Тяжелым течением отличается болезнь Боткина у новорожденных детей, а также лиц пожилого возраста, поэтому к профилактике осложнений у этой категории пациентов необходимо подходить с особым вниманием.
Болезнь Боткина – какой врач поможет? При наличии или подозрении на развитие болезни Боткина следует незамедлительно обратиться за консультацией к таким врачам как инфекционист, терапевт.
На сегодня миру известно миллион разных болезней, с большей частью которых люди научились успешно бороться. Конечно, в своей жизни мы сталкиваемся лишь с некоторыми заболеваниями. Одним из таких является Боткина болезнь.
Гепатит А, в отличие от других его форм, полностью излечим. После терапии функции печени восстанавливаются. Люди приобретают пожизненный иммунитет.
В редких случаях вызывает проблемы со здоровьем болезнь Боткина. Причины, симптомы осложнений могут быть связаны только с несоблюдением предписаний врача, нарушением постельного режима и неправильным питанием.
Пациенты могут жаловаться на продолжение болевых ощущений, рвоту ещё на протяжении двух месяцев после терапии. Это нормальное явление, не стоит паниковать.
Минимизировать осложнения и последствия гепатита можно с помощью правильного диетического питания.
Пищу нужно употреблять маленькими порциями, но часто.Во время болезни человек теряет большое количество витаминов, поэтому обязательно нужно их восполнить. В рационе должны быть свежие овощи, фрукты, соки, молочные продукты.
Запрещается употребление жирных, солёных, копчёных, маринованных и острых продуктов.Приветствуются «разгрузочные» дни. Для этого хорошо подойдут молочные продукты, овощи и фрукты.Любителям алкогольных напитков придётся от них отказаться на некоторое время.Все продукты питания должны проходить тщательную обработку.

Вероятность развития осложнений зависит от степени обструкции просвета мочевыводящих путей, причины развития почечной колики, общего состояния организма, своевременности и адекватности первичной доврачебной и врачебной помощи.
острый обструктивный пиелонефрит;уросепсис и бактериемический шок;снижение функции пораженной почки;формирование стриктуры мочеточника.
стриктура мочеточника; острый обструктивный пиелонефрит; уросепсис.
Самые тяжелые последствия могут возникнуть при одновременном защемлении шейного нерва и шейных артерий, проходящих через отверстия в боковых отростках позвонков со второго по шестой.
Такое развитие болезни может привести к ишемическому инсульту.
Почечная колика при беременности: причины, признаки, купирование
Болезнь Боткина – очень опасное заболевание для будущих мам. Если большинство людей, страдающих гепатитом А, переносят лёгкую и среднюю форму болезни, то беременные почти всегда болеют тяжёлой формой.

Болезнь Боткина во время беременности является причиной дистрофии печени. Инфекция проникает также через плаценту к ребёнку. Дети, рождённые от заражённых матерей, часто имеют разные пороки и патологии.
На всех сроках беременности причиной выкидышей, преждевременных родов и мертворождённых детей является Боткина болезнь. Симптомы, лечение и признаки болезни Боткина должна знать каждая женщина. Надлежащие меры профилактики помогут ей уберечь себя от печальных последствий этого недуга во время беременности.
Клиническая картина
Беременность сама по себе не является предрасполагающим фактором к камнеобразованию (статистически доказано, что с увеличением количества беременностей заболеваемость МКБ не возрастает), однако в случае латентно протекающей МКБ беременность может способствовать проявлению патологии. Особенно часто приступы почечной колики при МКБ у беременных бывают в последнем триместре.
Другие причины почечной колики у беременных встречаются крайне редко.
Клиника почечной колики у беременных складывается из классической триады симптомов: приступы схваткообразной боли, гематурия и отхождение камней.
Нередко беременных с почечной коликой ошибочно отправляют в родильное отделение, поскольку симптомы патологии принимают за схватки.

Следует отметить, что сильный приступ почечной колики не только симулирует родовую деятельность, но также может вызвать преждевременные роды. В таких случаях надо быть предельно внимательным при постановке диагноза.
Как снять боль?
Первая помощь при почечной колике у беременных направлена на снятие болевого синдрома и предотвращение осложнений.
Тепловые процедуры (горячая грелка, ванна) беременным противопоказаны.
Для устранения болевого синдрома используют спазмолитики: 2% раствор папаверина гидрохлорида 2 мл подкожно, 2% раствор Но-шпы 2 мл подкожно, 0,2% раствор платифиллина гидротартрата 2 мл подкожно.
Иногда приступ почечной колики у беременных можно купировать спазмолитиками, избирательно действующими на гладкую мускулатуру мочеточников (Цистенал или Ависан).
Цистенал при приступе почечной колики назначают по 20 капель однократно (на кусок сахара под язык), а при повторяющихся приступах — по 10 капель 3 раза в день, во время или после еды.

Ависан принимают по 2 таблетки после еды. Следует отметить, что Цистенал и Ависан обладают не только спазмолитическим, но и противовоспалительным действием.
Почечную колику у беременных купируют в условиях стационара, чтобы предупредить возможность тяжелых осложнений. Дело в том, что при беременности многократно возрастает возможность присоединения инфекции. Кроме того, приступ почечной колики может спровоцировать преждевременные роды.
Прививка от гепатита А
Havrix или Хаврикс (720 ед./доза для детей с 12 месяцев) и (1440 ед./доза для взрослых), производитель: GlaxoSmithKline Biologicals S.A., Belgium. Вакцину вводят внутримышечно, двукратно Обеспечивает протективный иммунитет в течение не менее 15-20 лет (по другим данным не более 8 лет). Рег. в РФ П № 013236/2001.
Vacta или Вакта (25 ед для детей старше 2 лет) и (50 ед для взрослых), производитель: Merck Sharp

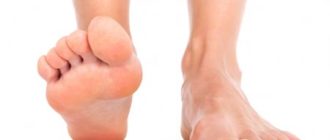

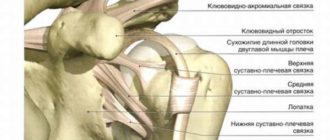
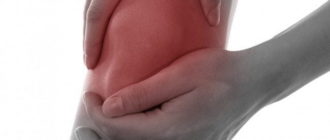

Оставить комментарий