- Что такое серопозитивный ревматоидный артрит?
- Какие анализы надо сдавать при ревматоидном артрите?
- Диагностика
- Артроскопия
- Как лечить ревматоидный артрит в домашних условиях?
- Овощной отвар
- Травяные отвары
- Березовый отвар
- Настойка бузины
- Картофель на кефире
- Цветы лютика
- Лечение ревматоидного артрита кортикостероидами
- Медикаментозное лечение ревматоидного артрита при обострении – противовоспалительные препараты, ингибиторы фактора некроза опухоли, стероидные препараты
- Международная классификация болезней десятого пересмотра
- Операция
- Осложнения
- Первые признаки
- Пероральные народные средства
- Метотрексат
- Арава (лефлуномид)
- Питание
- По какой причине возникает артрит?
- Прогноз
- Профилактика
- Симптоматика на ранней стадии
- Лазерная терапия
- Криотерапия
- Симптомы ревматоидного артрита
- Физиопроцедуры при ревматоидном артрите
Оглавление
- 1 Что такое серопозитивный ревматоидный артрит?
- 2 Какие анализы надо сдавать при ревматоидном артрите?
- 3 Диагностика
- 4 Как лечить ревматоидный артрит в домашних условиях?
- 5 Лечение ревматоидного артрита кортикостероидами
- 6 Медикаментозное лечение ревматоидного артрита при обострении – противовоспалительные препараты, ингибиторы фактора некроза опухоли, стероидные препараты
- 7 Международная классификация болезней десятого пересмотра
- 8 Операция
- 9 Осложнения
- 10 Первые признаки
- 11 Пероральные народные средства
- 12 Питание
- 13 По какой причине возникает артрит?
- 14 Прогноз
- 15 Профилактика
- 16 Симптоматика на ранней стадии
- 17 Симптомы ревматоидного артрита
- 18 Физиопроцедуры при ревматоидном артрите
Что такое серопозитивный ревматоидный артрит?
Серопозитивный ревматоидный артрит означает то, что в крови больных людей присутствует ревматоидный фактор. Этот подвид ревматоидного артрита обладает своими клиническими и прогностическими особенностями. Наличие ревматоидного фактора оценивается в пользу неблагоприятного прогноза.
Ревматоидным фактором называется вид антител, которые вырабатываются самим организмом против собственных иммуноглобулинов класса G. Синтезируется он клетками синовиальной оболочки (
) сустава. Попадая в кровь, ревматоидный фактор реагирует с иммуноглобулином G и образует иммунный комплекс. Впоследствии этот комплекс оседает на суставах и сосудах, питающих этот сустав. Осев, иммунный комплекс запускает каскад воспалительных реакций, которые повреждают хрящевую ткань и другие элементы суставов.
Ревматоидный фактор вырабатывается не только при ревматоидном артрите, но и при ряде других заболеваний. Например, он может свидетельствовать о недавно перенесенной
. Поэтому определенное количество ревматоидного фактора может присутствовать и в норме. Разница между позитивным ревматоидным артритом и недавно перенесенной инфекцией будет заключаться в количестве этого фактора.
) в одном миллилитре. Если же анализ выдает значение менее 25 МЕ/мл, то тогда анализ на ревматоидный фактор считается негативным.
Необходимо отметить, что наличие положительного ревматоидного фактора (
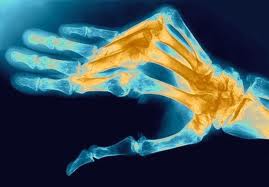
) не является абсолютным индикатором ревматоидного артрита. Его присутствие является лишь одним из многочисленных критериев, необходимых для постановки диагноза.
Серонегативный ревматоидный артрит означает то, что в крови больных людей отсутствует ревматоидный фактор. Данная форма заболевания встречается у каждого пятого пациента, страдающего ревматоидным артритом (
). Отсутствие этого лабораторного показателя является критерием благоприятного течения болезни. В то же время патология хуже поддается лечению и реагирует на базисную терапию. Начало серонегативного ревматоидного артрита, как правило, острое и внезапное, что отличает его от других форм.
Ревматоидный фактор – это вид протеинов, выступающих в качестве антител. Эти белки синтезируются организмом против собственных иммуноглобулинов класса G, которые они воспринимают как антигены. Впоследствии образуются комплексы, состоящие из ревматоидного фактора и иммуноглобулинов.
Определенное время они циркулируют в крови, после чего оседают на поверхностях суставов. Эти соединения обладают иммунными свойствами, благодаря которым запускается каскад иммуновоспалительных реакций.
Отсутствие этого фактора не означает того, что вышеперечисленные механизмы не происходят при серонегативном ревматоидном артрите. Поражение суставов и внутренних органов также характерно для этой формы артрита.
Отрицательный анализ на ревматоидный фактор лишь говорит о том, что его нет в повышенной концентрации. Определенное же количество этого параметра все равно присутствует в плазме крови. Количество ревматоидного фактора в пределах 25 – 30 МЕ (
) на миллилитр крови оценивается как негативный результат. Необходимо сразу отметить, что каждая лаборатория оперирует своими пределами.
Потому как часто бывают ложноположительные и ложноотрицательные результаты анализ повторяют несколько раз. Даже если несколько сделанных подряд анализов не выявляют наличие этого фактора, это не исключает ревматоидный артрит. Если есть другие обязательные критерии для постановки диагноза, то он ставится на их основании.
Системный ревматоидный артрит – это вариант ревматоидного артрита, который протекает с системными (
) проявлениями. При этой патологии внесуставные проявления могут доминировать в клинике заболевания и отодвигать суставную симптоматику на второй план.
Поражаться может любой орган или система органов.
- со стороны сердечно-сосудистой системы – миокардиты, перикардиты, миоперикардиты, васкулиты, в редких случаях гранулематозное поражение клапанов;
- со стороны дыхательной системы – синдром Каплана (наличие ревматоидных узелков в легких), бронхиолиты, поражение интерстиция легких;
- со стороны нервной системы – нейропатии (сенсорные или моторные), мононевриты, шейные миелиты;
- со стороны лимфатической системы – лимфаденопатии;
- со стороны мочевыделительной системы – амилоидоз почек, нефриты;
- со стороны кожи – ревматоидные узелки, сетчатое ливедо, утолщение кожного покрова, множественные микроинфаркты в области ногтевого ложа;
- со стороны органов зрения – кератиты, конъюнктивиты, эписклериты;
- со стороны системы крови – анемии, тромбоцитозы, нейтропении.
Каждый из вышеперечисленных симптомов проявляется специфическими изменениями в лабораторных и инструментальных анализах. Например, в крови обнаруживается лейкопения и тромбоцитоз, а на рентгенограмме виден выпот в плевральную полость.
- артрит коленных суставов с последующей вальгусной деформацией;
- артрит суставов стопы с деформацией большого пальца и подвывихом плюснефаланговых суставов;
- артрит шейного отдела позвоночника с подвывихом в атлантоаксиальном суставе (сустав первого и второго шейного позвонка) и компрессией позвоночной артерии;
- поражение связочного аппарата – с развитием бурситов и тендосиновитов, а также образование синовиальных кист (например, киста Бейкера на задней стороне коленного сустава);
- появление ревматоидных узелков вокруг пораженных суставов;
- рецидивирующая субфебрильная (37 – 37,2 градуса) температура;
- утренняя скованность в суставах;
- болезненность пораженных суставов;
- снижение силы в конечностях;
- полиморфная сыпь, у взрослых – редко, у детей – чаще;
Какие анализы надо сдавать при ревматоидном артрите?
При ревматоидном артрите надо сдавать ряд анализов, которые помогают правильно диагностировать болезнь, определить, на какой стадии она находится, а также оценить эффективность лечения.
Среди лабораторных анализов, которые назначаются при ревматоидном артрите, можно выделить две основные группы:
- стандартные анализы;
- специфические анализы крови.
Существует небольшой список стандартных анализов, которые обязательно надо сдавать при ревматоидном артрите. Результаты этих анализов могут указывать на развитие воспалительных реакций в организме и степень их выраженности. Благодаря стандартным анализам можно определить тяжесть и стадию болезни.
При ревматоидном артрите в гемолейкограмме обнаруживаются измененное соотношение и количество клеточных элементов крови.
Патологические изменения гемолейкограммы при ревматоидном артрите
| Клеточные элементы | Изменения | Численный эквивалент изменений |
| Лейкоциты (белые кровяные клетки) |
число увеличивается (лейкоцитоз) |
более 9 тысяч клеток в миллилитре крови |
| Нейтрофилы (особый вид лейкоцитов) |
возможно уменьшение числа (нейтропения) |
меньше 48 процентов от общего числа лейкоцитов |
| Тромбоциты (клетки, участвующие в свертывании крови) |
возможно уменьшение числа (тромбоцитопения). |
более 320 тысяч клеток в миллилитре крови |
| Гемоглобин (основное вещество, входящее в состав красных клеток крови) |
концентрация уменьшается (анемия) |
меньше 120 грамм на литр крови |
Обычно при ревматоидном артрите наблюдается умеренный лейкоцитоз и небольшая

. Чем острее и тяжелее течение ревматоидного артрита, тем больше число лейкоцитов в крови.
При особо тяжелом течении болезни, когда воспалительный процесс поражает селезенку, отмечается нейтропения и
При ревматоидном артрите исследуется скорость оседания эритроцитов на дно пробирки. Активный воспалительный процесс вызывает увеличение этой скорости более 15 миллиметров в час. При адекватном лечении и регрессии болезни скорость оседания эритроцитов снижается.
Биохимический анализ крови делается для выявления увеличения синтеза белков, что указывает на активную фазу воспаления.
Основные патологические изменения биохимического анализа крови при ревматоидном артрите
| Биохимические вещества крови | Изменения | Численный эквивалент изменений |
| Фибриноген | повышается | более 4 грамм на литр |
| Гаптоглобин | повышается | более 3,03 грамма на литр |
| Сиаловые кислоты | повышаются | более 2,33 миллимоль на литр |
| Гамма-глобулины | повышаются | более 25 % от общего числа глобулинов (более 16 грамм на литр крови) |
В начальных стадиях ревматоидного артрита общий анализ мочи длительное время остается без изменений. При тяжелом течении болезни воспалительный процесс поражает почечную ткань и нарушает функцию почек в целом. В общем анализе мочи обнаруживаются эритроциты (
), лейкоциты (
) и клетки эпителия почек. Также в моче выявляется до 3 грамм протеинов (
) на литр. При развитии почечной недостаточности регистрируется уменьшение общего объема мочи менее 400 миллилитров в сутки.
При ревматоидном артрите обязательно назначают анализ крови на обнаружение С-реактивного белка. Этот белок вырабатывается активно в первые 24 – 48 часов от начала процесса воспаления. Количество С-реактивного белка в крови говорит о выраженности воспаления и риске прогрессирования болезни.
У более 75 процентов больных ревматоидным артритом отмечается положительная реакция на ревматоидный фактор. В разгар болезни его титры (
) нарастают, начиная от 1:32.
Ревматоидный фактор – это особые иммунные комплексы, которые образуются в организме при выраженных воспалительных реакциях. Во время воспаления повреждаются лимфоциты (
), которые продолжают синтезировать иммунные белки. Эти белки организм принимает за чужеродные частицы и вырабатывает против них ревматоидный фактор.
Специфические анализы крови, которые назначаются при ревматоидном артрите, указывают на присутствие специфических маркеров заболевания.
- обнаружение антител к циклическому цитруллиновому пептиду (анти-ССР);
- определение антител к модифицированному цитруллинированному виментину (анти-MCV).
Обнаружение антител к циклическому цитруллиновому пептиду является высокоспецифичным ранним тестом для диагностики ревматоидного артрита. Специфичность этого анализа составляет 97 – 98 процентов.
Цитруллин представляет собой особое белковое вещество, которое образуется во время воспалительных реакций. Особенно много цитруллина синтезируется в поврежденных клетках хрящевой ткани. Белки поврежденных клеток воспринимаются иммунной системой организма как чужеродные. Против них вырабатываются специфические антитела, названные антителами к CCP.

Чем больше титр антител к CCP, тем выше тяжесть повреждения хрящевой ткани.
Антитела к модифицированному цитруллинированному виментину считаются самыми специфичными маркерами в диагностике и наблюдении ревматоидного артрита.
Под действием различных воспалительных ферментов в поврежденных клетках помимо цитруллина синтезируется другой особый белок – модифицированный цитруллинированный виментин. Наибольшая концентрация этого вещества встречается в синовиальной (
) жидкости. Иммунная система организма вырабатывает большое количество антител к MVC, которые можно обнаружить в периферической крови.
Анализ на анти-MCV позволяет диагностировать ревматоидный артрит с 99 – 100 процентной точностью.
Диагностика
Диагностика ревматоидного артрита
Исследования такого плана используются при необходимости уточнить диагноз или определится с уровнем тяжести патологических суставных изменений.
| Рентгенография | Ранняя диагностика ревматоидных изменений | Один из самых доступных и информативных способов диагностики, позволяющий определить наличие «расплавления» щелей суставов, эрозийных изменений и анкилоза |
| Магнитно-резонансная томография | Обследование шейного позвоночного отдела | Позволяет определить истончение хрящевой ткани, наличие синовита и тендовагинита, изменения в мягких тканях |
| Доплер УЗИ | Обследуются крупные тазобедренные, коленные и плечевые суставы | Определение утолщений синовиальной оболочки и усиленного сосудистого образования |

Критерии диагностики ревматоидного артрита Американской ревматологической ассоциации (1987). Наличие по крайней мере 4 из следующих признаков может говорить о наличие заболевания:
- утренняя скованность более 1 часа;
- артрит 3 и более суставов;
- артрит суставов кистей;
- симметричный артрит;
- ревматоидные узелки;
- положительный ревматоидный фактор;
- рентгенологические изменения.
Анализ крови показывает наличие воспаления в организме: появление особых белков воспаления — серомукоида, фибриногена, С-реактивного белка, а также ревматоидного фактора.
Постановка диагноза ревматоидного артрита возможна только при оценке всей совокупности симптомов, рентгенологических признаков и результатов лабораторной диагностики. При положительном результате назначается лечение.
К первой категории относятся лабораторные анализы, указывающие на общие признаки, характерные для воспалительного процесса, к ним относят:
- Снижение уровня гемоглобина (Hb норма 120-140г/л). Характерно для длительного, тяжёлого течения болезни.
- Умеренный лейкоцитоз (увеличение количества лейкоцитов норма 4000-9000/мл)
- Увеличение скорости оседания эритроцитов (СОЕ норма 2-15мм/час). Чем выше уровень СОЕ, тем активнее протекает воспалительный процесс.
Характерно увеличение синтеза белков, специфичных для активной фазы воспаления.
- Повышение уровня фибриногена (норма 2-4г/л)
- Повышение сиаловых кислот (норма 2-2,36 ммоль/л по нейраминовой кислоте, или 620-730мг/л)
- Повышение уровня гаптоглобина (норма 0,44-3,03г/л)
- Повышение C-реактивного белка (норма менее 5мг/л)
относят лабораторные исследования, прямо указывающие на наличие специфических маркеров ревматоидного артрита.
Выявляется в 60% случаев при ревматоидном артрите.
При возникновении воспалительного процесса, под действием неизвестного патогенного агента, изменяется структура части лимфоцитов B (клетки, ответственные за формирование антител, то есть Ig). Однако повреждённые лимфоциты сохраняют способность синтезировать Ig класса M,G.

Является наиболее ранним и одним из самых чувствительных тестов, ранней диагностики заболевания. При ревматоидном артрите тест положителен в 80-90% случаев.
Что такое антицитрулиновые антитела?Цитруллин это аминокислота, которая образуется при воспалительном процессе. Структурные белки клетки, у которых присутствует цитруллин, распознаются иммунной системой как чужеродный белок, с формированием к нему специфических антител, с развёртыванием аутоиммунных воспалительных процессов.
Выявляются очень редко, примерно в 10% случаев заболевания. Эти антитела образуются против ядер клеток и зачастую вводят в заблуждение при постановке правильного диагноза, так как являются маркерами заболевания, известного под названием Lupus eritematos sistemic (системной красной волчанки).
При этом исследовании выявляют следующие признаки воспаления:
- Изменение цвета и прозрачности
- Умеренный лейкоцитоз (20-40тыс./мл)
- Ревматоидный фактор
- Рагоциты (лейкоциты, содержащие внутри остатки иммунных комплексов, ревматоидного фактора и др.)
Артроскопия
Это визуализация полости сустава при помощи специального оптического прибора.
- Позволяет оценить распространённость повреждений
- Определяет объем хирургического вмешательства
- В случае необходимости берёт материал на биопсию
- Для дифференциальной диагностики (туберкулёза, саркоидоза)
Являются основными при инструментальном обследовании больного, а также используются в качестве одного из критериев для постановки диагноза. Для определения стадии рентгенологических изменений было разработано несколько методик.
Среди них выделяют методы: Штейброкера, Шарпа, Ларсена. Каждый способ имеет общие характеристики (подсчёт количества эрозий, кист, степени деформации), и служит для определения степени разрушения суставов.
Рентгенография суставов
- На ранних стадиях заболевания не выявляется значительных костно-суставных изменений
- Постепенно истончаются суставные хрящи, в них появляются одиночные эрозии
- Сужается межсуставная щель
- В дальнейшем появляется остеопороз, и разрушение суставов
- Формируются анкилозы (сращение суставных поверхностей и полная обездвиженность в суставах)
Технеций – радиоактивное вещество, накапливается в воспалённых суставах. Чем активнее патологический процесс, тем больше содержание технеция в суставе. Метод очень чувствительный и позволяет ставить диагноз на ранних стадиях болезни.
это микроскопическое исследование кусочка ткани из патологического очага. Проводится в редких случаях с целью дифференциальной диагностики с другими заболеваниями (опухоли, туберкулёз). При биопсии синовиальной оболочки выявляют изменения, характерные для воспалительного процесса:
- Гипертрофия (увеличение) ворсинок, продуцирующих синовиальную жидкость
- Пролиферация (разрастание) синовиальной ткани
- Отложение воспалительного белка – фибрина, на стенках синовиальной оболочки
Также позволяет определить степень деформации суставов, но с учетом высокой стоимости не получила широкого распространения.
Используется при тяжелом прогрессивном течении заболевания, когда в патологический процесс вовлекаются внутренние органы. На УЗИ можно увидеть патологические изменения в таких органах как: сердце, печень, поджелудочная железа, селезенка и другие органы.
Как лечить ревматоидный артрит в домашних условиях?
- компрессы, примочки и ванны;
- восстановительные диеты;
- массаж и лечебные гимнастические упражнения;
- настои и отвары, употребляемые перорально.
Что такое ревматоидный артрит
Все средства для наружного и внутреннего потребления желательно комбинировать. Только так удаётся добиться максимально стойко и продолжительной ремиссии.
Овощной отвар
Четыре средних размеров картофелины в кожуре разрезать на четверти, добавить корень сельдерея или петрушки и залить литром воды. Сварить картофель до готовности на медленном огне, процедить отвар и охладить до комнатной температуры.
Травяные отвары
Травяные отвары эффективное средство лечения ревматоидного артрита
Составить травяной сбор из равного количества растительного сырья тысячелистника, аптечной ромашки, листьев мяты и брусники. Пару столовых ложек сбора ложку залить двумя стаканами кипятка и настоять. Отвар комнатной температуры употребляется по четверти стакана три раза в сутки в течение пары недель, после чего нужно сделать перерыв в две недели.
Основой такого лечебного чая может быть как растительное сырьё, так и ягоды. Предварительно следует подготовить сбор, смешав 50 г листьев или ягод шиповника, 50 г листьев или ягод черной смородины и 50 г ягод или листьев брусники.
Березовый отвар
Смешать 100 г березовых листочков, 100 г цветков и листьев фиалки аптечной, а также 80 г крапивы двудомной. Залить растительное сырьё литром кипятка и настоять до комнатной температуры. Принимать по 100-150 мл до еды три раза в день. Отвар можно употреблять в течение десяти дней, после чего следует сделать перерыв на неделю.
Настойка бузины
Настойка бузины с дополнительными компонентами помогает справиться с артритом
Смешать 60 г цветков бузины, 280 г ивовой коры и 200 г сухих листьев березы. Залить смесь растительного сырья полутора литрами горячей кипяченой воды и настоять в течение трёх часов. Принимать по 100 г за час до приёма пищи. Десятидневный приём требуется чередовать с недельным перерывом.
Лечение травами
- Жёлтая горечавка. Возьмите корень травы, измельчите (1 ст. л.) и залейте стаканом кипятка. Настаивать 30 минут, принимать по три раза в день по 1 ст. л.
- Вяз. Свежие побеги очистить, сделать отвар (1 ст. л. на 1 ст. воды) и принимать по 200 мл три раза в день.
- Чертополох. Одну ст. л. травы кипятить в воде (1 ст.), настаивать 30-40 мин., пить 3 раза в день.
Картофель на кефире
Приготовление: картофель среднего размера разотрите на терке. Полученную массу залейте стаканом обычного кефира.
Цветы лютика
Приготовление: пригоршню цветов лютика (25–30 шт.) разотрите в ступке до появления сока.
Приготовление: 2 стакана сока, выжатого из черной редьки, 2/3 стакана меда и полстакана водки тщательно перемешайте до однородной массы.
Перед применением народных рецептов обязательно посоветуйтесь с лечащим врачом. Зная все нюансы течения вашей болезни, специалист поможет выбрать наиболее действенное средство, посоветует максимально эффективный способ его использования.
Лечение ревматоидного артрита кортикостероидами
Большинство людей ошибочно ассоциируют народное лечение с применением отваров и растирок.
Лечение ревматоидного артрита народными средствами и питанием позволяет поддерживать здоровье пациента на достаточно хорошем уровне и сдерживать рецидивы и, что не маловажно, не требует изнурительного пребывания на стационаре.
Травы при ревматоидном артрите уменьшают воспалительный процесс, а с ним – и сковывающую движения боль.Несколько эффективных рецептов из трав:
- Оттоку воспалительной жидкости способствует лечение ревматоидного артрита лютиком едким: 3 ст.л. цветков растереть в кашицу до выделения сока. Полученную массу с соком выложить в целлофановый пакет и наложить его на больной сустав на 2 часа. Зафиксировать бинтом.
Если все сделали правильно, кожа слегка покраснеет, а спустя сутки-полтора на ней появятся волдыри, — как говорят знахари, это свидетельство того, что недуг «вытянула» из организма кровеносная и лимфатическая система и он «уйдет» из него вместе с мочой.
Средство сильнейшее;
- Усмирить ревматоидный артрит, «сковывающий» подвижность суставов, поможет лечение травами. Соединить в сбор и хорошо смешать по 2 ст.л. травы хвоща и зверобоя, цветков ромашки и липы; добавить по 3 ст.л. цветков календулы, листьев и почек березы. 1 ст.л. сбора залить 0,5 л кипятка. Пить снадобье днем, по 60-70 мл за 30 минут до еды, а перед сном – прикладывать в качестве компресса на 3 часа. Средство отлично восстанавливает подвижность суставов;
- Болиголов при ревматоидном артрите успокоит «налитые» воспалительным экссудатом суставы и избавит от интенсивной боли, возникающей в мышцах, связках и сухожилиях в утренние часы. Настойку из него принимают дважды в день, по 5-7 капель.
Красивым словом «ауротерапия» называют приём солей золота внутрь с лечебной целью. Эта методика очень стара – она известна с 1929 года, а для лечения больных ревматоидным артритом её используют без малого 75 лет.
Кстати, примерно до начала 21го века именно препараты золота выступали основой базисной терапии ревматоидного артрита, но с появлением других, более эффективных и безопасных средств (прежде всего, метотрексата), ауротерапия отошла на второй план.
Начинать приём препаратов золота лучше на самой начальной стадии РА. Наиболее эффективны они при лечении острого, быстро развивающегося заболевания с сильным болевым синдромом и ранними дегенеративными изменениями в суставах.
Еще одним поводом к немедленному началу ауротерапии можно назвать раннее появление на рентгеновских снимках костных эрозий (узур) и обнаружение в крови больного титров РФ. Иными словами, препараты золота почти всегда высокоэффективны при лечении серопозитивного РА, но почти бесполезны при лечении серонегативного РА.
Соли золота, если принимать их длительное время, замедляют образование узур и кист в суставах у больных серопозитивным ревматоидным артритом. Особым успехом можно назвать случаи, когда ауротерапия улучшает общее состояние костной ткани, повышает уровень её минерализации, а иногда даже заживляет уже возникшие костные узуры в мелких суставах пациента (в кистях рук, стопах).
Препараты золота однозначно рекомендованы больным с тяжелыми осложнениями на фоне РА: синдромами Фелти и Шегрена. Они не устраняют так называемый «сухой синдром», но существенно уменьшают его неприятные проявления.
Пожалуй, главное преимущество ауротерапии перед метотрексатом заключается в том, что препараты золота можно принимать даже при сопутствующих воспалительных заболеваниях и злокачественных опухолях. Кроме того, в ходе клинических испытаний было выявлено, что соли золота подавляют рост грибков и некоторых бактерий, в том числе хеликобактерии – виновницы гастрита и язвенной болезни.
Статистика показывает, что ауротерапия эффективна примерно в 75% случаев лечения серопозитивного ревматоидного артрита. Только это становится понятно лишь спустя 2-3 месяца после начала приема препаратов золота.
Если даже через 4-5 месяцев никаких позитивных сдвигов не наблюдается, значит ауротерапия не подошла пациенту, и её пора отменять. Ну, а выраженный и стойкий положительный эффект от препаратов этой группы обычно наблюдается примерно через год после начала терапии.
За годы использования аутотерапии в практике лечения ревматоидного артрита врачи установили некое золотое, простите за тавтологию, правило – курс должен быть окончен, когда общее полученное больным в ходе лечения количество золота достигнет значения в 1 грамм.
Однако у многих больных спустя некоторое время после окончания курса лечения золотом наблюдаются тяжелые рецидивы болезни. И тогда встает вопрос о повторном назначении препаратов золота. Но, увы, все последующие «золотые атаки» на ревматоидный артрит заканчиваются почти полной капитуляцией.
Если уж приём солей золота начат, его не следует прерывать как можно дольше. Именно поэтому современные ревматологи сажают своих пациентов на ауротерапию на годы, если конечно это не влечет за собой тяжелых осложнений.
состояние суставов пациента, наконец, значительно улучшается. После отмены препаратов золота побочные эффекты сходят на нет, достигнутый прогресс в лечении сохраняется, поэтому сама вероятность осложнений не рассматривается в качестве веской причины для отказа от ауротерапии.
Чаще всего приём солей золота осложняется так называемым «золотым дерматитом». Это кожные высыпания в виде мелких розовых пятнышек и пузырьков, наполненных прозрачной жидкостью. Пораженные дерматитом области сильно зудят.
Все эти неприятные симптомы обычно исчезают через 3-7 дней после отмены препаратов золота. Но иногда зудящая сыпь донимает больного месяцами, и даже приём антигистаминных средств не приносит облегчения.

Золотой дерматит обостряется под воздействием ультрафиолетового излучения, поэтому если у пациента возникло это осложнение, ему противопоказано долго находиться на солнце. В запущенных случаях дерматита кожные покровы приобретают коричневый оттенок, а сама сыпь – синюшный.
Это вкрапления золота, выходящего наружу через кожу. В медицинской практике встречались даже эпизоды омертвения небольших участков кожи у больных, которым вовремя не отменили ауротерапию. За пациентом нужно тщательно наблюдать, чтобы вовремя диагностировать золотой дерматит и не спутать его с банальной экземой или лишаем.
На втором месте по частоте осложнений на фоне ауротерапии находятся различные воспалительные процессы на слизистых оболочках: во рту, на глазах, во влагалище, в глотке и кишечнике. На третьем месте – неинфекционный гепатит и желтушность кожи. Все эти проблемы решаются очень быстро путем отмены ауротерапии и назначения преднизолона.
Но есть и по-настоящему грозный побочный эффект – «золотая нефропатия». Это осложнение может привести к полному отказу почек. Поэтому препараты золота вообще не включают в базисную терапию ревматоидного артрита, если у больного в анализах мочи были найдены красные кровяные тельца и белок.
осматривает кожные покровы, зев и глаза, регулярно берет анализы крови и мочи (не реже одного раза в месяц). Если появилась сыпь, язвочки во рту, эритроциты и белок в моче – препараты золота отменяют.
Почему же при таком внушительном списке возможных осложнений препараты золота все ещё остаются актуальными? Прежде всего, потом что их эффективность в среднем выше, чем у других составляющих базисной терапии РА.
Препараты делагил (резохин, хлорохин, хингамин) и плаквенил (гидрохлорин, гидроксихлорин) очень давно используются в медицине в качестве средства против тропической болезни – малярии. Но причем же тут ревматоидный артрит, спросите вы.
Дело в том, что в середине прошлого века ученые, искавшие хоть какое-то новое и эффективное лекарство для лечения РА, перепробовали практически все виды противовоспалительный препаратов, ведь ревматоидный артрит долгое время считался просто особым видом инфекции.
Тем не менее, антималярийные препараты в современной базисной терапии РА занимают, пожалуй, самое скромное место, поскольку обладают лишь одним достоинством – хорошей переносимостью. А недостаток у них один, притом весьма серьезный – они действуют очень медленно (улучшение наступает лишь через полгода-год) и даже в случае успеха дают слабый терапевтический эффект.
сначала делагил и плаквенил, затем золото, если не помогает – Д-пеницилламин или иммунодепрессанты, и уж если ничего не помогает – кортикостероиды. То есть, выбиралось направление от самого безвредного к самому потенциально опасному. Но если вдуматься, такой принцип построения базисной терапии преступен по отношению к больному.
- На основании сведений о симптоматике, полученных от пациента и внешнем осмотре.
- Для подтверждения назначается рентген стоп и кистей.
- Исследование анализов крови.
- нестероидные противовоспалительные вещества;
- базисные препараты;
- гормональные вещества (глюкокортикоиды);
- биологические агенты.
- Для облегчения боли при ревматоидных артритах следует взять поровну цветки бузины, корень петрушки, лист крапивы двудомной и кору ивы. Все измельчить, а затем 1-ну столовую ложку сбора заварить 1-им стаканом кипятка, после чего кипятить 5-7 минут на слабом огне, после охладить и процедить. Принимать два стакана отвара ,утром и вечером.
- Собранные во время цветения каштана цветки заливаются качественной водкой (на две части цветков нужно взять одну часть водки). Смесь настаивается две недели в темном месте, процеживается и после этого настойка готова к употреблению. Принимать настойку нужно по 5 капель три раза в день за час до еды.
- В ста граммах спирта растворяется 50 граммов камфорного масла и добавляется 50 граммов горчичного порошка. Отдельно взбивается белок от двух яиц и добавляется в смесь. Полученная мазь втирается в пораженный сустав и хорошо снимает болевые симптомы.
- Снять боль в суставах поможет лопух. Его можно использовать в виде настоек. Измельчаем на мясорубке листья растения и заливаем водкой (на 500 г. листьев 500 мл водки). Смесь взбалтываем и ставим в холодильник. На ночь прикладываем обильно намоченную в этом растворе марлю к больному месту. Боль после нескольких компрессов проходит. Лечение ревматоидного артрита народными средствами можно также проводить при помощи обертываний на ночь целыми листьями лопуха.
Медикаментозное лечение ревматоидного артрита при обострении – противовоспалительные препараты, ингибиторы фактора некроза опухоли, стероидные препараты
- Первый этап включает купирование острой фазы заболевания
- Второй этап – поддерживающая терапия
заключается в уменьшении воспалительного процесса. С этой целью в первую очередь назначаются нестероидные противовоспалительные средства (
Противовоспалительные препараты из группы
– группа препаратов угнетающих фермент, ответственный за физиологические и воспалительные реакции.
Золотым стандартом, при выборе препарата из этой группы, по праву считается
. Препарат обладает самыми оптимальными свойствами при лечении обострения заболевания.
Диклофенак в большей степени уменьшает боль, снимает отек воспаленных тканей, снижает локальную гиперемию (покраснение). Максимальная доза препарата составляет 150мг/день.
Наиболее часто использующимися препаратами, в порядке уменьшения выраженности противовоспалительного эффекта являются следующие:
- Диклофенак 100-150мг/день
- Индометацин 150мг/день
- Напроксен 0.75-1.0мг/день
- Ибупрофен 1200-1600мг/день
Особенности приема препаратов данной группы
- Выбор препарата производится последовательно
- Эффект наступает на 3-4 день приема
- При отсутствии эффекта препарат со слабым действием заменяют
- Нежелательно применение в комбинации двух и более препаратов данной группы (рост риска развития побочных эффектов)
- (НПВС) всегда применяются после еды
- (НПВС) оказывают сильное раздражающее действие на слизистую оболочку желудочно-кишечного тракта, тем самым при длительном приёме могут вызывать появление эрозивных гастритов, язв желудка и двенадцатиперстной кишки. В связи с этим одновременно, перед приемом пищи принимаются гастропротекторы (защищают слизистую) омепразол 20мг, или лансопразол 30мг.
Селективные ингибиторы ЦОГ 2 – препараты угнетающие фермент, участвующий только при возникновении воспалительного процесса. К ним относятся:
- Мелоксикам (мовалис) 7.5-15мг/день
- Пироксикам 30-40мг/день
- Рофекоксиб 12.5мг/день
Данные средства имеют меньше побочных эффектов и действуют только на уровне воспалительного процесса. Применяются при непереносимости препаратов первого поколения, заболеваниях ЖКТ, печени и других внутренних органах. Особенности приема такие же, как и для препаратов из первой группы.
– это гормоны натурального или синтетического происхождения. Участвуют во всех видах обмена, обладают иммуннодепрессивной, противовоспалительной активностью.
В случае неэффективности приема нестероидных противовоспалительных препаратов, назначаются глюкокортикоиды для уменьшения симптоматики не только суставного синдрома, но и поражении внутренних органов при системной форме заболевания.
В практике чаще используются преднизолон и метилпреднизолон. Преднизолон является эталонным препаратом (оптимальная доза 10-15мг день), поэтому остальные глюкокортикоиды равняются на него в эквивалентной дозе. Например: 5мг преднизолона равняется
- 4мг метилпреднизолона или триамцинолона
- 0.75мг дексаметазона
Подходя к вопросу о назначении глюкокортикоидных гормонов, следует учитывать:
- Уровень артериального давления (не должен быть выше нормы)
- Состояние иммунной системы
- Электролитный баланс (содержание в крови ионов K,Ca, Na, CL)
- Возраст и пол пациента
Чтобы избежать многочисленных побочных эффектов от приема препаратов данной группы, необходимо знать основные принципы применения:
- Начинать прием с малых доз, постепенно увеличивая количество принимаемого препарата
- Прием в строго определенной дозе
- Соблюдение суточного ритма при приеме препарата (утром доза максимальная, постепенно снижается к вечеру)
- При достижении терапевтического эффекта, начинают по чуть-чуть снижать количество ГКСТ каждые 5-7 дней до полного отказа от применения препарата, или до минимальной поддерживающей дозы
Метод основан на введении больших доз лекарственных средств, в продолжение нескольких дней. Данный метод оправдан с той точки зрения, что при тяжелом остром процессе невозможно уменьшить воспалительные явления, обычными дозами препаратов.
Существуют несколько методик и групп лекарственных средств, для этой цели. Во избежание нежелательных, а порой и опасных для жизни побочных эффектов, пульстерапия проводится в стационарных условиях, и под строгим наблюдением лечащего врача.
Метод с применением глюкокортикоидовТри дня подряд вводят внутривенно – капельно1000мг метилпреднизолона (медрол). Терапия дает зачастую поразительный эффект уже на 3-5 день лечения. Стихает воспалительный процесс, уменьшается боль и отечность суставов.
В дальнейшем переходят на поддерживающие дозы препарата.Метод с применением цитостатиковЦиклофосфамид (циклофосфан) один раз в месяц вводят 1000мг в течение года.Через год, если наблюдается ремиссия (улучшение состояния), очерёдность приёма сводится к одному разу в 3 месяца по 1000мг.
Прием отменяют через год, после стойкой ремиссии.Биологическая терапияПри помощи новых биомедицинских технологий, были созданы биологически активные вещества, которые показали высокие результаты при лечении, аутоиммунных заболеваний.

Биологическая терапия – относительно новый метод лечения ревматоидного артрита, в основе которого лежит разобщение патогенетической цепи, развёртывающей воспалительные реакции. Одна из главных ролей в осуществлении воспалительных реакций принадлежит цитокинам.
Цитокины – биологически активные вещества, которые делятся на несколько классов. Играют ключевую роль в осуществлении, как физиологических реакций, так и патологических.ФНОа (фактор некроза опухоли) – является цитокином, посредством которого осуществляются биологические реакции в организме, в том числе воспалительного характера.
Механизм действия биологических препаратов заключается в том, что они блокируют действие ФНОа, или рецепторы с которыми он взаимодействует.Ниже следуют примеры некоторых, наиболее часто использующихся препаратов
- Инфликимаб (remicade)
- Адалимумаб (humira)
- Етанерцепт (enbrel)
Основными недостатками биологических препаратов являются дороговизна, и значительное снижение иммунитета, при длительном приёме.
– это группа лекарственных средств, угнетающих жизнедеятельность всех клеток организма, в особенности тех, которые имеют способность интенсивно делиться (клетки ЖКТ, половых желез, кроветворной системы, опухолевые).
Оказывают
, действие. Учитывая высокую токсичность, цитостатики применяются с особой осторожностью, во избежание необратимых последствий после приема препаратов.
Самыми распространёнными из препаратов этой группы являются:
- Метотрексат
- Азатиоприн
- Лефлуномид
- Циклофосфамид

Золотым стандартом считается препарат под названием
который тормозит рост и развитие клеток. Действие проявляется медленно, эффект наблюдается после 3-4 месяцев лечения.
Поддерживающая терапия начинается сразу после установления диагноза. Рекомендуемая доза составляет 7.5-15мг в неделю. У 80% пациентов отмечается положительный эффект после 3-4 месяцев применения препарата.
Важным моментом является то, что следует принимать фолиевую кислоту в промежутках между приемами метотрексата. Это уменьшит возникновение нежелательных побочных эффектов.Гидроксихлорохин (плаквенил)Противомалярийный препарат, с противовоспалительным и слабым иммунносупрессивным действием.
Применяется редко, в основном в комбинированной терапии.Сульфасалазин Комбинированный препарат оказывает умеренное противовоспалительное и противомикробное действие. Обладает способностью накапливаться в соединительной ткани.
Также как и гидроксихлорохин, используется с сочетанной терапии при непереносимости к препаратам других групп.Вобэнзим Один из представителей системной ферментотерапии. Представляет собой препарат с противовоспалительной, иммуномодулирующей активностью.
Разрушает иммунные комплексы и стимулирует выведение токсичных продуктов метаболизма, образующихся при воспалительных реакциях. На фоне приёма вобэнзима, отмечается значительное улучшение клинических симптомов, а также лабораторных показателей, характеризующих воспалительный процесс. Рекомендуется принимать по 5-10 драже 3 раза в день в течение 8-12 недель.
Высокая эффективность и отсутствие побочных эффектов, позволяют с успехом использовать препарат в качестве монотерапии (одним препаратом), и для поддерживающей терапии.Учитывая, то многообразие существующих групп препаратов и методов их использования, не стоит прибегать к самостоятельному выбору какого-нибудь из них.
Материал о лечении ревматоидного артрита, изложенный выше, представляет собой лишь верхушку айсберга всей информации, поэтому не стоит недооценивать саму болезнь и отношение к ней, а как можно раньше обратиться за квалифицированной медицинской помощью.
Прежде чем назначать лечение, врачу необходимо правильно поставить диагноз, выяснить стадию заболевания, течение патологического процесса, а уж затем, с учетом индивидуальных особенностей каждого организма и человека в целом, подобрать соответствующее лечение.
Международная классификация болезней десятого пересмотра
По количеству вовлеченных в патологический процесс суставов и наличию ревматоидного фактора различают несколько видов ревматоидного артрита.
- полиартрит – одновременное поражение более четырех суставов;
- олигоартрит – одновременное воспаление 2 – 3 суставов, максимум – 4;
- моноартрит – воспаление одного сустава.
Каждый из этих видов может быть и серопозитивным, и серонегативным. В первом случае в сыворотке присутствует ревматоидный фактор, во втором случае – отсутствует.
Также существуют особые формы ревматоидного артрита. Таковыми являются синдром Фелти и болезнь Стилла.
Синдром Фелти является особым вариантом ревматоидного артрита, который характеризуется поражением как суставов, так и внутренних органов. Проявляется тяжелым поражением суставов, увеличением печени и селезенки, а также воспалением сосудов (
). Синдром Фелти протекает особенно тяжело из-за наличия такого симптома как нейтропения. При нейтропении снижаются лейкоциты крови, из-за чего присутствует постоянный риск инфекционных осложнений.
Болезнь Стилла При болезни Стилла артрит сопровождается рецидивирующей температурой и сыпью. Температура колеблется в пределах 37 – 37,2 градуса. При этом она периодически появляется и исчезает, то есть рецидивирует.
Сыпь при болезни Стилла бывает крупнопятнистой или папулезной. Ревматоидный фактор отрицателен.Также вариантом ревматоидного артрита является ювенильный ревматоидный артрит. Этот вид артрита встречается у детей и подростков до 16 лет.
Он характеризуется как суставными, так и внесуставными проявлениями. Из внесуставных симптомов чаще встречаются кератоконъюнктивиты, склериты, ревматоидные узелки, перикардиты, нейропатии. Дети, болеющие ювенильным артритом, часто отстают в физическом развитии.
Согласно статистической МКБ-10, ревматоидный артрит может быть представлен следующими формами:
- «М 05» — серопозитивная форма;
- «М 05.0» — синдром Фелти;
- «М 05.3» — форма, сопровождающаяся поражением других систем и органов;
- «М 05.8» и «М 06» — другие формы;
- «М 05.9» — серопозитивная неуточненная форма;
- «М 06.0» — серонегативная форма;
- «М 06.1» — болезнь Стилла, развившаяся во взрослом возрасте;
- «М 06.2» — бурсит ревматоидного характера;
- «М 06.3» — ревматоидный узелок;
- «М 06.8» — другие уточненные формы;
- «М 06.9» — неуточненные формы;
- «М 08.0» — юношеская форма.
Схематичное изображение ревматоидного артрита
Операция
Лечение при ревматоидном артрите проводится с применением процедур физиотерапии. Они снижают активность воспалительных процессов, купируют боль, способствуют восстановлению поврежденных тканей. Назначают физиотерапию только после снятия болевого синдрома и купирования воспаления.
(если таблица видна не полностью – листайте ее вправо)
Почему в названии фигурирует слово «базисная»? Главным образом, не потому что это главный способ лечения, а потому что препараты из этой группы воздействуют на саму суть ревматоидного артрита, то есть на его «базис».
Они не вызывают облегчения самочувствия через несколько дней или даже недель после начала приема. Эти препараты дают выраженный эффект не раньше, чем через несколько месяцев, и принимают их в надежде замедлить течение болезни, а лучше – загнать РА в глубокую ремиссию.
Длительное ожидание результата – не единственный минус базисной терапии. Каждый из входящих в нее препаратов по-своему эффективен. Но реакция у разных пациентов – разная, поэтому при составлении плана лечения ревматологу приходится полагаться не только на данные медицинской статистики. Нужно включать свою врачебную интуицию и оценивать каждого больного, как индивидуальность.
Рассмотрим подробно плюсы и минусы каждой из пяти составляющих базисной терапии и попытаемся понять, как добиться наилучшей эффективности и хорошей переносимости лечения ревматоидного артрита.
Мы с вами рассмотрели плюсы и минусы всех пяти групп препаратов, входящих в список так называемой базисной терапии ревматоидного артрита. В этом рассказе так часто мелькали фразы об осложнениях, побочных эффектах и опасности, что невольно хочется спросить – что же это за обязательное лечение ревматоидного артрита, если оно с одной стороны лечит (и то не всегда), а с другой стороны калечит (почти всегда)?
«я стал жертвой врачебной ошибки, и вообще, врачи сами не знают, как лечить ревматоидный артрит». Это утверждение не далеко от истины в той его части, где говорится о незнании. Потому что точно знать, как вылечить человека от тяжелой болезни необъяснимой природы, может знать разве что Господь Бог.
На подбор препаратов базисной терапии для каждого конкретного больного ревматоидным артритом уходит в среднем около полугода. Найти самое подходящее лекарство за более короткий срок практически невозможно, каким бы профессионалом ни был ревматолог, и каким бы зверским чутьем он ни обладал. А уж предсказать, как будут переноситься препараты, вообще не дано никому.
Так может, не начинать эту базисную терапию? Зачем мучить человека? Ну да, пусть болезнь развивается как можно быстрее, чтобы человек пораньше умер, тогда уж точно перестанет мучиться. Практика показывает, что если базисную терапию начать безотлагательно, сразу после постановки диагноза, то есть более чем приличный шанс замедлить течение болезни или даже добиться стойкой ремиссии.
Подумайте сами, если есть хоть небольшой шанс продлить свою жизнь или жизнь близкого человека, станете ли вы думать о побочных эффектах? Болезнь сама устроит вам такие побочные эффекты, которые препаратам и не снились, причем очень скоро.
А вот когда воспаление удалось купировать, некоторые щадящие виды массажа, а также физиотерапия могут помочь улучшить кровоснабжение суставов и восстановить их подвижность.

При лечении ревматоидного артрита на стадии ремиссии используют следующие физиотерапевтические процедуры:
-
Диатермия;
-
Инфракрасное облучение;
-
Аппликации с парафином, озокеритом и лечебными грязями;
-
Фонофорез с гидрокортизоном;
-
Рентгенотерапия.
Выбирать способ лечебного терапевтического воздействия должен врач. Абсолютно недопустимо, когда больной ревматоидным артритом отправляется в частный СПА-центр, чтобы насладиться там лечебными грязями.
Советам разного рода знахарей и природных целителей тоже следовать категорически нельзя. И массаж в домашних условиях не должен проводить человек, не имеющий соответствующей квалификации, и не знающий, как обращаться с суставами, пораженными ревматоидным артритом.
Только после того, как будет снята острая форма болезни, анализы крови и температура нормализуются – можно применять массаж и другие методы физиотерапии при ревматоидном артрите. Дело в том, что физиолечение оказывает стимулирующее действие и может усилить воспалительный процесс.
Данные методы улучшают кровоснабжение суставов, увеличивают их подвижность, уменьшают деформацию. Применяются фонофорез, диатермия, УВЧ, озокерит и парафин, инфракрасное облучение, лечебные грязи, бальнеолечение на курортах. Подробно на этих методах мы останавливаться не будем.
Хирургическая операция может исправить положение со здоровьем на относительно ранних стадиях болезни, если один крупный сустав (колена или запястья) постоянно воспаляется. Во время такой операции (синовэктомии) удаляется синовиальная оболочка сустава, в результате чего наступает долгосрочное облегчение симптомов.
Операцию по протезированию сустава проводят для пациентов с более тяжелой степенью повреждения суставов. Самыми успешными являются операции на бедрах и коленях.
Хирургическое вмешательство преследует такие цели:
- облегчить боли
- откорректировать деформации
- улучшить функциональное состояние суставов.
Ревматоидный артрит – прежде всего, медицинская проблема. Поэтому хирургическая операция назначается тем, кто находится под наблюдением опытного ревматолога или врача.
Ревматоидный артрит — прежде всего, медицинская проблема. Поэтому хирургическая операция назначается тем, кто находится под наблюдением опытного ревматолога или врача.
Осложнения
- патологии сердечно-сосудистой системы;
- дисфункция нервной системы;
- болезни крови;
- поражения дыхательной системы;
- заболевания почек;
- поражения суставов и опорно-двигательной системы;
- поражения кожных покровов;
- заболевания глаз;
- дисфункция желудочно-кишечного тракта;
- психические нарушения;
- другие патологии.
Ревматоидный артрит сопровождается изменениями не только суставов, но и почти всех остальных систем организма.
- поражения суставов и опорно-двигательной системы;
- поражения кожных покровов;
- заболевания глаз;
- патологии сердечно-сосудистой системы;
- дисфункция нервной системы;
- болезни крови;
- поражения дыхательной системы;
- заболевания почек;
- дисфункция желудочно-кишечного тракта;
- психические нарушения;
- другие патологии.
Прогрессируя, ревматоидный артрит поражает локтевые, лучезапястные, тазобедренные и другие суставы. Нередко в процесс вовлекается шейный отдел позвоночника и височно-нижнечелюстные суставы. Воспалительные процессы влекут за собой утерю функциональности и подвижности суставов.
- патологические изменения мышечной ткани вследствие нарушения питания;
- бурсит (воспаление суставных сумок);
- тендинит (воспаление сухожилий);
- синовит (воспаление оболочки суставов);
- поражение суставов, находящихся в гортани (вызывает одышку, бронхит, изменение голоса).

Среди пациентов с ревматоидным артритом 20 процентов страдают
) или ревматоидными узелками, которые локализуются в зонах локтей, пальцев, предплечий. Воспаление кровеносных сосудов у некоторых больных вызывает язвенные поражения кожи, сыпь или другие патологические изменения.
- утолщение или истощение кожных покровов;
- дигитальный артериит (небольшие некрозы в области ногтевого ложа);
- сетчатое ливедо (сильно просвечивающиеся кровеносные сосуды за счет истончения кожи);
- синюшный окрас кожи пальцев и стоп;
- гангрена пальцев.
Поражения зрительных органов при ревматоидном артрите проявляются различным образом. Наиболее распространенным является воспаление эписклеры (
). Другим опасным осложнением, которое может вызвать потерю зрения, является склерит (
). Ревматоидный артрит может сопровождаться дисфункцией слезных желез, в результате чего развивается конъюнктивит.

Патологии сердечно-сосудистой системыПри ревматоидном артрите у многих больных между перикардом (оболочкой сердца) и сердцем скапливается жидкость, что приводит к перикардиту (воспалению перикарда). В некоторых случаях может развиваться воспалительный процесс в средней оболочке сердца (миокардит).
Ревматоидный артрит увеличивает вероятность таких заболеваний как инфаркт и инсульт. Другим опасным осложнением этого вида артрита является воспаление мелких кровеносных сосудов.Дисфункция нервной системыВ результате сдавливания нервных стволов в области суставов у пациентов развиваются боли в нижних и верхних конечностях, которые усиливаются по ночам.Другими нарушениями нервной системы являются:
- парестезии (нарушение чувствительности);
- жжение, зябкость рук и ног;
- двигательные нарушения;
- мышечная атрофия;
- шейный миелит (воспаление шейного отдела спинного мозга).
У подавляющего количества пациентов с активной формой ревматоидного артрита развивается анемия (
). Это приводит к общей слабости,
, учащенному сердцебиению. На фоне этого заболевания начинают выпадать волосы, сильно ломаться ногти, кожные покровы теряют эластичность и становятся сухими. Другим осложнением является нейтропения (
), при которой значительно увеличивается риск развития инфекционных заболеваний. Активный воспалительный процесс при ревматоидном артрите может спровоцировать выработку чрезмерного количества тромбоцитов (
), что повышает риск закупорки сосудов.
Воспалительный процесс при ревматоидном артрите может стать причиной плеврита (

). В некоторых случаях в легких могут возникать ревматоидные узелки. Эти образования иногда приводят к легочным инфекционным заболеваниям,
, скоплению жидкости между грудной клеткой и легочной оболочкой. Эта форма артрита также может стать причиной легочной гипертензии и интерстициального заболевания легких (
Среди людей, болеющих ревматоидным артритом, у многих пациентов (
) заболевание сопровождается поражением почек.
- гломерулонефрит (воспаление, при котором поражаются клубочки почек);
- нефротический синдром (состояние, при котором развиваются отеки, повышается содержание холестерина в крови, происходит интенсивный вывод белка с мочой);
- амилоидоз (нарушение белкового обмена).
Примерно у половины пациентов с данным заболеванием диагностируется поражение желудочно-кишечного тракта, которое проявляется
, ухудшением аппетита. В некоторых случаях на фоне заболевания развивается
. Периодически могут возникать такие осложнения как
Одним из осложнений ревматоидного артрита, которое проявляется на психическом уровне, является

. Необходимость систематического употребления сильнодействующих препаратов, ограничения и невозможность вести обычный образ жизни вызывают негативные изменения эмоционального фона пациента. По данным статистики, у 11 процентов больных наблюдаются признаки депрессии в умеренной или тяжелой форме.
- спленомегалия (увеличение размеров селезенки);
- периферическая лимфаденопатия (увеличение размеров периферических лимфатических узлов);
- аутоиммунный тиреоидит (заболевание щитовидной железы аутоиммунного происхождения).
Первые признаки
Ревматоидный артрит может начинаться остро и подостро, причем последний вариант дебюта наблюдается в большинстве случаев.
Первые признаки РА:
- хроническая усталость;
- постоянная мышечная слабость;
- снижение веса;
- появления боли в мышцах без видимых причин;
- внезапные и беспричинные скачки температуры до субфебрильного уровня (37-38ºС);
- повышенная потливость.
Как правило, такие проявления болезни остаются без внимания, далее развивается суставной синдром и внесуставные проявления болезни.
Пероральные народные средства
Эта группа препаратов не входит в базисную терапию ревматоидного артрита, поскольку не влияет на деструктивный процесс в суставах. Тем не менее, препараты из этой группы назначаются с целью уменьшить болевой синдром и устранить скованностьв суставах.
Назначаются в период обострения болей и выраженной скованности. С осторожностью назначаются пациентам с гастритами.
В комбинации с гормонами способствуют снижению активности ревматоидного артрита. Наиболее распространенными препаратами для лечения в настоящее время являются:
- препараты золота;
- метотрексат;
- лефлуномид;
- пеницилламин;
- сульфасалазин.
Есть также средства резерва: циклофосфан, азатиоприн, циклоспорин – они используются тогда, когда основные препараты не дали желаемого эффекта.
Моноклональные антитела к некоторым цитокинам обеспечивают нейтрализацию фактора некроза опухолей, который в случае ревматоидного артрита провоцирует поражение собственных тканей.
Также есть исследования, предлагающие использовать в качестве лечения ревматоидного артрита регуляторы дифференцировки лимфоцитов. Это позволит избежать повреждения синовиальных оболочек Т-лимфоцитами, которые неверно «направляются» в суставы иммунитетом.
Оказывают
- нестероидные противовоспалительные препараты (НПВС);
- глюкокортикоиды (ГК);
- иммунодепрессанты;
- антиметаболиты.
Препараты, используемые в лечении ревматоидного артрита
| Группа препаратов | Представители | Эффекты | Когда назначаются |
| Нестероидные противовоспалительные препараты | Эта группа препаратов не входит в базисную терапию ревматоидного артрита, поскольку не влияет на деструктивный процесс в суставах. Тем не менее, препараты из этой группы назначаются с целью уменьшить болевой синдром и устранить скованность в суставах. | Назначаются в период обострения болей и выраженной скованности. С осторожностью назначаются пациентам с гастритами. |
|
| Глюкокортикоиды |
|
В отличие от НПВС не только снимают отек и устраняют боль, но и замедляют процесс деструкции в суставах. Оказывают быстрый и дозозависимый эффект. Препараты этой группы назначаются как системно, так и локально (внутрисуставные уколы). Длительное их применения осложняется развитием многочисленных побочных эффектов (остеопороз, образование язв желудка). |
В низких дозах назначаются внутрь на длительный период. Высокие дозы назначаются внутривенно (пульс-терапия) в случаях системного ревматоидного артрита. |
| Антиметаболиты | Препараты этой группы входят в базисную терапию ревматоидного артрита, поскольку замедляют деструктивные процессы в суставах. Являются препаратами выбора. На сегодняшний день метотрексат является «золотым стандартом» особенно в лечении серопозитивного ревматоидного артрита. Метотрексат назначается совместно с препаратами фолиевой кислоты. |
Лечение проводится под периодическим контролем анализа крови. Препараты из этой группы назначаются раз в неделю, длительность лечения определяется индивидуально. Эффект оценивается спустя месяц от начала лечения. |
|
| Иммунодепрессанты |
|
Также входят в базисную терапию ревматоидного артрита. Как правило, назначаются в комбинациях с антиметаболитами, а именно с метотрексатом.
Наиболее частые комбинации это «метотрексат циклоспорин», «метотрексат лефлуномид». |
Используются в комбинированной терапии с антиметаболитами, а также в случаях, когда нет эффекта от метотрексата. |
К базисным препаратам лечения относятся лекарственные средства из группы иммунодепрессантов и антиметаболитов. Лечение должно проводиться всем пациентам с ревматоидным артритом без исключения. Многочисленные исследования доказали, что эти препараты не только снижают интенсивность боли, но и замедляют процессы деструкции ткани и улучшают функциональную активность.
Комбинированная терапия базисными препаратами включает 2 или 3 препарата из этой группы. Женщинам детородного возраста рекомендуется использовать различные методы контрацепции, потому как доказано тератогенное (
) воздействие данных препаратов на плод.

Спустя 20 лет от начала заболевания от 50 до 80 процентов пациентов теряют трудоспособность.
- основная цель лечения – это достижение ремиссии, полной или частичной;
- лечение проводится под строгим контролем врача-ревматолога и семейного терапевта;
- внутривенные инъекции, капельницы с препаратами базисного лечения проводятся только в стационаре под наблюдением врача;
- предпочтение отдается монотерапии (лечению одним препаратом), и лишь в случае неэффективности переходят на комбинированную терапию;
- параллельно проводится профилактика осложнений (инфекционных, сердечно-сосудистых осложнений, анемии);
- терапия НПВС проводится одновременно с базисным лечением;
- лечение базисными препаратами назначается как можно раньше; базисную терапию рекомендуется начать в течение трех месяцев от начала появления первых симптомов;
- эффективность предпринятого метода лечения оценивается по международным стандартам.
Более коротким словом «цитостатики» обычно называют препараты из группы иммунодепрессантов (ремикейд, арава, метотрексат, циклоспорин, азатиоприн, циклофосфан и многие другие). Все эти лекарства подавляют клеточную активность, в том числе, активность иммунных клеток.
Как вы знаете, ревматоидный артрит имеет аутоиммунную природу, поэтому не удивительно, что его лечат цитостатиками. А сама методика была перенята ревматологами у врачей-онкологов, которые борются с помощью цитостатиков с другой страшной угрозой – раком.
Именно цитостатики, и в первую очередь метотрексат, подвинули золото с лидерских позиций в лечении РА. Иммунодепрессантами успешно лечится не только ревматоидный, но и псориатический артрит. Препараты этой группы в настоящее время составляют основу базисной терапии РА.
Сам этот факт часто пугает пациентов, потому что почти полностью лишаться иммунитета страшно. Но учитывайте, что в ревматологии используются гораздо меньшие дозы цитостатиков, нежели в онкологии, поэтому опасаться таких ужасных побочных эффектов, какие наблюдаются у раковых больных, не стоит.

Первое достоинство цитостатиков заключается в их высокой эффективности при относительно низкой дозировке. Больным ревматоидного артрита назначают в 5-20 раз меньшую дозу иммунодепрессантов, нежели пациентам с онкологией, но при этом почти в 80% случаев этого оказывается достаточно для достижения отличного терапевтического эффекта.
Второй несомненный плюс в пользу приема цитостатиков – невысокая частота и небольшая тяжесть побочных эффектов. Лишь пятая часть больных жалуется на неприятные симптомы:
-
Кожную сыпь;
-
Жидкий стул или запоры;
-
Затрудненное мочеиспускание;
-
Ощущение, будто по коже «бегают мурашки».
Как только препараты отменяют или корректируют дозировку, эти побочные эффекты исчезают сами собой. Для профилактики один раз в месяц у пациента берут анализы крови и мочи, чтобы вовремя заметить проблему.
Возможны сбои в работе почек, печени и угнетение кроветворения. Но обычно цитостатики переносятся хорошо, и уже через месяц после начала терапии видны улучшения состояния больного ревматоидным артритом.
Для лечения ревматоидного артрита современные ревматологи используют три иммунодепрессанта: метотрексат, арава и ремикейд. Давайте рассмотрим достоинства и недостатки каждого из препаратов.
Метотрексат
Ранее мы уже несколько раз упоминали метотрексат, и это не случайно, ведь именно этот цитостатик является признанным лидером базисной терапии РА. Принимать его очень удобно: один раз в неделю больному нужно выпить одну капсулу с дозировкой 10 мг.
Обычно врач и больной договариваются о том, какой день недели у них теперь в течение долгих месяцев будет «метотрексатным». Например, по понедельникам или четвергам пациенту теперь придется принимать эти таблетки, так что перепутать или забыть трудно.

Об улучшении самочувствия обычно можно говорить спустя 4-6 недель с начала приема препарата, а о стойком и выраженном прогрессе в лечении – через 6-12 месяцев. Есть одно важное примечание: в «метотрексатный» день нельзя принимать НПВП, которые также в большинстве случаев входят в базисную терапию РА.
Арава (лефлуномид)
Арава считается очень перспективным иммунодепрессантом, и многие ревматологи переводят своих больных на этот новый препарат. Но есть и врачи, которые считают араву более тяжелым лекарством с худшей, по сравнению с метотрексатом, переносимостью.
Арава рекомендована больным с очень быстрым течением и бурным развитием ревматоидного артрита, когда уже на первом году болезни появляются серьезные проблемы с суставами, вплоть до потери подвижности.
Еще одна новинка в арсенале ревматологов – препарат ремикейд.
Он отличается от метотрексата, аравы и прочих иммунодепрессантов двумя признаками:
-
Удивительным быстродействием;
-
Очень высокой стоимостью.
Учитывая последнюю особенность, ремикейд обычно выступает чем-то вроде спасательного круга для больных тяжелой формой быстро прогрессирующего ревматоидного артрита, которым абсолютно не помогают метотрексат и другие доступные по цене цитостатики.
Ещё две причины для замены метотрексата ремикейдом – плохая переносимость и необходимость в срочном снижении дозы кортикостероидов, также являющихся частью базисной терапии РА. Как видите, причин для назначения ремикейда достаточно, но иногда их всех перевешивает дороговизна препарата.
- диклофенак;
- ибупрофен;
- нимесил;
- мовалис;
- индометацин;
Питание
При ревматоидном артрите рекомендуется специальная диета, которая позволит снизить воспаление и откорректировать нарушение обмена веществ.
- исключение продуктов, вызывающих аллергию;
- замена мяса молочными и растительными продуктами;
- включение достаточного количества фруктов и овощей;
- снижение нагрузки на почки, печень и желудок;
- употребление продуктов с повышенным содержанием кальция;
- отказ от пищи, вызывающей избыточный вес.
Течение ревматоидного артрита при употреблении продуктов-
обостряется. Поэтому необходимо ограничивать или полностью исключать их из рациона. Определить продукты, способствующие аллергии, можно при помощи элиминационной диеты. Для этого на срок 7 – 15 дней необходимо исключить из рациона определенный продукт.
Далее следует на день ввести в меню этот продукт и в течение 3 дней наблюдать за симптомами. Для точности данную процедуру нужно провести несколько раз. Начинать элиминационную диету необходимо с продуктов, которые чаще всего вызывают обострение этого заболевания.
- цитрусовые (апельсины, грейпфруты, лимоны, мандарины);
- цельное молоко (коровье, козье);
- злаки (рожь, пшеница, овес, кукуруза);
- пасленовые культуры (помидоры, картофель, перец, баклажаны).
Также ухудшение состояния часто вызывает употребление свиного мяса.
Согласно медицинской статистике, порядка 40 процентов пациентов с ревматоидным артритом отмечают улучшение состояния при отказе от мяса. Поэтому особенно при обострении заболевания необходимо полностью исключить или максимально ограничить употребление блюд, в состав которых входит мясо любых диких или домашних животных.

Компенсировать отсутствие мяса в рационе необходимо продуктами, в состав которых входит большое количество белка. При отсутствии аллергии источником белка могут стать молочные продукты. Также следует употреблять достаточное количество рыбы жирных сортов.
- бобовые (фасоль, нут, чечевица, соя);
- яйца (куриные, перепелиные);
- орехи (миндаль, арахис, фундук, грецкий орех);
- растительные масла (оливковое, льняное, кукурузное);
- рыба (скумбрия, тунец, сардина, сельдь).
В состав овощей и фруктов входит большое количество веществ, способствующих снижению симптомов ревматоидного артрита. Поэтому таким пациентам необходимо ежедневно употреблять не менее 200 грамм фруктов и 300 грамм овощей. Следует учитывать, что не все фрукты и овощи рекомендованы при данном заболевании.
- брокколи;
- брюссельская капуста;
- морковь;
- тыква;
- кабачки;
- листовой салат;
- авокадо;
- яблоки;
- груши;
- земляника.
Диета при ревматоидном артрите должна помогать организму легче переносить медикаментозную терапию. Поэтому пациентам необходимо отказываться от продуктов, которые негативным образом влияют на функциональность почек, печени и желудочно-кишечного тракта.
- острые специи, усилители вкуса, пищевые добавки;
- консервированная продукция фабричного производства;
- наваристые бульоны;
- сливочное масло, маргарин, сало;
- какао, шоколад;
- крепко заваренный кофе и чай;
- газированные напитки.
Большую нагрузку на печень и желудок оказывает пища, приготовленная методом жарки, копчения или соления. Поэтому готовить блюда рекомендуется методом отваривания, запекания или паровой варки.
Лекарственные препараты, принимаемые во время лечения ревматоидного артрита, приводят к дефициту кальция, что может вызвать остеопороз (
). Поэтому рацион пациентов должен включать продукты, которые богаты этим элементом.
- молочные продукты;
- соевые продукты;
- бобовые (фасоль);
- орехи (миндаль, бразильский орех);
- семена (мак, кунжут);
- листовая зелень (петрушка, салат, руккола).
Чтобы кальций из пищи лучше усваивался, необходимо сократить объем продуктов, в состав которых входит большое количество щавелевой кислоты. Это вещество содержится в щавеле, шпинате, апельсинах.
Пациенты с ревматоидным артритом ограничивают свою физическую активность, в результате чего формируется лишний вес. Избыточная масса тела оказывает нагрузку на воспаленные суставы. Поэтому рацион питания таких людей должен содержать уменьшенное количество калорий. Для этого необходимо снизить объем употребляемых рафинированных
, которые содержатся в сахаре, муке и очищенном растительном масле. Также следует ограничивать употребление пищи с высоким содержанием
- пицца, гамбургеры, хот-доги;
- кексы, торты, пирожные;
- порошковые и газированные напитки;
- чипсы, крекеры, картофель фри;
- повидло, варенье, джемы.
А чем лечить ревматоидный артрит можно еще в домашних условиях? Конечно, диетой. Соблюдать её очень важно. Правильное здоровое питание будет способствовать улучшению состояния. Если не соблюдать рекомендации врача и не придерживаться диеты, ситуацию можно только усугубить.
Какие продукты нельзя есть?
- Алкогольные напитки
- Полуфабрикаты, фаст-фуд, вредные пищевые добавки
- Копчености и консерванты
- Жирные бульоны
- Выпечка, хлебобулочные изделия.
Какие продукты нужно ограничить?
- Жареную пищу
- Колбасные изделия
- Бобовые овощи
- Зелень — шпинат и щавель.
- Соль
Разрешенные продукты:
- Во время обострения заболевания желательно отдать предпочтение белковым продуктам (рыба, молоко, яйца, не жирное мясо). При этом пища не должна быть жирной или калорийной. Мясо, например, лучше готовить в тушеном виде, на пару или отварное.
- Овощи, ягоды и фрукты богатые витамином С: картофель, смородина, цитрусовые, болгарский перец, киви.
- Пищу, богатую антиоксидантами — зеленый чай, кислые фрукты. Натуральные свежие соки. Это не только фруктовые соки, но и овощные — томатные, морковные.
Диета включает соли магния, которые есть в гречке, зелени, отрубях.
Чем лечат ревматоидный артрит кроме медикаментов, диет, вспомогательных методов? При этом заболевании хорошо помогает комплекс физических упражнений или лечебная физкультура. Но, этот метод доступен не каждому.
Когда лечебная физкультура запрещена?
- При наличии серьезных повреждений и отклонений в работе внутренних органов (пневмония, нефрит)
- Тяжелая стадия атрита
- Противопоказания общие — температура, обострение заболеваний, инфекция, проблемы с сердечной деятельностью, высокое давление и т.д.
Три этапа занятий гимнастикой
Подготовительный — до 15 минут в течение первых 3-4 дней. Пациентов учат расслабляться, освоить технику правильного дыхания, подготовить организм к физической нагрузке
Основной — до 30 минут в течение двух недель. Ставится задача по укреплению мышц, восстановить функцию опорно-двигательного аппарата.
Завершающий — до 5 дней. Пациентов учат делать упражнения дома самостоятельно.Рассмотрим некоторые виды упражнений, которые будут полезны для больных артитом. Их можно делать дома самим.
Упражнения для кисти руки
Примерные упражнения:
- Научиться расслаблять кисть на конусоподобном предмете, на шаре
Положить обе кисти на край стола, поднимать ладони вверх и опустить (10 раз) - Потереть ладони друг о друга, пока они не станут горячими
- Поднимать и опускать пальцы в положении, когда ладони прижаты к столу
- Сделать круговые движения по часовой и против часовой стрелки, вытянув руки перед собой и сжав в кулачки.
- Катание ладонью мяч по столу
- Упражнения при поражении голеностопного сустава
- Научиться поднимать и опускать большой палец на ногах
- Так же как ладонью, катать мячик стопой по полу
научиться захватывать пальцами стоп предметы — карандаш, например. - Сгибать и разгибать пальцы в положении сидя и ноги на ширине плеч
Упражнения для плеч
Поднимать вверх плечи и опускать в положении сидя на стулеВ том же положении круговые движения плечами вперед и назадВ положении лежа на спине вытянуть руки вдоль туловища и попеременно поднимать и опускать руки
Стоя положить пальцы рук на плечи и делать круговые движения вперед и назадДля достижения успеха, гимнастику проводят ежедневно. Опытный врач подскажет все необходимые упражнения, которые будут эффективны в отношении тех или иных пораженных суставов.
- Китайская медицина признает такие методы как:
- Иглорефлексотерапия
- лечения пиявками
- йога
- чистка организма
В частности, эффективно используется метод йоги в лечении не только ревматоидного артрита, но и многих других заболеваний. Занятия йогой проводятся и в нашей стране. Важное условие грамотный подход к поиску опытного инструктора.
Как лечить ревматоидный артрит в условиях стационара и когда необходимо делать операцию?
Конечно, лекарственные средства, физиотерапия, диета, народные средства и другие методы воздействия могут замедлить процесс развития артрита. Но, если заболевание переходит в тяжелую форму и сустав начинает разрушаться изнутри, приходится прибегать к вынужденным оперативным методам.
Операция направлена на восстановление подвижности суставов, снятие симптоматики и возвращение к активному образу жизни.Эффективность и надежность операции распределяется на консультациях у ревматолога, хирурга и ортопеда. Затягивать с операцией нельзя, но и делать её следует лишь в крайних случаях.
По какой причине возникает артрит?
Почему возникает ревматоидный артрит, и что это такое? Артрит ревматоидный относится к аутоиммунным заболеваниям, то есть заболеваниям, возникающим при нарушении нормальной работы иммунной системы. Как и для большинства аутоиммунных патологий, точная причина заболевания не выявлена.
Считается, что провоцирующими факторами для возникновения заболевания являются:
- Генетическая предрасположенность – у близких родственников пациентов с ревматоидным артритом это заболевание развивается гораздо чаще.
- Инфекции – часто артрит возникает после перенесенной кори, герпетической инфекции, гепатита В, паротита.
- Неблагоприятные факторы внешней и внутренней среды – переохлаждение, воздействие ядовитых продуктов, в том числе и профессиональные вредности, стрессы, а также беременность, кормление грудью, климакс.
Под воздействием этих факторов клетки иммунной системы начинают атаку на клетки оболочки сустава, что вызывает в них воспаление. В результате этого процесса суставы опухают, становятся теплыми и болезненными при касании.
В пользу этой теории говорит то, что у пациентов страдающих ревматоидным артритом есть особые гены, которые видоизменяют рецепторы на поверхности мембран клеток организма. В результате иммунная система не распознаёт свои клетки и вырабатывает специальные антитела против них, для разрушения и удаления из организма. К таким генам относится DRB1.
Инфекционные заболеванияСуществуют различные вирусы, наличие в организме которых, повышает риск заболеть ревматоидным артритом. К ним относятся:
- Вирус краснухи
- Вирус герпеса
- Вирус Эпстайна-Барра
- Вирус гепатита В. и др
Наука до сих пор не может установить истинные причины, но ученым удалось установить предрасполагающие и пусковые механизмы заболевания.
- Аутоиммунные реакции и генетика

Ученые полагают, что предрасположенность к аутоиммунным реакциям заложена в человеке генетически. Лимфоциты (иммунные клетки) выполняют роль распознавания и уничтожения «чужаков» — вирусов, бактерий, инфекций.
Но, иногда их направление меняется и вместо чужих клеток они начинают уничтожать свои, например, суставы, появляется воспаление. Процесс этот может быть вызван инфекциями, гриппом и даже простым ОРЗ, на долю которого приходятся большой процент предрасполагающих факторов. После них в пораженных суставов остаются частички вирусов, которые провоцируют иммунную систему.
- Психосоматические реакции
Исследования американских ученых (Джонсон, Шапиро) доказывают, что ревматоидный артрит не редко возникает после перенесенных сильных эмоциональных потрясений.
- Генетическая предрасположенность — у близких родственников пациентов с ревматоидным артритом это заболевание развивается гораздо чаще.
- Инфекции — часто артрит возникает после перенесенной кори, герпетической инфекции, гепатита В, паротита.
- Неблагоприятные факторы внешней и внутренней среды — переохлаждение, воздействие ядовитых продуктов, в том числе и профессиональные вредности, стрессы, а также беременность, кормление грудью, климакс.
Болезнь чаще всего может прогрессировать в двух формах: в хронической и острой фазе. Причиной может быть любое патологическое заболевание. На начальной стадии артрит легче поддается лечению, чем в запущенной форме. Поэтому важно обратиться за помощью в медицинское учреждение.
Симптомы:
- опухает место нахождения суставов;
- болевой синдром;
- повышение температуры;
- трудно сделать движение больным суставом.
Заподозрить начало болезни не сложно, на протяжении определенного периода начинают болеть суставы, бывает трудно сделать какие-нибудь движения рукой или ногой. Чувствуется упадок сил, может подняться температура.
Причины, по которым возникает артрит:
- переохлаждение;
- инфекции;
- различные травмы;
- наследственные факторы;
- подагра;
- поражения суставной ткани.
Необходимо выяснить причину заболевания, чтобы прекратить воспалительный процесс и принять меры по восстановлению двигательной функции.
Прогноз
Прогноз при ревматоидном артрите зависит от клинической картины болезни. В течение долгих лет это заболевание относилось к патологиям с неблагоприятным прогнозом. Людей, у которых выявлялась данная форма артрита, считали обреченными на
. Сегодня при соблюдении ряда условий прогноз этого заболевания может быть благоприятным. Следует учитывать, что благоприятный прогноз не предполагает отсутствие рецидивов (
) ревматоидного артрита, и пациент должен на протяжении длительного времени находиться под наблюдением врача. Основным фактором, который способствует благоприятному прогнозу, является своевременное выявление заболевания и незамедлительно начатая терапия.
- женский пол пациента;
- молодой возраст;
- обострение, продолжающееся не менее 6 месяцев;
- воспаление более чем 20 суставов;
- серопозитивный тест на ревматоидный фактор в начале болезни;
- повышение скорости оседания эритроцитов;
- большая концентрация С-реактивного белка (вещества, являющегося показателем воспаления) в сыворотке крови;
- большое количество гаптоглобина (белка, формирующегося в острой фазе воспаления) в плазме;
- носительство HLA-DR4 (антигена, указывающего на предрасположенность к тяжелому течению заболевания и низкую восприимчивость к базисным препаратам).
Неблагоприятному прогнозу также способствует формирование ревматоидных узелков на начальной стадии заболевания. Быстрое прогрессирование эрозий и дисфункция суставов тоже относятся к факторам, содействующим неблагоприятному прогнозу.
Ежегодно из общего количества пациентов с данным заболеванием инвалидами становятся от 5 до 10 процентов больных. Спустя 15 – 20 лет с момента начала болезни у подавляющего количества пациентов диагностируется тяжелая стадия ревматоидного артрита, которая сопровождается неподвижностью отдельных суставов.
Летальным исходом при ревматоидном артрите заканчиваются порядка 15 – 20 процентов случаев. Смерть наступает по причине инфекционных процессов (
), патологий желудочно-кишечного тракта (
), сердечно-сосудистых катастроф (
). Распространенной причиной летального исхода при ревматоидном артрите является агранулоцитоз (
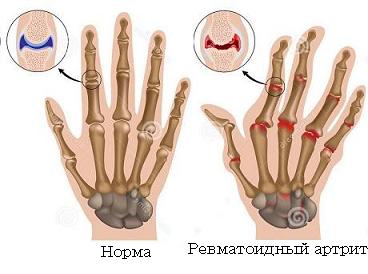
) на фоне которого развиваются сильные септические и гнойные процессы.
В целом, продолжительность жизни больных с ревматоидным артритом меньше на 3 – 5 лет в сравнении с остальными людьми.
Ревматоидный артрит сокращает продолжительность жизни в среднем от 3 до 12 лет. Исследования 2005 года, проведённое Клиникой Майо, показало, что риск сердечных заболеваний в два раза выше у страдающих ревматоидным артритом, независимо от других факторов риска, таких как диабет, алкоголизм, повышенный холестерин и ожирение.
Механизм, из-за которого повышается риск сердечных заболеваний, неизвестен; наличие хронического воспаления считается значимым фактором. Возможно, использование новых биологических препаратов способно увеличить продолжительность жизни и снизить риски для сердечно-сосудистой системы, а также замедлить развитие атеросклероза.
Ограниченные исследования демонстрируют снижение рисков сердечно-сосудистых заболеваний, при этом наблюдается рост общего уровня холестерина при неизменном индексе атерогенности.
Ревматоидный артрит – заболевание, характеризующееся воспалением суставной ткани с множественным поражением мелких суставов и внутренних органов. Чаще всего заболевают молодые люди после 35 лет, преимущественно женщины.
Профилактика
Профилактика заболевания и его обострений направлена, в первую очередь, на устранение факторов риска (стрессы, курение, токсины), нормализацию массы тела и соблюдение сбалансированной диеты.
Соблюдение этих правил поможет избежать инвалидности и предотвратить быстрое прогрессирование РА.
- Консультация ревматолога один раз в 6 месяцев
- Гимнастические упражнения, лечебный массаж, санаторно-курортное лечение (бальнеотерапия).
- Рекомендуются легкие гимнастические упражнения для поддержания необходимого объёма движений в суставах, предупреждения появления остеопороза (разряжение костной ткани, вследствие вымывания солей кальция).
- Массаж мышц необходим в случае анкилозов (полного обездвиживания в суставах), для поддержания их нормального тонуса и массы.
- Бальнеотерапия рекомендуется при легком течении заболевания.
- Приём метотрексата 7.5-15мг один раз в неделю (по назначению лечащего врача)
- Санация хронических очагов инфекции (ангина, хронические синуситы, пневмонии, пиелонефрит и др.)
- При нестабильности в суставах и для предупреждения развития дальнейших деформаций, используют ортопедические шины, несложные поддерживающие устройства.
Заболевания суставов, приводят к ограничению движений и совершению определенных действий. Поэтому при появлении дискомфорта и болей, нужно знать с артритом, к какому врачу идти. Правильное подобранное комплексное лечение, поможет победить болезнь и предупредить развитие осложнений.
Кроме того, чтобы предупредить заболевание надо контролировать свой вес, заниматься спортом и правильно питаться. Если артрит перешел в хроническую форму, то справиться с болезнью поможет плавание, быстрая ходьба, тренажеры без нагрузки на позвоночник и суставы. Массаж и лечебная гимнастика помогут избавиться от болезни.
Симптоматика на ранней стадии
Облегчить состояние больного ревматоидным артритом в активной стадии можно с помощью гормональных инъекций в суставную сумку, лазерной терапии, криотерапии, специальных мазей и кремов. Рассмотрим преимущества и недостатки каждого из методов.
Суть методики заключается в инъекционном введении в полость сустава гормональных препаратов из группы кортикостероидов (о них мы говорили выше). Это может быть преднизолон, целестон, гидрокортизон, депо-медрол, дипроспан, флостерон или кеналог.
Инъекции кортикостероидов – это «скорая помощь» для больных суставов. Введение гормонов непосредственно в сустав делают тогда, когда самочувствие больного совсем уж плачевно, и никакие другие меры, в том числе, приём НПВП и мовалиса, не помогают унять боль и снизить воспаление.
Обычно после инъекции пациент чувствует себя хорошо в течение месяца, но в тяжелых случаях процедуру приходится повторять каждые 10 дней. Чаще нельзя, иначе кортикостероиды начнут вредно воздействовать на организм в целом.
Кроме того, врачи крайне не рекомендуют делать гормональные инъекции в один и тот же сустав более восьми раз. Это может вызвать деструктивные изменения в хрящевой ткани, связках и мышцах вокруг сустава.
Лазерная терапия
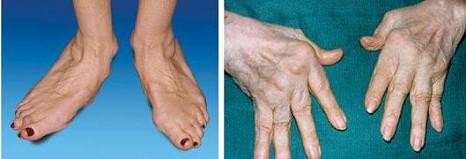
Лазерные лучи благотворно воздействуют на организм человека, страдающего ревматоидным артритом в любой стадии активности. Если в настоящий момент наблюдается обострение болезни, лазером облучают локтевые сгибы пациента.
Таким способом улучшают качество крови, а также обеспечивают более полное кровоснабжение органов и тканей. Считается, что лазерные лучи также нормализуют иммунный статус больных РА. Эта методика успешно применяется как самостоятельно, так и в сочетании с проведением базисной терапии, о которой мы писали выше.
Когда период обострения болезни миновал, в организме больного не наблюдается острого воспалительного процесса, температура тела не повышена, можно облучать лазером непосредственно область суставов. В первые недели после проведения процедур может отмечаться временное ухудшение самочувствия и усиление болевого синдрома. Однако потом у 80% больных происходит улучшение, которое сохраняется на несколько месяцев.
Курс лечения обычно состоит из 15-20 процедур, а проводят их с интервалом в один день. Лазерное облучение мало чем поможет больным на последних стадиях ревматоидного артрита – парализованным, со скрюченными суставами.
Криотерапия
Криотерапия, или лечение холодом, успешно применяется не только при лечении артритов (ревматоидного, реактивного, псориатического), но и при лечении болезни Бехтерева. Этот метод хорош как на стадии обострения, так и в периоды затухания болезни.
Почти 80% больных РА, прошедших лечение криотерапией, отмечают у себя существенное улучшение самочувствия. Главное быть последовательными, и проходить процедуры регулярно на протяжении длительного времени.
Криотерапия может быть сухая, это когда на организм воздействуют сухим воздухом очень низкой температуры, например, в специальной криосауне. А может быть и жидкая криотерапия – в этом случае на пациента воздействуют жидким азотом. Начнем со второго варианта.
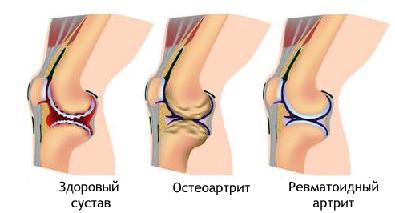
На больной сустав под высоким давлением выпускают струю жидкого азота, который сразу же испаряется, но при этом успевает глубоко охладить ткани. Воспаление в них стихает, циркуляция крови усиливается, припухлость уменьшается и боль проходит.
Обычно проводят 8-12 таких процедур каждый день или через день, чтобы добиться стойкого положительного эффекта. Криотерапия жидким азотом почти не имеет противопоказаний, к ней можно прибегать даже при лечении пожилых больных РА.
Теперь поговорим о сухой криотерапии. Пациента полностью раздевают и помещают в криосауну – комнату, наполненную сверххолодным сухим воздухом. Принцип лечебного воздействия здесь такой же, как при выдувании жидкого азота, однако криосауна положительно влияет на весь организм, а не только на отдельные суставы.
Проводят такую процедуру в специальных медицинских центрах, обычно частных, поэтому стоит она недешево. Кроме того, для сухой криотерапии требуется редкое, дорогостоящее оборудование, поэтому даже если бы криосаунами оснастили государственные больницы, вряд ли пользование ими было бы бесплатным.
Существует несколько вариантов стадий ревматоидного артрита. Так, есть клинические стадии и рентгенологические стадии этого заболевания.
- первая стадия – проявляется отеком синовиальной сумки сустава, который вызывает боль, местную температуру и припухлость возле сустава;
- вторая стадия – клетки синовиальной оболочки под влиянием воспалительных ферментов начинают делиться, что приводит к уплотнению суставной сумки;
- третья стадия – происходит деформация сустава (или суставов) и потеря его подвижности.
- Ранняя стадия – длится первые шесть месяцев. В этой стадии нет основных симптомов заболевания, а проявляется она периодической температурой и лимфаденопатией.
- Развернутая стадия – длится от шести месяцев до двух лет. Она характеризуется развернутыми клиническими проявлениями – появляется припухлость и боль в суставах, отмечаются изменения со стороны некоторых внутренних органов.
- Поздняя стадия – спустя два года и более от начала заболевания. Начинают развиваться осложнения.
- Стадия ранних рентгенологических изменений – характеризуется уплотнением мягких тканей и развитием околосуставного остеопороза. На рентгенологической пленке это выглядит в виде повышенной прозрачности кости.
- Стадия умеренных рентгенологических изменений – характеризуется нарастанием остеопороза и добавлением кистообразных образований в трубчатых костях. Также на этой стадии суставная щель начинает сужаться.
- Стадия выраженных рентгенологических изменений – проявляется наличием деструктивных изменений. Особенностью этой стадии является появление деформаций, вывихов и подвывихов в воспаленных суставах.
- Стадия анкилоза – заключается в развитии костных срастаний (анкилозов) в суставах, как правило, в суставах запястий.
Существует низкая, умеренная и высокая активность ревматоидного артрита. Для того чтобы ее определить, используются различные индексы и методы. На сегодняшний день чаще всего используется метод Европейской Антиревматической Лиги, которая предложила использовать индекс DAS. Для того чтобы высчитать этот индекс, необходимо использовать определенные параметры.
- общее самочувствие пациента согласно визуальной аналоговой шкале;
- количество припухших суставов;
- количество болезненных суставов по индексу РИЧИ;
- СОЭ (скорость оседания эритроцитов).
Индекс DAS используется не только для оценки активности воспалительного процесса, но и для оценки эффективности лечения. Однако его недостатком является сложность вычитывания и необходимость дополнительных анализов. Поэтому в повседневной практике врачи не так часто прибегают к его использованию.
- низкая активность при DAS менее 2,4;
- умеренная активность при DAS от 2,4 до 3,7;
- высокая активность при DAS от 3,7 и более.
Величина индекса DAS – это непостоянный параметр. Он может снижаться или повышаться в зависимости от периода болезни и лечения. Так, если было предпринято эффективное лечение, то болезнь уходит в ремиссию. Ремиссия ревматоидного артрита соответствует DAS менее 1,6.
Активность ревматоидного артрита также можно оценивать методом Ларсена. Это рентгенологический метод, который учитывает наличие и глубину деструктивных изменений. Ларсен выделил шесть степеней изменений – от 0 (
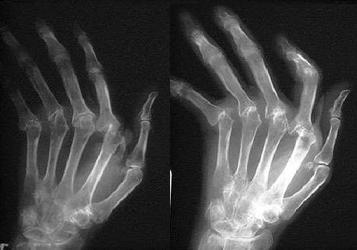
) до 6 (
). Также актуален показатель HAQ, который учитывает степень функциональных изменений.
В повседневной практике врач чаще руководствуется функциональными классами. Функциональные классы отражают и степень активности патологического процесса, и ее корреляцию с повседневной деятельностью пациента.
- 1 класс – все движения во всех суставах без ограничения сохранены;
- 2 класс – сохранена подвижность при выполнении ежедневных нагрузок;
- 3 класс – возможность выполнять ежедневные нагрузки ограничена;
- 4 класс – нет возможности выполнять ежедневную деятельность.
Как правило, начало заболевания не сопровождается выраженными симптомами, но при недостаточно высоком иммунитете, наличии хронических болезней, а также у пожилых лиц, ревматоидный артрит на начальной стадии может носить достаточно агрессивный характер.
Симптомы артрита
На начальной стадии поражения могут наблюдаться следующие проявления:
- нарушение двигательной активности после ночного сна;
- понижение или полное отсутствие аппетита, потеря веса, появление анемии;
- смены в настроении;
- чувство постоянной угнетенности, депрессия;
- общая слабость и быстрая утомляемость вне зависимости от степени нагрузки;
- воспаление слюнных и слезных желез;
- воспалительные процессы в мышечном и связочном аппарате, сухожилиях и коленных суставах;
- образование узелков ревматоидного характера;
- процессы воспалительного характера и дисфункция внутренних органов.
Симптомы ревматоидного артрита
В случае ревматоидного артрита при изучении жалоб больного особое внимание обращается на такие симптомы:
- Боли в суставах, их характер (ноющие, грызущие), интенсивность (сильные, умеренные, слабые), продолжительность (периодические, постоянные), связь с движением;
- Утреннюю скованность в суставах, ее продолжительность;
- Внешний вид суставов (отечность, краснота, деформации);
- Стойкое ограничение подвижности суставов.
У больного ревматоидным артритом также можно отметить наличие других симптомов:
- Гиперемию кожи над воспаленными суставами;
- Атрофию прилежащих мышц;
- При подвывихах в проксимальных межфаланговых суставах кисть имеет вид “лебединой шеи”, при подвывихах в пястно-фаланговых суставах – ”ласты моржа”.
При пальпации можно обнаружить: повышение кожной температуры над поверхностью суставов; болезненность пораженных суставов; симптом “бокового сжатия”; атрофию мышц и уплотнение кожи; подкожные образования в области суставов чаще локтевых, так называемые ревматоидные узелки; симптом баллотирования надколенника для определения наличия жидкости в коленном суставе.
В зависимости от клинических и лабораторных данных, существует 3 степени обострения РА:
- Низкая (боль в суставах оценивается пациентом не более 3 баллов по 10-бальной шкале, утренняя скованность длится 30-60 минут, СОЭ 15-30 мм/час, СРБ – 2 плюса);
- Средняя (боль – 4-6 баллов, скованность в суставах до 12 часов после сна, СОЭ – 30-45 мм/час, СРБ – 3 плюса);
- Высокая (боль – 6-10 баллов, скованность наблюдается на протяжении всего дня, СОЭ – более 45 мм/час, СРБ – 4 плюса).
При РА, в первую очередь, страдают периферические суставы, но нельзя забывать о том, что это системное заболевание, и в патологический процесс могут втягиваться любые органы и ткани, где присутствует соединительная ткань.
Развитие внесуставных (системных) проявлений более характерно для серопозитивной формы ревматоидного артрита тяжелого длительного течения.
- Поражение мускулатуры проявляется атрофией, снижением мышечной силы и тонуса, очаговым миозитом.
- Поражение кожи проявляется сухостью, истончением кожных покровов, подкожными кровоизлияниями и мелкоочаговыми некрозами.
- Нарушение кровоснабжения ногтевых пластин ведет к их ломкости, исчерченности и дегенерации.
- Наличие ревматоидных узелков — подкожно расположенные соединительнотканные узелки диаметром 0,5-2 см. Характерна округлая форма, плотная консистенция, подвижность, безболезненность, реже – неподвижность вследствие спаянности с апоневрозом.
Наличие ревматоидного васкулита, который встречается в 10-20% случаев.
Наиболее тяжелым течением ревматоидного артрита отличаются формы, протекающие с лимфоаденопатией, поражением ЖКТ (энетритами, колитами, амилоидозом слизистой прямой кишки), нервной системы (нейропатией, полиневритом, функциональными вегетативными нарушениями), вовлечением органов дыхания (плеврит, диффузный фиброз, пневмонит, фиброзирующий альвеолит, бронхиолит), почек (гломерулонефрит, амилоидоз), глаз.
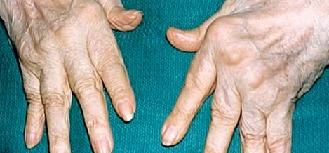
Со стороны магистральных сосудов и сердца при ревматоидном артрите могут возникать эндокардит, перикардит, миокардит, артериит коронарных сосудов, гранулематозный аортит.
При рассмотрении клинических симптомов следует учитывать, что ревматоидный артрит это, прежде всего системное заболевание, при котором могут поражаться как суставы, так и различные органы и системы.
Клинические проявления зависят от ряда факторов:
- Тяжести течения
- Локализации патологического очага
- Обратимости процесса
- Патологических изменений
- Наличия осложнений
В 70% случаев заболевание начинается в холодное время года. Провоцирующими факторами являются: вирусные, бактериальные инфекции, травмы, хирургические вмешательства, пищевая
и др. Характеризуется медленным течением с постепенным нарастанием клинических симптомов. При ревматоидном артрите преимущественно поражаются мелкие периферические суставы кистей, стопы. Впоследствии в патологический процесс вовлекаются другие органы и системы – так называемые внесуставные проявления ревматоидного артрита.

, ещё до появления выраженных клинических симптомов поражения суставов отмечаются:
- Усталость
- Слабость
- Снижение веса
- Немотивированное повышение температуры тела
- Мышечные боли
- Потливость
Существует несколько вариантов начала заболевания: острое, подострое
В большинстве случаев ревматоидный артрит характеризуется подострым началом. При этом больной жалуется на:
- Боль в суставах
Боли в суставах характеризуются рядом признаков:
- Боль носит воспалительный характер
- Постоянная
- Ноющая
- Волнообразная характер – боль может усиливаться к вечеру
- Устраняется при приёме противовоспалительных препаратов
- Характерно симметричное поражение суставов
Чаще в процесс вовлекаются мелкие суставы кистей, стоп, запястья, коленных, локтевых. Реже воспаляются тазобедренные, плечевые и позвоночные суставы. Количество поражённых суставов варьирует в зависимости от активности течения заболевания.
- Боли в мышцах
Симптом, который сопровождает острое воспаление. Носит ноющий, длительный характер.
- Лихорадку
Лихорадка отражает наличие воспалительного процесса. Чем активнее развивается заболевание, тем выше поднимается температура тела.
- Утреннюю скованность
Утренняя скованность, длительность которой составляет от 30 минут до часа и больше, появляется утром после сна. Характеризуется ограничением подвижности и усилением боли в поражённых суставах, при попытке осуществить какое-либо движение. Объясняется тем, что за ночь в полости суставов накапливается
(жидкость), а также нарушенным суточным ритмом выделения глюкокортикоидных гормонов.

Глюкокортикоиды уменьшают воспалительные реакции и количество экссудата в суставах. В норме пик выделения этих гормонов наблюдается в утренние часы.
Постепенно симптомы прогрессируют, нарушается функция суставов, появляются деформации.
В 90 % случаев при ревматоидном артрите повреждаются суставы кисти. Обычно изменения отмечаются в:
- Проксимальных (ближе к пястью) межфаланговых суставах
- вторых-третьих пястно-фаланговых суставах
- суставах запястья
развивается
вокруг вовлечённых в процесс суставов. Наряду с поражением суставов наблюдается воспаление и отёк мышечных сухожилий, прикреплённых к данным суставам. Нарушается подвижность из-за появления болей. Больной жалуется на невозможность сжатия кисти в кулак.
характеризуется прогрессированием ревматоидного процесса. В добавление к первичным проявлениям заболевания в начальной стадии, присоединяются симптомы, связанные с различными деформациями кисти и пальцев. К ним относятся такие типы как:
- «плавник моржа» – деформация пястно-фаланговых суставов и отклонение 1-4 пальцев в медиальную сторону (к локтевой кости)
- «Шея лебедя» – деформация в виде сгибания пястно-фаланговых суставов, переразгибания проксимальных межфаланговых и сгибание дистальных (крайних) пальцевых суставов.
- Веретенообразные пальцы – утолщения в области суставах пальцев.
Теносиновит кисти – воспаление влагалищ сухожилий (оболочки, внутри которых проходят сухожилия). Присоединяются к суставам и обеспечивают двигательную функцию. Основные симптомы:
- боль при пальпации
- припухлость в области сухожилий
- утолщение воспалённых сухожилий
- нарушение двигательной функции пальцев и кисти
Этот признак возникает вследствие сдавливания срединного нерва. Сухожилия мышц сгибателей пальцев, проходят через специальный канал, который находится между предплечьем и кистью и называется карпальным.
В этом же канале проходит срединный нерв, осуществляющий иннервацию ладони и части пальцев. При синовите, сухожилия сгибателей пальцев утолщаются и сдавливают срединный нерв. При этом нарушается чувствительность и двигательная функция первых трёх пальцев кисти.
К синдрому относят:
- Боль, которая распространяется на область предплечья
- Парестезия (онемение), нарушается чувствительность первых 3 пальцев
проявляются болезненностью ограничением подвижности. При прогрессировании процесса может развиваться
(ограничение подвижности, когда сустав находится длительное время в определённой позиции), чаще локтевой сустав находится в положении полусгибания.
вовлекает за собой воспаление мышц плечевого пояса, ключицы, шеи. Проявляется в виде повышения локальной температуры, припухлостью, ограничением подвижности в суставе. Неподвижность, вызванная болью, влечёт за собой атрофию (уменьшение массы, недостаточность функции) мышц, слабость капсулы сустава и появлению подвывиха головки плечевой кости.
сопровождается болью при ходьбе, беге. Деформации пальцев стопы (чаще 2, 3, 4) осложняют подбор удобной обуви для ходьбы. При ревматоидном артрите стоп, так же как и при поражении кистей рук, отмечаются смещение пальцев в наружную сторону, патологическое сгибание пальцев, что в сочетании с болевым синдромом ещё больше снижает устойчивость, поддержание равновесия и равномерную походку.
Поражение голеностопного сустава встречается редко и проявляется теми же основными симптомами, как и при воспалении других суставовГонартроз – воспаление коленного сустава носит особенный характер. Деформации, которые происходят в суставе, значительно нарушают двигательную активность больного.
При длительной неподвижности развиваются сгибательная контрактура сустава и атрофия четырёхглавой мышцы (осуществляет разгибание в коленном суставе).Воспалительный экссудат накапливается в межсуставной полости.
При сгибании в коленном суставе повышается давление воспалительной жидкости, которая выпячивается в подколенную ямку. Впервые этот симптом описал Бейкер, в чью честь его и назвали (киста Бейкера). Коксартроз – артрит тазобедренного сустава.
Развивается в редких случаях и носит тяжёлый затяжной характер. Важными симптомами являются боль, иррадиирующая (распространяющаяся) в паховую область, чувство укорочения пораженной конечности и связанная с этим хромота при ходьбе.
В последние годы всё чаще отмечается ишемический некроз (омертвение от недостаточного кровоснабжения) головки бедренной кости. Вовлечение в процесс тазобедренного сустава имеет тяжёлые последствия и приводит к инвалидизации больного.
Поражение позвоночного столба. Довольно редкое проявление болезни, встречается в далеко зашедших стадиях процесса. При ревматоидном артрите поражается шейный отдел, в основном страдает сустав атланта (первый шейный позвонок).
Болезнь выражается в появлении боли в области шеи, отдающей в затылок, плечо и руку. При развитии деформаций возникает крепитация (хруст) и подвывих шейных сегментов, что приводит к ограничению подвижности шеи.
- Гиперемию кожи над воспаленными суставами;
- Атрофию прилежащих мышц;
- При подвывихах в проксимальных межфаланговых суставах кисть имеет вид «лебединой шеи», при подвывихах в пястно-фаланговых суставах — »ласты моржа».
Физиопроцедуры при ревматоидном артрите
Наряду с применением медикаментов, большое значение в лечении данного заболевания играют различные физиопроцедуры, которые назначаются с целью:
- Уменьшения боли в суставах и мышцах
- Снижение утренней скованности
- Повышения активности пациента
В качестве физиотерапевтических процедур могут быть использованы:
- Гальванические токи
- Парафиновые, озокеритовые аппликации
- Ультразвук
- Облучение инфракрасными лучами
Несмотря на уменьшение боли, значительное улучшение состояния больного, местное лечение имеет второстепенное значение, и не может быть использовано в качестве самостоятельного метода.


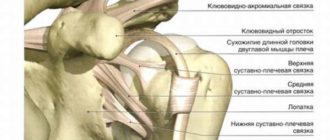

Оставить комментарий