- Что такое дорсалгия грудного отдела
- Симптомы дорсалгии
- Боли в спине (дорсалгия) различных отделов позвоночника #8212; как лечить?
- Лечение
- Симптомы дорсалгии
- Как применять препараты?
- Классификация
- Клиническая диагностика и лечебно-профилактические мероприятия
- Лечебная диета
- Нужна ли диагностика
- Осложнения
- Признаки
- Грудной отдел
- Поясничный отдел
- Причины
- С чем часто путают симптомы?
- Поясничный отдел
- Этиология
- Классификация
- Симптоматика
- Диагностика
- Лечение
Оглавление
- 1 Что такое дорсалгия грудного отдела
- 2 Боли в спине (дорсалгия) различных отделов позвоночника #8212; как лечить?
- 3 Как применять препараты?
- 4 Классификация
- 5 Клиническая диагностика и лечебно-профилактические мероприятия
- 6 Лечебная диета
- 7 Нужна ли диагностика
- 8 Осложнения
- 9 Признаки
- 10 Причины
- 11 С чем часто путают симптомы?
Что такое дорсалгия грудного отдела
Дорсалгия – болевой синдром в позвоночном столбе, выражающийся в различной степени интенсивности, в независимости от возраста, пола и социального статуса человека. Не являясь отдельной патологией, болевой синдром, возникает на фоне сопутствующих заболеваний, поражающих костно-мышечную систему или отдельных тканевых соединений.
Невертеброгенный (миофасциальный) тип болевых ощущений возникает на фоне растяжения, перенапряжения, спазматического состояния или уплотнения суставных связок и/или мышц. Кроме того, не исключаются провоцирующие факторы психогенного характера.
Вертеброгенная дорсалгия – это патологические состояния позвоночных сегментов, травматического, дегенеративно-дистрофического, воспалительного или неопластического характера.
Любое проявление дорсалгии требует детального обследования на предмет выявления причинно-следственной связи. Как правило, при своевременной диагностике и соответствующем медицинском воздействии, болевая симптоматика успешно устраняется консервативной терапией.
Клинической проблемой для медицинских работников является хроническая дорсалгия, когда состояние суставного и костно-мышечного аппарата у пациента крайне запущено. Такой вид дорсалгии можно наблюдать у людей пожилого возраста, или у пациентов, чья профессиональная деятельность связана с тяжёлым физическим трудом.
Основные причинно-следственные факторы, приводящие к развитию симптоматической патологии:
- переохлаждение суставных и мышечных тканей;
- «неправильная» рабочая поза;
- мышечное перенапряжение спины, шеи или поясницы;
- физическая перегрузка при частом поднятии тяжести;
- травматические состояния суставов;
- воспалительные процессы в околосуставных сегментах, в т. ч. инфекционные;
- злоупотребление алкоголем;
- приём наркотических средств;
- психические или нервные расстройства и т. д.
Кроме того, существует ряд вертеброгенных симптоматических признаков, например, спондилоартроз, грыжа межпозвоночных дисков, остеохондроз, спондилёз и так далее.
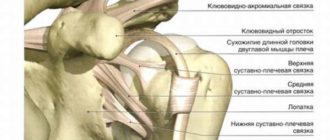
» Грудной отдел позвоночника
Остеохондроз или дорсалгия грудного отдела позвоночника-воспалительный процесс, происходящий в грудном отделе.
Среди множества видов остеохондроза, данное заболевание встречается намного реже и поражает в основном людей, ведущих малоподвижный образ жизни. При данном виде заболевания происходит разрушение межпозвоночных дисков.
Но, несмотря на всю сложность заболевания, симптомы проявляются гораздо реже, чем в случаях с поражением других отделов позвоночника.
Это связано с тем, что грудной отдел позвоночника является малоподвижной частью человеческого скелета, поэтому симптоматика менее выражена.
Такое положение приводит к тому, что пациенты обращаются за помощью уже в том случае, когда заболевание находится в запущенном и не редко в хроническом состоянии.
Люди, проводящие долгое время перед мониторами, профессиональные водители, а так е перенесшие разные виды сколиоза, должны регулярно проводить медицинские обследования по поводу возможного возникновения заболевания.
Учитывая малую подвижность грудного отдела позвоночника, имеющиеся в этом месте двенадцать дисков, подвержены меньшей нагрузке и мало шансов на возможное получение травм.
Такая ситуация благоприятствует тому, что воспалительные процессы в этом мете развиваются гораздо медленнее. Однако, при возникновении заболевания, поражается боковой или передний отдел позвоночника.

И именно эти отделы поражаются чаще всего, проявляясь остеофитами.
В результате изменений межпозвоночных дисках, возникает компрессия спинномозговых нервных клеток, нарушается кровяной ток и, как следствие, поражается спинной мозг.
Симптомы дорсалгии
Диагностика заболевания достаточно сложна, так как многие симптомы похожи на заболевания, связанные с сердечно-сосудистыми заболеваниями, стенокардиями, пневмонией, гастритами. Поэтому, для точного установления диагноза, проводится более сложное обследование пациента. Что должно вызывать беспокойство:
- боли в области грудной клетки, которые увеличиваются при пальпировании или при физической нагрузке;
- ноющая боль под лопатками;
- болевые ощущения при поднятии рук;
- боли при наклоне или при вращательных движениях корпуса;
- боль при вздохе и выдохе;
- межреберные боли;
- ощущение сдавливания в груди.
Как показывает данное описание, такие же симптомы характерны для других заболеваний. Кроме того, часто возникают ощущения, которые похожи на расстройства в пищеварительном тракте или нарушения со стороны неврологии, а именно:
- ощущение «мурашек»;
- жжение, зуд, похолодание рук или ног;
- шелушение кожи и ломкость ногтей;
- понос, запор, тошнота, рвота.
Лечение направлено на снятие болевых ощущений и чувства дискомфорта в грудном отделе позвоночника. Как правило, после полного обследования, врач назначает анальгетики, обезболивающие мази или гели, НПВС.
Если болезнь привела к нарушениям со стороны неврологии, могут быть назначены антидепрессанты или миорекласанты.
В любом случае, лечение остеохондроза грудного отдела позвоночника, так же как при заболевании крестцово-поясничного отдела, предполагается применение препаратов, способных восстанавливать хрящевые ткани и структуру костных тканей. Терапевтическое, медикаментозное лечение происходит в обязательном порядке с другими методами:
- физиологическая терапия;
- лечебный массаж;
- ЛФК;
- ежедневные занятия гимнастикой;
- иглоукалывания или акупунктура.

Дополнительные методы, особенно акупунктура, помогают снять болевые ощущения и нормализуют кровяной ток, повышают работу иммунной системы, улучшают общее состояние. Оперативное вмешательство при этом заболевании назначается крайне редко.
Дорсалгия грудного отдела позвоночника, как и остальные виды остеопороза, сложно диагностируется и тяжело поддается лечению, особенно в запущенном или хроническом состоянии.
Люди, ведущие сидячий образ жизни, должно взять на вооружение несколько полезных советов для того, чтобы исключить появление болезни.
Любые боли в области лопаток, в пояснично-крестцовом отделе позвоночника, сердечная боль, дискомфорт при движении должны стать сигналом для того, чтобы исключить возможность заболевания.
Кроме этого, существует ряд профилактических мероприятий, позволяющие предупредить заболевание:
- исключить нагрузки на позвоночник;
- избегать травм;
- не делать резких движений, вставая с рабочего места;
- не перемещать тяжести;
- делать регулярный перерыв в работе, сопровождая его несложными упражнениями.
Если появилась необходимость в перемещении тяжести, груза, то распределить его необходимо таким образом, чтобы вес в одинаковой мере приходился на обе руки. Тяжелые сумки лучше всего сменит на рюкзак.
Но, при первых перечисленных признаках, необходимо немедленное обращение в поликлинику.

Точное диагностирование и своевременное лечение поможет избежать серьезных осложнений, что более опасно, чем само заболевание.
По Международной классификации болезней десятого пересмотра (МКБ – 10) к дорсалгиям (М54) относят большую группу различных заболеваний костно-мышечной системы и соединительных тканей, а также их симптоматические признаки.
- Люмбаго с ишиасом.
- Радикулопатия.
- Цервикалгия.
- Боль в грудном отделе позвоночника.
- Болевой синдром внизу спины (поясница).
- Невралгия шейных позвонков.
Рассмотрим основные признаки, симптомы и способы лечения дорсалгии.
Если кратко охарактеризовать, что такое дорсалгия, то это болевой синдром в позвоночном столбе, выражающийся в различной степени интенсивности, в независимости от возраста, пола и социального статуса человека.
Не являясь отдельной патологией, болевой синдром, возникает на фоне сопутствующих заболеваний, поражающих костно-мышечную систему или отдельных тканевых соединений.
Под болевой прицел поражения дорсалгией могут входить любые костно-мышечные и суставные сегменты позвоночника, формирующие шейный, грудной или пояснично-крестцовый отдел скелетного остова.
- вертеброгенная дорсалгия;
- миофасциальный болевой синдром.
Любое проявление дорсалгии требует детального обследования на предмет выявления причинно-следственной связи. Как правило, при своевременной диагностике и соответствующем медицинском воздействии, болевая симптоматика успешно устраняется консервативной терапией.
Такой вид дорсалгии можно наблюдать у людей пожилого возраста, или у пациентов, чья профессиональная деятельность связана с тяжёлым физическим трудом.
- переохлаждение суставных и мышечных тканей;
- «неправильная» рабочая поза;
- мышечное перенапряжение спины, шеи или поясницы;
- физическая перегрузка при частом поднятии тяжести;
- травматические состояния суставов;
- воспалительные процессы в околосуставных сегментах, в т. ч. инфекционные;
- злоупотребление алкоголем;
- приём наркотических средств;
- психические и/или нервные расстройства и т. д.
Болевые признаки и клинические симптомы дорсалгии зависят от места локализации пораженного участка. Так, дорсалгия шейного отдела позвоночника – это, как правило, следствие острого обострения шейного остеохондроза, характеризующегося следующими болевыми признаками и состояниями:
- Болевой синдром в шейном отделе, сопровождающийся трудностями при наклонах и поворотах головы.
- Острая, тупая или ноющая боль иррадиирующая в область плеча и/или предплечья.
- Отмечается болевая симптоматика в подмышечной зоне.
- Повышается внутричерепное давление.
Кроме того, при вертеброгенной дорсалгии шейного отдела, пациенты жалуются на постоянную головную боль в затылочной и/или височной части черепной коробки. В неврологической практике подобные болевые симптомы определяются как цервикалгия шейных позвонков.
Боли в спине (дорсалгия) различных отделов позвоночника #8212; как лечить?
Лечение дорсалгии назначается с учетом основной патологии, вызвавшей ее развитие. Собственно болевой синдром устраняется при помощи следующих методов (в зависимости от результатов диагностики):
- занятия лечебной физкультурой;
- мануальная терапия, массаж;
- хирургическое вмешательство;
- физиотерапия;
- медикаментозная терапия (противовоспалительная, обезболивающая);
- диетотерапия;
- паравертебральные и межостистые блокады;
- постизомеррическая релаксация;
- вытяжение позвоночника.
Лечение
Лечение дорсалгий любой локализации и происхождения можно разделить на консервативное и оперативное.
При обострении дорсалгии, в случае резко выраженного болевого синдрома рекомендован постельный режим. Для ускорения процесса выздоровления и его максимального эффекта постель должна быть с ортопедическим матрацом и подушкой, пациенту должно быть удобно и комфортно. Обязательно необходимо получать комплекс медикаментов:
- НПВП. Являются базовыми в лечении дорсалгии. Назначаются как в форме таблеток или капсул (при болевом синдроме легкой и средней степени тяжести), так и инъекционно (при интенсивных болях). Рекомендовано сочетать с местными средствами из этой же группы (крем, гель, мазь). Представители: Диклофенак, Нимид, Анальгин, Индометацин, Баралгин, Пенталгин и др. Кратность приема внутрь – 1-4 раза в сутки, инъекций – 1-2 раза в день.
- Миорелаксанты. Расслабляют мышцы спины и гладкомышечные волокна в стенках сосудов, уменьшают болевой синдром, восстанавливают осанку и подвижность позвоночного столба. Представители: Мидокалм, Тизалуд, Тизанил, Баклофен и др. Кратность приема – 1-2 раза в сутки.
- Хондропротекторы. Ускоряют восстановление пораженной хрящевой ткани, предотвращают дальнейшее развитие болезни. Курс лечения этими средствами длительный, не менее нескольких месяцев. Представители: Мукосат, Хондроитин сульфат, Артрон Комплекс, Артра и др.
- Ангиопротекторы. Восстанавливают проходимость в сосудах, нормализуют и ускоряют газообмен и обмен веществ между кровью и тканями, улучшают состояние стенки сосудов, уменьшают отеки тканей. Представители: Пентоксифиллин, Детралекс, Троксевазин, Аскорутин и пр.
- Биологические стимуляторы. Стимулируют и ускоряют обменные процессы и естественные механизмы борьбы с болезнью, увеличивают скорость восстановления тканей, восстанавливают кровоток и проводимость нервных импульсов. Представители: Алоэ, Плазмол, ФиБС и др.
- Витамины. Ускоряют обмен веществ, кровоснабжение тканей, нервную проводимость, улучшают процессы восстановления тканей, уменьшают развитие заболевания. Представители: Мильгамма, витамины группы В (В1, В2, В6 и В12).
- Метаболические средства. Ускоряют обменные процессы, восстанавливают кровоток и газообмен в тканях, активируют естественные механизмы борьбы с заболеванием. Представители: Милдронат, Триметазидин и др.
- Глюкокортикостероиды. Применяются в случае выраженных клинических проявлений, когда другие средства не оказывают необходимого эффекта. Усиливают действия препаратов, в особенности НПВП, уменьшают выраженность болевого синдрома, снижают отеки, восстанавливают физиологические процессы. Это Преднизолон, Преднизон, Дексаметазон и др.
К хирургическому лечению дорсалгии практически не прибегают. Исключение составляют те случаи, когда консервативное лечение не эффективно, или же развиваются тяжелые осложнения.

Лечение дорсалгии грудного отдела позвоночного столба напрямую связано с фактором, который спровоцировал недуг позвоночника. Если у человека диагностировано раковое заболевание, в первую очередь проводится химиотерапия, после чего иногда прибегают к хирургическому вмешательству и лучевой терапии.
Если же боли спровоцированы туберкулезом, то пациенту назначают специальные антибактериальные лекарства. В некоторых ситуациях требуется использование нестероидных противовоспалительных средств, которые позволяют купировать воспалительный процесс и болевые ощущения.
Наиболее распространенными лекарствами выступают «Диклофенак» и «Ибупрофен». Важно, что эти медпрепараты следует принимать с короткими курсами, поскольку они вызывают немало побочных эффектов и пагубно воздействуют на желудочно-кишечный тракт.
Если же речь идет о лечении остеохондроза шейного отдела позвоночника или грудного, то пациентам прописывают еще и миорелаксанты, которые позволяют снять мышечный спазм. Самым действенным лекарством из этой группы считают «Баклофен».
Физиолечение доктора рекомендуют чередовать с массажем. С его помощью удается улучшить кровообращение, расслабить мышечную ткань и вернуть ей былой тонус. При этом массажные процедуры должен проводить исключительно специалист, поскольку, только опытный массажист знает, какие именно движения не навредят пораженному позвоночнику и принесут максимальную пользу. Перед сеансом массажа допустимо посетить баню.
Если консервативное лечение не приносит требуемого терапевтического эффекта, больному переписывают операцию. Показаниями к проведению выступают следующие состояния:
- межпозвонковая грыжа крупных размеров;
- поражение костной ткани инфекцией;
- новообразование позвоночного столба.
Во время оперативного вмешательства медик может проводить санацию гнойного воспаления тканей, которые не поддаются восстановлению. Часто при заболеваниях позвоночника проводится эндопротезирование пораженных сегментов.
Копирование материалов сайта возможно без предварительного согласования в случае установки активной ссылки на наш сайт.

Информация на портале представлена для общего ознакомления. За консультацией и лечением обращайтесь к специалисту.
Помимо назначенной терапии нужно самостоятельно уделять внимание своему позвоночнику. Выполняйте четко приведенные рекомендации и ваше состояние быстро улучшиться:
- Максимально снимите всю нагрузку со спины и с тела. Позвонки не должны перенапрягаться.
- Один или два раза в день давайте телу расслабление. Для этого нужно ложиться на кровать, закрывать глаза и медленно дышать. Спина отдохнет и весь организм расслабиться.
- Обязательно занимайтесь водными процедурами. 2 раза в неделю плавайте или ходите на водную аэробику. Спорт в бассейне не дает нагрузку на спину, однако помогает восстанавливать подвижность позвонков. Это незаменимая помощь в лечении остеохондроза.
- Старайтесь не сидеть в одной позе больше получаса. Если вы ежедневно работаете в офисе, привыкайте каждый час вставать и делать легкую разминку. Можно просто пройтись 1-2 минуты и снова вернуться к работе.
Не занимайтесь самолечением дома. Все препараты и процедуры должен назначать ваш лечащий врач.
Для лечения грудного остеохондроза нужно посещать полезные процедуры. Врач должен назначить курс комплексного лечения, исходя из вашего диагноза. Рассмотрим самые эффективные процедуры:
- Массаж. Самым простым и действенным методом считается именно массаж. Он снимет напряжение с мышц спины, уберет боль и восстановит подвижность позвоночника. Процедуру должен выполнять квалифицированный специалист. Можно делать в домашних условиях самомассаж, однако перед этим нужно проконсультироваться с врачом.
- Терапия лазером. Действенная процедура, в момент которой идет воздействие лазером на болезненную зону. Специалист аккуратно регулирует мощность излучения для максимальной пользы. Пройдя курс такой терапии можно избавиться от всех неприятных симптомов грудного остеохондроза.
- Иглоукалывание. Процедура быстро снимает болевой синдром и расслабляет все мышцы. Лечение иглами не вызывает дискомфорт у пациентов.
В любой курс лечение врач обязательно назначит ряд лекарственных средств. Они делятся на группы и выполняют определенные функции при остеохондрозе. Выделим основные препараты и их способ действия:
- НПВС – нестероидные противовоспалительные средства. Лекарства снимают сильную боль и справляются с воспалением. Препараты имеют различную скорость действия и свои побочные эффекты. Часто на препараты возникает аллергическая реакция. Пациенты жалуются на нефрит и проблемы с желудком. К проверенным препаратам относится Нимесулид, Диклофенак, Мелоксикам, Ибупрофен и Кеторолак.
- Мочегонные средства. Их назначает врач, чтобы снять лишний отек с нервных окончаний и справиться с болью. Чаще всего используют Фуросемид, Верошпирон, Гидрохлортиазид и Диакарб.
- Стероидные гормональные препараты. Они быстрее и эффективнее справляются с болью, чем нестероидные средства. Однако такие лекарства имеют больше побочных эффектов и могут вызвать осложнения какого-либо заболевания. Чаще всего у пациентов проявляется стероидный сахарный диабет, падение иммунитета, повышение давления и язва желудка. Врач может назначить Дексаметазон, Преднизолон и Метилпреднизолон.
- Препараты для хорошего метаболизма в тканях. Чаще всего назначают витамины группы В, Актовегин и Тиоктовую кислоту.
- Хондропротекторы. Специалисты обязательно вносят в курс лечения такие препараты для восстановления костной и хрящевой ткани. Лекарства довольно дорогие, однако при длительном лечении дают эффективные результаты. Самые действенные средства – Глюкозамин и Хондроитин сульфат.
Дорсалгия пояснично-крестцового отдела позвоночника на самом деле только звучит необычно. Обозначает этот термин боль в области спины любого происхождения. Дорсалгия делится на острую и хроническую. Отличаются они причинами, которые вызывают этот синдром.

При острой форме боль вызывается человеческим фактором: резкий подъем чего-то тяжелого, сильное переохлаждение. При хронической дорсалгии речь идет о деструктивных патологиях, связанных с позвоночным столбом.
В первом случае боли вызваны изменениями в позвоночнике. Во втором же обусловлены мышечным тонусом и спазмами. В некоторых случаях дорсалгия может указывать на нарушения или заболевания внутренних органов.
Симптомы дорсалгии
Как применять препараты?
Для лечения грудного остеохондроза нужно правильно использовать назначенные лекарства. Они продаются в виде таблеток, мазей, гелей или уколов. Помните, инъекции запрещено делать самостоятельно. Для укола нужно вызвать на дом врача или обратиться в больницу.
Мази и гели считаются не самыми эффективными при остеохондрозе. Дело в том, что состав лекарства не может пройти через массу слоев кожи и достигнуть поврежденной зоны. Врачи советуют применять мази только при межреберной невралгии. В этом случае нужно использовать мазь Кетопрофен или Диклофенак.
В остальных случаях рекомендуется принимать таблетки. Помните, что их назначают курсом, который может длиться несколько месяцев. Особенно это касается хондропротекторов. Их нужно принимать минимум 2-3 месяца, а иногда и полгода. Важно не прерывать курс и в точности следовать дозировке, которую назначил врач.
Народная медицина не является панацеей ни от какого заболевания. Однако может оказать существенную помощь в терапии, если ее совмещать с традиционными методами лечения.
К народным средствам при остеохондрозе относятся в основном различные примочки, мази и другие «препараты» для наружного применения. Однако есть и те, которые применяются внутрь.
Материал, из которого изготавливаются эти лечебные средства, в основном растительный – травы, цветы, корни и пр. Так же широко применяются и нерастительные составляющие – жиры, продукты пчеловодства и др.
Следует помнить всегда, что только средствами народной медицины избавиться от остеохондроза нельзя. При возникновении ухудшения самочувствия необходимо обязательно обратиться к лечащему врачу. А также нельзя применять нетрадиционные способы лечения, если есть аллергия или индивидуальная непереносимость к одному из компонентов средства.
К средствам лечения остеохондроза относятся мази, компрессы и растирания. Рецептов существует огромное множество. Наиболее эффективные из них следующие:
- Необходимо взять 1 ст. ложку цветов полыни и залить ее 300 мл воды (90-100°С). Настаивать 1,5-2 часа. После чего процедить. Полученную настойку обильно нанести на марлю, предварительно подготовленную по размерам больного участка спины. Выкрутить, чтобы жидкость не стекала. Марлю положить на спину, сверху накрыть клеенкой (можно вырезать из любого пакета) и обмотать шарфом, полотенцем или любым другим теплым подручным материалом. Ходить с таким компрессом нужно 2 часа минимум, а лучше оставить на ночь. Курс лечения – до 14 процедур. При необходимости повторять через 2 недели.
- Необходимо взять полный стакан цветов любой сирени (можно смешать несколько разных видов), залить их 500 мл водки (можно спиртом) и настаивать 10 дней. После этого процедить и применять в качестве растираний. Массажными движениями втирать в кожу пораженного участка спины 1-2 раза в день. После чего тепло укутать спину. Курс лечения –дней.
- Необходимо соединить 6 ст. ложек перетертого в порошок лаврового листа, 1 ст. ложку перетертых иголок от можжевельника и 12 ст. ложек сливочного масла. Все тщательно перемешать до однородной массы. Готовым кремом натирать пораженный участок спины 1-3 раза в день. Курс лечения от 2 недель до 1 месяца.
- Смешать 50 г мякоти алоэ, 100 г любого меда и 150 мл водки (или спирта). Дать настояться 4-5 дней. Нанести на пораженный участок спины тонким слоем, сверху положить слой клеенки (изготовить из любого пакета) и обмотать чем-то теплым (плед, полотенце, шарф и пр.). Так ходить следует от 2-3 часов, при возможности – на ночь. Курс лечения – 10 компрессов.
- Смешать 2 ст. ложки измельченных в порошок листьев подорожника и шалфея, добавить к ним 4 ст. ложки подсолнечного или оливкового масла и 40 г растопленного на водяной бане вазелина. Тщательно перемешать. Готовую мазь наносить тонким слоем на пораженный участок спины и тщательно втирать 2-3 раза в день. После чего спину укутать во что-то теплое. Курс лечения – 3-4 недели.
Не смотря на то, что ванны относятся так же к местным средствам терапии, как и мази с компрессами, их можно выделить в отдельную группу нетрадиционного лечения остеохондроза.
Помимо обезболивающего, успокаивающего и расслабляющего действия на пораженный участок спины, ванны оказывают еще и общеукрепляющее действие на весь организм, улучшают обмен веществ в тканях, нормализуют сон.
Рецептов приготовления таких лечебных ванн достаточно много. Наиболее эффективные из них следующие:
- Смешать по 1 ст. ложке цветы медицинской ромашки, листьев спорыша, лаванду и листья грецкого ореха. Залитьмл холодной воды и поставить на медленный огонь. Довести до кипения, варить 1-2 минуты. Настоятьминут, после чего процедить. Полученный отвар влить в теплую ванну (37-38°С). Принимать такую ванну необходимоминут. Курс лечения до 1 месяца ежедневно или через день. При необходимости можно повторять черездень.
- Смешать по 1 ст. ложке еловой хвои, валерианы, плодов каштана и лаванду, добавить 4 ст. ложки морской соли имл воды. На медленном огне варить 5 минут после закипания. После чего настаивать 1 час, процедить и добавить в теплую ванну (37-38°С). Принимать такую ванну необходимоминут. Курс лечения до 1-1,5 месяцев ежедневно или через день. При необходимости можно повторять черездень.
Средства нетрадиционной медицины, которые принимаются перорально (через органы пищеварения) способствуют обезболивающему, противовоспалительному эффекту, снимают мышечный спазм, улучшают кровоток, частично восстанавливают нервную проводимость и помогают вывести отложившиеся соли из тканей позвоночника.
К наиболее эффективным рецептам относятся следующие:
- Смешать по 1 ст. ложке тысячелистника и цветов пижмы, залить измл кипятка, накрыть крышкой и дать настояться 2 часа. После чего процедить и принимать по 1 ст. ложке 3-4 раза в сутки, заминут до приема пищи. Курс лечения составляет 28 дней.
- В литровую банку положить цветы сирени (можно как свежей, так и сухой), чтобы она доходила практически доверху, залить сверху водкой, плотно закрыть крышкой. Настаивать в теплом и темном местедней. После чего процедить и принимать внутрь покапель. Можно запивать водой. Курс лечения составляетдней.
- Из редьки любого сорта выжать 1,5 стакана (мл) сока, добавить к нему 1 стакан меда, 1 столовую ложку измельченной морской соли и 500 мл водки. Тщательно перемещать до получения однородной массы. Принимать по 50 г ежедневно за 30 минут до сна. Курс лечения составляет 3 недели.
- Необходимо взять 1 стакан зерен овса нечищеного, залить его 1 литром холодной воды и поставить на медленный огонь с открытой крышкой. Варить до тех пор, пока не испарится четверть жидкости. Этот слизистый отвар остудить и процедить. Добавить 3 ст. ложки меда. Принимать по половине стакана трижды в день заминут до приема пищи. Курс лечения составляет 1 месяц.
Классификация
В настоящей медицинской практике применяется такая классификация:
- вертеброгенная дорсалгия;
- миофасциальная дорсалгия.
Условно говоря, хроническая дорсалгия по первому типу развивается из-за болезней позвоночника. А боли второго типа обусловлены исключительно мышечными зажимами.
Иногда при диагнозе дорсалгия неспецифическая боль в спине появляется из-за заболеваний внутренних органов (почек, желудочно-кишечного тракта, органов малого таза, легких).
Развитие вертеброгенной дорсалгии происходит после защемления корешков спинномозговых нервов. За защемлением обычно следует воспаление и развивается радикулит.
Радикулит может располагаться между позвонками или в месте выпячивания позвоночного диска. Боли обычно возникают только после дистрофического изменения тканей межпозвоночных дисков, что называется остеохондрозом.
Спазмы мышечной ткани приводят к спазмам сосудов, что ухудшает питание тканей дисков. В результате межпозвоночные диски попросту усыхают. Пространство между позвонками становится меньше, а за этим следуют зажатие нервных окончаний и болевые приступы, которые стимулируются рефлекторным зажатием мышц.
Иногда нервные окончания зажимают сами спазмированные мышцы, отчего боли становятся еще более острыми и трудно переносимыми.
При миофасциальном сценарии причиной развития болевых ощущения является также спазмированность мышц. Зажатые мышц образуют болевые очаги – триггеры. В этих зонах и проявляется боль.
По месту локализации болей выделяют:
- дорсалгию пояснично-крестцового отдела позвоночника;
- дорсалгию грудного отдела позвоночника;
- дорсалгию шейного отдела позвоночника.
Подавляющее большинство болевых ощущений в пояснице связано с обострением поясничного остеохондроза. Боль в пояснице нередко провоцируется грыжей или протрузией. Обычно боль в пояснице – это классический случай вертебральной дорсалгии. Боль здесь будут вызывать зажатые и, возможно, еще и воспаленные корешки нервов.

Как известно, часто боль в пояснице возникает у людей с избыточным весом, так как именно на эту часть позвоночника приходится основная нагрузка. Чтобы надежно вылечить остеохондроз, необходимо также позаботиться и об устранении избыточных килограммов.
В грудном отделе остеохондроз протекает наименее выраженно. Развитие болезни подразумевает дегенеративное изменение межпозвонковых дисков.
Грудной остеохондроз широко встречается, но довольно редко диагностируется, потому как это заболевание часто походит на инфаркт, стенокардию, заболевание желудочно-кишечного тракта.
Если у вас боли при вдохе и выдохе, межреберные боли, затруднения при наклоне корпуса, болезненные ощущения при подъеме руки, следует обратить свое внимание на грудной отдел позвоночника.
Обычно причиной боли в шее является обострение шейного остеохондроза. Такая дорсалгия может сопровождаться болями в руке, в области плеч, головными болями.
Возникает или обостряется шейная дорсалгия при долгом пребывании в неудобной позе, при физических нагрузках, резких наклонах и неловких движениях шеи. Существует и более редкий случай заболевания – остеохондроз, при котором спина болит между лопатками.
По локализации боли существует 4 вида дорсалгий:
- Цервикалгия – боль в спине на уровне шейного отдела позвоночника;
- Торакалгия (межреберная невралгия) — боль в спине на уровне грудного отдела позвоночника;
- Люмбалгия — боль в спине на уровне поясничного отдела позвоночника;
- Сочетанная дорсалгия – боль в спине на уровне двух-трех отделов позвоночника.
По происхождению дорсалгия бывает двух типов:
- Вертеброгенная дорсалгия – боль в спине вызвана заболеваниями позвоночника. Некоторые специалисты выделяют подвиды:
- травматическая – вызвана травмами позвоночника;
- воспалительная – вызвана воспалительными процессами в позвоночнике;
- дегенеративная – вызвана дегенеративными процессами в позвоночнике;
- неопластическая – вызвана опухолевым ростом в позвоночнике и его структурах.
- Невертеброгенная дорсалгия – боль в спине, не связанная с патологией позвоночника. Ее подвиды:
- миофасциальная – вызвана изменениями в мышечном каркасе спины (растяжения, ушибы, воспаления и пр.);
- психогенная – без физических причин, вызвана психическими и психологическими факторами;
- другие причины.

Дорсалгией обычно называют боли в спине. Название заболевания происходит от латинского dorsalis, что значит спина, и algos, что значит боль. Боли возникают по очень разным причинам и могут иметь различный характер. Это могут быть острые, хронические боли, длительные болевые ощущения, сильные или средней силы.
Однако, несмотря на вышенаписанное определение, в ученом сообществе пока еще отсутствует единое мнение насчет дорсалгии. Большинство врачей считает, что этим понятием можно определить любые боли в области позвоночника. А представители медицины с учеными степенями возражают и приводят свои мнения.
В общих чертах о болезни Изначальная причина возникновения болей может быть, как уже говорилось, различной. Однако сами болевые ощущения возникают из-за гипертонуса и напряжения спинных мышц, после чего появляются мышечные спазмы.
Классификация В настоящей медицинской практике применяется такая классификация: вертеброгенная дорсалгия; миофасциальная дорсалгия. Условно говоря, хроническая дорсалгия по первому типу развивается из-за болезней позвоночника.
А боли второго типа обусловлены исключительно мышечными зажимами. Иногда при диагнозе дорсалгия неспецифическая боль в спине появляется из-за заболеваний внутренних органов (почек, желудочно-кишечного тракта, органов малого таза, легких). Развитие вертеброгенной дорсалгии происходит после защемления корешков спинномозговых нервов.
За защемлением обычно следует воспаление и развивается радикулит. Радикулит может располагаться между позвонками или в месте выпячивания позвоночного диска. Боли обычно возникают только после дистрофического изменения тканей межпозвоночных дисков, что называется остеохондрозом.
Иногда нервные окончания зажимают сами спазмированные мышцы, отчего боли становятся еще более острыми и трудно переносимыми. При миофасциальном сценарии причиной развития болевых ощущения является также спазмированность мышц. Зажатые мышц образуют болевые очаги – триггеры. В этих зонах и проявляется боль.
По месту локализации болей выделяют: дорсалгию пояснично-крестцового отдела позвоночника; дорсалгию грудного отдела позвоночника; дорсалгию шейного отдела позвоночника.
В зависимости от места локализации болевых ощущений в спине выделяют несколько видов дорсалгии:
- цервикалгия – пациенты жалуются на боль в области задней поверхности шеи и плеч;
- торакалгия – боли ощущаются в области грудной клетки;
- люмбалгия – боли локализуются в поясничной области.
Клиническая диагностика и лечебно-профилактические мероприятия

В качестве профилактики возникновения дорсалгий рекомендовано придерживаться простых мероприятий и правил:
- Выполнять регулярно зарядку (в любое время суток);
- Укреплять мышечный каркас спины (специальные упражнения);
- Ежедневно совершать прогулки по свежему воздуху (от 5 км и более);
- Придерживаться правил сбалансированного питания;
- При малоподвижном образе жизни или сидячей работе в течение дня проводить каждый час 5-ти минутные разминки;
- Соблюдать правила техники безопасности на рабочем месте, при занятиях спортом и др.;
- Соблюдать правильную осанку за столом, при ходьбе, отдыхе и пр.;
- Рационально и равномерно распределять вес тяжестей при подъеме руками;
- Своевременно обращаться к врачу при возникновении какой-либо симптоматики.
Грудной остеохондроз довольно редко встречается у пациентов. Его иногда сложно отличить от другого заболевания из-за схожих симптомов. Такой вид требует подробной диагностики и специального лечения. Сегодня мы опишем основные симптомы грудного остеохондроза и подберем правильную терапию.
Чтобы не допустить проявления неприятных симптомов, нужно выполнять основные профилактические правила:
- Старайтесь держать спину всегда в тепле. Избегайте переохлаждений, особенно зимой.
- Выполняйте каждый день прогибы в грудном отделе. Для этого нужно лечь на живот и прогнуться назад. В таком положении остановитесь на 10 секунд.
- Всегда держите спину ровно, следите за осанкой.
- Ведите активный образ жизни, каждый день гуляйте по часу и дышите свежим воздухом.
- Не поднимайте тяжести с пола и не давайте нагрузку на одну часть спины. Если нужно носить тяжелые вещи, надевайте портфель на оба плеча.
- Начните правильно питаться и откажитесь от вредных привычек. Следите за весом и не допускайте ожирения.
Профилактика дорсалгии строится на следующих принципах:
- своевременное выявление и лечение соматических заболеваний, сопровождающихся болями в спине;
- нормализация массы тела;
- ведение активного образа жизни (регулярные физические упражнения, прогулки на свежем воздухе);
- правильный подъем тяжестей (держа спину прямо и согнув колени);
- контроль над правильным положением тела при сидячей работе (использование ортопедического кресла, поддерживающего спину);
- правильное оборудование места для сна, использование ортопедических подушек и матрасов.
Лечебная диета
Очень желательно соблюдение определённых правил диетического питания. С их помощью несложно поддерживать оптимальный вес, качественно восполняя потребность организма в питательных элементах. Хрящам нужен коллаген (холодец, заливная рыба, молочное желе) и белки (нежирная птица, рыба, яйца).

Минеральные вещества для здоровья костей:
- кальций (молоко, кефир, твёрдый сыр);
- магний (свежие огурцы, авокадо);
- фосфор (белокочанная капуста, горошек);
- цинк (дикий рис, овсяные хлопья, семечки подсолнуха);
- марганец (бобовые, сельдерей).
Для всасывания кальция и фосфора нужен витамин D, он содержится в морской рыбе (рыбий жир), яичном желтке, икре, сливочном масле, а также вырабатывается под действием ультрафиолета.
Основные постулаты рационального питания при дорсалгии такие:
- Есть 5–6 раз в день, маленькими порциями;
- Снизить потребление простых углеводов: сладостей, сдобы, макаронных изделий;
- Не превышать индивидуальную суточную калорийность пищи — ориентировочно 2500 ккал (более точно её высчитает врач-диетолог);
- Пить много чистой воды (не менее 1,5 л в сутки);
- Отказаться от жареных блюд и алкогольных напитков;
- Ввести в постоянный рацион молочные продукты (при отсутствии непереносимости лактозы);
- Ограничить употребление соли;
- Принимать витаминные комплексы (курсами).
Обязательно наличие в меню растительного и сливочного масла в умеренном количестве. В качестве источника углеводов полезны различные крупы и фрукты.
Хлеб можно выбирать любой, кроме пшеничного. Не злоупотреблять крепким кофе и чаем.
Нужна ли диагностика
Первичную диагностику следует проводить в специализированных неврологических центрах или отделениях. После сбора анамнеза, детального опроса пациента и общего физикального осмотра, консультирующий врач-невролог назначит дополнительное лабораторное и инструментальное обследование.
Назначать адекватное медикаментозное лечение фармакологическими препаратами, возможно, лишь после инструментального исследования. Информативные методы диагностики:
- Рентгенография, позволяющая определить аномальную патологию в межпозвоночной зоне.
- Дегенеративное разрушение, дистрофические зоны и плотность костной мышечной ткани определяются при помощи электромиографического и денситометрического обследования.
- Избыточное скопление очагов поражения и общую локализацию патологии определяют с помощью радиоизотопной остеосцинтиграфии.
Более детальное обследование немыслимо без компьютерной томографии (КТ) и магнитно-резонансного сканирования. Вся информационно-диагностическая база поможет провести качественное терапевтическое лечение пациента. Кроме того, рекомендуется привлечь прочих узких специалистов, например, вертебролога.
Необходимо знать, что в подавляющем большинстве случаев неврологическая симптоматика устраняется путём излечения основного системного заболевания. Консервативное терапевтическое лечение предусматривает применение нестероидных противовоспалительных препаратов – инъекций, пероральных лекарственных средств и согревающих мазей.
Не менее эффективны фармакологические миорелаксанты, позволяющие расслабить мышечную систему. Среди мер лечебной профилактики, лечащий врач рекомендует курс лечебного массажа, упражнения ЛФК и физиотерапевтические процедуры.
После выписки из медицинского стационара, снизить риск повторного развития неврологического синдрома помогут следующие меры лечебной профилактики:
- Предотвращать возможность травматизма костно-суставных сегментов позвоночного столба.
- Исключать непосильные физические нагрузки.
- Избегать переохлаждения организма.
- Следить за собственным весом, соблюдая диетические нормы питания.
- Вовремя обращаться за помощью к врачам, и раз в полгода проходить профилактический осмотр.
Само по себе невралгическое состояние не представляет опасности для человека. Однако первоисточник клинической патологии может спровоцировать осложнения. Особую опасность представляет вертеброгенный тип невралгии, который в дальнейшем может функционально ограничить опорно-двигательную систему человека, а, возможно, и приведет к инвалидности.
Берегите себя и будьте здоровы!
Выявление причины, повлекшей развитие дорсалгии, часто представляет значительные диагностические сложности. Пациента консультируют врачи разных специальностей: вертебролог, терапевт, невролог, гинеколог, уролог, гастроэнтеролог, пульмонолог, кардиолог.
- рентгенографию (позвоночника, органов грудной клетки, органов желудочно-кишечного тракта с контрастированием, экскреторную урографию);
- магниторезонансную и/или компьютерную томографию позвоночника;
- денситометрию – рентгенологический метод исследования, позволяющий оценить минеральную плотность костной ткани;
- ультразвуковое исследование органов брюшной полости и малого таза;
- клинические и биохимические анализы крови, мочи.
Для полного обследования и диагностики дорсалгии применяется комплексный подход к каждому пациенту:
- Опрос (сбор жалоб и анамнеза жизни и болезни). Помогает установить жалобы на момент обращения к врачу, хронологию их возникновения, механизм развития основного заболевания и его осложнений, причины;
- Осмотр. Позволяет выявить вынужденное положения тела, видимые деформации позвоночника, нарушения активных и пассивных движений в пораженном отделе позвоночника и пр.;
- Пальпация. Ощупывание позвоночника выявляет напряжение мышечного каркаса спины, болезненность позвоночника, любую деформацию и др.;
- Неврологический осмотр. Проверка на чувствительность кожи и мышечных волокон (боль, температура, тактильные ощущения), сохранность физиологических рефлексов, парезы или параличи, наличие патологических рефлексов;
- Рентгенография позвоночника в двух проекциях (переднезадняя и боковая). Позволяет обнаружить деформации позвоночного столба, состояние спинномозгового канала, переломы, вывихи и др. изменения костной ткани;
- КТ (компьютерная томография). Послойные рентгеновские снимки позволяют определить патологический участок с большой точностью, обнаруживает нарушение целостности не только позвоночника, но и спинного мозга и др.;
- МРТ (магнитно-резонансная томография). Максимально точный визуальный метод. Определяет любые нарушения структуры позвоночника, спинного мозга, мягких тканей, сосудов и нервов;
- Спинномозговая пункция. Позволяет обнаружить кровоизлияние в спинной мозг, наличие опухолевых клеток в спинномозговой жидкости, гнойных и воспалительных процессов и др.;
- Миелография. Контрастный рентгеновский снимок определяет состояние спинного мозга.
Определить наличие остеохондроза можно только после комплексного обследования. В него входит посещение таких процедур:
- Ультразвуковое исследование или УЗИ.
- Магнитно-резонансная томография (МРТ).
- Подробные лабораторные исследования.
- Анализ крови.
- Электрокардиограмма (ЭКГ).
Когда врач увидит все результаты диагностики, тогда по общей картине он может выявить грудной остеохондроз. Рекомендуется сразу после этого начать лечение.
Определить причину, вызвавшую дорсалгию, нужно для того, чтобы назначить наиболее подходящее лечение.
Для диагностики используются следующие мероприятия:
- опрос пациента и выявление характерных жалоб;
- осмотр с определением симптомов;
- лабораторные и инструментальные методы исследования.
Подтвердить диагноз помогут исследование крови, рентгенография и магнитно-резонансная томография (фото). При необходимости пациента осматривает невролог и ревматолог.

Магнитно-резонансная томография помогает наиболее точно установить диагноз
Осложнения
При длительном течении дорсалгии и отсутствии своевременного и правильного лечения развиваются осложнения основного заболевания:
- Не поддающиеся терапии болевые ощущения;
- Нарушение мозгового кровообращения (включая инсульт);
- Парезы или параличи рук, ног, всего тела;
- Нарушение функций органов малого таза (нарушение мочеиспускания, дефекации, половые дисфункции).
Что касается осложнений грудного остеохондроза, то со временем этот недуг может привести к различным болезням внутренних органов. Наиболее серьезное осложнение – патология сердечнососудистой системы и дистрофические изменения сердечной мышцы.
Они появляются из-за раздражения рецепторов шеи и грудной клетки и всех симпатических образований, которые с ними связаны.
Возможны и нарушения в работе двенадцатиперстной кишки, появление дискинезии желчного пузыря, нарушение перистальтики кишечного тракта. Стоит ли говорить, насколько важно своевременно выявить остеохондроз грудного отдела позвоночника, чтобы проводить лечение этого коварного недуга провести?
Что называют межреберной невралгией? Это болевой синдром, который, хоть и не слишком сильно распространен, является причиной возникновения одного из самых сильных болевых ощущений. Его можно сравнить с болями во время острых почечных колик. Причина возникновения данного синдрома зачастую кроется именно в остеохондрозе грудной клетки.
Защемление нескольких корешков может привести к поражению межреберного нерва, в результате этого возникают очень сильные боли опоясывающего характера. Зачастую они распространяются в межреберном пространстве так, как идет сам пораженный нерв.
При этом возможны нарушение чувствительности, побледнение или покраснение кожи, значительное усиление потоотделения, и, кроме того, подергивание или спазмы мышц, что делает боли еще сильнее
Межреберная невралгия еще называется торакалгией. Проявляется она невропатическими болями, которые по характеру очень напоминают болевой синдром во время сердечнососудистых заболеваний.
Межреберную невралгию, несмотря на то, что причиной ее появления являются дегенеративно-воспалительные болезни позвоночника, называют самой яркой «обманщицей» в медицине, так как ее признаки часто напоминают симптоматику заболеваний почти всех органов, расположенных в грудной и брюшной полости.
Эта патология обычно развивается из-за раздражения и сжатия межреберных нервов. Зачастую межреберную невралгию регистрируют у людей более старшего возраста, это мы можем связать с возрастными изменениями, которые происходят в организме. Среди детей эта болезнь почти не встречается.
Стоит отметить, что межреберную невралгию не назовешь отдельным заболеванием, так как она является только сопутствующим симптомом какой-либо серьезной патологии. Зачастую она развивается именно на фоне остеохондрозов, а также сколиозов, различных опухолевых болезней или появляется из-за смещения позвонков.
О межреберных нервах Однако в данном случае опасно не только болевое ощущение, но и то, что межреберная невралгия с успехом «маскируется» под другие заболевания. К примеру, может возникнуть боль, аналогичная боли при стенокардии, и точно так же отдавать под лопатки.
Единственное заметное отличие – тот факт, что во время стенокардии болевые ощущения обычно непродолжительны, зачастую они проходят уже спустя несколько минут, тогда как боли при невралгии могут сохраняться даже несколько дней.
Другой вариант «маскировки» невралгии – боли, имитирующие язву. В данном случае длительность болевых ощущений такая же, как при настоящей язве, однако в отличие от нее, не действуют обычно эффективные медикаменты, которые снимают спазмы.
К сожалению, часто происходит неправильная диагностика и назначается курс лечения, который никак не поможет больному. И лишь спустя какое-то время доктор понимает, что он ошибся, и направляет больного на дополнительные исследования, которые могут дать еще одну возможность найти действительную причину возникновения синдрома боли.
Признаки
Боль в спине может принимать разный характер: острая, хроническая, жгучая, пульсирующая, стреляющая, тянущая, ноющая, приступообразная и т. д. Она может сохраняться на протяжении длительного времени (месяцы, годы), а может быть кратковременной, возникающей эпизодически или регулярно.
Боли, возникающие на фоне заболеваний и повреждений позвоночника, обычно усиливаются при движениях пациента. В тоже время дорсалгия, обусловленная заболеваниями внутренних органов, обычно носит постоянный характер и не зависит от активности пациента.
Дорсалгия, связанная с поражениями нервных структур спинного мозга, например, при грыже межпозвонкового диска, нередко сочетается с нарушениями кожной чувствительности конечностей, мышечной слабостью, расстройствами функций тазовых органов.
Болевые признаки и клинические симптомы дорсалгии зависят от места локализации пораженного участка.
Грудной отдел
- болевой синдром на вздохе;
- покалывание в грудной клетке;
- мышечный тик (подёргивание);
- повышенная потливость;
- кожа приобретает красновато-бледный оттенок.
При диагнозе дорсалгия грудного отдела, у пациента при кашлевом рефлексе, чихании или изменении положения тела болевые ощущения резко усиливаются.
Поэтому дифференцированная лабораторная диагностика в определении межреберной невралгии является обязательным условием, чтобы лечение болезни не пошло по ложному пути.
Поясничный отдел
Вертеброгенную пояснично-крестцовую невралгию, характеризующуюся травматическими заболеваниями позвоночника, диагностируют в 50 случаев на 100 тысяч населения Российской Федерации и стран СНГ. Однако наиболее частое неврологическое состояние – это люмбалгия, или межпозвоночная грыжа костно-мышечной системы, являющаяся наиболее распространённым заболеванием поясничного отдела позвоночника.
В большинстве случаев локализация болевых ощущений определяется на уровне сочленения (L5-S1) пояснично-крестцовой зоны. Пациентами неврологических клиник становятся люди различных профессий и возрастных категорий.
Однако чаще всего болевые симптомы возникают у людей пожилого и преклонного возраста, именно им, к сожалению, наиболее знакомо, что это такое – дорсалгия. Клиническая симптоматика неврологического заболевания проявляется в следующем:
- в проекционной зоне пораженного диска боль усиливается при нагрузке;
- иннервация нервных корешков вызывает онемение или покалывание;
- возникает иррадиирующая болевая симптоматика в ягодичную зону, заднюю поверхность бедра и голени;
- чувствительность нижних конечностей ослабевает;
- нарушается процесс дефекации и мочеиспускания.
Кроме того, у человека пожилого возраста при невротическом поражении наблюдаются скачки артериального давления в сторону увеличения.
Причины
Существует большое количество заболеваний и патологических состояний, сопровождающихся развитием дорсалгии:
- остеохондроз позвоночника – хроническое заболевание, в основе которого лежат дегенеративно-дистрофические процессы, протекающие в ткани межпозвонковых дисков;
- чрезмерные мышечные нагрузки – они могут быть как динамическими (занятия спортом, физическая работа), так и статическими (длительное пребывание в одной позе, например, в положении сидя);
- компрессионный перелом позвоночника – дорсалгия, обусловленная этой причиной, наблюдается в основном у пациентов пожилого возраста, страдающих остеопрозом;
- грыжа межпозвонковых дисков– выпадение или выпячивание фрагмента межпозвонкового диска в спинномозговой канал, приводящее к сдавлению нервных структур, что и провоцирует развитие дорсалгии;
- спондилолистез – смещение одного позвонка относительно тела другого, в результате чего образуется своеобразная «ступенька»;
- болезнь Бехтерева (анкилозирующий спондилит) – хроническое прогрессирующее воспаление суставно-связочного аппарата позвоночника, одним из симптомов которого является боль в области спины, сочетающаяся с мышечным напряжением;
- травмы мышц спины – воспаление (миозит), растяжение;
- ожирение – лишний вес значительно повышает нагрузку на позвоночник и мышцы спины, что приводит к дорсалгии;
- искривление позвоночника;
- опоясывающий лишай – поражение межреберных нервов вирусом герпеса;
- межреберная невралгия;
- заболевания внутренних органов – плеврит, печеночная и почечная колика, язвенная болезнь желудка и двенадцатиперстной кишки, панкреатит, пиелонефрит, стенокардия, гинекологические заболевания, простатит, колит;
- злокачественные новообразования – по статистике примерно в 0,7% случаев причиной возникновения дорсалгии являются злокачественные опухоли позвоночника (первичные или метастатические);
- инфекционные поражения позвоночника – самая редкая причина, обуславливающая возникновение дорсалгии (наблюдается менее чем в 0,01% случаев).
Можно выделить ряд предрасполагающих факторов, которые увеличивают риск и приводят к развитию дорсалгий:
- Травмы позвоночника (переломы, ушибы, вывихи);
- Длительное время нахождение в неудобной или неправильной позе;
- Перегрузка спины;
- Резкие перепады температуры;
- Переохлаждение организма;
- Частые стрессы и отрицательные эмоции;
- Длительное нарушение питания;
- Алкоголизм;
- Отсутствие физической нагрузки и слабость мышечного каркаса спины.
Такая ситуация благоприятствует тому, что воспалительные процессы в этом мете развиваются гораздо медленнее. Однако, при возникновении заболевания, поражается боковой или передний отдел позвоночника. И именно эти отделы поражаются чаще всего, проявляясь остеофитами.
- Остеохондроз;
- Спондилез;
- Грыжа межпозвоночного диска;
- Спондилоартроз;
- Спондилолистез;
- Нестабильность межпозвоночных дисков;
- Остеопороз;
- Болезнь Бехтерева;
- Переломы позвоночника;
- Ушибы позвоночника;
- Сколиоз;
- Кифоз;
- Лордоз;
- Вывихи позвоночника;
- Злокачественные опухоли позвоночника;
- Туберкулез, костная форма;
- Остеомиелит позвонков;
- Радикулит;
- Врожденные аномалии развития;
- Спондилит;
- Межреберная невралгия;
- Ревматоидный артрит.
Основная причина острых и регулярных болей в спине – стресс. Именно из-за стресса и возникает мышечное перенапряжение. Годами накапливающиеся отрицательные эмоции, с которыми человек не работает, приводят к развитию болевых очагов.
Другая распространенная причина проблем с позвоночником – «сидячий» образ жизни, который не дает мышечной системе необходимой ежедневной порции движения.
Среди медицинских диагнозов, ведущих в дорсалгии, медики обычно называют:
- радикулит;
- остеохондроз;
- болезнь Бехтерева;
- смещение позвонков;
- протрузию диска;
- межпозвоночную грыжу;
- спондилез;
- подвывихи;
- сколиоз.
С чем часто путают симптомы?
Поясничный отдел
Категория: Неврология и психиатрия 3912
Дорсалгия – по сути представляет собой факт наличия болевых ощущений различной степени интенсивности в спине. Из этого следует, что это не отдельная патология, а синдром, который встречается в любой возрастной категории и в независимости от половой принадлежности.
Практически во всех случаях источником подобного расстройства является протекание того или иного недуга, поражающего костную систему или позвоночный столб. Кроме этого, клиницисты также выделяют категорию предрасполагающих факторов.
Что касается симптоматики, то она будет диктоваться тем недугом, который послужил источником дорсалгии. Основным клиническим проявлением является болевой синдром, на фоне которого постепенно развиваются другие симптомы.
Поставить диагноз дорсалгия клиницист сможет на основании данных инструментальных обследований пациента, которые также могут дополняться физикальным осмотром и лабораторными исследованиями.
Тактика терапии диктуется этиологическим фактором, но зачастую основывается на консервативных методиках.
Международная классификация болезней десятого пересмотра выделила для такого синдрома отдельное значение. Код по МКБ 10 – М 54. Однако стоит отметить, что неуточненная дорсалгия имеет значение М 54.9.
Этиология
Вызвать появление болевых ощущений в спине или дорсалгию может большое количество предрасполагающих факторов, отчего их принято разделять на несколько групп.
Первая категория включает в себя патологии позвоночного столба и представлена такими недугами:
- остеомиелит – это заболевание инфекционно-воспалительного характера, которое в первую очередь поражает участок костного мозга, после чего распространяется на костную ткань;
- доброкачественные или злокачественные новообразования, а также метастазирование рака;
- остеохондроз – при этом формируется грыжа межпозвоночного диска;
- остеопороз – для такой патологии свойственна повышенная хрупкость всех костей;
- спондилолистез – в таких случаях наблюдается смещение одного позвонка по отношению к остальным;
- искривления позвоночника;
- спондилоартроз;
- туберкулёз костей;
- протрузия;
- сужение просвета позвоночного канала;
- переломы и травмы.
Вторая группа причин включает в себя болезни мышц, среди которых стоит выделить:
- фибромиалгию;
- растяжение мышц;
- миозит;
- мышечные спазмы.
Дорсалгия также может быть обусловлена:
- кровоизлияниями в области малого таза;
- гематомами, расположенными в забрюшинном пространстве, в которых протекает гнойный процесс;
- травмами и недугами органов малого таза;
- патологиями органов ЖКТ и почек;
- расслоением аорты;
- опоясывающим герпесом;
- ревматологическими расстройствами.
Помимо этого, существую такие факторы риска:
- обширные травмы;
- поднятие тяжестей физически слабым человеком;
- продолжительное пребывание в неудобной позе;
- длительное переохлаждение организма.
Кроме этого, у представительниц женского пола дорсалгию может вызвать период вынашивания ребёнка и протекание менструации.
Классификация
В зависимости от места локализации болевых ощущений существуют следующие формы подобного синдрома:
- цервикалгия – имеет второе название «дорсалгия шейного отдела позвоночника»;
- люмбалгия – при этом боли локализуются в зоне поясницы, отчего расстройство также известно как дорсалгия поясничного отдела позвоночника;
- торакалгия – отличается тем, что основная симптоматика не выходит за пределы области грудины, а это означает, что в таких случаях будет диагностирована дорсалгия грудного отдела позвоночника.
По продолжительности выражения неприятных ощущений синдром может протекать в нескольких формах:
- острая дорсалгия – является таковой, если боли беспокоят пациентов не больше полутора месяца. Отличается тем, что имеет более благоприятный прогноз, в сравнении с вялотекущей разновидностью;
- хроническая дорсалгия – диагностируется, если болезненность в том или ином отделе позвоночника сохраняется больше чем двенадцать недель. Подобное течение чревато утратой работоспособности или инвалидностью человека.
По происхождению такое нарушение имеет два типа:
- вертеброгенная дорсалгия – характеризуется тем, что напрямую связана с травмированием или заболеваниями позвоночника;
- невертеброгенная дорсалгия – возникновение такой разновидности обуславливается другими этиологическими факторами, например, соматическими недугами или психогенными причинами.
Симптоматика
Клинические проявления дорсалгии заключаются в выражении болевого синдрома, который может носить как постоянный, так и приступообразный характер, быть ноющим или резким. Однако во всех случаях боли усиливаются при физической активности.
На фоне того, что такой синдром развивается из-за протекания различных заболеваний, естественно, что и симптоматика в каждом конкретном случае будет отличаться.
При протекании ревматологических патологий клинические проявления будут следующими:
- локализация болей в зоне поясницы;
- иррадиация неприятных ощущений в область ягодиц и бёдер;
- усиление болезненности при длительном покое;
- двустороннее поражение позвоночника.
В случаях, если источником стали инфекционные процессы, то среди характерных симптомов будут:
- резкая болезненность по всему позвоночному столбу;
- очаги болевого синдрома в пояснице, ягодицах или нижних конечностях;
- отёчность и покраснение кожного покрова в проблемной зоне.
При мышечных патологиях, вызвавших дорсалгию позвоночника, симптомы будут следующими:
- распространение болей по левой или правой половине туловища;
- усиление болезненности при смене климата или в случаях влияния стрессовых ситуаций;
- возникновение болезненных точек, расположенных в различных областях туловища, которые обнаруживаются при случайном надавливании на них;
- мышечная слабость.
При остеохондрозе и спондилоартрозе клинические признаки представлены:
- болями в спине – обострение наблюдается при поворотах или наклонах;
- дискомфортом, который возникает при длительном пребывании в одном положении туловища;
- онемением или покалыванием рук или ног;
- снижением тонуса мышц;
- головными болями и головокружениями;
- нарушением остроты слуха или зрения;
- тоническим синдромом;
- расстройствами двигательной функции.
Корешковый болевой синдром
В случаях поражения иных внутренних органов будут выражаться:
- боли в животе и учащённое мочеиспускание – при патологиях почек;
- опоясывающий характер болевых ощущений – при заболеваниях ЖКТ;
- боли в груди и под лопатками – при болезнях лёгких.
Диагностика
При возникновении болей в спине или дорсалгии необходимо обратиться за квалифицированной помощью к врачу-неврологу. Именно этот специалист проведёт первичную диагностику и назначит дополнительные обследования.
Таким образом, первый этап диагностирования включает в себя:
- сбор жизненного анамнеза и анализ истории болезни пациента – это поможет определить, какое патологическое состояние спровоцировало появление подобного синдрома. Симптомы и лечение будут отличаться в зависимости от выявленного недуга;
- общий физикальный осмотр, направленный на пальпацию позвоночника и оценивание объёма движений в нём;
- детальный опрос пациента – для установления характера болевых ощущений, присутствия и степени выраженности дополнительной симптоматики.
Лабораторные диагностические мероприятия ограничиваются осуществлением общеклинического анализа крови и урины.
Наиболее ценными во время установления правильного диагноза являются следующие инструментальные обследования пациента:
- рентгенография – для обнаружения патологических изменений позвонков;
- электромиография – позволит обнаружить патологии мышц;
- денситометрия – определяет плотность костной ткани;
- КТ и МРТ – для получения более детальной картинки позвоночника. Именно благодаря этому есть возможность отличить невертеброгенную дорсалгию от синдрома вертеброгенного генеза;
- радиоизотопная остеосцинтиграфия – при этом рентгеноконтрастное вещество распределяется по костям. Наличие очагов избыточного скопления укажет на локализацию патологии, например, крестцового отдела позвоночника.
Рентгеновская костная денситометрия
Помимо этого, может понадобится консультация:
- вертебролога;
- ревматолога;
- ортопеда.
Лечение
В подавляющем большинстве случаев для купирования болей в спине достаточно ликвидации основного заболевания.
Тем не менее лечение дорсалгии предусматривает применение целого комплекса консервативных методик, среди которых:
- соблюдение постельного режима от двух до пяти суток;
- ношение специального бандажа, предназначенного для снятия нагрузки с позвоночника;
- приём нестероидных противовоспалительных средств – перорально, инъекционно или использование в качестве мазей;
- применение миорелаксантов – это лекарства, расслабляющие мышцы;
- курс лечебного массажа;
- физиотерапевтические процедуры;
- выполнение ЛФК упражнений – но только после стихания болевых ощущений.
Вопрос о хирургическом вмешательстве решается в индивидуальном порядке с каждым пациентом.
Для снижения вероятности развития такого синдрома, как дорсалгия необходимо:
- на постоянной основе следить за правильной осанкой;
- заниматься своевременным лечением тех заболеваний, которые могут привести к появлению болей в спине;
- рационально обустраивать рабочее и спальное место;
- полностью исключить переохлаждение организма;
- предотвращать травмы позвоночника, спины и области малого таза;
- исключить влияние тяжёлых физических нагрузок;
- следить над показателями массы тела – при необходимости сбросить несколько килограмм или, наоборот, повысить индекс массы тела;
- несколько раз в год проходить полное профилактическое обследование в медицинском учреждении.
Сама по себе дорсалгия не несёт опасности для жизни пациента.
Однако не следует забывать, что каждое заболевание-источник болей в спине имеет свои осложнения.
Наиболее неблагоприятный прогноз наблюдается при вертеброгенной дорсалгии, поскольку в таких случаях не исключается то, что больной станет инвалидом.
Диабетическая полинейропатия (совпадающих симптомов: 7 из 18)
Диабетическая полинейропатия проявляется как осложнение сахарного диабета. Основывается недуг на повреждении нервной системы больного.
Зачастую недуг формируется у людей через 15–20 лет после того, как развился сахарный диабет. Частота прогрессирования недуга до осложнённой стадии составляет 40–60%.



Оставить комментарий