- Почему возникает болезнь
- Виды вертеброгенной люмбалгии
- Острая люмбалгия
- Люмбалгия у детей
- Диагностика
- Медикаменты
- Народные средства
- Массаж
- Упражнения
- Как избавиться от болей
- Лечение
- Народное лечение
- Общие мероприятия
- Физиотерапия
- Упражнения
- Люмбоишиалгия: лечение (эффективные препараты)
- Медикаментозная терапия
- Механизм развития
- Народная медицина
- Народные средства
- Опасные последствия
- Причины развития патологии
- Профилактика люмбоишиалгии
- Типы люмбоишиалгии
- Формы люмбоишиалгии
- Симптомы и признаки люмбоишиалгии
- Симптомы и признаки
- Специальная диета
- Формы и патогенез люмбоишиалгии
Оглавление
- 1 Почему возникает болезнь
- 2 Виды вертеброгенной люмбалгии
- 3 Диагностика
- 4 Как избавиться от болей
- 5 Лечение
- 6 Люмбоишиалгия: лечение (эффективные препараты)
- 7 Медикаментозная терапия
- 8 Механизм развития
- 9 Народная медицина
- 10 Опасные последствия
- 11 Причины развития патологии
- 12 Профилактика люмбоишиалгии
- 13 Симптомы и признаки люмбоишиалгии
- 14 Симптомы и признаки
- 15 Специальная диета
- 16 Формы и патогенез люмбоишиалгии
Почему возникает болезнь
Существует несколько причин, по которым может возникнуть люмбоишиалгия:
- искривление позвоночника;
- позвоночный остеохондроз;
- поражения мышечной ткани;
- травмы поясницы;
- ревматизм;
- послеоперационные осложнения;
- остеопороз тазовых костей;
- инфекции, поражающие нервные стволы;
- опухоли, локализованные в области поясницы;
- поражения тазобедренного сустава;
- нарушение кровотока в пояснице;
- остеопороз позвоночника.
На прогрессирование недуга оказывают влияние следующие факторы:
- избыточная масса тела;
- тяжелый физический труд;
- беременность;
- изменения в позвоночнике, возникающие по мере старения организма;
- нестабильный эмоциональный фон;
- переохлаждение;
- нежелательные изменения осанки.
В современной медицине все чаще встречается термин «люмбалгия». Но однозначного определения, что это за заболевание, понятие не дает. Диагноз «люмбалгия» означает собирательный термин, говорящий обо всех болезнях, сопровождающихся болевыми ощущениями в нижней части спины.
Однако формулировка диагноза подразумевает этот шифр МКБ 10 только в качестве предварительного мнения врача. В окончательном заключении после результатов обследования на первое место под другим кодом записывается основная причина люмбалгии, а сам термин используется для обозначения осложнения.
Что за болезнь лежит в основе этого патологического синдрома? Причины, ведущие к болевым ощущениям пациента, могут иметь разное происхождение. Наиболее часто патология возникает из-за остеохондроза позвоночника, но проблема развивается также из-за опухолей, травм, аутоиммунных состояний.
Поэтому прогноз и лечение будут носить индивидуальный характер, в зависимости от первопричины болевого синдрома. Каждый больной, страдающий люмбалгией, нуждается в тщательной диагностике, а также этиологической терапии, которая назначается профильным специалистом по основной патологии.
Виды вертеброгенной люмбалгии
Существует несколько разновидностей вертеброгенной люмбалгии.
Если боль появляется после нагрузок, вероятен дисфиксационный синдром. При нем боль зависит от интенсивности нагрузок.

На начальных этапах возникновения синдрома боли наблюдаются после подъема тяжестей. Доктор при обследовании больного отметит, что у человека возникают или усиливаются боли в пояснице при сгибании и разгибании поясничной части.
При ощупывании места поражения специалист выявит равномерное увеличение связок в области повреждения за счет воспаления.
Выраженный синдром зачастую сочетается с нарушением стереотипа движения. Человек пытается ходить так, чтобы не провоцировать неприятные ощущения.
Дисциркуляторное расстройство проявляется так:
- зуд на уровне поражения;
- онемение кожи;
- скачок температуры;
- воспаление позвоночных сегментов;
- болезненность при ощупывании пораженной части;
- нарушение чувствительности в пояснице;
- подергивания и судороги.
Выделяют две формы:
- Острая возникает на фоне дегенеративного процесса, происходящего в позвоночнике из-за поражения мягких тканей. Боль пронзающего характера, появляется как прострел и увеличивается при наименьшем движении.
- Хроническая на фоне острой – из-за отсутствия лечения или при иных сопутствующих болезнях позвоночника. Она характеризуется ноющими болевыми ощущениями, которые длятся несколько недель или месяцев.
Узнайте симптомы полиартрита кистей рук, чтобы встретить болезнь во всеоружии и дать болячке достойный отпор.
Боли в поясничной области спины могут носить хронический или острый характер, возникать у разных групп населения: как у детей, так и у взрослых. Довольно часто люмбалгия наблюдается у беременных женщин. Различают люмбалгию и по механизму действия.
Острая люмбалгия
Появляется в результате разрушающих процессов в позвоночном столбе (остеохондроз), подъема чего-либо тяжелого, повреждений в области спины, резкого и порывистого движения, неудачного поворота, переохлаждения.
Боль возникает как прострел, пронизывает все тело. При данной форме люмбалгии происходит обезвоживание межпозвонкового диска, он не выполняет роль амортизатора и становится чувствительным к нагрузкам.
- патологий позвоночника (начинает формироваться протрузия диска);
- растяжения и спазма мышц, связок;
- возникновения задней внутридисковой блокады;
- смещения межпозвонкового диска.

Обычно острая люмбалгия проходит в течение 5-7 дней, но иногда болевой синдром наблюдается несколько недель. Вероятно перерастание люмбалгии в люмбоишиалгию.
Появление хронической формы вероятно после возобновления острой боли. Болевые ощущения носят постоянный и ноющий характер, присутствуют более трех месяцев. Они возникают периодами, в зависимости от действия неблагоприятного фактора (переохлаждение, подъем тяжелого и др.).
Периодические прострелы могут отдавать в ягодицу и бедро. Самостоятельно, как правило, хроническая форма люмбалгии не проходит. Если не проводится лечение, возможно осложнение в виде вертеброгенной тораколюмбалгии (болезненные ощущения во всей спине).
Причины, вызывающие хроническую люмбалгию:
- Нестабильное состояние позвоночно-двигательного сегмента. Боль двухсторонняя, резко усиливается при выполнении физических упражнений, поднятии тяжелого, долгом пребывании в одном положении.
- Миофасциальный синдром. Развивается в паравертебральных мышцах в результате дегенеративных процессов в позвоночном столбе, перегрузке, сдавлении и растяжении мышц и других факторов. При этом нарушаются процессы кровоснабжения и поступления питательных веществ.
- Спондилолиз. При данной патологии расходятся суставные отростки. Проявляется редко, встречается у спортсменов, возможен врожденный дефект.
- Спондилолистез. Характеризуется смещением позвонков в пояснично-крестцовом сочленении. У лиц пожилого возраста появляется в результате дегенерации фасеточных суставов. Как следствие, возникает стеноз позвоночного канала.
- Артроз фасеточных суставов. Характеризуется двухсторонней болью, отдающей в ягодицу и нижние конечности.
- Большие физические нагрузки и ожирение приводят к деформации позвоночного столба.
- Опухолевые и воспалительные заболевания позвоночника.
Люмбалгия у детей
При беременности нагрузка на позвоночный столб, особенно его нижнюю часть, с ростом плода значительно увеличивается. Женщины со слабыми мышцами спины более предрасположены к возникновению люмбалгии. Беременность, как и предстоящие роды, для спины не опасны. После родов, как правило, организм быстро восстанавливается.

Существует несколько состояний, которые являются типичными для вертеброгенной люмбалгии. К ним относятся:
- мышечно-тонический синдром – связан с поражением нервных волокон;
- корешковые расстройства – обусловлены сдавлением спинномозговых нервов;
- поражение на границе поясничного и крестцового отделов – L5-S1 (межпозвонковая грыжа);
- ирритация корешка S1 слева – обусловлена слабостью мышечного каркаса и близким анатомическим расположением нервных волокон.
Зачастую встречаются такие формы болезни:
- Мышечно-тоническая – появляется при раздражении нервного корешка окружающими структурами. Такое воздействие вызывает мышечно-тоническое
 напряжение мышц, что провоцирует компрессию рядом расположенных сосудов и нервных волокон.Причиной болезненности в этом случае является чересчур высокая нагрузка на неразвитые мышцы, патология развития бедренных суставов либо нарушения органов ЖКТ и малого таза.
напряжение мышц, что провоцирует компрессию рядом расположенных сосудов и нервных волокон.Причиной болезненности в этом случае является чересчур высокая нагрузка на неразвитые мышцы, патология развития бедренных суставов либо нарушения органов ЖКТ и малого таза. - Нейродистрофическая является своеобразным продолжением мышечной формы отклонения. При такой форме часто наблюдаются трофические изменения кожи, а в отдельных случаях – даже язвы. При прощупывании пораженной части можно обнаружить бугристую структуру мышц в области суставов колена и бедра – узелки.
Эту форму поражения можно отличить от иных по таким признакам:
- выраженная болезненность в пояснице, длящаяся в продолжение долгого времени – до нескольких лет;
- яеткая связь болевого синдрома в пояснице и суставах ног;
- поражение больших суставов одной или обеих ног;
Вегето-сосудистое левостороннее или правостороннее поражение характеризуется сочетанием неприятных ощущений: жгучей или ноющей боли, увеличивающейся при изменении положения ноги; онемением стопы, жаром или холодом в пораженной части.
Внешне нарушение можно распознать как изменение цвета и сухость кожи, отечность в зоне голеностопа. При продолжительной боли в пояснице наблюдается побледнение кожи пальцев ноги и сокращение пульсации на задней стороне стопы.
Нередко признаки всех типов люмбоишиалгии бывают одновременно – смешанная форма болезни.
Также синдром может быть:
- острым — первично возникающий синдром;
- хроническим — острые периоды чередуются с ремиссиями.
По причине появления:
- Вертеброгенная (связана с болезнями позвоночника): дискогенная, спондилогенная.
- Невертеброгенная: ангиопатическая, миофасциальная; при поражении органов брюшины, из-за патологий бедренного сустава.
Виртеброгенная люмбоишиалгия, что это такое? Вертеброгенная люмбоишиалгия появляется в результате поражения позвоночника. Вертеброгенная люмбоишиалгия подразделяется на несколько подвидов:
- дистогенная люмбоишалгия появляется при грыже позвоночника;
- спондилогенная диагностируется при остеохондрозе;
 корешковая — во время сдавливания корешков нервных окончаний спинного мозга.
корешковая — во время сдавливания корешков нервных окончаний спинного мозга.

Отсюда можно понять, вертеброгенная люмбоишиалгия, что это такое и как опасно данное заболевание.
- Ангиопатическая люмбоишиалгия – появляется во время поражения кровеносных сосудов в области ног и поясницы.
- Миофасциальная – это воспаление мышц и фасций.
- Смешанная – эта форма имеет несколько факторов происхождения: острая и хроническая люмбоишиалгия при этой форме появляется в результате частых болевых приступов.
Есть несколько классификаций патологии.
Различают:
- острую люмбоишиалгию (первично возникающий болевой синдром);
- хроническое люмбаго с ишиасом (острые фазы сменяются ремиссиями).
По причине появления люмбоишиалгию дифференцируют на виды:
- Вертеброгенная или вертебральная (связана с болезнями позвоночника),
в том числе:
- дискогенная (обусловлена грыжей межпозвоночного диска);
- спондилогенная (протекает из-за остеохондроза позвоночника).
в том числе:
- ангиопатическая (проявляется при поражении сосудов пояса нижних конечностей и поясницы);
- миофасциальная (наблюдается при заболеваниях мышц и фасций);
- люмбоишиалгия при поражении органов брюшины;
- люмбаго с ишиасом на фоне патологий тазобедренного сустава.
По степени распространения болевого синдрома люмбоишиалгия может быть:
- односторонней – иррадиирует в одну конечность, более выражена с одной стороны поясницы: слева или справа);
- двусторонней (билатеральной) – проявляется по обе стороны от позвоночника, часто отдает в обе конечности.
Виды люмбоишиалгии напрямую зависят от причины развития болевого синдрома. Выделяют:
- Ангиопатическую люмбоишиалгию. Болезнь возникает, когда поражены сосуды, находящиеся в области поясничного отдела спины и нижних конечностей.
- Миофасциальную. Этот недуг развивается, если в мышцах и фасциях проходит воспалительный процесс.
- Люмбоишиалгию, возникшую из-за патологии внутренних органов или тазобедренного сустава.
- Вертеброгенную.

- Мышечно-тоническая люмбоишиалгия, которая возникает при раздражениях корешка нерва окружающими его кровеносными сосудами и другими структурами, формируется из-за болезней позвоночника и ног. Другое ее название — вертеброгенная любмоишиалгия.
- Нейодистрофическая форма — это разновидность предыдущей, при которой можно наблюдать воспалительные изменения кожи (вплоть до язв), при ощупывании болезненного места обнаруживаются бугры мышц, а в суставах — узлы.
Диагностика
Если пациента мучает боль в области поясницы, и дискомфорт распространяется на ноги, необходимо обязательно отправиться на приём к невропатологу. Для правильной постановки диагноза, а также исключения иных патологий, будут проведены следующие исследования:
- Тест Ласега. Пациент ложится на спину. Доктор просит его поднять ногу. Затем врач тянет стопу больного. При ущемлении седалищного нерва пациент ощутит усиление дискомфорта.
- Общий осмотр и изучение жалоб больного. Мероприятие направлено на исключение тревожных сигналов, характеризующих такие патологии, как инфекции позвоночника, онкологию.
- Магниторезонансная или компьютерная томография. Детальное и точное изучение нарушений, произошедших в тазобедренном суставе.
- Рентгенография позвоночника. Мероприятие даёт возможность выявить различные болезни ОДА.
- Анализы крови. Они определяют аутоиммунные процессы и воспалительные реакции, протекающие в организме.
- Денситометрия. Данный вид диагностики определяет плотность костей и позволяет на ранних стадиях выявить остеопороз.

Определение симптомов – лишь часть диагностического процесса. Лечащий врач также соберет анамнез заболевания, выявит факторы риска, уточнит семейную историю болезни. После осмотра и физикального исследования пациента, он назначит несколько инструментальных процедур:
- Рентгенография позвоночника – основной метод диагностики. Позволяет подтвердить или исключить большую часть заболеваний спины.
- Компьютерная томография – помогает обнаружить ранние признаки патологии, лучше рассмотреть некоторые патологические процессы, например, опухоли, костные разрастания.
- Магнитно-резонансная томография – этот способ является «золотым стандартом» исследования остеохондроза и других дискогенных болей. МРТ визуализирует мягкие ткани, помогает обнаружить осложнения болезни уже на ранней стадии.
- Ультразвуковое исследование – при поражении поясничной области является наименее информативным. Применяется крайне редко.
Редкий диагностический процесс обходится без консультации узких специалистов. При люмбоишиалгии обязательно следует привлечь для диагностики и лечения врача невролога. Этот специалист оценит неврологический статус пациента, определит имеющийся дефицит и поможет выявить причину болезни.
Кроме того, невролог назначит специфическую терапию болезни, а в ряде случаев порекомендует оперативное лечение.
При возникновении боли в спине необходимо обратиться к врачу. Врач осмотрит больного и, при необходимости, назначит дополнительные методы обследования, такие, как рентгенологическое исследование, компьютерную или магнитно-резонансную томографию, способные определить точную причину возникновения болевого синдрома.
При подозрении на люмбоишиалгию используются следующие методы обследования пациента:
- просвечивание позвоночника рентгеновскими лучами;
- магнитно-резонансная и компьютерная томография позвоночного столба, бедренного сустава и сосудов;
- ультразвуковое исследование и МРТ брюшной полости;
- анализ крови, определяющий наличие инфекции и поражения иммунной системы.
При появлении люмбоишиалгии необходимо сразу обратиться за помощью к неврологу. Врач должен провести первичный осмотр, оценить подвижность позвоночника, таза и коленного сустава, а также уточнить у пациента наличие у него инфекционных или опухолевых заболеваний.
Если в результате рентгенографии было обнаружено сдавливание позвоночника, то назначается компьютерная томография либо МРТ. В тяжелых случаях назначается УЗИ органов брюшной полости или почек. Обязательно потребуется сдать общий анализ крови и мочи, а также биохимический анализ крови.
При диагностике для выявления причины люмбоишиалгии обязательно требуется проведение клинического, при необходимости лабораторного и инструментального исследования, целью которых является выявление болезней позвоночника, заболеваний органов и сосудов брюшной полости, области малого таза и пояса нижних конечностей.
Прежде всего следует обратиться к врачу-неврологу, который протестирует на подвижность позвоночник, тазобедренные, коленные суставы, выявит степень болевого синдрома, соберет информацию о наличии у пациента хронических, инфекционных или онкологических заболеваний, назначит биохимический и общий анализ крови и мочи.
- Рентгенография, компьютерная томография поясничного отдела и тазобедренного сустава представят картину состояния костей, суставов, позволят исключить или обнаружить наличие переломов, опухолей, спондилита.
- МРТ назначается для выявлении дегенеративных процессов в позвоночных дисках, компрессии нервных корешков.
- Ультразвуковое исследование позволит выявить патологии органов брюшной полости и малого таза.
Диагноз вертеброгенная люмбалгия ставится на основе жалоб больного, также необходим тщательный расспрос о моменте появления боли и ее характере.
Осуществляется тщательный осмотр поясничной области с прощупыванием позвоночника, мышц и крестца.
С целью исключения иных проблем производится:
- анализ крови и мочи, биохимия крови, кровь на антитела к инфекциям;
- рентген поясничного отдела;
- МРТ или КТ в области поясницы;
- УЗИ органов брюшины и половых органов;
- консультации дополнительных врачей.
Вертеброгенную люмбалгию диагностируют по характерной для нее симптоматике.
Для исключения серьезных осложнений после перенесенного заболевания, необходимо правильно диагностировать вертеброгенную люмбалгию. При диагностике необходимо учитывать следующие факторы:
- Возраст больного. Заболевание встречается редко до 15 лет, а после 50 лет возможно боль вызвана остеопорозом или онкозаболеванием.
- Если в состоянии покоя болевые ощущения не уменьшаются, то можно предположить наличие опухоли, эпидурита, спондилита.
- Если боль нарастает с каждым днем, то это указывает на возможное наличие спондилита или опухоли.
- Если при перкуссии (ощупывании) присутствует резкая болезненность, то это может указывать на наличие остеомиелита, перелома позвонка, эпидурального абсцесса, грыжи диска позвонка.
- Если в анамнезе больного есть злокачественная опухоль, то она может распространять метастазы.
- Ослабевание иммунитета и предрасположенность к инфекциям.
- Признаки патологий спинного мозга (параличи, нарушение чувствительности и т. д.).
Уточнить диагноз вертеброгенной люмбалгии можно с помощью:
- рентгенографии;
- компьютерной или магнитно – резонансной томографии;
- радиоизотопной сцинтиграфии;
- миелографии.
Важно исключить болезни, вызывающие похожие с люмбалгией симптомы. Для этого назначают ультразвуковое исследование органов, рентгенографию легких, ректороманоскопию, урографию. Женщинам назначают осмотр гинеколога.
Первая помощь заключается в подавлении болевого синдрома. Для этого больному вводят трамадол, аспизод, анальгин. Применяют противовоспалительные препараты (Кетопрофен, Ибупрофен, Вольтарен, Пироксикам, Индометацин).
Лечение вертеброгенной люмбалгии включает прием обезболивающих, нестероидных противовоспалительных препаратов, местных лекарственных средств, иглорефлексотерапию, лечебную физкультуру, фармакопунктуру, вытяжение позвоночника. Чтобы облегчить болевой синдром, используют ортопедический корсет.
Медикаменты
При медикаментозном лечении назначают препараты, обладающие обезболивающим, противовоспалительным, дегидрирующим действием, а также хондропротекторы (препараты, которые могут восстанавливать хрящевую ткань).
Для лечения люмбалгии применяют:
- Нестероидные противовоспалительные препараты (Диклофенак, Кеторолак, Баралгин, Кетонал, Нурофен, Мовалис). Они устраняют воспалительные процессы. Данные средства нужно принимать с осторожностью, так как они могут вызвать ряд осложнений (панкреатит, язвенная болезнь желудка и 12-перстной кишки, хронический колит).
- Местные анастетики (Новокаин, Бупивакаин,Лидокаин) проводят блокаду болезненных точек.
- Десенсибилизирующие препараты (Супрастин, Димедрол, Тавегил, Кетотифен).
- Дегидрирующие средства применяют для снятия отеков у больных с избыточным весом.
- Хондропотекторы защищают хрящевую ткань позвоночника от дальнейшего разрушения (Террафлекс, Структум, Мукосат, Румалон, Афлутоп).
- При выраженном спазме мышц используют миорелаксанты (Сирдаул, Мидокалм, Клоназепам, Баклофен, Тизанидин, Диазепам). Можно проводить аппликации из димексида, разведенным наполовину новокаином.
- Препараты, улучшающие кровообращение (Трентал, Никотиновая кислота и др.)
- Согревающие и обезболивающие мази и крема (Капсикам, Никофлекс,Финалгон, гель Кетонал, Диклофенак, Фастум – гель, Найз гель).
- Перцовый пластырь.
- Лечебные блокады: паравертебральные, эпидуральные, фасеточных суставов.
Народные средства
Народные средства облегчают болевые ощущения, но не излечивают от люмбалгии.
Для лечения поясничных болей народными методами применяют:
- Компрессы с использованием лекарственных растений. Свежие листья хрена моют, обдают кипятком, ровным слоем накладывают на поясницу, укутывают чем-нибудь теплым. Свежие цветки ромашки и листья березы равномерным слоем укладывают на поясничную область и тепло обертывают. Для лучшего эффекта компрессы рекомендуется использовать на ночь.
- Растирание больного места соком алоэ, свиным жиром. После чего поясницу нужно укутать шерстяным платком.
- Аппликации озокерита (горного воска). В меру горячий воск помещают на болезненное место и укутывают до остывания. Процедуру можно проделывать раз в день на протяжении 10 дней.
Массаж
Применяют неинтенсивные поглаживания, растирания, разминания поясничного отдела. Мягкое воздействие на мышцы позволяет снять спазматические сокращения, улучшает кровоснабжение тканей.
Упражнения
Лечебная физкультура используется после исчезновения острого приступа для укрепления мышц спины. Она улучшает кровообращение, помогает предупредить деформацию позвоночника, снижает давление грыжи на нервные корешки.
- Исходное положение: лечь на спину. Плавно и медленно поднимать ноги вверх, потом также медленно опускать вниз.
- Упражнение «ножницы». Исходное положение: лечь на спину. Поочередно и плавно скрещивать ноги в горизонтальном направлении.
- Исходное положение: сесть на стул. «Скручивать» туловище, поворачиваясь то в одну, то в другую сторону до появления боли.
- Исходное положение: лечь на спину. Согнуть ноги в коленях и при помощи рук подтягивать их к груди так, чтобы поясница «вытягивалась».
- Исходное положение: лечь на спину. Одновременно поднимать ровную ногу и противоположную руку, удерживать до трех секунд.
Как избавиться от болей
Лечить нарушение должен невролог. При леченим вертеброгенной люмбалгии часто используются лекарственные способы воздействия в сочетании с местными, мануальными, физиотерапией и лечебной гимнастикой.
Главная задача — нейтрализация воспаления, уменьшение боли.
Для этого зачастую применяют нестероидные противовоспалительные средства (диклофенак, мелоксикам).
В первые дни лучше использовать инъекционные препараты. Обычно противовоспалительное лечение продолжается до 15 дней, при сохранении болей используют средства центрального обезболивания (катадолон, тебантин, финлепсин).
Также необходимо снизить степень напряжения мышц, либо посредством препаратов миорелаксантов, либо, при небольшой выраженности проявлений – местными препаратами, массажем и ЛФК.
В качестве местных средств применяются разные мази и гели, пластыри. Можно делать компрессы с лекарствами (димексид).
Препаратами выбора при любалгии являются нестероидные средства, которые помогают нейтрализовать боль и отек корешков. Они могут прописываться в виде таблеток, уколов, свечей.
Чаще всего прописывают диклофенак в мышцу 1 раз в сутки 3-5 дней. К подобным препаратам относятся кеторолак; ксефокам; мовалис.
Дополнительно стоит использовать венотонирующие и ангиопротекторные средства. Он снимает отек, воспаление и боль. Также хорошо применять препараты, восстанавливающие кровоток — никотиновую кислоту, пентоксифиллин и др.
Оправдано использование мазей с согревающим (финалгон) и обезболивающим действием (мазь диклофенак, гель кетонал, найз гель). Согревающие мази помогают улучшению кровотока и имеют согревающее и отвлекающее действие. Мази и гели с обезболивающим действием помогают местно снять боль и отек.
Если причина боли — проблемы с дисками, остеохондроз, то стоит использовать хондропротекторы, которые восстанавливают хрящевую ткань (мукосат; алфлутоп). Их применяют курсами инъекций с последующим потреблением таблетированных форм в продолжение месяца.
Народные средства, используемые для лечения нарушения, также помогают нейтрализовать боль, но причину болезни они не устраняют. Для облегчения состояния больных применяют такие способы:
- Растирание соком алоэ. Соком растирают больное место трижды в день.
- Компрессы с листьями хрена. Свежие листья моются, просушиваются, обдаются кипятком. Накладывают их на поясницу и укутывают шерстяным платком. Такие процедуры лучше выполнять на ночь.
- Растирания свиным жиром также имеют согревающее действие. После процедуры рекомендуют обернуть больное место теплым платком.
- Аппликации из озокерита. Разогретый состав накладывают на поясницу и укутывают теплым до остывания. Эту манипуляцию осуществляют 1 раз в день 10 дней. Но тепловые процедуры нельзя проводить людям с воспалением и злокачественными образованиями, которые находятся в малом тазу или брюшине.
Массаж при нарушении даст возможность снять напряжение мышц и восстановить кровообращение, уменьшая болевой синдром. Также достойна внимания и мануальная терапия, благоприятствующая устранению ущемления корешков.
Лечение
Лечение люмбоишиалгии должно проходить под наблюдением врача-невролога. Основу терапии составляет снятие острой боли и лечение основной патологии, вызвавшей болевой синдром.
Острый период длится примерно 2 недели и характеризуется приступами мучительной, простреливающей боли. В это время человеку важно соблюдать постельный режим, а передвигаться только по крайней необходимости и очень осторожно.
Для уменьшения отеков необходимо снизить потребление жидкости.
Курс медикаментозных препаратов при лечении люмбоишиалгии подбирается в зависимости от особенностей организма пациента, характера болевого синдрома и вызвавших его причин. Для облегчения состояния назначают:
- анальгетики (катадолон, лирика);
- нестероидные противовоспалительные препараты (ибупрофен, диклофенак, кетанол, мовалис, бруфен);
- напряжение мышц снимают спазмалитиками и миорелаксантами (мидокалм, сирдалуд);
- могут быть рекомендованы средства, способствующие лучшей циркуляции крови, а также курс витаминов группы В;
- нестерпимую боль купируют новокаиновыми блокадами или глюкокортикостероидами (дипроспан, гидрокортизон). Из наружных средств можно нанести на болезненную область диклак, фастум-гель.
При люмбоишиалгии неплохо зарекомендовал себя метод фармакопунктуры – инъекционное введение лекарства непосредственно в болевую точку. Процедура снижает отечность, восстанавливает нормальную циркуляцию крови, снимает спазмы мускулатуры и раздражение нервных корешков. Пациент начинает испытывать облегчение уже после первого сеанса.
- Потягиваться и поднимать поочередно руки во время глубокого вдоха и опускать их при выдохе (5-6 раз).
- Сгибать и разгибать стопы (5-6 раз).
- Раздвигать в стороны и сводить вместе согнутые в ногах колени (8-10 раз).
- Выпрямлять и сгибать ноги в коленях, прижимая пятки к поверхности кровати (5-6 раз).
При улучшении состояния можно усложнить упражнения и выполнять их сидя или стоя.
После снятия болевого синдрома, когда человек способен безболезненно передвигаться, ему назначают сеансы лечебной физкультуры, специальной гимнастики для позвоночника, массажа, рефлексотерапии, физиопроцедур (магнитное воздействие, сеансы УВЧ и др.).
Лечение хронической формы люмбоишиалгии направлено на снижение нагрузки на пояснично-крестцовую область позвоночника, тазобедренные суставы, укрепление мышц спины. Оно включает лечебную физкультуру, массаж, физиотерапию.
Если люмбоишиалгия вызвана серьезными повреждениями позвоночника, медикаментозное лечение малоэффективно. В этом случае требуется оперативное вмешательство.
В частности, применяется дискэктомия (удаление диска). После хирургической операции (классическим способом или методом эндоскопии) пациенту назначается индивидуальный курс восстановительной терапии.
Народное лечение
Лечение люмбоишиалгии в домашних условиях народными методами следует проводить только после рекомендаций лечащего врача.
- Втирать в болезненные зоны барсучий жир, раствор растительного масла с нашатырным спиртом (соотношение 2:1).
- Прикладывать на воспаленные участки кашицу из протертой черной редьки, компрессы из спиртовой настойки березовых почек.
- Использовать согревающие пластыри.
- Носить пояс из собачьей шерсти.
Прогноз по люмбоишиалгии, в целом, благоприятный, если пациент своевременно посетит врача и начнет лечение основного заболевания. Однако не стоит пренебрегать мерами профилактики, которые помогут предотвратить это неприятное явление.
Не следует проводить лечение люмбоишиалгии самостоятельно, это должен делать врач-невролог.
При острой фазе заболевание больной должен соблюдать постельный режим и за ним требуется тщательный уход. Нужно подобрать упругий матрас и больному нельзя делать резкие движения, а поворачиваться следует с осторожностью.
Острая фаза заболевания длиться на протяжении двух недель и обуславливает рядом стреляющей и жгучей боли. Чтобы облегчить боль в лечение люмбоишиалгии добавляют анальгетики, но кроме них назначают нестероидные противовоспалительные медикаменты, такие как новалис и бруфен.
После того как острая боль будет купирована и больной сможет двигаться назначают специальные упражнения:
 Упражнения можно делать прямо в кровати в положении лежа.
Упражнения можно делать прямо в кровати в положении лежа.- Во время глубокого вдоха необходимо потянуться и в это же время поднять руку вверх, а при выдохе опустить. Нужно выполнять это упражнение по 5 раз на каждую руку.
- Стопы можно сгибать и разгибать, пальцы ног должны двигаться туда и обратно. Выполняется также по 5 раз.
- Ноги согнуть в коленях, а затем развести их в разные стороны и свести их обратно. Упражнение проделать 10 раз.
- Ноги выпрямить, а потом согнуть в колене, но чтобы пятка оставалась на кровати. Проделать по 5 раз на каждую ногу.
- Если больной идет на выздоровление, то упражнения усложняются и выполняются в положении сидя.
Лечение вертеброгенной люмбоишиалгии хронической формы требует индивидуального подхода. В первую очередь необходимо укрепить мышцы позвоночника, снизить нагрузки. Такое лечение обычно обходиться без медикаментов, а с использованием физиотерапии.
Пациентам требуется лечебная гимнастика, массаж и мануальная терапия. Естественно, лечебную гимнастику проводят дома, но если есть возможность, то лучше всего делать упражнения под наблюдением врача в больнице.
Если причиной заболевания является сдавливание спинного мозга, сильная травма позвоночника или грыжа, то медикаментозное лечение в таком случае не помогает, и пациента отправляют на операцию. Во время оперативного вмешательства удаляют диск или проделывают другую коррекцию. После этого больному назначают лечение.
Естественно, многие больные люмбоишиалгии хотят лечиться дома, но самолечение способно усугубить ситуацию, потому что с позвоночником лучше не шутить, иначе это может обернуться серьезными последствиями.
Но можно при лечении воспользоваться народными средствами. Больные участки можно протирать барсучьим жиром, а также делать компрессы из настойки березовых почек. Кроме этого, согревающие пластыри улучшат состояние, а хвойные ванны облегчат боль. Также можно на пояснице носить пояс из собачьей шерсти и делать примочки из черной редьки.
Поскольку синдром болей в пояснице и ноге способны вызывать самые разные заболевания, лечение у каждого пациента будет иметь индивидуальный характер. Объединяет многочисленные схемы терапии комплексный подход. Это значит, что в лечении используются различные методы и процедуры:
- Назначение медикаментозных средств в различных формах.
- Физиотерапия области поясницы.
- Массаж.
- Лечебная физкультура.
- Оперативные вмешательства.
- Санаторно-курортное лечение.
Эти и другие способы назначает лечащий врач после оценки состояния больного. Самостоятельно схему терапии менять нельзя.
Народные способы лечения крайне распространены в нашей стране. Природные рецепты применяются и для устранения симптомов люмбоишиалгии. Однако использование этих средств сопряжено с риском осложнений. Следует очень осторожно относиться к методам нетрадиционной медицины.
Общие мероприятия
При любом заболевании, вызывающем боли в пояснице и ноге, необходимо снизить влияние факторов риска. Это позволит исключить рецидивы болезни и облегчить общее состояние.
Влияние на факторы риска производится за счет общих мероприятий, которые способен осуществлять каждый пациент с болью в спине:
- Проводите больше времени в движении и на свежем воздухе.
- Измените рацион питания так, чтобы избавиться от лишнего веса.
- Избегайте простудных заболеваний, повторяющихся стрессов.
- Используйте ортопедические изделия – бандажи и пояса.
- Не напрягайте спину, ограничьте физические нагрузки на область поясницы.
- Применяйте закаливание, добавьте в пищу продукты, богатые витаминами.
- Принимайте витамины и микроэлементы в качестве добавок к пище.
Лечение люмбоишиалгии с помощью лекарственных средств, прежде всего, направлено на устранение симптомов. При некоторых заболеваниях назначаются патогенетические препараты, однако это возможно после полноценной диагностики.
Устранить симптом или снизить его проявления помогают такие лекарства:
- Нестероидные противовоспалительные препараты. НПВП уменьшают боль, отек и воспаление. Это приводит к улучшению общего состояния пациентов. Применяются в самых разнообразных формах.
- Предпочтительными являются местные средства, которые вызывают меньше побочных эффектов.
Миорелаксанты – расслабляют спазмированные мышцы спины. Уменьшают болевой синдром. - Блокады с анестетиками и кортикостероидами – применяются при остром и выраженном болевом синдроме. Невозможно использовать для длительного лечения.
- Местные раздражающие мази и гели, пластыри – эти средства влияют на выраженность боли, но не действуют на процесс воспаления.
- Витамины группы B – назначаются для поддержания обменных процессов в пораженных спинномозговых и седалищных нервах.
![]()
Возможно использование и некоторых других средств, однако не все из них показаны при разных причинах люмбоишиалгии.
Физиотерапия
Лечение боли в пояснице и ноге возможно с помощью физического воздействия. Для этого используются:
- Электрофорез.
- УВЧ-терапия.
- Грязелечение.
- Магнитотерапия.
- Электромиостимуляция.
- Ультразвук.
- Лазерное лечение.
Упражнения
Люмбоишиалгия: лечение (эффективные препараты)
Народная медицина предлагает симптоматическое лечение при люмбалгии. Это позволяет снизить отечность и воспаление, уменьшить боли, однако ликвидировать причину заболевания народными средствами не получится.
Растирания проводятся с использованием сока молодого алоэ или свиного жира. Чтобы закрепить согревающий эффект, необходимо обязательное утепление поясницы после процедуры.
Для растираний в свиной жир можно добавить сбор из следующих растений:
- одуванчик (корень);
- алтей;
- хвощ полевой;
- тысячелистник;
- лаванда.
Взять указанные травы в равных долях, измельчить и перемешать. Заварить кипятком (0,5 ст.), настоять и процедить. Добавить в 150 г свиного жира и использовать для растираний.
Для согревающих компрессов используются листья хрена. Их необходимо предварительно вымыть проточной водой, обсушить и немного обдать крутым кипятком. Подготовленные листья накладываются на болезненную область перед сном. Для утепления используется платок или шарф из натуральной шерсти. Утром компресс нужно снять.
Хорошее средство для лечения спины — смола хвойных пород дерева; лучше сосновая или кедровая. Чтобы приготовить из нее целебную смесь, нужно добавить 1 ст.л. смолы в 1 ст. (200 мл) растительного масла (лучше использовать оливковое).
Тщательно перемешать. Для аппликации нужно нанести средство на салфетку из льняной или хлопковой ткани. Покрыть ею место локализации болей и зафиксировать. Через сутки сменить. Курс лечения составляет 10 дней.
Озокерит, или горный воск, необходимо разогреть. Затем из него делают аппликацию на область поясницы. Чтобы замедлить остывание воска и усилить полезный эффект, необходимо лечь под одеяло. Когда озокерит остынет, его удаляют. Поясницу укутывают платком или шарфом.
Вот наиболее проверенные и действенные из них:
- Мовалис — противовоспалительный нестероидный препарат с анальгезирующим эффектом.
 Выпускается в форме таблеток и ампул для инъекций (внутримышечных). При острой боли назначается обычно внутримышечное введение лекарства, а затем можно перейти на таблетки. Дозировка составляет 7,5-15 мг в сутки.
Выпускается в форме таблеток и ампул для инъекций (внутримышечных). При острой боли назначается обычно внутримышечное введение лекарства, а затем можно перейти на таблетки. Дозировка составляет 7,5-15 мг в сутки. - Бруфен — нестероидный препарат, обладающий противовоспалительным и обезболивающим действием. Выпускается в нескольких формах: таблетки, капсулы с пролонгированным действием, ректальные свечи, крем в тубах (втирается в больное место). Имеет некоторые противопоказания: язва желудка, астма, беременность, ринит, крапивница, почечная и печеночная недостаточность, заболевания сердца.
- Сирдалуд — миорелаксант, влияющий на скелетную мускулатуру. Воздействие происходит на уровне промежуточных спинномозговых нейронов, снижает мышечный тонус (клонические судороги и спазмы) и дает обезболивающий эффект. Назначается обычно в виде инъекций или таблеток трижды в сутки (до 6 мг в сутки). Противопоказания: нарушения функций печени, индивидуальная чувствительность, беременность.
- Мидокалм в виде раствора для инъекций — миорелаксант центрального действия, снимающий мышечные спазмы. Вводится внутримышечно дважды в день по 100 мг. Противопоказан детям, беременным и взрослым с аллергическими проявлениями.
- Лазикс (фуросемид) — раствор для инъекций, высокоактивный диауретик, применяется в терапии для снижения отеков, дозировка и длительность приема назначается лечащим врачом. Противопоказания: почечная недостаточность, гиперчувствительность к препарату и сульфаниламидам, обезвоживание, беременность.
- Дипроспан, гидрокортизон — кортикостероидные препараты, оказывающие противовоспалительное, иммунодепрессивное действие, регулируют обмен веществ. Применяются в виде внутримышечных, внутри- и околосуставных, внутритканевых инъекций. Обычно сочетают с применением лидокаина, как обезболивающего препарата. Имеют много побочных реакций, поэтому могут применяться только по назначению и под наблюдением врача.

- Фенозепам (таблетки) — транквилизатор, успокоительное средство при состояниях страха и эмоционального напряжения, расстройствах сна и др. психоневрологических проявлениях. Противопоказания: детский возраст, беременность, глаукома, миастения и др.
- Реланиум — оказывает успокаивающее действие при ощущениях тревоги и нервных возбуждениях, вводится внутримышечно или внутривенно, имеет противопоказания: младенческий возраст, беременность, миастения, глаукома, состояние алкогольного опьянения, дыхательная недостаточность и др.
- Трентал (таблетки и раствор для инъекций) — применяется при нарушениях кровообращения в артериальных сосудах нижних конечностей и др. болезнях, противопоказания: различные кровотечения, геморрагический инсульт, период беременности и кормления ребенка.
- Актовегин-гель —средство для лечения ран и язв, применяется местно: втирается в кожу, а сверху ставится компресс с мазью 1 раз в сутки.
- Диклак-гель — нестероидное противовоспалительное средство, содержащее диклофенак натрия, обладает местным противовоспалительным, обезболивающим действием, позволяет снизить боль и увеличить подвижность больных суставов. Наносится на больное место 2-3 р. в день.
- Фастум-гель — содержит кетопрофен, противовоспалительный препарат, уменьшающий воспаления в суставах, мышцах и сухожилиях, не вызывает привыкания. Применяется 1-2 р. в день.
Максимальная суточная доза перечисленных лекарств не должна превышаться, чтобы не допустить появление побочных реакций (аллергия и даже анафилактический шок, расстройства нервной и пищеварительной систем). Например, доза Мовалиса, которую нельзя превышать, составляет 15 мг.
Медикаментозная терапия
Лечение синдрома люмбоишиалгии имеет комплексный характер. Больному предписывается ношение специального корсета и рекомендуется отдых на ортопедическом матрасе (жестком и упругом).
Человек, испытывающий острую боль, нуждается в полном покое в течение 2-х недель. В это время курсом назначаются препараты различного действия.
- Обезболивающие. Применяются в виде уколов или таблеток. В основном это нестероидные противовоспалительные лекарственные средства, например, «Мовалис». Врач может назначить и ненаркотические анальгетики, например, «Катадолон».
- Миорелаксанты, назначаемые для купирования спазмов мышц, например, «Микадолм».
- Мочегонные. Лекарственными средствами подобного действия препятствуют отеку нервных стволов. Среди таких медикаментов можно выделить «Лазикс».
- Медикаменты, обеспечивающие седативный эффект. Например, «Реланиум».
- Мази и кремы местного действия, купирующие болевой синдром. Среди них можно выделить «Фастум-гель» и «Диклак».
- Активирующие кровоток препараты.
- Витамины группы B. Полезны для восстановления мышечной ткани и активизации проводящей способности нервов. Например, препарат «Мильгамма».
- В некоторых случаях в область позвоночника ставится новокаиновая блокада. При невыносимых болях применяются блокады, содержащие глюкокортикостероиды.
Иглоукалывание
Учитывая причину заболевания и имеющиеся противопоказания, лечащий врач может подобрать физиотерапию. Среди процедур, имеющих выраженный положительный эффект, выделяют:
- иглоукалывание;
- электрофорез с применением лекарств;
- парафинотерапию;
- ультравысокочастотную терапию;
- массажи;
- микротоки;
- магнитотерапию.
Механизм развития
- невропатическая, при которой боль развивается вследствие сдавливания нервных корешков;
- мышечно-скелетная, которая формируется на основе патологий опорно-двигательного аппарата, в частности — позвоночного столба и нижних конечностей. Кроме того, к этой же категории относится дискогенная люмбоишиалгия и хамстринг-синдром;
- смешанная – сюда относятся сочетания патологий разных анатомических структур и комбинация разных аномалий нижних конечностей, основанная на гетерогенном процессе;
- ангиопатическая – в данном случае болезненность появляется по причине поражения кровеносных сосудов нижних конечностей.
Наличие любой формы люмбоишиалгии требует обязательного проведения клинического, инструментального и лабораторного анализов. Такие исследования необходимы для выявления патологий кровеносных сосудов, расположенных в нижних конечностях и брюшной полости.
Кроме того, возможными причинами заболевания могут быть нарушения функциональности органов малого таза и брюшной полости, что также можно выявить с помощью описанных выше исследований.
Народная медицина
Лечение люмбоишиалгии в домашних условиях не должно становиться основным методом терапии. Однако некоторые народные способы станут полезным дополнением к основному курсу лечения:
- ношение теплого пояса, изготовленного из шерсти собак;
- ванны с добавлением хвойного отвара;
- растирание очага боли барсучьим жиром;
- наклеивание пластырей с согревающим эффектом;
- втирание смеси нашатырного спирта и растительного масла (1 к 2);
- компрессы с применением настоя березовых почек.

Ели болевой приступ случился в общественном месте, то такой способ не подойдет, поэтому единственным вариантом будет прием обезболивающих лекарства. Даже при снятии боли обязательно нужно будет обратиться к неврологу за консультацией и дальнейшими рекомендациями по лечению.
Полезная статья сайта: Как вызвать месячные при задержке. Все способы и средства.
В стадии хронической люмбоишиалгии рекомендуется делать лечебную физкультуру.
Ее целю является:
- Растяжение мышц ног и спины;
- Растяжение позвоночника;
- Комплекс упражнений для увеличения подвижности позвоночника, поясничной области и суставов нижних конечностей;
- Занятия на спецснарядах и йога.
После снижения острой боли можно делать комплекс ЛФК.

Он состоит из таких упражнений:
- Упражнения делаются в положении лежа (на полу или в кровати);
- Сделать глубокий вдох, поднять одну руку вверх и как бы потянуться, при выдохе поднятую руку положить назад (5 раз для каждой руки);
- Сгинать-разгинать колени и разводить-сводить в стороны (8-10 раз);
- Сгинать-разгинать стопы таким образом, чтобы тянуть на себя пальцы ног (5 раз для каждой ноги);
- В положении выпрямленных ног, поочередно сгибать в колене одну ногу, причем пятку не отрывать от поверхности (5 раз).
Гомеопатические средства также успешно используются при лечении, они помогают активизации процессор саморегуляции организма больного.
Очень
«Траумель-Т» и «Цель-Т», помогающие уменьшить воспаление в зоне появления болей, улучшить кровоток и процессы обмена веществ, за счет содержания хондропротекторов эти лекарства способствуют восстановлению костей и хрящевых тканей.
Народные средства
Народные способы снятия болевого синдрома:
- Ношение согревающего пояса из собачьей или другой шерсти;
- Лечебная ванна с отваром из хвои сосны;
- Использование барсучьего жира для растирания болевой зоны;
- Согревающие пластыри различных видов;
- Компресс, пропитанный настоем из почек березы;
- Втирание в болезненное место смеси из нашатыря и подсолнечного масла (в пропорции 1:2);
- Примочки с тертым хреном или черной редькой.

Для успешного лечения люмбоишиалгии большое значение имеет своевременное обращение к специалистам, позволяющее снять боли при острой форме заболевания, а затем продолжить лечение, которое по прогнозам врачей на 90% успешное и благоприятное.
Крепкого вам здоровья и всего самого наилучшего!
Опасные последствия

Без надлежащего лечения патологические изменения в организме, вызванные вертебральной люмбалгией, постепенно интенсифицируются. Пораженные области будут расширяются. В итоге могут возникнуть такие осложнения, как:
- постоянные сильные боли;
- радикулит пояснично-крестцового отдела;
- паралич конечностей;
- общая обездвиженность;
- ишиас паралитической формы;
- деформация позвоночного столба и/или отдельных дисков.
Избежать вышеуказанных патологий поможет своевременное обращение к врачу и доскональное прохождение предписанного лечебного курса.
Причины развития патологии
Патогенез нарушения следующий: боль возникает при раздражении нервов из-за сдавливания, повреждения, воспаления. Болевые ощущения могут усиливаться, когда мышца в зоне поражения напряжена, нарушено ее питание, возникают узлы и бугорки.
Причины по которым возникает люмбоишиалгия:
- остеохондроз позвоночника;
- артроз позвоночного диска;
- остеопороз позвоночника и костей таза;
- сколиоз, спондилит;
- врожденные поражения позвонков;
- опухоли, абсцессы в районе поясницы;
- опухоли внутренних органов;
- болезни крупных сосудов, вызывающие нарушение кровотока в пояснице;
- поражение мышц, бедренного сустава;
- травмы поясницы;
- осложнения после операции;
- неудачные инъекции в эпидуральную область;
- ревматизм;
- тяжелые инфекции с поражением нервных стволов;
- люмбоишиалгия без конкретной причины.
Факторы, вызывающие появление синдрома:
- дегенеративные возрастные изменения в позвоночнике,
- ожирение;
- беременность;
- частый стресс;
- депрессии;
- проблемы с осанкой;
- занятия тяжелым трудом;
- переохлаждения.
- остеохондрозом;
- грыжей позвоночного диска;
- нестабильностью позвонков поясницы;
- искривлениями позвоночника;
- повреждением позвоночного столба.
- мышечные нарушения;
- микротравмы, вынужденные позы;
- инфекции и интоксикации;
- болезни внутренних органов;
- плоскостопие, варусные и вальгусные изменения, нарушающие походку;
- психогенный фактор.
Боли в поясничном отделе могут появиться в результате:
- переохлаждения;
- резкого движения или нахождения в неудобной позе;
- травм;
- поднятия тяжестей;
- тяжелого физического труда;
- стрессов;
- гиподинамии (неподвижного или малоподвижного образа жизни);
- ожирения;
- больших нагрузок на позвоночник во время занятий спортом;
- плоскостопия;
- активного роста организма в период полового созревания.
Возникновение вертеброгенной люмбалгии обусловлено наличием следующих патологических состояний:
- Остеохондроз.
- Межпозвонковая грыжа.
- Спазмы мышц.
- Гиперлордоз.
- Воспаление связок позвоночного столба.
- Нестабильность позвонков.
- Сколиоз, кифосколиоз.
- Травмы позвоночника.
- Инфекционные заболевания позвоночного столба.
Факторами, влияющими на развитие вертеброгенной люмбалгии могут быть:
- Ушибы и повреждения поясничного отдела позвоночника, падения, приводящие к смещениям и патологиям тканей, резкие движения;
- Регулярные физические переутомления;
- Работа в неудобной для позвоночника позе:
- Переохлаждения;
- Острые респираторные заболевания;
- Обострения фокальных (скрытых) инфекционных болезней;
- Нестабильный и активный рост организма в период полового созревания подростков;
- Мышечные спазмы;
- Поясничные остеохондрозы;
- Плоскостопие;

Неправильное или недостаточное лечение болезни может приводить к обострению заболевания и развитию таких последствий, как межпозвоночные грыжи и смещения позвонков.
А вы знаете, какие можно применять таблетки от головокружения при остеохондрозе? Причины появления головокружений.
О методах лечения невралгии грудного отдела можно ознакомиться здесь.
Вертеброгенная люмбалгия начинается вследствие защемления нервных окончаний спинного мозга. Основные причины этого заболевания:
- сколиоз;
- резкие наклонные движения;
- протрузия (выпячивание) позвоночного диска;
- спондилез;
- неосторожные повороты туловища;
- остеохондроз;
- травмы позвоночного столба в пояснично-крестцовой зоне;
- артрит и/или артроз межпозвоночных хрящей и других тканей;
- остеопороз;
- смещение позвонков в области поясницы;
- грыжа межпозвоночного диска;
- чрезмерные физические нагрузки;
- позвонковые новообразования — опухоли;
- поднятие и перенос груза, имеющего значительный вес;
- гиподинамия;
- сильное переохлаждение;
- сильное перенапряжение ЦНС;
- возрастная деструкция позвоночного столба.
При повышении или понижении мышечного тонуса может начаться люмбалгия с мышечно-тоническим синдромом. Гипертонус разгибающих мышц вызывает падение тонуса в сгибающих мышцах.
У будущей мамы вертеброгенная люмбалгия может развиться на поздних сроках беременности. Особенно если плод очень крупный. В группу риска попадают, как правило, женщины с малоразвитыми мышцами спины.
Больной может обратиться за помощью к врачу, если при неосторожном движении боль отдается в ноги и длится несколько дней. Также существует еще несколько причин боли:
- депрессия и стрессовые ситуации способны вызвать этот недуг;
- при беременности или ожирении происходит изменение осанки, что влияет на нервные окончания;
- люмбоишиалгию может вызвать остеоартроз;
- болезнь способна появляться у пациентов с позвоночной грыжей;
 не стоит резко переходить на занятия тяжелыми видами спорта, следует начинать с небольшой разминки;
не стоит резко переходить на занятия тяжелыми видами спорта, следует начинать с небольшой разминки;- заболевание диагностируется у людей старше 30 лет;
- опухоли в органах малого таза;
- любые изменения в кровеносных сосудах поясничном отделе.
Такое сборное понятие, как люмбоишиалгия, имеет множество причин возникновения. Симптомы этой патологии могут беспокоить людей при следующих состояниях:
- Остеохондроз поясничного отдела позвоночника – наиболее частая причина люмбоишиалгии.
- Межпозвоночная грыжа – осложнение остеохондроза.
- Спондилоартроз позвоночника в поясничном отделе.
- Патологический лордоз поясничного отдела.
- Сколиоз 3 и 4 стадии.
- Туберкулез позвоночника.
- Спондилоартриты аутоиммунной и инфекционной природы.
- Фибромиалгия.
- Синдром Гийена-Барре.
- Опухоли и метастазы в области поясничного отдела.
- Спондилолистез.
- Спондилез.
- Болезнь Бехтерева.
- Псориатический спондилоартрит.
Эти болезни могут сопровождаться характерными клиническими проявлениями. Однако, чтобы люмбоишиалгия дала о себе знать, необходимо влияние некоторых провоцирующих факторов:
- Тяжелая физическая работа.
- Длительная поза с напряжением поясницы.
- Резкое движение с вовлечением тканей поясничного отдела.
- Пожилой возраст.
- Частый и тяжелый стресс.
- Лишний вес.
- Спортивные нагрузки.
- Инфекционные заболевания.
- Переохлаждение.
- Беременность.
В результате действия перечисленных факторов запускается механизм формирования характерной боли в пояснице и в ноге справа или слева.
Патогенез патологии следующий: болевой синдром появляется при раздражении нервов в результате их сдавливания, травмирования, воспаления.
Болевые импульсы могут усиливаться, когда мышечная ткань в зоне поражения становится напряженной, нарушается ее питание, появляются узлы и бугорки.
Наиболее часто причиной возникновения люмбаго с ишиасом становятся:
- Остеохондроз позвоночника и стадии его прогрессирования – дисфункция отдельных сегментов, грыжи и протрузии дисков, формирование костных остеофитов.
- Артроз межпозвоночного диска.
- Остеопороз позвоночника и тазовых костей.
- Сколиоз, спондилит позвоночника.
- Врожденные аномалии позвонков.
- Опухоли, абсцессы в области поясницы.
- Заболевания внутренних органов, чаще – связанные с опухолевыми процессами.
- Болезни, затрагивающие крупные сосуды, приводящие к нарушению кровообращения в зоне поясницы.
- Поражение мышц, тазобедренного сустава.
- Травмы поясницы или тазобедренного сустава, послеоперационные осложнения, неудачные инъекции в эпидуральное пространство.
- Ревматизм, системные патологии соединительной ткани.
- Тяжелые инфекционные заболевания с поражением нервных стволов.
- Идиопатическая люмбоишиалгия (без определенной причины).
- дегенеративные возрастные процессы в позвоночнике, пожилой возраст;
- ожирение;
- беременность, особенно – многоплодная;
- частые стрессы, депрессии;
- нарушения осанки;
- занятия тяжелым трудом;
- переохлаждения.
Чаще всего первые приступы возникают на фоне прогрессирования остеохондроза. Острый синдром люмбаго с ишиасом выражен очень резко, хронические явления – более смазано, периодически активизируясь и затухая.
Основные симптомы люмбоишиалгии:
- сильная, постепенно или быстро нарастающая боль в пояснице (острая, простреливающая, жгущая, пульсирующая);
- распространение боли на одну или обе ягодицы, ноги до внутренней стороны коленных суставов или ниже – до пятки через икроножную мышцу;
- локализация болей – внутри мышц, редко – ближе к поверхности кожи; ощущение жара, сменяющееся ознобом;
- иногда – повышение температуры тела;
- кожный зуд по ходу нерва;
- ограничение подвижности поясницы;
- бледность кожных покровов, их «мраморность», холодность;
- усиление болей при попытке сменить положение (часто человеку приходится замирать в неудобной позе – выгнув спину назад или вперед), при наступании на ногу;
- в тяжелых случаях – потеря контроля над мочеиспусканием, дефекацией.
Продолжительность приступа правосторонней или левосторонней люмбоишиалгии может варьировать от пары минут до 24 и более часов. Нередко дискомфорт исчезает спонтанно, как и начинается.
Повторение приступа может произойти быстро (например, в тот же день) или не появляться месяцами.
Методы обследования пациента при подозрении на люмбаго с ишиасом:
- Рентгенография позвоночника.
- МРТ или КТ позвоночника, тазобедренного сустава, сосудов.
- Денситометрия.
- УЗИ, МРТ органов брюшины.
- Анализы крови на маркеры инфекционных и аутоиммунных заболеваний (например, ревматоидный фактор).

Спровоцировать возникновение сильнейших болевых ощущений в результате раздражения корешков седалищного нерва может резкое неловкое движение, поднятие тяжестей или нахождение тела в неудобной позе на протяжении длительного времени.А также причинами люмбоишилгии могут стать:
- травмы позвоночника;
- протрузия (выпячивание) дисков или межпозвоночные грыжи;
- смещение позвонков;
- поясничный спондилоартроз;
- остеопороз;
- заболевания мышц и фасций (оболочек мышц, сухожилий, сосудисто-нервных пучков);
- деформирующий остеоартроз тазобедренного сустава;
- болезни сосудов, обеспечивающих кровоснабжение поясничного отдела;
- заболевания внутренних органов;
- инфекции, поражающие нервные волокна;
- патологии подвздошно-крестцового сочленения;
- беременность;
- избыточный вес;
- переохлаждение поясницы.
При патологиях опорно-двигательного аппарата различного происхождения люмбоишиалгия наблюдается в 20-30% случаев.
Основные причины люмбоишиалгии – неловкое движение, либо поднятие слишком тяжелых предметов. Однако спровоцировать возникновение такого нарушения способны также:
- постоянные стрессы и депрессии;
- грыжа позвоночного диска;
- тяжелый физический труд или некоторые виды спорта;
- возраст после тридцати лет;
- деформирующий остеоартроз;
- нарушения осанки вследствие беременности или лишнего веса, которые смещают центр тяжести тела.
Профилактика люмбоишиалгии
- не откладывать лечение различных заболеваний позвоночника и сосудов;
- постараться не травмировать позвоночник, не переохлаждать организм, в особенности поясничный отдел;
- не увлекаться ношением высоких каблуков;
- не стоит понимать большой груз, наклонившись, лучше всего это делать приседая. А еще лучше не стоит поднимать слишком тяжелый груз;
- при долгом сидячем положении следует делать перерыв, при этом следует размять спину и ноги. Стул нужно выбрать с подлокотниками и спинкой, которая регулируется, чтобы нагрузка на спину не была слишком сильной;
- если вы все время находитесь за рулем, то также следует делать остановку и выходить из машины, чтобы размяться;
- следует запомнить, что алкоголь и курение способны снижать сопротивление организма к разному роду инфекциям;
- при диагностировании хронической люмбоишиалгии следует все время проходить лечение в санатории;
- постоянно проводите осмотр у невролога, ортопеда и невропатолога.
Боль в пояснице является серьезным признаком, на который следует сразу обращать внимание и обратиться к врачу. Лечение является длительным процессом и не всегда способно принести действенный результат, особенно при его затягивании. А своевременное предупреждение поможет избавиться от неприятных сюрпризов.
В случаях, когда нагрузки на позвоночник не избежать, необходимо соблюдать несложные правила, которые минимизируют риск возникновения синдрома люмбоишиалгии.
- Тяжелые предметы следует поднимать чуть приседая.
- При сидячей работе рекомендуется организовывать десятиминутные перерывы через каждый час. У рабочего стула должны быть подлокотники, жесткая, анатомическая спинка. Для поддержания спины в ровном вертикальном положении можно подложить под поясницу валик.
- При длительной поездке за рулем необходимо каждый час останавливаться и выходить из транспортного средства, чтобы пройтись и размять ноги и спину.
- Перед выполнением тяжелой физической работы следует надевать специальный ортопедический корсет, поддерживающий позвоночник и мышцы спины.
Наилучшей профилактикой возникновения повторных приступов люмбоишиалгии является выполнение лечебной гимнастики, курсов массажа и соблюдение мер предосторожности при нагрузках на позвоночник.
:
Затурина Ольга Владимировна, невролог, гирудотерапевт.
Стаж 17 лет.
Для того чтобы предупредить появление боли в спине и пояснице, необходимо соблюдать следующие рекомендации:
- отказаться от подъема тяжестей;
- лечить плоскостопие;
- не сидеть подолгу в одной позе;
- вести подвижный образ жизни;
- отказаться от экстремальных видов спорта;
- предупреждать травмы позвоночника;
- отказаться от алкоголя и сигарет;
- укреплять мышцы спины;
- делать зарядку по утрам;
- своевременно лечить инфекционные заболевания;
- перед выполнением упражнений делать разминку;
- осуществлять коррекцию нарушений осанки;
- нормализовать массу тела;
- правильно питаться;
- спать на спине.
В целях профилактики заболеваний позвоночника следует вести здоровый образ жизни. Полезны плавание, пешие прогулки и гимнастические упражнения. Укрепить позвоночник можно, если периодически подтягиваться на турнире, использовать экспандер и отжиматься. При появлении боли или других жалоб нужно посещать врача.

Таким образом, вертеброгенная люмбоишиалгия развивается на фоне заболеваний позвоночника. Данное состояние не представляет большой опасности. При своевременном лечении наступает выздоровление.
Которая иррадирует (отдает) в одну или обе ноги. В основном она распространяется по ягодице, а также по задненаружной поверхности ноги, не достигая при этом пальцев ног.
При этом заболевании в процесс вовлечены спинномозговые корешки, в частности седалищный нерв.
Боль может иметь различный характер, однако чаще всего это жгучая, ноющая, нарастающая боль. Распространяется она в основном по ходу седалищного нерва. При этом у больного появляется ощущение жара или зябкости.
Обычно возникновение боли происходит внезапно, при поднятии тяжести, при травме или из-за резкого неловкого движения. Но существуют факторы, предрасполагающие к люмбоишиалгии. Основные из них: возраст более 30 лет, стресс, депрессия, низкий болевой порог, беременность, неправильная осанка, деформирующий остеоартроз, тяжелый физический труд, избыточный вес.
Одна из наиболее частых причин люмбоишиалгиии – грыжа или, как пишут некоторые авторы, выпадение межпозвоночного диска в поясничном отделе позвоночника. Надо отметить, что термин «выпадение диска» является ошибочным, поэтому говорят грыжа диска или протрузия .

Люмбоишиалгия – это гетерогенный клинический феномен (с точки зрения патобиомеханических и патофизиологических механизмов, лежащих в основе люмбоишиалгии). Он представляет из себя топически локализованную боль или другие неприятные ощущения, возникающие в области поясницы (по лат.
Люмбоишиалгия как клинический феномен не имеет специфичности. Она есть «клинически ориентирующее», «аналитически направляющее» проявление «патологии», свое специфическое атрибутивное значение приобретает в ходе «клинического анализа», который и побуждается фактом наличия люмбоишиалгии.
- Старайтесь долго не стоять, а если по каким-либо причинам это невозможно, периодически для переменного расслабления ног опирайтесь на стул
- Не носите высокие каблуки, оптимальная высота каблука должна быть 4-7 см
- Если Вы продолжительно работаете сидя (к примеру, за компьютером), позаботьтесь о том, чтобы у Вас был удобный стул с подлокотниками. У стула должны регулироваться: спинка – по оптимальному углу наклона, сидение – по высоте. Под поясницу подкладывайте валик. Колени должны находиться выше таза
- Совершая поездки на дальние расстояния, через каждый час пути рекомендуется совершать остановки, чтобы походить
- Не поднимайте тяжести
- Не курите
- Следите за своим весом
- Научитесь расслабляться, проходите периодические профилактические осмотры у своего лечащего врача
Типы люмбоишиалгии
Типы люмбоишиалгии в зависимости от этиопатогенетических механизмов:
- Мышечно-скелетная: болевой синдром (миофасциальный, артропатический, мышечно-тонический, периартропатический – тендопатия, лигаментопатия, бурситы) формируется из-за патологии различных структур опорно-двигательного аппарата позвоночного столба и пояса нижних конечностей. Отдельно рассматривается гамстринг-синдром и дискогенная люмбоишиалгия
- Невропатическая: болевой синдром (невралгический, нейрососудистый, нейродистрофический) формируется из-за компрессии (ирритации) нервных структур, которые иннервируют любые анатомические структуры пояса нижних конечностей. В результате появляются указанные невропатические синдромы
- Ангиопатическая: формирование болевого синдрома происходит из-за непосредственного поражения сосудов (вен и артерий) пояса нижних конечностей – подвздошной, бедренной, большеберцовой и окружающего их симпатического сплетения, а также в результате симптомной (болевой) ишемии анатомических структур пояса нижних конечностей, которая обусловлена функциональным и/или органическим поражением сосудов, что приводит к дефициту кровотока
- Смешанная, которая делится на сочетанную (обусловленную патологией различных анатомических структур пояса нижних конечностей, в основе патологии этиопатогенетически лежит единый процесс) и комбинированную (обусловленную патологией различных анатомических структур пояса нижних конечностей, в основе патологии этиопатогенетически лежит гетерогенный процесс). В рамках «смешанной» категории следует отдельно указать на возможность появления, вследствие патологии органов малого таза и органов брюшной полости, сочетанной или комбинированной люмбоишиалгии
Формы люмбоишиалгии
Чаще всего встречается люмбоишиалгия, имеющая четыре формы:
- мышечно-скелетная (в т.ч. миофасциальная, мышечно-тоническая, артрогенная);
- нейрососудистая;
- нейродистрофическая;
- невропатическая (обычно возникает вследствие радикулопатии).
Чтобы не пришлось лечить люмбоишиалгию, необходимо вовремя заняться профилактикой поясничных болей.
- Избавиться от лишней массы тела.
- Своевременно диагностировать и лечить патологии позвоночного столба, суставов и сосудов.
- Не курить.
- Избегать положений тела, доставляющих дискомфорт.
- Сидеть на удобной мебели.
- Не перетруждаться.
- В распорядок дня должна быть включена регулярная гимнастика.
- Избегание травм позвоночника и переохлаждений, особенно в области поясницы.
- Своевременное лечение заболеваний суставов, кровеносных сосудов, позвоночника.
- Не стоит носить обувь на высоком каблуке.
- Также желательно избегать подъема тяжестей, особенно из наклона, лучше присесть.
- Нужно следить за собственной осанкой и контролировать массу тела.
- В случае необходимости поездки за рулем нужно делать остановку каждый час, размяться и пройтись.
- Помните: алкоголь и курение снижают сопротивляемость организма к различным инфекционным заболеваниям.
- При наличии хронической люмбоишиалгии рекомендуется проходить регулярное санитарно-курортное лечение.
- Также стоит регулярно проходить профосмотры у ортопеда, невропатолога и невролога.
- При сидячей работе нужно каждый час делать 5-10-минутный перерыв, в котором проводить разминку спины и ног. Стул должен иметь подлокотники и регулируемую спинку для снижения нагрузки на спину.
Сберечь здоровье спины помогает образ жизни, упреждение переохлаждений и резких движений. Подъем тяжелого по возможности тоже должен быть исключен. Но главной мерой предупреждения является лечебная гимнастика.
Также в качестве упреждения болезни можно проходить массаж курсом.
Прогноз при отклонении зависит от причин, провоцирующих боли, при остром процессе и грамотном лечении прогноз позитивный, в случае органических поражений, повреждений и нарушений строения позвоночного столба прогноз негативный. Повреждения могут прогрессировать.
Меры профилактики люмбалгии направлены на предупреждение и предотвращение ситуаций, благоприятствующих появлению болей в поясничном отделе позвоночника. Необходимо избегать переохлаждений, стараться не делать резких движений, не поднимать тяжестей.
Симптомы и признаки люмбоишиалгии
Основным признаком нарушения является внезапно появляющаяся боль в пояснице. Она отдает в ногу или две ноги, ягодицы, пах, переднюю стенку брюшины или половые органы, в зависимости от того, каково ущемление — одно- или двухстороннее.
Боль стандартно возрастает при наименьшем движении, наклоне, или поднятии тяжелого. Болевой синдром бывает хроническим или подострым. Но следует различать боль при люмбалгии от болей в пояснице иной природы.
Раздражение нервных корешков в пояснице вызывает спазму сосудов и нарушение кровотока в ногах, особенно в стопе и голени, что и является причиной постоянного ощущения холода и зябкости в ногах.
- Тупые или жгучие, ноющие или простреливающие боли в пояснично-крестцовой зоне, распространяющиеся (иррадиирующие) в область бедер до коленной впадины, икроножных мышц или даже ступней.
- Усиление болей при попытке выпрямиться или сменить положение тела.
- Ограниченность движений (поворотов) в поясничном отделе.
- Возникновение трудностей при ходьбе, когда человек вынужден передвигаться с наклоненной вперед спиной, осторожно наступая на больную ногу, опасаясь усиления боли.
- Онемение ноги по протяженности седалищного нерва или его ветвей, ощущение мурашек.
- Ослабление тонуса мышц пораженной стороны, периодические судороги конечностей.
- Симптом «треножника», когда человек вынужден опираться на руки при сидении на стуле или поднимаясь из лежачего положения.
- Нарушение кровотока в конечностях, что становится причиной ощущения холода в ногах, изменения цвета кожного покрова и отечности голеностопа.
- В тяжелых случаях нарушения работы органов малого – дефекация или мочеиспускание.
К симптомам относятся:
- скованность движений в пояснице;
- увеличение боли при смене положения тела;
- «отдача» боли по ходу нерва при движениях;
- фиксация спины в положении, слегка согнутом вперед;
- из-за нарушения кровенаполнения изменение цвета и температуры кожи ног;
- боль, возникающая во время наступания на ногу.
Болезнь доброкачественного характера, а потому лечится довольно успешно.
При таких симптомах следует безотлагательно обратиться в медучреждение: боль в спине после повреждения, лихорадка, отек или покраснение области позвоночника, снижение чувствительности органов малого таза и ног, неподконтрольные мочеиспускание или дефекация.
Симптомы и признаки
Проявления различных заболеваний, которые сопровождаются описываемым синдромом, могут несколько отличаться. Однако ведущими симптомами практически всегда являются следующие:
- Боль в области поясничного отдела спины. В зависимости от характера болезни она может иметь воспалительный или механический ритм, но, как правило, усиливается после физической нагрузки.
- Боль по ходу седалищного нерва – по задней части бедра, в подколенной области, в различных отделах голени и стопы. Иногда боль беспокоит только в конкретной зоне ноги.
- Чувствительные нарушения – онемение, чувство «ползанья мурашек», зуда, покалывания на коже поясницы и в различных отделах нижней конечности.
- Вегетативные симптомы: похолодание, избыточная потливость кожи ноги и поясницы, выпадение волос в зоне иннервации пораженного нерва.
- Перемежающаяся хромота.
- Невозможность длительного стояния.
- Скованность в пояснице по утрам при воспалительных заболеваниях.
- Напряженные мышцы поясницы.
- Болезненность в области паравертебральных точек.
- Ослабление рефлексов седалищного нерва.
Эти проявления могут в той или иной степени присутствовать у больных с люмбоишиалгией. На выраженность симптомов влияют преимущественный механизм болезни и степень нарушения функции.
К симптомам люмбоишиалгии относятся:
- ограниченность движений в поясничном отделе,
- увеличение боли при перемене положения тела,
- «отдача» боли по ходу нерва, возникающая при движениях,
- фиксация спины в положении, слегка согнутом вперед,
- в связи с нарушением кровенаполнения изменение цвета и температуры кожных покровов нижних конечностей,
- боль при попытке наступить на ногу.
Заболевание люмбоишиалгия имеет доброкачественный характер, а потому лечится достаточно успешно. В основном оно проявляется при длительной физической нагрузке, возникающей чаще всего на фоне дегенеративного поражения позвоночника (остеохондроз).
Поэтому очень важно начинать лечение как можно раньше, не допуская прогрессирования процесса.
В первые дни при возникновении люмбоишиалгии должна быть ограничена физическая нагрузка, а также уменьшено количество выпиваемой жидкости для снижения отёка в районе межпозвонковых дисков. При этом показан прием противовоспалительных нестероидных препаратов.
При следующих симптомах необходимо немедленно обратиться в больницу: боль в спине после травмы, лихорадка, отек или покраснение в области позвоночника, ухудшение чувствительности органов малого таза и нижних конечностей, самопроизвольные мочеиспускание или дефекация.
Развитие болезни сопровождается следующими симптомами:
- вынужденным ограничением движений поясницы;
- нарастанием болевых ощущений при изменении положения тела;
- двигательная активность начинает сопровождаться болью, отдающей в седалищный нерв;
- человек фиксирует спину, слегка наклоняя ее вперед;
- бледностью кожного покрова и изменением температуры ног (из-за нарушенного кровенаполнения конечностей);
- болью, возникающей при опоре на стопу.

Могут возникнуть и другие симптомы люмбоишиалгии:
- резкая боль в области спины, возникшая из-за ее повреждения;
- лихорадка;
- снижение чувствительности ног;
- неконтролируемое мочеиспускание или дефекация;
- отек и покраснение в районе позвоночника.
Возникновение подобных симптомов – повод для незамедлительного обращения в медицинское учреждение.
Ее признаки:
- Боли в пояснице, продолжающиеся очень долго, иногда несколько лет;
- Одновременные боли в пояснице и ногах;
- Сильное поражение суставов 1 или 2 ног в зоне таза, колена и голеностопа.
Внимание! Часто ночью присутствуют судороги в икрах ногах, а в дневное время тазобедренный сустав почти не может двигаться.
- Вегето-сосудистая форма (лево- или правосторонняя) — характеризуется сразу несколькими неприятными проявлениями: сильная боль, усиливающаяся при движении; онемение стопы, перепады температуры кожи (холод или жар) в болезненной зоне. Развитие боли часто происходит после переохлаждения или неудобного положения, которое сохранялось длительное время.
Внешние признаки:
- Сухая кожа или изменяющая цвет;
- Отек в области голеностопа;
- Кожа на пальцах ног, после длительного периода боли, бледнеет.
Люмбоишиалгия классифицируется по формам, зависящим от причины возникновения и течения болезни.

Они следующие:
- Мышечно-скелетная, формирующаяся при патологических изменениях позвоночника и ног, один из видов — дискогенная люмбоишиалгия;
- Невропатическая, когда причиной боли является передавливание нервных корешков;
- Ангиопатическая, когда причина боли кроется в болезни кровеносных сосудов ног.
Обратите внимание! Очень часто диагностируются сразу несколько типов люмбоишиалгии, тогда говорится о смешанной форме заболевания.

Данное заболевание, как правило, имеет различные формы возникновения болей по времени.
Это следующие варианты:
- Острая люмбоишиалгия — характеризует первичное проявление синдрома;
- Хроническая — диагностируется, когда периоды обострений чередуются по времени с ремиссиями.
По установленной причине формы заболевания бывают:
- Вертеброгенная;
- Невертеброгенная.
Вертеброгенная люмбоишиалгия, причиной которой являются болезни позвоночника.
Она бывает трех видов:
- Дискогенная, проявляющаяся при грыже дисков межпозвоночных;
- Спондилогенная — при дорсопатии / остеохондрозе;
- Корешковая — от передавливания нервных корней в зоне спинного мозга.

Невертеброгенная люмбоишиалгия подразделяется на несколько типов.
Вот их перечень:
- Ангиопатическая — при болезнях сосудов в области поясницы и ног;
- Миофасциальная — при воспалении мышц и фасций;
- Патологическая — возникшая по причине патологий суставов бедра;
- Смешанная — при влиянии сразу нескольких факторов.
Важно помнить! Если заранее знать, что это за болезнь люмбоишиалгия и своевременно различить ее симптомы, то возможно успешное ее лечение в домашних условиях на ранней стадии. Однако не забывайте обращаться к медицинским специалистам за необходимыми консультациями в отношении применяемых процедур.
Полезная статья сайта: Левомеколь. Для чего применяется мазь, инструкция, цена, аналоги, отзывы
Вертеброгенная люмбоишиалгия проявляется болями, которые спровоцированы заболеваниями в области поясницы и крестца. Из-за защемления нервных окончаний болевой синдром может одновременно сопровождаться снижением чувствительности в ноге: жжение, онемение, холод, «бегание мурашек», при этом боль может увеличиваться или уменьшаться.
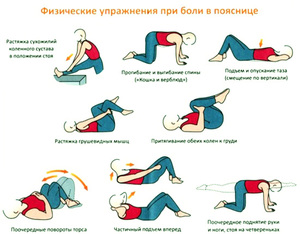
Симптомы:
- В пояснице проявляется скованность при движении;
- Во время перемены положения тела резко увеличивается боль;
- Во время движения происходит «отдача» боли в направлении нерва;
- Облегчение приносит небольшой наклон спины, немного согнувшись;
- Из-за плохого кровоснабжения сосудов ног кожа становится бледной и присутствует чувство холода;
- Когда больной наступает на ногу, то появляется резкая боль.
Срочное обращение к специалистам необходимо в случае уменьшения чувствительности в области ног и тазобедренных суставов; неконтролируемого мочеиспускания; отечности и покраснения поясницы или зоны позвоночника.
Диагностика заболевания происходит после обследования различными методами.
Они следующие:
- Рентген и МРТ позвоночника, суставов и сосудов;
- Обследование брюшной полости;
- Анализы крови на предполагаемые инфекции и снижение иммунитета.
Основная цель лечения — снижение болевых ощущений с помощью медикаментов, особенно в период обострения.
Назначаются такие препараты:
- Обезболивающие — нестероидные антивоспалительные препараты в виде инъекций или таблеток (мовалис, бруфен), анальгетики;
- Мочегонные препараты (лазикс) — помогают снять отек стволов нервов;
- Миорелаксанты (сирдалуд, мидокалм) — помогают нейтрализовать мышечные спазмы;
- Если боль настолько сильная, что ее сложно вытерпеть, то делаются новокаиновые блокады с использованием глюкокортикостероидов (диспропан, гидрокортизон) в районе позвоночника;
- Препараты для активизации кровотока (трентал, актовегин);
- Успокоительные препараты (фенозепам, реланиум);
- Витамины группы в — помогают восстановить мышцы и активировать нервную проводимость (миотгамма, нейромультивит);
- Снимающие боль кремы и мази (фастум-гель, долобене, диклак).

При остром приступе врач также может назначить некоторые физиотерапевтические процедуры или рефлексотерапию. Рекомендуется носить спинной корсет и спать исключительно на ортопедическом матрасе.
После окончания острого болевого периода, задачей последующего лечения является восстановление и приведение в норму мышц спины, ног и связок.
Физиотерапевтическое лечение обычно является дополнительным, но довольно действенным.
Это такие процедуры:
- Массаж спины и ног;
- Акупунктура (иглоукалывание);
- Электрофорез, УВЧ;
- Грязевые ванны;
- Магнито- и парафинотерапия.
Все перечисленные процедуры могут быть назначены только лечащим врачом, который будет учитывать причины болезни и возможные противопоказания. Необходимо идентифицировать и лечить именно причину патологии, вызывающую острые приступы боли.
Например, при диагностировании остеохондроза в области поясницы и крестца или межпозвоночной грыжи лечить нужно именно их. При остеохондрозе часто используют в лечении мануальную терапию и тракцию позвоночника.

Если у больного наблюдается лишний вес, то врач обычно назначает диету для снижения веса, чтобы снизить нагрузку на поясницу и позвоночник.
Хирургические методы лечения используют очень редко (10% случаев), когда необходимо оперативное устранение причины болезни: после травмы позвоночника или при удалении межпозвоночной грыжи.

Основным симптомом является наличие боли в области поясницы. Она может быть в виде прострелов, острой (острая люмбалгия) или постоянная, ноющая, средней силы или слабая (хроническая люмбалгия). Можно выделить следующие симптомы люмбалгии:
- трудно или невозможно выпрямиться, ограничены повороты туловища;
- частая смена положений тела;
- в положении сидя или стоя в пояснице появляется ощущение усталости;
- болевые ощущения усиливаются при изменении положения тела, при чихании, кашле;
- диагностируется симптом Ласега (боль появляется в результате растягивания нервных волокон);
- болевые ощущения, переходящие на ягодицу, промежность, бедра;
- боль повторяется периодически при возникновении неблагоприятных факторов;
- появление прострелов после принятия душа;
- отечность, местное утолщение мышцы;
- утрата чувствительности кожи;
- ассиметричность тела;
- учащенное мочеиспускание, нарушение половых функций;
- гинекологические и урологические патологии, дисменорея;
- нарушение процесса пищеварения;
- у подростков возможно появление растяжек поперечного направления в области поясницы.
Специальная диета
Чрезмерный вес очень часто становится причиной развития вертеброгенной люмбалгии. У людей, склонных к постоянному перееданию, позвоночник испытывает колоссальные нагрузки. Особенно в области поясницы.
Чтобы избавиться от лишнего веса, необходимо правильно составить ежедневный рацион. Для этого требуется употреблять больше таких продуктов, как:
- свежие фрукты;
- натуральные овощи;
- рыба и рыбные продукты;
- постное мясо;
- холодцы или студни.
Все блюда из указанных продуктов желательно готовить с помощью варки (а лучше на пару) или запекания. Соли добавлять совсем немного, а от приправ и соусов лучше вообще отказаться. Фрукты, овощи, зелень нужно обязательно употреблять в свежем виде.
Формы и патогенез люмбоишиалгии
Патогенез люмбоишиалгии напрямую связан с причиной, которая его спровоцировала. Например, синдром грушевидной мышцы обычно возникает при остеохондрозе, при котором область поврежденного межпозвоночного диска становится источником патологических импульсов.

При этом нервная система пациента воспринимает такие импульсы как боль и делает все возможное для ее устранения за счет повышения тонуса мышц или обездвиживания зоны поражения. Напряжение в мышцах распространяется за пределы источника боли, затрагивает грушевидную мышцу и седалищный нерв. Из-за сокращения мышц происходит сдавливание нерва и возникает боль.
Причиной люмбоишиалгии может также стать межпозвоночная грыжа, патологические процессы при которой ведут к сужению просвета канала позвоночного столба. Это в дальнейшем приводит к сдавливанию и воспалению седалищного нерва.
или мышечно-скелетная форма возникает на основе патологии любой из структур пояснично-крестцового отдела позвоночника и пояса нижних конечностей. Деформированные межпозвоночные диски, дистрофические изменения в фасеточных суставах и связках позвоночника являются источником болевого сигнала, вызывающего рефлекторные мышечные спазмы, которые в свою очередь усиливают болевые ощущения.
В замкнутый длительный процесс (боль – спазм – боль) могут быть вовлечено большое количество мышечных групп: как околопозвоночные, так и мышцы области тазового пояса, нижних конечностей, грудного отдела.
Болевые ощущения при мышечно-тонической люмбоишиалгии описываются пациентами как ноющие, по силе – от слабых до интенсивных. При пальпации врач отмечает болезненность мышц, наличие в них болезненных уплотнений, а также активных триггерных (болевых) точек – зон повышенной раздражимости тканей, проявляющихся ощущением боли.
является следствием мышечно-тонической формы синдрома. При ней наряду с болевыми точками формируется характерная бугристость в областях тазобедренного сустава или колена. Нейродистрофическая форма начинается с болей в пояснице (может наблюдаться в течение нескольких лет), затем смещается в область одного из крупных суставов ноги (чаще коленного, реже тазобедренного или голеностопа).
При поражении коленного сустава боль локализуется в внутри сустава и подколенной ямке. Если дистрофические процессы развиваются в тазобедренном суставе, человек не может бегать, ему сложно подняться по лестнице, развести ноги в стороны.
характерно появление боли, тяжести, распирания в одной из ног (левой или правой), ощущение в ней холода и онемения, или наоборот жара. Отмечаются сухость и изменения цвета кожных покровов, ногтей, чрезмерное ороговение подошвенной части стопы, отечность голеностопа.
характерны простреливающие боли с иррадиацией в ягодицу, бедренную и икроножную мышцы, стопу, усиливающиеся во время движения в поясничном отделе позвоночника, а также ослабление силы периферических мышц, снижение или выпадение сухожильных рефлексов. Чаще всего причиной является компрессия нервных корешком грыжей межпозвоночного диска.
Такое состояние, как вертеброгенная люмбоишиалгия, имеет непростой механизм развития. Однако иметь представление о нем стоит, поскольку именно от него зависят методы лечения и диагностики заболеваний спины.
Вертеброгенная люмбоишиалгия развивается следующим образом:
- Под действием провоцирующего фактора возникает или обостряется патологический процесс в области поясничного отдела позвоночника.
- Воспалительный процесс является основной причиной поражения спинномозговых нервов и корешков в поясничной области.
- Вследствие отека и прямого повреждения нервов возникает болевой синдром в области поясницы.
- Спинномозговые нервы этой зоны объединяются в несколько структур, которые иннервируют нижнюю конечность. Самая крупная из них – седалищный нерв.
- Патологический процесс за счет седалищного нерва переходит на ногу – возникает боль и сопутствующие симптомы со стороны нижней конечности.
Стоит помнить, что люмбоишиалгия является одним из проявлений болезней поясницы. Помимо характерной боли, они также способны вызывать нарушения работы тазовых органов, поскольку эти структуры иннервируются также от поясничного и крестцового отделов.



Оставить комментарий