- Как и почему появляется боль в пояснице, отдающая в ноги?
- Диагностика
- Как облегчить боль в пояснице во время беременности
- Лечение боли в пояснице, отдающей в ногу
- Причины в зависимости от места распространения боли
- После аборта
- После с родами
- При цистите
- Боли в пояснице
- Типы болей в пояснице, отдающих в ногу
- Мышечно-тонические
- Вегетососудистые
- Нейродистрофические
Оглавление
Как и почему появляется боль в пояснице, отдающая в ноги?
Боли в пояснице отдающие в ногу возникают из-за раздражения чувствительных нервных волокон в месте их выхода канала позвоночника. Причин такого раздражения много, условно их разделяют на вертеброгенные и невертеброгенные. Вертеброгенные причины связаны с патологическим процессом в позвоночнике, к ним относятся:
- Остеопороз – изменение свойств костной ткани позвонков, вследствие снижения в ней концентрации солей кальция (возрастные изменения, опухоли костей, миеломная болезнь). Это приводит к микропереломам отростков позвонков, развитию воспаления и ущемлению нервных волокон.
- Грыжи межпозвоночных дисков – вызывают ущемление волокон спинномозговых нервов в месте их выхода из канала позвоночника.
- Анкилозирующий спондилит – системное заболевание, при котором вырабатываются антитела к собственной соединительной ткани организма. Из-за этого позвонки практически срастаются между собой с ущемлением корешков.
- Травмы позвоночника в прошлом.
- Остеофиты – появление твердых костных отложений на суставных поверхностях отростков позвонков, которые сдавливают волокна корешков.
- Деформирующий спондилоартроз – дегенеративное заболевание хрящей межпозвоночных суставов.
- Новообразования спинного мозга.
- Острые нарушения кровообращения в позвоночнике.
- Остеоартроз в тазобедренном суставе – дистрофические изменения хряща сустава, приводящие к ущемлению седалищного нерва.
- Герпетическая инфекция, опоясывающий лишай – размножение вируса в нервных волокнах вызывает интенсивную боль.
- Полинейропатия – обменное заболевание нервных волокон.
- Кровоизлияние в оболочку спинного мозга, вызывающее сдавливание его корешков (эпидуральная гематома).
- Абсцесс спинного мозга – объемное образование заполненное гноем.
- Нейроинфекция.
- Менингит – воспаление спинномозговых оболочек.
Характер и локализация болей в пояснице и ногах зависят от места и выраженности воспалительного процесса или ущемления. Существует несколько основных локализаций боли:
- Болит поясница без болей в ногах – это свидетельствует о поражении чувствительных корешков спинного мозга в поясничном отделе позвоночника.
- Боль в крестце – возникает из-за наличия воспалительного процесса в крестцовом отделе позвоночника, может отдавать в ноги.
- Ноющая боль, которая усиливается при движениях в пояснице, ягодичной области и отдает в правую ногу – результат ущемления седалищного нерва (ишалгия).
Если процесс воспаления или ущемления односторонний, то боль возникает только справа или слева, то есть со стороны поражения. Реже воспаление охватывает корешки с обеих сторон, соответственно боль более интенсивная и охватывает значительную область тела.
- Парестезия – кожа в области иннервации чувствительных волокон немеет, может появиться ощущение покалывания.
- Ухудшение подвижности позвоночника, особенно при анкилозирующем спондилите.
- Нарушение двигательной функции – при ходьбе человек тянет ногу со стороны поражения, появляется чувство слабости в ногах. Это происходит при повреждении двигательных волокон. Частые жалобы на ощущение того, что ноги отнимаются.
- Вовлечение в процесс вегетативных волокон, которые регулируют работу тазовых органов, может сопровождаться нарушением акта мочеиспускания или дефекации.
Диагностика
Для того, чтобы установить точную причину возникновения болевого синдрома, врач назначает ряд диагностических мероприятий. К ним относятся:
- Ультразвуковое исследование брюшной полости.
- Рентген, КТ, МРТ.
- Электромиография.
- Нейроортопедическое исследование.
- Анализы крови, мочи и кала.
- Исследование спинномозговой жидкости.
В некоторых случаях требуются биопсия, УЗИ кровяного тока, сканирование костей и рентген конечностей. По совокупности результатов назначается лечение.
На основании вышесказанно, становиться понятным, что причин таких болевых ощущений в спине, иррадиирующей в ногу может быть очень много. Если пациента беспокоит такая боль, лечение следует начинать только после тщательной диагностики.
При обращении к врачу, пациенту для установления истинного диагноза, может быть предложен целый ряд различных диагностических процедур и анализов, по результату которых специалист установит заболевание и назначит соответствующее лечение:
- УЗИ органов брюшной полости
- Нейроортопедическое исследование
- Рентген, МРТ, КТ кресцового и поясничного отделов позвоночника, позитронная эмиссионная томография
- ЭМГ — электромиография
- Общий, биохимический анализ крови, общий анализ мочи
- Посев и исследование ликвора
- Иногда могут потребоваться и прочие обследования: определение толерантности к глюкозе, рентген конечности, сканирование костей, биопсия мышцы, нерва, лимфатического узла, УЗИ кровотока, ректороманоскопия, проверка артериального давления в конечностях.
Понятно, что лечение одной патологии может быть совершенно противопоказано при каком-либо другом нарушении. Только после установления точного диагноза, возможно проведение соответствующей терапии. При очень сильных болях, врач до выяснения окончательного диагноза, может назначить различные обезболивающие, противовоспалительные препараты — мази от боли в спине, уколы от боли в спине.
При боли в пояснице и люмбаго рекомендуется пройти компьютерную (показывает состояние костных тканей позвоночника) и магнитно-резонансную ( позволяет оценить состояние мягких тканей) томографию и сделать УЗИ внутренних органов.
Одним из методов диагностики, является рентгенография – относительно дешевый метод, и может быть полезен для выявления целого ряда нарушений, от переломов костей до камней в почках. Многие из обнаруживаемых изменений позволяют лишь предположить правильный диагноз, и для его подтверждения могут потребоваться дополнительные исследования.
Всё начинается с неврологического и ортопедического осмотра у врача. При этом осмотре оценивается неврологический статус пациента, а так же выявляются возможные нарушения в биомеханике позвоночника с обязательной оценкой состояния мышц спины и ягодичной области.

Иногда, по результатам неврологического и ортопедического осмотра больного с болевым симптомом на фоне остеохондроза позвоночника, могут быть назначены дополнительно следующие диагностические процедуры:
- рентгенография пояснично-крестцового отдела позвоночника с функциональными пробами
- КТ пояснично-крестцового позвоночника
- МРТ пояснично-крестцового отдела позвоночника
Сдавление нерва грыжей межпозвонкового диска с возникновением боли в ноге при остеохондрозе позвоночника.
Центр межпозвонкового диска занимает студенистообразное пульпозное ядро. Оно окружено и поддерживается фиброзным кольцом, состоящим из волокнисто-хрящевой и соединительной ткани. Подробнее об этом можно прочитать в статье про анатомию позвоночника и спинного мозга человека.
Толщина дисков уменьшается, тела позвонков приближаются друг к другу, уменьшая межпозвонковые отверстия и подвергая опасности находящиеся в них нервы и сосуды (остеохондроз).
Спондилолистез (смещение позвонка) с нестабильностью позвоночника со сдавлением нерва.
Выпячивание дисков (протрузия межпозвонкового диска) с их дальнейшим выпадением в просвет позвоночного канала (грыжа межпозвонкового диска) чаще всего приводят к компрессии нервных корешков, вызывая боли по ходу сдавливаемого нерва (боли, отдающие в ногу, руку, затылок, шею, межрёберные промежутки в зависимости от уровня сдавления нерва) с ослаблением силы мышц в участках их иннервации и нарушением чувствительности.
Часто протрузию или грыжу межпозвонкового диска сопровождает мышечная боль по ходу нерва (по руке или по ноге). При этом сдавливается один или сразу (редко) два нерва.
Помимо сдавления нерва может нарушиться и стабильность позвоночного сегмента. При нестабильности позвоночника происходит смещение позвонка вперёд (антеролистез), либо назад (ретролистез). Для уточнения диагноза может потребоваться проведение рентгенографии пояснично-крестцового отдела позвоночника с функциональными пробами.
Сколиоз позвоночника при защитном спазме мышц спины на фоне остеохондроза позвоночника с грыжей или протрузией межпозвонкового диска.
Чаще всего страдают при этом от сдавления грыжи или протрузии межпозвонкового диска нервные пучки, формирующие седалищный нерв в виду их анатомического местоположения. Седалищный нерв состоящий из волокон L5, S1, S2, SЗ – спинальных нервов.
Стеноз позвоночного канала со сдавлением спинного мозга.
Очаг хронического воспаления в просвете позвоночного канала может приводить к формированию его сужению (стеноз позвоночного канала) и сдавлению проходящих в нём нервов и спинного мозга. Вот почему при стенозе позвоночного канала всегда необходимо проведение полного курсового лечения с применением целого арсенала разных лечебных методик, а в случае не эффективности — оперативное лечение.

Диагностика направлена на выяснение причин, приведших к такому состоянию. Для ее проведения основными являются инструментальные методы диагностики – рентгенография позвоночника, магниторезонансная томография, компьютерная томография, УЗИ суставов.
Только грамотная диагностика поможет определить чем лечить боль, исходящую из поясницы. Симптомы всех заболеваний опорно-двигательной системы похожи между собой, поэтому используются различные методы.
Среди них можно отметить следующие:
- Рентгенография.
- Лабораторные исследования.
- Томография.
- Ультразвуковое сканирование.
- Артроскопия.
- Электромиография.
Во время беседы с врачом важно правильно описать природу болей, отдающих в ногу.
Они могут быть тянущие, ноющие или стреляющие. Локализоваться в боку, бедрах, сзади и спереди, выше или ниже. Иногда даже этого достаточно для постановки правильного диагноза.
Как облегчить боль в пояснице во время беременности
Во время беременности все функции организма женщины вынуждены работать с повышенной нагрузкой, обеспечивая правильное развитие малыша. Неудивительно, что в таких жестких условиях выявляются слабые места в здоровье самой будущей мамы.
По статистике, частота появления болей в позвоночнике, пояснице и области таза при беременности составляет 30 – 50 %, а в послеродовом периоде достигает 65 – 70 %.
В ранние сроки беременности женщины, обычно, страдают от болезненных ощущений в области поясницы. Однако эта боль абсолютно может исчезнуть после двадцатой недели беременности. Большинство женщин страдает от боли в пояснице в ранние сроки беременности из-за смягчения поддерживающих связок и дисков и из-за увеличения гормона прогестерона.
Если во время беременности женщина заболела какой-либо инфекционной болезнью мочевого пузыря, то это также может быть причиной боли в пояснице. Постоянная боль в пояснице у беременных женщин происходит из-за того, что меняется центр тяжести живота, в котором растет и развивается ребенок.
Лучший способ преодолеть боль в пояснице во время беременности – делать физические упражнения. Чем раньше вы начнёте тренироваться, тем быстрее уменьшите признаки боли в пояснице. Кроме того, вы будете поддерживать ваше тело в тонусе и будете готовы к тому, чтобы во время родов у вас были хорошие потуги, что облегчит роды.
Вы должны обращать внимание на свою осанку. Если врач определил, что на признаки боли в пояснице у вас влияет ваша осанка, вам необходимо обратить особое внимание на то, как вы ходите или сидите во время беременности, тогда вам будет легче справиться с болевыми ощущениями, так как осанка играет главную роль особенно на ранних сроках беременности.
Каждый раз, когда вы садитесь или стоите, обращайте внимание на положение вашей спины, она должна быть прямой по отношению к вашим плечам, и ни в коем случае не сутультесь. В последние недели беременности, женщины страдают от боли в пояснице из-за того, что увеличивается живот, ребёнок развивается ещё интенсивнее и женщине приходится сутулиться, чтобы справиться с дополнительным весом. Это может вновь привести к напряжению, которое вызовет боли в пояснице.
Обратите должное внимание на то, чтобы вы получали достаточный отдых и сон. Вам необходимо избегать стрессовых ситуаций, нервного напряжения, которые могут только ухудшить ситуацию с болью в пояснице во время беременности.
Другой способ, который поможет вам справиться с болезненными ощущениями в области поясницы – это подключить к основным физическим упражнениям позы йоги. Вам также поможет массаж, но только тот, который разрешается беременным, который тоже эффективен на ранних стадиях беременности.
Вы будете в состоянии облегчить вашу боль в пояснице, если будете делать соответствующие упражнения йоги. Однако если ваша боль в пояснице не проходит, и вам трудно заниматься своими повседневными делами, вам необходимо проконсультироваться у доктора, который назначит физиотерапевтическое лечение, которое тоже может уменьшить боль в пояснице.
Акушер-гинекологНеврологУрологВертебрологГастроэнтеролог
Лечение боли в пояснице, отдающей в ногу
Для купирования болей, которые отдают в ногу, независимо от причины необходимо создать соответствующие условия.
Обычно дискомфорт уходит после комплексного лечения включающего:
- Сон на жестком матрасе.
- Прогревание поясницы слева и справа.
- Прием медикаментов.
- Физиотерапия.
- Мануальная терапия.
- ЛФК.
Для успешного исхода заболевания во многих лечебных учреждения используются физиотерапевтические процедуры. Они ускоряют процесс реабилитации, восстанавливают поврежденные ткани и снимают напряжение.
Среди методов физиотерапевтические процедур можно выделить электрофорез, грязелечение и магнитотерапию.
Во время мануальной терапии спину лечат с помощью физического воздействия на позвоночник и внутренние органы.

Комплекс занятий лечебной физкультурой составляется врачом в зависимости от вида и стадии заболевания.
Среди медикаментов назначаются следующие группы препаратов:
- Антивоспалительные нестероидные.
- Анальгетики.
- Обезболивающие и противоотечные.
- Хондропротекторы.
- Витамины.
- Миорелаксанты.
В дополнение к аптечным средствам можно использовать рецепты народной медицины. В них частым компонентом является глина, мед, мумие, конский жир. Из них готовят мази, настои и компрессы.
Боль в пояснице и ногах требует комплексного подхода к ее лечению. Первоочередным является обезболивание и снятие воспаления. Для этого используются такие подходы:
- Применение противовоспалительных и обезболивающих препаратов, которые обезболивают и снимают воспаление (кетанов, мелоксикам, диклофенак). В первые сутки они вводятся парентерально – внутримышечно или внутривенно для лучшего обезболивающего эффекта. Затем обычно переходят на поддерживающий пероральный прием в виде таблеток.
- Местное использование обезболивающих препаратов в виде крема или геля.
- Новокаиновая блокада – введение анестетика (новокаин) непосредственно в место поражения корешков или седалищного нерва. Эффективный метод обезболивания, применяется в случае интенсивной боли (люмбаго), когда обычные противовоспалительные средства неэффективны.
После купирования острой боли проводится комплексная терапия, направленная на устранения причины такой боли и восстановление пораженных нервных волокон:
- Витаминотерапия – витамины группы В восстанавливают поврежденные нервы.
- Физиотерапия – улучшает кровообращение в месте воспаления или ущемления волокон, снижает выраженность воспалительного процесса и боль.
- Массаж.
- Лечебная физкультура – направлена на улучшение подвижности позвоночника, его вытяжение.
- Миорелаксанты – препараты, снимающие спазм поперечнополосатых мышц, который может сопровождать воспаление и усугублять ущемление нервов.
- Хирургическое лечение – удаление грыжи межпозвоночного диска с ее пластикой, иссечение новообразования спинного мозга, гематомы или абсцесса.
- В случае герпетической инфекции или опоясывающего лишая – противовирусные препараты (герпевир).
Появление боли в спине или крестце с ее иррадиацией в ноги – повод обратиться к врачу для углубленного исследования. Это даст возможность выяснить причины этого состояния и провести адекватное и эффективное лечение.
Лечение боли в спине, остеохондроза позвоночника, грыжи диска, протрузии диска
В зависимости от тяжести проявлений и причин возникновения боли в спине и пояснице на фоне остеохондроза позвоночника с грыжей диска или протрузией диска у пациента возможны следующие лечебные действия:
- медикаментозная терапия (НПВС, анальгетики, гормоны)
- блокады — инъекции препаратов в полость межпозвонкового сустава, позвоночного канала, в триггерные точки в мышцах
- мануальная терапия (мышечная, суставная и корешковая техника)
- физиотерапия (УВЧ, СМТ и т.д.)
- лечебная гимнастика
- иглоукалывание
- оперативное лечение
При лечении боли в спине и пояснице на фоне остеохондроза позвоночника с грыжей диска или протрузией диска устранение отёчности, воспаления, болезненности, восстановление объёма движений в суставах и мышцах поясницы ускоряется при использовании физиотерапии.
В межпозвонковые суставы (фасеточные суставы) также могут быть произведены лечебные блокады, когда обычное лечение не даёт положительного эффекта. Обычно для этого достаточно низких доз анестезирующего средства и кортизона, вводимого в просвет поражённого сустава.
Применение иглоукалывания очень эффективно при лечении боли в спине и пояснице на фоне остеохондроза позвоночника с грыжей диска или протрузией диска.
При сочетании с правильно подобранным режимом физиотерапии, эти лечебные блокады могут дать хороший и долгосрочный эффект при поясничных болях и болях в крестце при грыже диска или протрузии диска у пациентас остеохондрозом позвоночника.
При лечении боли в ноге и ягодице на фоне остеохондроза позвоночника с грыжей диска или протрузией диска устранение болезненности, покалываний и восстановление чувствительности в ноге при неврите седалищного нерва в случае его сдавления грыжей или протрузией диска ускоряется при использовании физиотерапии.
Ношение полужёсткого пояснично-крестцового корсета при лечении боли в спине и пояснице на фоне остеохондроза позвоночника с грыжей диска или протрузией диска помогает ограничить объём движений в поясничном отделе позвоночника.
Вариант полужёсткого пояснично-крестцового корсета помогащего при лечении боли в спине и пояснице на фоне остеохондроза позвоночника с грыжей диска или протрузией диска.
В таком корсете пациент с болями в спине и пояснице на фоне остеохондроза позвоночника с грыжей диска или протрузией диска может передвигаться самостоятельно дома и на улице, и даже сидеть в машине и на рабочем месте. Необходимость в ношении корсета у пациента отпадает, как только проходит боль в спине.
Но нужно помнить, что в период обострения боли в спине и пояснице на фоне остеохондроза позвоночника с грыжей диска или протрузией диска, следует избегать рабочих нагрузок и соблюдать покой. Это временное ограничение, но оно значительно укорачивает время выздоровления и на фоне проводимого лечения не даёт развиться заболеванию позвоночника дальше.
Существует несколько видов пояснично-крестцовых полужёстких корсетов. Все они подбираются индивидуально по размеру и могут быть неоднократно использованны в случае повторного появления боли в спине и пояснице на фоне остеохондроза позвоночника, а так же для профилактики возможных обострений болевого симптома.
- Отдохнуть 2–5 дней. Речь идет о постельном режиме на твердой ровной поверхности.
- Носить специальный бандаж, если это необходимо.
- Принимать обезболивающие и снимающие воспаление лекарства – нестероидные противовоспалительные препараты. Наиболее эффективны кетопрофен, диклофенак, ибупрофен и другие. Их выпускают в таблетках, растворах для инъекций и в виде мазей.
- Специалист может назначить миорелаксанты, чтобы снять мышечный спазм.
- Мочегонные и сосудистые препараты – для уменьшения отека нервного корешка и улучшения кровообращения в пораженном участке.
- Прибегнуть к местной терапии мазями и гелями, содержащими обезболивающие, противовоспалительные или согревающие компоненты.
- Пройти курс физиотерапии для закрепления положительного эффекта, когда ваше самочувствие улучшится. Физиотерапевтические процедуры (магнитотерапия, электрофорез, фонофорез), а также массаж и лечебная физкультура снимают мышечное напряжение, улучшают кровообращение и прекращают воспалительный процесс.
- В последнее время в распоряжении врачей появились средства двойного действия – болеутоляющиие и миорелаксирующие (расслабляющие мышцы), что очень важно при лечении болевого синдрома при патологии опорно-двигательного аппарата и мышечного спазма. Это Катадолон (флупиртин), оказывающий тройной эффект – обезболивающий, миорелаксирующий и нейропротективный (защита нервных клеток от повреждений). По сути дела речь идет о принципиально новом подходе к лечению боли в спине.

Если боль в пояснице не связана с серьезными заболеваниями, облегчить ее поможет занятие йогой.
Причины в зависимости от места распространения боли
С каждым годом, заболеваемость позвоночника только возрастает. Связано это с тем, что люди ведут преимущественно малоподвижный образ жизни, отсутствуют повышенные физические нагрузки, направленные на оздоровление организма, гимнастика.
Фактически, около 80% времени человеческий позвоночник находится в полусогнутом положении, что и приводит к растяжению мышц спины и снижению их тонуса. Впоследствии, если ситуация не меняется, начинаются дегенеративно-дистрофические процессы.
Первоначальная стадия развития патологии позвоночника протекает абсолютно бессимптомно, в редких случаях пациенты жалуются на слабо выраженные проявления. Как правило, это тяжесть в области спины и шеи, скованность и напряженность в мышцах. Некоторые пациенты отмечают слабое головокружение и периодические головные боли.
Основные причины этого такие:
- дегенеративно-дистрофические патологии, артрит и артроз;
- врожденные искривления, деформации, кифоз или сколиоз, порок осанки;
- инфекционные заболевания;
- травмы;
- всевозможные воспаления;
- проблемы с внутренними органами;
- аутоиммунные патологии;
- общая интоксикация организма, новообразования.
Отсутствие своевременного и качественного лечения может привести к серьезным болезням и даже инвалидности.
Регулярные боли в области поясницы могут быть признаком развивающихся патологий во внутренних органах. Ригидность мышц исчезает, но подвижность позвоночного столба сохраняется.
Это может быть пептическая язва или новообразование на задней стенке двенадцатиперстной кисте. Дискомфорт может ощущаться в любой части спины и чаще всего после приема пищи на протяжении 2-х часов.
Негативные ощущения с правой стороны чаще подтверждают наличие проблем с поджелудочной железой с панкреатитом. Причиной тому является вовлечение в процесс головки железы.
Подобную симптоматику имеет саркома, лимфома и карцинома. Боли распространяются в нижнюю часть живота, паховую область и даже на верхнюю часть бедра.
При лимфоме и саркоме, боли опускаются ниже, в паховую область, доходя до верхней части бедра.
Нередко, область крестца болит из-за наличия в анамнезе гинекологические или урологические проблемы. Однако врачи отмечают, что только у 1/3 пациенток гинеколога есть такая проблема.
Болевые ощущения в области крестца, возникающие на фоне начала менструального цикла, имеют характер колик и могут распространяться на нижние конечности. Большая часть женщин с такой симптоматикой имеют в своем анамнезе эндометриоз или новообразования в области шейки матки, неправильное расположение самой матки.

Неутешительные пояснения урологов гласят: хронический простатит – огромная проблема с множеством симптомов, включая дискомфортные ощущения в области позвоночного столба, в особенности в области крестца.
Вторая по распространенности причина – новообразования с метастазами в половой сфере, которые сопровождаются болевыми ощущениями в поясничном и крестовом отделах.
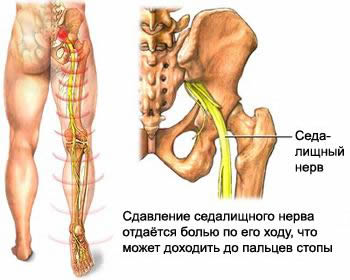
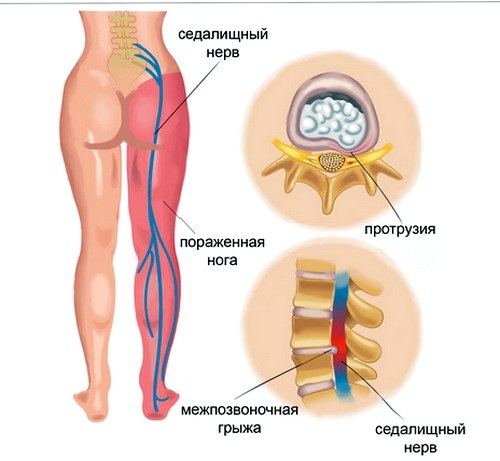
Седалищный нерв – самый крупный нерв у человека, с огромной «сетью» разветвленных более мелких нервов, доходящих до пальцев ног. Поэтому при появлении ишиаса (защемлении нерва) беспокоит не только спина, но и появляется жжение, покалывание и онемение в нижних конечностях.
Основные причины появления ишиаса (защемления нерва) следующие:
- переохлаждение;
- воспаления в суставах;
- сильные физические нагрузки;
- травмы в области позвоночника;
- грыжи;
- диабет
- инфекции.
Вертебрологи страны отмечают большой процент обращения пациентов с люмбаго, или с прострелами. Синдром характеризуется стреляющими острыми болевыми ощущениями в области поясничного отдела. В определенный момент жизни, практически каждый человек сталкивается с этой проблемой, в особенности после тренировок. Синдром характерен для лиц в возрасте от 20 до 40 лет.
Периоды люмбаго:
- острый — до 4 недель;
- подострый — от 4 до 12 недель;
- хроническая форма — длительностью от 12 недель.
Болезненные ощущения в спине часто появляются на фоне заболеваний НС в пояснично-крестцовом отделе, особенно в области поясницы.
Лидирует в списке заболеваний грыжа пояснично-крестцового отдела позвоночника. Основная причина появления патологии – недостаточная или наоборот чрезмерная физическая активность. Максимальная нагрузка приходится на промежуток между 5 поясничным и 1 крестцовым позвонком.
Именно на это место сочленения приходится максимальная нагрузка, даже когда человек спит. Через какое-то время утрачивается влага, фиброзное кольцо выпячивается и в итоге разрывается. В результате образовавшаяся грыжа сдавливает нервные отростки, и появляются хронические болевые ощущения.
Помимо острых болей и жжения в месте появления грыжи, снижается чувствительность нижних конечностей. У женщин появляются проблемы с малым тазом, искривляется осанка и пациент теряет равновесие практически при любых движениях.
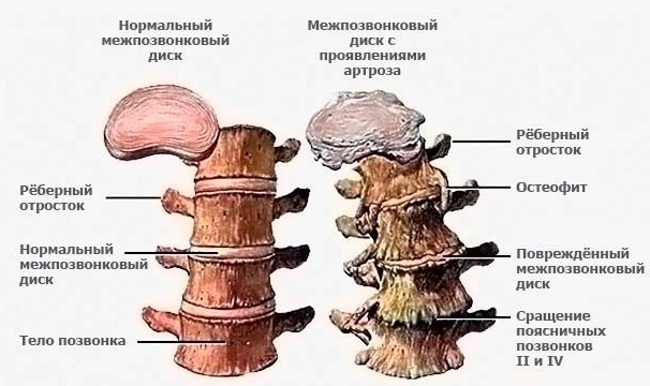
На втором месте – остеохондроз пояснично-крестцового отдела. На первой стадии заболевания симптоматика слабая, только на второй стадии развития патологии пациент начинает жаловаться на:
- нарушение подвижности;
- мышечную слабость;
- отсутствие чувствительности конечностей;
- частичная атрофия ягодичной складки.
В итоге, появляются проблемы с малым тазом, выражающиеся в недержании мочи, у женщин и мужчин появляются проблемы в половой сфере. При этом не обязательно, чтобы абсолютно все симптомы присутствовали у одного пациента.
Третье место занимает радикулит. Корешковый синдром может поражать любой сегмент позвоночника, но чаще всего страдает именно пояснично-крестцовая область. А причины возникновения патологии все те же, избыточная масса тела, излишние физические нагрузки или наоборот их отсутствие.
Следующий в списке – спондилез. Как и большинство патологий пояснично-крестцового отдела, первая стадия патологии протекает в латентной форме, и выявить ее на этой стадии можно только при обращении пациента с другими проблемами, связанными с позвоночником.
Нельзя сказать, что инфекции относятся к самым распространенным причинам появления болей в спине в области поясницы, тем не менее, не стоит отбрасывать такую вероятность.

Если инфекция поражает диск, то единственным симптомом патологии будет именно острая боль в области спины, такой синдром называют дискит. Неопределенные и смутные болевые ощущения в области спины могут подтверждать наличие остеомиелита, то есть инфицирование костей позвоночника.
Эпидуральный абсцесс или нагноение в области спинномозгового канала помимо болей в спине, пациента тревожит лихорадка, дискомфорт в суставах и упадок сил.
Спинальный менингит проявляется болям в области спины, периодической лихорадкой, немеют шея, ноги и руки.
Миозит – поражение мышечных волокон с образованием твердых узелков внутри мышцы. Патология имеет хронический характер и может затрагивать мышцы ягодиц, плеч, шеи и спины.
Именно в последнем случае, пациенты жалуются на боли в области спины. Причин появления заболевания множество, от обычной ангины до хронического стресса. Даже чрезмерное переохлаждение и неправильная поза при работе за компьютером могут привести к развитию болезни.
К вторичному болевому синдрому в области поясницы, то есть не связанным с позвоночником, наряду с миозитом, относят новообразования в просвете позвоночного канала.
Причин появления болевых ощущений перед месячными может быть несколько:
- при сокращении матки, в разовых органах повышается напряжение;
- вегетососудистые расстройства, сопровождается метеоризмом и потливостью;
- смещенный гормональный баланс и как следствие, появившаяся отечность, давящая на нервные окончания;
- инфекционные заболевания мочеполовой системы;
- воспалительные процессы в яичниках;
- внематочная беременность;
- внутриматочная спираль;
- недостаток или избыток гормонов щитовидной железы.
Болевые ощущения могут появляться не только до начала менструального цикла, но и по его окончании. В случаях, когда врач исключает гинекологические проблемы, то болевые ощущения могут быть связаны с повышенным содержанием веществ-медиаторов, включая простагландинов.
Околоплодные воды, детское место, сам плод расположены перед позвонком, а увеличение массы тела у беременной может достигать 10-20 кг. В итоге, женщина непроизвольно отклоняется назад, оказывая неблагоприятное воздействие на позвоночник, диски и суставы.
После аборта
Аборт – это вмешательство в «естественную природу» человека и естественно, что ни одна операция не проходит без последствий. Если боль после аборта не сильная и тянущая, то это считается нормой. Связано это с тем, что матка сокращается после искусственного прерывания беременности.
Причинами болей могут быть не только физиологические процессы, но и если в матке остались частички плодного яйца. Происходит инфицирование организма, матка не может сокращаться. Боли сначала появляются в области живота и с нарастающим эффектом отдают в поясницу и область крестца.
После с родами
Часть пациенток после родов ощущают боли в спине только при резких движениях или после физических перенагрузок. Другая часть рожениц отмечают болевой синдром, который беспокоит их на постоянной основе.
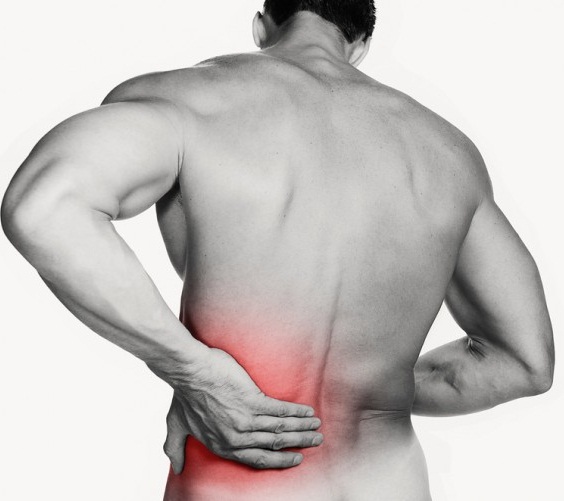
К самым распространенным причинам можно отнести:
- расхождение костной ткани и растяжение мышц;
- лишний вес, который был набран во время вынашивания плода;
- восстановление внутренних органов в нормальное положение после рождения малыша;
- межпозвоночная грыжа, с обострением после родов;
- родовые травмы;
- изменение осанки, в период вынашивания плода, восстановить которую можно на протяжении 1-2 месяцев.
При цистите
- мышечный спазм (острый или хронический)
- протрузия или грыжа межпозвонкового диска (с возможным защемлением нерва)
- дегенеративные процессы позвоночника (остеохондроз, спондилёз, спондилолистез)
- болезнь Шеермана-Мау
- болезнь Бехтерева
- стеноз позвоночного канала
- сакроилеит (воспаление крестцово-подвздошного сочленения)
- артроз крестцово-подвздошного сочленения
- артроз межпозвонкового сустава (спондилоартроз) и т.д.
- Боли в пояснице, отдает в верхнюю часть ноги, бедра
Боли в пояснице
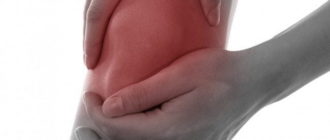
Типы болей в пояснице, отдающих в ногу
Существует множество разнообразных болевых ощущений, отдающих в ногу. Рассмотрим основные три типа.
Мышечно-тонические
К этому типу относятся спазмы, причиной которых является нарушение осанки. Они в той или иной мере ограничивают движения.
Обычно это поясничные грыжи, протрузии дисков и т. д. Они приводят к воспалениям и утолщениям нервных окончаний.
Ноющая поясничная боль, отдающая в нижнюю конечность, наблюдается постоянно, из-за чего больному приходится беречь ноги.
Вегетососудистые
При вегетососудистом характере болевых ощущений возникает жжение и онемение в ногах. Эти симптомы сильно выражены при резком поднимании туловища. Кожа в области пораженного участка бледнеет и становится более холодной.
Нейродистрофические
Нейродистрофический тип боли определяется усилением ощущений во второй половине дня и при наступлении ночи. Такие боли характеризуются жжением.
Нейродистрофия – это запущенная стадия болезни.
От этой причины кровеносные сосуды претерпевают большие изменения, нервные окончания в пояснице пережимаются и образуются воспаления в области позвоночника.



Оставить комментарий