Оглавление
Этиология ревматизма: ревматическая лихорадка и стрептококковая инфекция
Связь РЛ с предшествующими стрептококковыми инфекциями отмечалась рядом русских врачей еще в XIX веке, однако первое обоснованное заявление о роли стрептококка в развитии ревматизма сделал С.П. Боткин. В дальнейшем мнения исследователей об этой проблеме менялись. Динамика клинического течения заболеваний, вызываемых стрептококком, заметно изменилась после введения в практическую медицину пенициллина.
Препараты пенициллина оказались высокоэффективны при лечении как стрептококковых инфекций (ангина, фарингит, скарлатина), так и первичного и возвратного ревматизма. Ответственным за развитие ревматического процесса является БГСА, патогенные свойства которого проявляются при сенсибилизации организма многократными ангинами (чаще с вялым течением, как хронический тонзиллит) и обострением других очагов инфекции (фарингит и др.).
Предрасполагающие факторы: переохлаждение, сырое помещение, детский и подростковый возраст. Последнее время уделяется внимание семейному ревматизму.Несмотря на многочисленные исследования по этому вопросу, утверждение А.И. Нестерова «Без стрептококка нет ни ревматизма, ни его рецидивов» было подтверждено результатами эпидемиологических наблюдений и не оспаривается до сих пор.
Неопровержимым доказательством стрептококковой теории ревматизма являются результаты широкомасштабной программы вторичной профилактики РЛ – уменьшение частоты и тяжести рецидивов ревмокардита, снижение уровня инвалидизации, увеличение средней продолжительности жизни больных ревматизмом.Начало этой программы – 50-е годы прошлого века, когда акад. АМН А.И.
Патогенез ОРЛ
Ревматизм относится к иммунопатологическим заболеваниям, для которых характерно образование антител к антигенам стрептококка группы А и тканям организма (сердце, суставы, центральная нервная система). В результате течение таких болезней приобретает характер замкнутого круга, который трудно разорвать: чем больше антитела разрушают собственные ткани, тем больше появляется аутоантигенов.
Поэтому подобные болезни приобретают, как правило, хронический, прогрессирующий характер, лечение таких заболеваний представляет большие трудности.Патогенез первичной РЛ и ее рецидивов достаточно сложен и до настоящего времени интенсивно исследуется учеными всего мира.Патоморфология ОРЛ включает:– мукоидное набухание в начальном периоде болезни в клапанном аппарате сердца, эндокарде, ушке левого предсердия, околосуставных тканях;
– фибриноидные изменения – более глубокая дезорганизация соединительной ткани;– клеточную воспалительную реакцию с развитием ревматической гранулемы Ашоффа-Талалаева, которая продолжается от 1 до 4 мес;– фазу склероза (развитие рубца).Помимо гранулематозных проявлений, важным морфологическим субстратом болезни служат экссудативные изменения, развивающиеся в миокарде, эндокарде, перикарде, суставах, плевре и брюшине.

Эти изменения чаще всего наблюдаются при остром течении РЛ. При затяжном и латентном течении болезни преобладает гранулематозный процесс, приводящий к рубцовой деформации клапанов сердца.Крайне редко, но имеет место клиническое выздоровление. В подавляющем большинстве случаев возникают рецидивы болезни, болезнь приобретает подострое, затяжное, непрерывно рецидивирующее, нередко латентное течение. Ремиссии (неактивная фаза болезни) укорачиваются.
Клиническая картина
Ревматический полиартритРевматический полиартрит, точнее суставная атака развивается по классическому варианту, через 1,5-2 нед после обострения хронического тонзиллита или фарингита.Крупные суставы (локтевые, коленные, лучезапястные и др.) симметрично опухают, становятся гиперемированными, резко болезненными (даже прикосновение простыни вызывает сильную боль), существенно повышается температура, развивается общая интоксикация.
Эти явления продолжаются 2-3 дня и полностью проходят, наблюдается полная обратимость функции суставов. Может оставаться небольшая температура, на фоне которой через несколько дней вовлекается в экссудативный процесс следующая группа суставов, температура вновь повышается и так может продолжаться несколько раз (это называется летучестью поражения суставов).
Все суставные проявления ревматизма при лечении в подавляющем большинстве случаев исчезают бесследно; даже без специальной терапии они длятся обычно не более 2 нед. Сущность ревматического повреждения суставов – аллергический синовиит.Сердечные жалобыЖалобы на сердце появляются на фоне вышеописанных явлений:– одышка;– тахикардия;
– нарушения ритма (перебои, выпадения, пароксизмы кратковременной тахикардии и др.). Сердцебиения часто не связаны с физическим или нервным напряжением;– боли, обычно несильные, локализуются над верхушкой сердца, колющие, давящие, без иррадиации, их интенсивность уменьшается после применения противовоспалительных препаратов;
Аускультация сердца: тоны сердца глухие, часто аритмичны, выслушивается четкий систолический шум над верхушкой сердца.Показательны данные ЭКГ: низкий вольтаж зубцов, снижение зубцов Т и интервалов S7, часто атриовентрикулярная блокада, синусовая аритмия, экстрасистолы.Сердечные проявления болезни и данные ЭКГ свидетельствуют о развитии ревмокардита.
Последующее наблюдение за больным и данные обследования (прежде всего ЭхоКГ) позволяют более четко определить локализацию патологического процесса: в миокарде (миокардит), эндокарде (эндокардит), перикарде (перикардит) или они присутствуют во всех слоях сердца, т.е. имеет место панкардит.Болевой синдром может быть отражением ревматического коронариита, когда возникают боли стенокардического характера с типичной иррадиацией, поддающиеся действию валидола и троглицерина, но возникающие вне связи с волнениями и физической нагрузкой.
Ревматическое поражение перикарда – сухой или экссудативный перикардит – частое проявление болезни. Он развивается обычно в первые дни ревматической атаки. Характерны боли в области сердца, не связанные с физическим и нервным напряжением, и шум трения перикарда при аускультации. Сухой перикардит, как правило, переходит в экссудативный, при этом боли исчезают и усиливается одышка в положении лежа (особенно ночью).
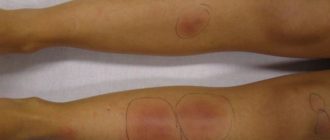
Характерны изменения на ЭКГ, которые помогают поставить правильный диагноз. Ревматический перикардит отличается, как правило, быстрой и полной обратимостью.Диагностическое значение имеют изменения на коже, такие как подкожные узелки и кольцевая эритема.Подкожные узелки (noduli rheumatici) – это маленькие твердые образования величиной с горошину или орех, локализованные в области пораженных суставов.
Могут возникать и в позднюю стадию ревматической атаки, отличаются быстрой эволюцией, особенно под влиянием лечения. Встречаются обычно в детском возрасте.Кольцевая эритема – рецидивирующие высыпания розоватого цвета с зубчатыми контурами. Интенсивность окраски уменьшается от периферии к центру. Располагается часто на внутренней поверхности конечностей, на животе, шее, очень редко на лице.
Эритема носит нестойкий характер и усиливается под действием тепла. Также отличается быстрой обратимостью.При ревматизме наблюдаются висцеральные поражения, особенно при максимальной степени активности ревматического процесса.Наиболее тяжело протекают полисерозиты (поражение серозных оболочек) – плевриты, поражения брюшины, перикарда, которые значительно утяжеляют прогноз.
Ревматические нефриты хорошо поддаются антиревматической терапии, редко переходят в хроническую форму.Большое значение имеет очень своеобразная форма ревматического поражения центральной нервной системы, называемая малой хореей. Последняя наблюдается преимущественно в детском возрасте, причем у девочек приблизительно в 3 раза чаще, чем у мальчиков.
Сущностью хореи является поражение стриарной системы головного мозга с развитием характерного гиперкинетического синдрома (насильственные вычурные движения рук, ног, туловища и мышц лица) в сочетании с выраженной гипотонией мышц и эмоциональной лабильностью, которая иногда бывает первым симптомом болезни.
Насильственные движения могут быть выражены в различной степени; их характерной особенностью являются усиление при волнениях и прекращение во время сна.Гиперкинезы и слабость мышц проявляются иногда лишь на одной половине тела. Параличи – исключительная редкость. Малая хорея протекает изолированно, без поражения других органов.
Показатели крови часто остаются нормальными. К 17-18 годам хорея почти всегда бесследно исчезает. В более молодом возрасте возможны ее рецидивы. Ревматические пороки сердца не формируются.Как уже упоминалось, в настоящее время крайне редко встречаются классические проявления ОРЛ. Поражение суставов чаще проявляется артралгиями, т.е.
болевым синдромом без экссудативного выпота в суставах.Лабораторные исследования в острую фазу болезни– В клиническом анализе крови – нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ.– В биохимическом анализе крови повышается содержание СРБ, серомукоида, фибриногена, антистрептококковых антител – АСЛ-О, АСГ, антистрептокиназы.
Ревматизм – древняя болезнь человека. Типичные проявления ревматического артрита описаны Гиппократом (460-370 гг. до н.э.).Диагностические критерии, включающие полиартрит, кардит и хорею, впервые описаны британским терапевтом W Cheadle в 1889 г. в период высокой РЛ в Лондоне (цит. по: Л.М. Ермолина, 2004).
Как коллагеноз, но с наибольшими изменениями в сердечно-сосудистой системе заболевание названо по имени авторов, его описавших, – болезнь Сокольского-Буйо. В настоящее время этот термин пересматривается.Значительное разнообразие клинических проявлений ревматизма и преобладание в настоящее время форм с нетипичными проявлениями создают проблемы в диагностике ОРЛ.
Первичная оценка состояния пациента по-прежнему выдвигается на первое место, в том числе детальное изучение анамнеза.Всякое заболевание, развившееся через определенный срок после ангины (или любой другой стрептококковой инфекции) и характеризующееся лихорадкой, признаками поражения суставов или внутренних органов (особенно сердца) и повышением СОЭ, должно прежде всего вызывать мысль о ревматизме.
Значительную помощь в диагностике оказывает наличие в анамнезе пороков сердца. В то же время отсутствие в анамнезе порока сердца и отсутствие его при осмотре больного даже при указании больного на множественные суставные атаки в анамнезе не позволяют их связать с ревматизмом.Многие годы использовались для диагностики ревматизма критерии, предложенные американским кардиологом T.
Jones (1944), который разделил основные клинические симптомы РЛ на большие и малые и назвал их диагностическими критериями. Эта классификация была дополнена А.И. Нестеровым (1963) и использовалась отечественными ревматологами в практической работе.В настоящее время в Российской Федерации принята Национальная классификация ревматической лихорадки (цит. по: Шостак Н.А. с соавт. Кардиология. Национальное руководство, 2007).Классификация ревматической лихорадки (Ассоциация ревматологов России, 2003)
Симптомы и признаки артрита локтевого сустава
Локтевой сустав образован 3 костями – локтевой, лучевой и плечевой. По своей структуре это сложное сочленение костей, состоящее из 3 простых суставов – плечелучевого, плечелоктевого и лучелоктевого. Это сочленение защищено капсулой с суставной (синовиальной) жидкостью и укреплено связочным аппаратом.
Артрит – общее название воспалительных заболеваний того или иного сустава. Чаще всего под артритом подразумевают острый воспалительный процесс в суставном хряще и капсуле без грубых структурных изменений в суставе. Этим артрит отличается от артроза – хронического дегенеративно-дистрофического поражения сустава с его анатомическими изменениями. Артритом может поражаться практически любой сустав, в том числе и локтевой.
Причины
Основные этиологические факторы, приводящие к артриту локтевого сустава
- Системные заболевания соединительной ткани – ревматизм, ревматоидный артрит, системная красная волчанка и другие болезни, объединенные в группу так называемых коллагенозов.
- Нарушение обмена веществ – подагра, сахарный диабет
- Сепсис
- Инфекции дыхательных путей, болезни пищеварительной и мочеполовой системы, приводящие к реактивным артритам
- Травмы локтевого сустава – переломы, вывихи, разрывы сухожилий
- Туберкулез и сифилис
- Злокачественные опухоли
- Неясная этиология (идиопатический артрит).
Симптомы
При поражении локтевого сустава отмечаются местные и общие проявления. Местные симптомы артрита локтевого сустава универсальны и включают в себя:
- Боль в суставе
- Отек мягких тканей в области сустава
- Покраснение кожи в проекции сустава
- Местное повышение температуры (кожа над суставом горячее, чем в соседних участках)
- Снижение объема движений в суставе.
Ведущим симптомом является боль в локте. Характер боли и ее интенсивность зависят от причины артрита. При ревматических процессах боль резкая, интенсивная, сковывающая движения. При подагрическом артрите она наоборот, тупая, ноющая. Боль, покраснение и отек обусловлены скоплением избытка суставной жидкости в суставной капсуле, воспалением суставного хряща.
Помимо местных отмечаются еще и общие признаки артрита локтевого сустава. Как правило, это общая слабость и недомогание, повышение температуры тела (лихорадка), головная боль, тошнота и рвота. Возможны и специфические проявления. Например, при туберкулезе – это кровохарканье, при сепсисе – наличие гнойных очагов в других участках, при опухолях – общее истощение.
Диагностика
Диагностика локтевого артрита включает в себя осмотр, опрос пациента и проведение специальных диагностических методов. Чаще всего диагноз можно поставить уже на основе характерной клинической картины с наличием вышеуказанных симптомов. Для определения степени воспаления проводят общеклинический анализ крови и проведение специфических лабораторных тестов. Обязательной является рентгенография локтевого сустава.
Пункция (прокол) синовиальной оболочки локтевого сустава осуществляется как с лечебной, так и с диагностической целью. Оценивается внешний вид удаленной жидкости, а затем производится ее посев на питательные среды. Наряду с рентгенографией можно прибегнуть к более «продвинутым» методам – компьютерной и магнитно-резонансной томографии. При реактивных артритах обязательно осуществляют диагностику основного заболевания.
Лечение
Лечение артрита локтевого сустава подразумевает:
- Медикаментозную терапию
- Физиотерапевтические процедуры
- Массаж и лечебную физкультуру
- Хирургическое лечение.
Боль и воспаление суставов устраняется применением нестероидных противовоспалительных средств (НПВС). Эти средства применяются как в виде таблеток (всем известная ацетилсалициловая кислота), так и комбинированно, в уколах и в мазях. Типичный пример – диклофенак в таблетках, уколах и в виде Диклак геля.
Стероидные гормоны (преднизолон, гидрокортизон, детралекс) также снимают воспаление. Эти средства используют главным образом в таблетках и в мазях. А кеналог и гидрокортизон вводят непосредственно в локтевой сустав. Наряду с НПВС используют средства для восстановления хрящевой ткани (хондропротекторы).
Как правило, это хондроитинсульфат в комбинации с глюкозамином. Используют и другие препараты – структум, хондролон, артра. Такие средства как бишофит, димексид, никофлекс, меновазин при нанесении на кожу в проекции сустава оказывают раздражающее действие, и тем самым рефлекторно усиливают кровообращение и обменные процессы в больном суставе.
Физпроцедуры применяют только после снятия обострения медикаментами. Назначают магнитотерапию, амплипульс, фонофорез, лечение парафином и озокеритом. Помимо острой фазы противопоказанием к физиотерапевтическому лечению является туберкулезный или опухолевый артрит, склонность к кровотечениям, беременность, детский возраст, повышенное артериальное давление.
Такие же ограничения для массажа и ЛФК. Вначале, в острой фазе локтевого воспаления сустав вообще обездвиживают (иммобилизируют). В дальнейшем, по мере затихания процесса, локтевой сустав подвергают физическим нагрузкам, вначале щадящим, а в последующем с расширением объема движений и выполняемых функций.
Все эти методы лечения не будут эффективны, если вовремя не удалить скопившуюся в полости сустава жидкость. Избыток этой жидкости образовался вследствие воспаления суставной оболочки. Удаление жидкости способствует физиологической разгрузке пораженного локтевого сустава. Эту манипуляцию, как и внутрисуставное введение лекарств, осуществляет врач-хирург в стационаре.
Симптомы и признаки артрита локтевого сустава
Лечение
Что такое артрит пальцев рук? Это воспалительный процесс, протекающий в суставах. Артрит является очень распространенным заболеванием и поражает чаще всего женщин. Объясняется это тем, что по роду своей профессиональной деятельности женщины больше заняты ручным трудом.
- Симптомы заболевания
- Причины заболевания
- Стадии развития заболевания
- Лечение заболевания
- Медикаментозное лечение
- Проведение физиотерапевтических процедур
- Профилактика артрита
От артрита страдают в основном пястно-фаланговые и межфаланговые суставы. Заболевание это является вторичным, то есть возникает на фоне уже имеющейся болезни. Например, наблюдается оно при инфекционных, ревматических и метаболических нарушениях. Артрит является социально значимым заболеванием, так как приводит к утрате работоспособности человека и даже инвалидности.
Симптомы заболевания
Основным симптомом этой патологии является боль, возникающая при любых действиях. В самом начале заболевания она еще слабо выражена, но по мере прогрессирования болезни она становится сильнее. Проявляется она сначала по утрам, так как человек длительное время находился без движения и спустя полчаса пропадает. Пациенты часто называют такую боль ломотой и сопровождаться она может покалыванием и жжением.
Причины заболевания
https://www.youtube.com/watch?v=A620tjF6aMs



Оставить комментарий