- Как начинается ветрянка: как проявляется начальная стадия у детей
- “Ацикловир” при ветрянке у детей
- Виды омфалита
- Как лечить ветрянку у детей
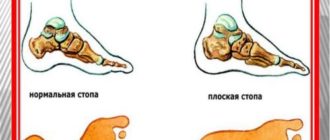
- Как определить ушиб или перелом
- Лечение ветрянки у детей
- Национальный календарь прививок по эпидемическим показаниям на 2018 год с таблицей
- Национальный календарь прививок по эпидемическим показаниям на 2018 год с таблицей
- Первая помощь при переломе ноги: таза, голени и стопы
- Последствия и осложнения заболевания коклюш
- Симптомы перелома костей
Оглавление
- 1 Как начинается ветрянка: как проявляется начальная стадия у детей
- 2 “Ацикловир” при ветрянке у детей
- 3 Виды омфалита
- 4 Как лечить ветрянку у детей
- 5 Как определить ушиб или перелом
- 6 Лечение ветрянки у детей
- 7 Национальный календарь прививок по эпидемическим показаниям на 2018 год с таблицей
- 8 Национальный календарь прививок по эпидемическим показаниям на 2018 год с таблицей
- 9 Первая помощь при переломе ноги: таза, голени и стопы
- 10 Последствия и осложнения заболевания коклюш
- 11 Симптомы перелома костей
Как начинается ветрянка: как проявляется начальная стадия у детей
Ветрянка потому так и называется, что может переноситься ветром, то есть воздушно-капельным путем. Давайте разберемся, как проявляется ветрянка у детей. Кто-то чихнет рядом с вами заразный, вы уже забудете про этот незначительный эпизод в вашей жизни.
А через 1-3 недели вдруг повысится температура. Это начальная стадия ветрянки у детей. И если бы не практически одновременное появление сыпи, то ветрянку у детей можно было бы принять за ОРЗ, к тому же к симптомам ветрянки относится головная боль и чувство слабости. Теперь вы знаете, как начинается ветрянка.
“Ацикловир” при ветрянке у детей
Для того чтобы снять такой симптом ветрянки как зуд, можно попросить педиатра назначить антигистаминный препарат в безопасной дозировке. При переходе высыпаний на глаза, можно использовать специальный глазной гель «Ацикловир» при ветрянке у детей, который эффективно борется против вируса герпеса.
Многие родители абсолютно уверены, что лечением ветрянки у детей является смазывание пузырьков зеленкой. Даже сейчас, гуляя по улице таким вот образом можно легко определить ребенка, переболевшего ветрянкой — по характерным «пятнышкам» зеленки.
На самом деле, зеленка не лечит симптомы ветрянки, а выполняет лишь обеззараживающую функцию, защищает от проникновения бактериальной инфекции в ранку. Особенно это важно для ребенка. Врачам же удобно по этим пятнышкам определять — заразен ли ребенок.
То есть зеленка не является лечением ветрянки у детей, а служит для фиксирования новых высыпаний. Это очень удобно, в первую очередь, для врачей. К тому же зеленка несколько уменьшает зуд. Помимо зеленки, высыпания можно просто смазывать слабым раствором марганца.
Статья прочитана 1 раз(a).
Виды омфалита
Перед оказанием первой медицинской помощи при переломах конечностей необходимо учитывать основные симптомы, которые подтверждают, что образовалось нарушение целостности кости. К ним относят деформацию конечности, потерю двигательной функции, отечность и припухлость в травмированной области, характерный хруст при движении пострадавшей части тела, сильный болевой синдром.
Проведение первой медицинской помощи при переломах конечности, в зависимости от вида и характера повреждения, степени тяжести, включает комплекс следующих действий:
- Неотложная помощь при травме верхних конечностей заключается в обеспечении полной неподвижности пострадавшей руки и фиксации бинтом травмированной конечности к туловищу. При повреждении плечевого сустава фиксацию проводят с помощью двух шин. Одну из них прибинтовывают снаружи плеча, другую — от подмышки до локтевого сустава. Если не оказалась под рукой специальная шина, то согнутую руку подвешивают на косынку, хорошо прибинтовывают к туловищу. Транспортировку пострадавшего проводят в сидячем положении. Чтобы предотвратить возникновение гематомы, отечности, снизить болевое ощущение, к травмированному участку прикладывают лед или холодный компресс. Важно обеспечить полное спокойствие больного, можно дать препарат с успокаивающим эффектом. При сильном болевом ощущении следует провести обезболивающие мероприятия.
- Первая помощь при травме нижней конечности должна оказываться с обеспечением полного покоя поврежденной ноги. Иммобилизовывать нужно один сустав, находящийся выше места перелома к другому, который располагается ниже места травматизации. Поврежденную ногу зафиксировать, привязав ее к здоровой конечности. Если образовался отек, то на него следует наложить бинтовую повязку.
Полезно также же знать и как оказать первую помощь при переломе руки.
Переломы возникают при влиянии на кость значительной силы, превышающей предельную прочность костной ткани. Они бывают как травматическими, так и патологическими. В первом случае травма возникает при ударе, во время дорожно-транспортных происшествий или при падении с большой высоты, когда травмирующий фактор воздействует на здоровую кость.
Во втором случае деформация кости возникает под действием незначительной силы травмирующего агента на патологически измененный опорно-двигательный аппарат различного рода заболеваниями, например, остеопорозом, туберкулезом, опухолью. Патологические переломы встречаются гораздо реже травматических дефектов кости.
В зависимости от тяжести, переломы делятся на несколько видов:
- открытые – характеризуются повреждением внешних покровов с образованием раны и или дефекта кожи острыми осколками кости (подробно об открытых переломах можно почитать здесь);
- закрытые со смещение костных отломков – изменение анатомически правильного положения костных отломков, которые могут травмировать окружающие мягкие ткани, без повреждения внешних покровов;
- закрытые без смещения костных отломков – характеризуются трещинами в костной ткани, анатомическое положение кости и целостность кожи сохранены (более подробно о закрытых переломах можно почитать здесь).
Особым видом травм считают внутрисуставные переломы. Они сопровождаются дефектами костной ткани, которая образует сустав. Такие повреждения характеризуются накоплением в полости сочленения кровянистого экссудата (гемартроз). Их сложно диагностировать без проведения рентгенологического исследования.

Слева направо изображен внутрисуставной открытый и закрытый перелом
Клинические проявления перелома:
- интенсивные боли в участке повреждения;
- нарушение нормальной конфигурации конечности;
- отечность места травмы;
- удлинение или укорочение руки, ноги;
- крепитация при ощупывании участка травмы;
- нарушение подвижности пораженной части тела или конечности.
При открытых травмах костей часто развивается наружное кровотечение вследствие повреждения артериального или венозного сосуда. Закрытые травмы костей могут сопровождаться внутренними кровотечениями различной степени тяжести с образованием гематом.
Простой омфалит или по-другому «мокнущий пупок» — это самый частый вид омфалита. При хорошем уходе пупочная ранка к 10 – 14 дню жизни малыша полностью заживает, а при попадании в ранку микробов и начавшемся воспалении этот процесс может сильно затянуться.
При этом из пупочка малыша выделяется либо прозрачное, либо желтоватое отделяемое, нередко с прожилками крови. Иногда к этим симптомам присоединяется и несильное покраснение самого околопупочного колечка.
Время от времени пупочная ранка покрывается корочкой, однако это не говорит о том, что воспаление закончилось. Под корочкой постепенно скапливается жидкость, в которой по-прежнему размножаются микробы и бактерии.
Флегмонозная форма омфалита – это вторая по степени тяжести форма данного детского заболевания. Как правило, заболевание начинается с «мокнущего пупка», но постепенно из пупочной ранки вместо прозрачного содержимого начинает выделяться гной.
При осмотре заметно выбухание пупка, его сильное покраснение и отёк. сама кожа вокруг пупка горячая на ощупь. Общее состояние ребёнка при флегмонозной форме омфалита страдает довольно сильно – у ребёнка поднимается температура до 38 градусов, появляется вялость, сонливость, плохой аппетит, срыгивания и даже рвота.
Флегмонозный омфалит очень страшен своими осложнениями. Многие молодые мамочки просто не понимают и не видят всю истинную картину болезни, так как проявления недуга минимальны и выражены очень слабо. А ведь флегмонозный омфалит может через очень короткое время осложниться такими серьёзными проблемами, как:
- Флегмона брюшной стенки;
- Перитонит;
- Абсцесс печени;
- Сепсис.
Некротический или гангренозный омфалит – это довольно редкая форма болезни. Как правило встречается это заболевание только у детей с низкой массой тела при рождении и с низким иммунитетом.

При некротическом омфалите поверхностное воспаление очень быстро переходит на внутренние слои пупка и достигает пупочных сосудов. Кожа пупка и его клетчатка синеют и некротизируются, то есть происходит их отторжение.
Некроз может затронуть и более глубокие слои кожи и передней брюшной стенки. Общее состояние ребёнка при этой форме омфалита остаётся тяжёлым. Температура поднимается очень редко, а вот вялость, заторможенность и снижение активности отмечается всегда. И такие симптомы видны при одном только взгляде на кроху.
Шина медицинская может быть нескольких модификаций, в зависимости от цели ее использования. Существуют шины-протезы, которые и удерживают пострадавший участок в одном положении, и замещают недостающий участок кости.
Выделяют следующие виды иммобилизационных шин:
- Шина Крамера – это решетка из тонкой проволоки, которая сверху покрыта несколькими слоями бинта или мягкой ткани. Каркасу можно придать любую форму, которая необходима в конкретном случае, это делает ее универсальной.
- Шина Дитерихса – представляет собой две деревянные доски с просверленными в них отверстиями, через которые протянуты ремни или ткань. Еще в набор входит небольшая плоская втулка, которая вставляется в отверстие, фиксируя шину на нужном уровне.
- Пневматическая шина медицинская – это герметичная камера, внутрь которой укладывается травмированная конечность. Затем между ее стенками нагнетается воздух, и часть тела надежно фиксируется.
- Шина Шанца – это воротник-фиксатор, применяющийся при заболеваниях позвоночника, а также для профилактики смещения шейных позвонков во время травм спины.
Как лечить ветрянку у детей
Статья прочитана 589 533 раз(a).
Хотя симптомы ветрянки не такие уж и невыносимые для ребенка, все же желательно на время болезни (около недели) сохранять постельный режим. Специфического лечения у ветрянки нет. Лекарств от нее не существует.
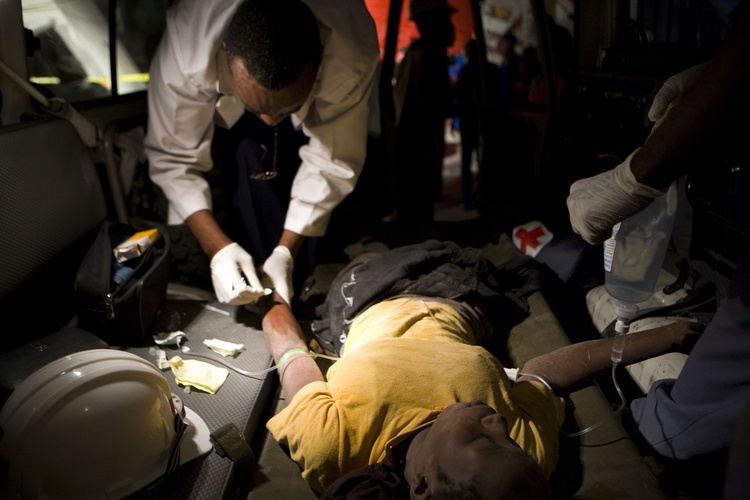
Лечение омфалита будет зависеть от его формы. Простой омфалит можно попробовать вылечить и дома под наблюдением врача. При этом мама должна 3 – 4 раза в день промывать пупочек крохи перекисью водорода, а затем закапывать антисептический раствор на основе спирта или воды.
Лечение флегмонозного омфалита проводится хирургом. Здесь тоже проводится обработка пупка перекисью водорода, но для быстрого излечивания применяются антибактериальные мази, например, бацитрацин, полимиксин или мазь Вишневского.
Некротическая форма лечится с применением антибиотиков и с иссечением омертвевшей ткани. Ребёнку ставятся капельницы с раствором глюкозы, а на ранку накладываются повязки с антибактериальными мазями и с ранозаживялющими растворами. Лечение проводится строго в стационаре.
Статья прочитана 14 655 раз(a).
Как определить ушиб или перелом
Некоторые пациенты сомневаются, что кость сломана. Им проще поверить, что это ушиб, который пройдет спустя пару суток. Чтобы развеять все сомнения и исключить опасное в данном вопросе промедление, ниже представлены характерные симптомы перелома. Это:
- приступ боли в момент перелома;
- болевой шок при попытке двигать поврежденным участком либо при транспортировке больного;
- отек мягких тканей, формирование гематомы в месте травмирования кости;
- деформация области поражения;
- открывшееся кровотечение (для открытых переломов).
Что касается ушибов, боль носит временный характер, ослабевает при воздействии холодом. Отек проходит в первые сутки с момента удара, а суставы сохраняют свою частичную подвижность. Если пациента уложить и придерживаться постельного режима хотя бы 24 часа, на следующий день положительная динамика очевидна, чего не скажешь о переломах закрытого и, тем более, открытого типа.
Лечение ветрянки у детей
Далее на странице представлен новый календарь профилактических прививок на 2018 год в удобной для использования форме. Глядя на календарь прививок для детей на 2018 год, каждая мама сможет определить время, когда необходима вакцинация.
Особое внимание стоит обратить на календарь прививок для детей до года — эта категория малышей наиболее уязвима для различных инфекций. Календарь прививок в России ежегодно претерпевает некоторые изменения, поэтому, если вакцинация была начата годом ранее, то она продолжается по стандартному графику.
Существуют клинические периоды коклюша, в которых могут существенно различаться симптомы и методы лечения.
Выделяют следующие периоды коклюша у детей:
- катаральный, который маскируется под типичное ОРВИ с сопутствующим насморком, болью в горле, сухим кашлем и повышением температуры тела;
- судорожный со спазмами мышечной ткани клинически проявляется в типичных приступах кашля с предшествующей аурой в виде беспокойства и нехватки воздуха;
- период выздоровления, в котором стихают симптомы и приступы становятся все реже, может длиться до 2-х месяцев.
Первые признаки коклюша появляются после окончания инкубационного периода, который может продолжаться от 3-х дней до 2-х недель.
Начальные признаки коклюша у детей маскируются под типичное простудное заболевание:
- повышается температура тела, возникает сильный озноб, выделение пота;
- ребенок жалуется на головные и мышечные боли, слабость;
- возникает отечность слизистой оболочки носовых ходов, сопровождающаяся заложенностью носа и выделением прозрачной слизи;
- кашель присоединяется достаточно быстро, имеет сухой характер и не купируется привычными средствами.
При осмотре видна выраженная гиперемия зева, бледность кожных покровов, учащенный пульс и дыхание. В легких прослушивается везикулярное или жесткое дыхание. Продолжается катаральный период в среднем 7 — 10 дней.
Симптомы коклюша у детей в судорожном периоде ярко выражены и не оставляют сомнений в диагностике инфекции. Несколько раз в сутки возникают приступы сухого непродуктивного кашля.
Отличительные характеристики:
- предварительное сильное чувство присутствия инородного предмета в горле с затруднением вдоха;
- последовательная серия кашлевых толчков в виде выдохов;
- длительная реприза на вдохе со свистящим неприятным звуком;
- следующие кашлевые толчки на выдохе;
- отхождение густого слизистого секрета (могут наблюдаться прожилки крови).
Иногда приступ оканчивается рвотой за счет резкого спазмирования голосовой щели и трахеи. Серии кашлевых приступов приводят к характерному изменению внешнего вида больного. Появляется одутловатость лица, кровоизлияния под глазами и в уголках рта.
Язык может покрываться белыми плотными язвочками. В горле видны кровоизлияния и гиперемия. При прослушивании поверхности легких может определяться жесткое дыхание со свистящими хрипами в области бронхиального дерева.
Нарастание тяжести приступов и общих симптомов происходит на протяжении 2-х недель. В это время может быть показано, если появляются выраженные симптомы коклюша, лечение в стационаре. Это необходимо в виду возможности подключения малыша к аппарату искусственного дыхания.
В среднем длительность спазматического периода может составлять 15 — 25 дней. При хорошем уровне иммунной зашиты эти сроки могут сокращаться до 12-ти дней.
В периоде выздоровления количество приступов кашля в сутки постепенно сокращается, восстанавливается состояние ребенка. Примерно спустя 2-ве недели кашель сохраняется уже без приступов. Полное выздоровление может произойти в течение последующих 2-х недель.
В это время следует оберегать малыша от контактов с любой бактериальной и вирусной инфекций. Любые простудные заболевания могут спровоцировать возврат спазматических приступов кашля и продлить период течения коклюша.
Необходимо выделять различные формы течения инфекции. Примерно в 30 % случаев у привитых ранее детей выявляется стертая или легкая форма коклюша, при которых отсутствуют пароксизмы приступов кашля. Заболевание протекает в форме обычно затяжного ОРЗ.
Однако и такие пациенты представляют собой серьезную угрозу для распространения возбудителя коклюша. Тяжелые формы болезни определяются у ослабленных детей и в новорожденном периоде. Они характеризуются количеством приступов от 20 случаев в сутки. При легком течении этот показатель приближается к 7 -10 приступам в сутки.
Коклюш у детей до года представляет собой серьезную угрозу для жизни малыша. Отмечается молниеносная форма инфекции, при которой инкубационный период может отсутствовать, а катаральный период сводится к нескольким часам.
Быстро возникают нарастающие спазмы дыхательных путей. Присоединяется сердечнососудистая патология. На фоне судорожного синдрома может наступить клиническая смерть. Требуется экстренное помещение малыша в специализированный стационар.
Очень часто коклюш у грудных детей протекает в так называемой маскированной форме. Отсутствуют выраженные репризы при приступах кашля. Вместо них наблюдается внезапная остановка дыхания после длительного приступа крика и истерики после нескольких кашлевых толчков.
Профилактика коклюша у детей до года — это важнейшее мероприятие в деле предупреждения детской смертности от различных инфекций.

Прежде всего, следует позаботиться об ограничении контактов младенца с посторонними лицами. При обнаружении инфекции в детском дошкольном учреждении провидится тотальная диагностика всех контактных лиц и удаление возможного источника коклюшной палочки.
Срок карантина составляет не менее 2-х недель с момента возникновения последнего случая инфекции. При отсутствии предварительной вакцинации контактные лица подлежат экстренной вакцинации с помощью специфического глобулина, который стимулирует выработку противовоклюшных антител.
Наиболее эффективным средством профилактики коклюша у детей до года и в более старшем возрасте является вакцинация в строгом соответствии с национальным прививочным календарем. Первичная вакцинация проводится в возрасте 3-х месяцев.
Своевременная диагностика коклюша способствует ограничению сферы распространения возбудителя. Происходит естественное прерывание цепочки заражения, сокращается численность пострадавших детей. Не менее важна быстрая диагностика коклюша у детей в отношении самого пациента и прогноза для его жизни и здоровья.
Первичный диагноз устанавливается исходя из клинической картины. В составе периферической крови изменения не значительные. Может наблюдаться лейкоцитоз и изменения скорости оседания эритроцитов. Увеличивается количество лимфоцитов. В спазматическом периоде может выявляться снижение уровня гемоглобина и гематокрита.
Для уточнения диагноза проводится бактериологический посев мокроты или мазок из зева. Для более быстрого установления окончательного диагноза может быть проведен серологический анализ крови на предмет наличия специфических антител.
Перед тем, как лечить коклюш у детей, необходимо проведение дифференциальной диагностики.
Общие меры терапии включают в себя:
- изоляцию больного малыша;
- обеспечение высокого уровня влажности воздуха в помещении, где он находится;
- снижение температуры воздуха в комнате до 20 градусов по Цельсию (эта мера уменьшает количество приступов);
- применение антибиотиков и противокашлевых препаратов;
- использование специфических глобулинов;
- восстановление иммунитета;
- устранение негативных последствий.
Далее рассмотрены более подробно методы лечения и используемые препараты.
Лечение коклюша у детей в обязательном порядке включает в себя антибактериальную терапию. От правильно выбора препарата зависит срок течения заболевания и тяжесть состояния малыша.
Наиболее часто используемый антибиотик при коклюше — «Левомицетин», который может быть заменен «Ампициллином» или «Эритромицином». Препараты назначаются для приема внутрь. Внутримышечное и внутривенное введение антибиотиков при коклюше показано только при тяжелом течении заболевания и выраженном рвотном рефлексе на фоне приступов кашля.
При отсутствии видимого эффекта спустя 48 часов после назначения препарата, схему терапии меняют путем добавления 1-го или двух препаратов из разрешенных групп.
На ранней стадии болезни возможно специфическое лечение глобулинином с противококлюшными свойствами. Стандартная схема введения — внутримышечно трехкратно 1 раз в сутки по 3 ml.
Отличным средством является оксигенотерапия с использованием кислородных подушек и масок. Параллельно необходимо использовать «Реополиглюкин», раствор «Глюкозы» для внутривенного введения. Эти меры способствуют купированию патологических изменений в легочной ткани и сердечной мышцы.
Нейролептические препараты при коклюше применяются исключительно в спазматическом периоде заболевания. Чаще всего назначаются «Аминазин», «Атропин», «Пропазин». Они воздействуют на частоту и глубину приступов кашля.
Наиболее эффективное противокашлевое средство — сироп «Синекод». Также может использоваться «Коделак Фито», «Либексин», «Амброксол» и многие другие. Дозировки рассчитываются исходя из возраста и массы тела ребенка.
Национальный календарь прививок по эпидемическим показаниям на 2018 год с таблицей
Календарь прививок по эпидемическим показаниям начинает свое действие в условиях угрозы развития эпидемии того или иного заболевания. В приведенной ниже таблице национальный календарь прививок сопровождается специальными указаниями на этот счет.
|
Наименование прививки |
Категории граждан, подлежащих профилактическим прививкам по эпидемическим показаниям, и порядок их проведения |
Сроки проведения профилактических прививок по эпидемическим показаниям |
|
Против туляремии |
Население, проживающее на энзоотичных по туляремии территориях, а также прибывшие на эти территории лица, выполняющие следующие работы: сельскохозяйственные, гидромелиоративные, строительные, другие работы по выемке и перемещению грунта, заготовительные, промысловые, геологические, изыскательские, экспедиционные, дератизационные и дезинсекционные; по лесозаготовке, расчистке и благоустройству леса, зон оздоровления и отдыха населения. Лица, работающие с живыми культурами возбудителя туляремии |
В соответствии с инструкциями по применению вакцин |
|
Против чумы |
Население, проживающее на энзоотичных по чуме территориях. Лица, работающие с живыми культурами возбудителя чумы |
В соответствии с инструкциями по применению вакцин |
|
Против бруцеллеза |
В очагах козье-овечьего типа лица, выполняющие следующие работы: по заготовке, хранению, обработке сырья и продуктов животноводства, полученных из хозяйств, где регистрируются заболевания скота бруцеллезом; по убою скота, больного бруцеллезом, заготовке и переработке полученных от него мяса и мясопродуктов. Животноводы, ветеринарные работники, зоотехники в хозяйствах, энзоотичных по бруцеллезу. Лица, работающие с живыми культурами возбудителя бруцеллеза |
В соответствии с инструкциями по применению вакцин |
|
Против сибирской язвы |
Лица, выполняющие следующие работы: зооветработники и другие лица, профессионально занятые предубойным содержанием скота, а также убоем, снятием шкур и разделкой туш; сбор, хранение,транспортировка и первичная переработка сырья животного происхождения; сельскохозяйственные, гидромелиоративные, строительные, по выемке и перемещению грунта, заготовительные, промысловые, геологические, изыскательские, экспедиционные на энзоотичных по сибирской язве территориях. Работники лабораторий, работающие с материалом, подозрительным на инфицирование возбудителем сибирской язвы |
В соответствии с инструкциями по применению вакцин |
|
Против бешенства |
С профилактической целью иммунизируют лиц, имеющих высокий риск заражения бешенством: работники лабораторий, работающие с уличным вирусом бешенства; ветеринарные работники; егеря, охотники, лесники; лица, выполняющие работы по отлову и содержанию животных |
В соответствии с инструкциями по применению вакцин |
|
Против лептоспироза |
Лица, выполняющие следующие работы: по заготовке, хранению, обработке сырья и продуктов животноводства, полученных из хозяйств, расположенных на энзоотичных по лептоспирозу территориях; по убою скота, больного лептоспирозом, заготовке и переработке мяса и мясопродуктов полученных от больных лептоспирозом животных; по отлову и содержанию безнадзорных животных. Лица, работающие с живыми культурами возбудителя лептоспироза |
В соответствии с инструкциями по применению вакцин |
|
Против клещевого вирусного энцефалита |
Население, проживающее на энзоотичных по клещевому вирусному энцефалиту территориях, а также прибывшие на эти территории лица, выполняющие следующие работы: сельскохозяйственные, гидромелиоративные, строительные, по выемке и перемещению грунта, заготовительные, промысловые, геологические, изыскательские, экспедиционные, дератизационные и дезинсекционные; по лесозаготовке, расчистке и благоустройству леса, зон оздоровления и отдыха населения. Лица, работающие с живыми культурами возбудителя клещевого энцефалита. Лица, посещающие энзоотичные по клещевому энцефалиту территории с целью отдыха, туризма, работы на дачных и садовых участках |
В соответствии с инструкциями по применению вакцин |
|
Против лихорадки Ку |
Лица, выполняющие работы по заготовке, хранению, обработке сырья и продуктов животноводства, полученных из хозяйств, где регистрируются заболевания лихорадкой Ку скота. Лица, выполняющие работы по заготовке, хранению и переработке сельскохозяйственной продукции на энзоотичных территориях по лихорадке Ку. Лица, работающие с живыми культурами возбудителей лихорадки Ку |
В соответствии с инструкциями по применению вакцин |
|
Против желтой лихорадки |
Лица, выезжающие за рубеж в энзоотичные по желтой лихорадке районы. Лица, работающие с живыми культурами возбудителя желтой лихорадки |
В соответствии с инструкциями по применению вакцин |
|
Против холеры |
Лица, выезжающие в неблагополучные по холере страны. Граждане Российской Федерации в случае осложнения санитарно-эпидемиологической обстановки по холере в сопредельных странах, а также на территории Российской Федерации |
В соответствии с инструкциями по применению вакцин |
|
Против брюшного тифа |
Лица, занятые в сфере коммунального благоустройства (работники, обслуживающие канализационные сети, сооружения и оборудование, а также предприятий по санитарной очистке населенных мест — сбор, транспортировка и утилизация бытовых отходов). Лица, работающие с живыми культурами возбудителей брюшного тифа. Население, проживающее на территориях с хроническими водными эпидемиями брюшного тифа. Лица, выезжающие в гиперэндемичные по брюшному тифу регионы и страны. Контактные лица в очагах брюшного тифа по эпидпоказаниям. По эпидемическим показаниям прививки проводят при угрозе возникновения эпидемии или вспышки (стихийные бедствия, крупные аварии на водопроводной и канализационной сети), а также в период эпидемии, при этом в угрожаемом районе проводят массовую иммунизацию населения |
В соответствии с инструкциями по применению вакцин |
|
Против вирусного гепатита А |
Лица, подверженные профессиональному риску заражения (врачи, персонал по уходу за больными, работники сферы обслуживания населения, занятые на предприятиях пищевой промышленности, в организациях общественного питания, а также обслуживающие водопроводные и канализационные сооружения, оборудование и сети. Лица, выезжающие в неблагополучные регионы и страны, где регистрируется вспышечная заболеваемость. Контактные в очагах гепатита А |
В соответствии с инструкциями по применению вакцин |
|
Против шигеллезов |
Работники инфекционных стационаров и бактериологических лабораторий. Лица, занятые в сфере общественного питания и коммунального благоустройства. Дети, посещающие детские учреждения и отъезжающие в оздоровительные лагеря (по показаниям). По эпидемическим показаниям прививки проводят при угрозе возникновения эпидемии или вспышки (стихийные бедствия, крупные аварии на водопроводной и канализационной сети), а также в период эпидемии, при этом в угрожаемом районе проводят массовую иммунизацию населения. Профилактические прививки предпочтительно проводить перед сезонным подъемом заболеваемости шигеллезами |
В соответствии с инструкциями по применению вакцин |
|
Против менингококковой инфекции |
Дети, подростки, взрослые в очагах менингококковой инфекции, вызванной менингококками серогрупп А или С. Вакцинация проводится в эндемичных регионах, а также в случае эпидемии, вызванной менингококками серогрупп А или С |
В соответствии с инструкциями по применению вакцин |
|
Против кори |
Контактные лица из очагов заболевания, не болевшие, не привитые и не имеющие сведений о профилактических прививках против кори, однократно привитые без ограничения возраста |
В соответствии с инструкциями по применению вакцин |
|
Против гепатита В |
Контактные лица из очагов заболевания, не болевшие, не привитые и не имеющие сведений о профилактических прививках против гепатита В |
В соответствии с инструкциями по применению вакцин |
|
Против дифтерии |
Контактные лица из очагов заболевания, не болевшие, не привитые и не имеющие сведений о профилактических прививках против дифтерии |
В соответствии с инструкциями по применению вакцин |
|
Против эпидемического паротита |
Контактные лица из очагов заболевания, не болевшие, не привитые и не имеющие сведений о профилактических прививках против эпидемического паротита |
В соответствии с инструкциями по применению вакцин |
|
Против полиомиелита |
Прививкам подлежат контактные лица в очагах полиомиелита, в том числе вызванного диким полиовирусом (или при подозрении на заболевание): |
|
|
дети с 3 месяцев до 18 лет |
Однократно |
|
|
медработники |
Однократно |
|
|
Дети, прибывшие из эндемичных (неблагополучных) по полиомиелиту стран (территорий) с 3 мес. до 15 лет |
Однократно (при наличии достоверных данных о предшествующих прививках) или трехкратно (при их отсутствии) |
|
|
Лица без определенного места жительства (при их выявлении) с 3 мес. до 15 лет |
Однократно (при наличии достоверных данных о предшествующих прививках) или трехкратно (при их отсутствии) |
|
|
Лица, контактировавшие с прибывшими из эндемичных (неблагополучных) по полиомиелиту стран (территорий), с 3-х месяцев жизни без ограничения возраста |
Однократно |
|
|
Лица, работающие с живым полиовирусом, с материалами, инфицированными (потенциально инфицированными) диким вирусом полиомиелита без ограничения возраста. Иммунизация против полиомиелита по эпидемическим показаниям проводится оральной полиомиелитной вакциной. Показаниями для проведения иммунизации детей оральной полиомиелитной вакциной по эпидемическим показаниям являются регистрация случая полиомиелита, вызванного диким полиовирусом, выделение дикого полиовируса в биопробных материалах от людей или из объектов окружающей среды. В этих случаях иммунизация проводится в соответствии с постановлением Главного государственного санитарного врача субъекта Российской Федерации, которым определяется возраст детей, подлежащих иммунизации, сроки, порядок и кратность ее проведения |
Однократно при приеме на работу |
Национальный календарь прививок по эпидемическим показаниям на 2018 год с таблицей
Далее представлена таблица календаря прививок-2018, в которой в удобной для понимания форме представлена вся необходимая информация. Календарь прививок в таблице сопровожден пояснениями по порядку проведения вакцинации.
|
Категории и возраст граждан, подлежащих профилактическим прививкам |
Наименование прививки |
Порядок проведения профилактических прививок |
|
Новорожденные в первые 24 ч жизни |
Первая вакцинация против вирусного гепатита В |
Проводится в соответствии с инструкциями по применению вакцин новорожденным, в том числе из групп риска: родившиеся от матерей — носителей HBsAg; больных вирусным гепатитом В или перенесших вирусный гепатит В в третьем триместре беременности; не имеющих результатов обследования на маркеры гепатита В; наркозависимых, в семьях, в которых есть носитель HBsAg или больной острым вирусным гепатитом В и хроническими вирусными гепатитами (далее — группы риска). |
|
Новорожденные на 3 — 7 день жизни |
Вакцинация против туберкулеза |
Проводится новорожденным вакцинами для профилактики туберкулеза (для щадящей первичной иммунизации) в соответствии с инструкциями по их применению. В субъектах Российской Федерации с показателями заболеваемости, превышающими 80 на 100 тыс. населения, а также при наличии в окружении новорожденного больных туберкулезом — вакциной для профилактики туберкулеза. |
|
Дети в 1 мес. |
Вторая вакцинация против вирусного гепатита В |
Проводится в соответствии с инструкциями по применению вакцин детям данной возрастной группы, в том числе из групп риска. |
|
Дети в 2 мес. |
Третья вакцинация против вирусного гепатита В |
Проводится в соответствии с инструкциями по применению вакцин детям из групп риска. |
|
Дети в 3 мес. |
Первая вакцинация против дифтерии, коклюша, столбняка |
Проводится в соответствии с инструкциями по применению вакцин детям данной возрастной группы |
|
Дети от 3 до 6 мес. |
Первая вакцинация против гемофильной инфекции |
Проводится в соответствии с инструкциями по применению вакцин детям, относящимся к группам риска: с иммунодефицитными состояниями или анатомическими дефектами, приводящими к резко повышенной опасности заболевания Hib-инфекцией; с онкогематологическими заболеваниями и/или длительно получающие иммуносупрессивную терапию; ВИЧ-инфицированным или рожденным от ВИЧ-инфицированных матерей; находящимся в закрытых детских дошкольных учреждениях (дома ребенка, детские дома, специализированные интернаты (для детей с психоневрологическими заболеваниями и др.), противотуберкулезные санитарно-оздоровительные учреждения). Примечание. Курс вакцинации против гемофильной инфекции для детей в возрасте от 3 до 6 мес. состоит из 3 инъекций по 0,5 мл с интервалом 1—1,5 мес. Для детей, не получивших первую вакцинацию в 3 мес., иммунизация проводится по следующей схеме: для детей в возрасте от 6 до 12 мес. из 2 инъекций по 0,5 мл с интервалом в 1 — 1,5 мес. для детей от 1 года до 5 лет однократная инъекция 0,5 мл |
|
Дети в 4, 5 мес. |
Первая вакцинация против полиомиелита |
Проводится вакцинами для профилактики полиомиелита (инактивированными) в соответствии с инструкциями по их применению |
|
Вторая вакцинация против дифтерии, коклюша, столбняка |
Проводится в соответствии с инструкциями по применению вакцин детям данной возрастной группы, получившим первую вакцинацию в 3 мес. |
|
|
Вторая вакцинация против гемофильной инфекции |
Проводится в соответствии с инструкциями по применению вакцин детям данной возрастной группы, получившим первую вакцинацию в 3 мес. |
|
|
Вторая вакцинация против полиомиелита |
Проводится вакцинами для профилактики полиомиелита (инактивированными) в соответствии с инструкциями по их применению |
|
|
Дети в 6 мес. |
Третья вакцинация против дифтерии, коклюша, столбняка |
Проводится в соответствии с инструкциями по применению вакцин детям данной возрастной группы, получившим первую и вторую вакцинацию в 3 и 4,5 мес. соответственно |
|
Третья вакцинация против вирусного гепатита В |
Проводится в соответствии с инструкциями по применению вакцин детям данной возрастной группы, не относящимся к группам риска, получившим первую и вторую вакцинацию в 0 и 1 мес. соответственно |
|
|
Третья вакцинация против гемофильной инфекции |
Проводится в соответствии с инструкциями по применению вакцин детям, получившим первую и вторую вакцинацию в 3 и 4,5 мес. соответственно |
|
|
Третья вакцинация против полиомиелита |
Проводится детям данной возрастной группы вакцинами для профилактики полиомиелита (живыми) в соответствии с инструкциями по их применению. Дети, находящиеся в закрытых детских дошкольных учреждениях (дома ребенка, детские дома, специализированные интернаты для детей с психоневрологическими заболеваниями и др.), противотуберкулезные санитарно-оздоровительные учреждения), по показаниям вакцинируются трехкратно вакцинами для профилактики полиомиелита (инактивированными) |
|
|
Дети в 12 мес. |
Вакцинация против кори, краснухи, эпидемического паротита |
Проводится в соответствии с инструкциями по применению вакцин детям данной возрастной группы |
|
Четвертая вакцинация против вирусного гепатита В |
Проводится в соответствии с инструкциями по применению вакцин детям из групп риска |
|
|
Дети в 18 мес. |
Первая ревакцинация против дифтерии, коклюша, столбняка |
Проводится в соответствии с инструкциями по применению вакцин детям данной возрастной группы |
|
Первая ревакцинация против полиомиелита |
Проводится детям данной возрастной группы вакцинами для профилактики полиомиелита (живыми) в соответствии с инструкциями по их применению |
|
|
Ревакцинация против гемофильной инфекции |
Ревакцинации проводят однократно детям, привитым на первом году жизни в соответствии с инструкциями по применению вакцин |
|
|
Дети в 20 мес. |
Вторая ревакцинация против полиомиелита |
Проводится детям данной возрастной группы вакцинами для профилактики полиомиелита (живыми) в соответствии с инструкциями по их применению |
|
Дети в 6 лет |
Ревакцинация против кори, краснухи, эпидемического паротита |
Проводится в соответствии с инструкциями по применению вакцин детям данной возрастной группы, получившим вакцинацию против кори, краснухи, эпидемического паротита |
|
Дети в 6—7 лет |
Вторая ревакцинация против дифтерии, столбняка |
Проводится в соответствии с инструкциями по применению анатоксинов с уменьшенным содержанием антигенов детям данной возрастной группы |
|
Дети в 7 лет |
Ревакцинация против туберкулеза |
Проводится не инфицированным микобактериями туберкулеза туберкулиноотрицательным детям данной возрастной группы вакцинами для профилактики туберкулеза в соответствии с инструкциями по их применению |
|
Дети в 14 лет |
Третья ревакцинация против дифтерии, столбняка |
Проводится в соответствии с инструкциями по применению анатоксинов с уменьшенным содержанием антигенов детям данной возрастной группы |
|
Третья ревакцинация против полиомиелита |
Проводится детям данной возрастной группы вакцинами для профилактики полиомиелита (живыми) в соответствии с инструкциями по их применению |
|
|
Взрослые от 18 лет |
Ревакцинация против туберкулеза |
Проводится не инфицированным микобактериями туберкулеза туберкулиноотрицательным детям данной возрастной группы вакцинами для профилактики туберкулеза в соответствии с инструкциями по их применению. В субъектах Российской Федерации с показателями заболеваемости туберкулезом, не превышающими 40 на 100 тыс. населения, ревакцинация против туберкулеза в 14 лет проводится туберкулиноотрицательным детям, не получившим прививку в 7 лет |
|
Ревакцинация против дифтерии, столбняка |
Проводится в соответствии с инструкциями по применению анатоксинов с уменьшенным содержанием антигенов взрослым от 18 лет каждые 10 лет с момента последней ревакцинации |
|
|
Дети от 1 года до 18 лет, взрослые от 18 до 55 лет, не привитые ранее |
Вакцинация против вирусного гепатита В |
Проводится в соответствии с инструкциями по применению вакцин детям и взрослым данных возрастных групп по схеме 0—1—6 (1 доза — в момент начала вакцинации, 2 доза — через месяц после 1-й прививки, 3 доза — через 6 мес. от начала иммунизации) |
|
Дети от 1 года до 18 лет, девушки от 18 до 25 лет |
Иммунизация против краснухи |
Проводится в соответствии с инструкциями по применению вакцин детям от 1 года до 18 лет, не болевшим, не привитым, привитым однократно против краснухи, и девушкам от 18 до 25 лет, не болевшим, не привитым ранее |
|
Дети с 6 мес, учащиеся 1— 11 классов; студенты высших профессиональных и средних профессиональных учебных заведений; взрослые, работающие по отдельным профессиям и должностям (работники медицинских и образовательных учреждений, транспорта, коммунальной сферы и др.); взрослые старше 60 лет |
Вакцинация против гриппа |
Проводится в соответствии с инструкциями по применению вакцин ежегодно данным категориям граждан |
|
Дети в возрасте 15-17 лет включительно и взрослые в возрасте до 35 лет |
Иммунизация против кори |
Иммунизация против кори детям в возрасте 15-17 лет включительно и взрослым в возрасте до 35 лет, не привитым ранее, не имеющим сведений о прививках против кори и не болевшим корью ранее, проводится в соответствии с инструкциями по применению вакцин двукратно с интервалом не менее 3-х месяцев между прививками. Лица, привитые ранее однократно, подлежат проведению однократной иммунизации с интервалом не менее 3х месяцев между прививками |
Иммунизация в рамках национального календаря профилактических прививок проводится медицинскими иммунобиологическими препаратами, зарегистрированными в соответствии с законодательством Российской Федерации, согласно инструкциям по применению.
При нарушении сроков иммунизации ее проводят по предусмотренным национальным календарем профилактических прививок схемам и в соответствии с инструкциями по применению препаратов. Допускается введение вакцин (кроме вакцин для профилактики туберкулеза), применяемых в рамках национального календаря профилактических прививок, в один день разными шприцами в разные участки тела.
Статья прочитана 647 499 раз(a).
Первая помощь при переломе ноги: таза, голени и стопы
Помощь пострадавшему необходимо оказывать, исходя из локализации перелома и степени нарушения целостности кости.
Соблюдайте главные правила, состоящие из нескольких пунктов:
- Обездвижьте поврежденный участок тела;
- Обеспечьте пострадавшему удобное положение;
- Остановите кровотечение, по необходимости наложите шину или повязку;
- Не допустите развития болевого шока либо введите пострадавшему сильное обезболивающее средство при его наступлении;
- Вызовитебригаду медиков скоройпомощи для доставки в лечебное учреждение.
Изначально нужно остановить внутреннее кровотечение, наложить плотную повязку или шину, чтобы не допустить подвижности обломков кости, и приложить холод. Помните о суставах выше или ниже места перелома. Их также необходимо зафиксировать в статичном положении.
Медицинская помощь должна быть оказана в первые минуты после получения травмы. В большинстве случаев это спасает пострадавшему жизнь. Больной может скончаться от обильной кровопотери, поэтому именно с ней необходимо бороться в первую очередь.
Это важно! Обломки костей при резком перепаде температур и соприкосновении с кислородом могут вызвать сильный болевой шок.
При травмировании конечностей необходимо остановить кровь, перетянув кровеносные сосуды чуть выше травмы. Во избежание смещения обломков костей следует плотно зафиксировать руку или ногу, вплоть до третьего сустава.
Если есть подозрение на перелом позвоночника, категорически нельзя самостоятельно пытаться перемещать пострадавшего и даже поворачивать его. Единственная помощь состоит в обеспечении покоя и вызове бригады скорой медицинской помощи.
При подозрении на перелом ребер на грудную клетку накладывают в меру тугую повязку. Помните, что она не должна препятствовать свободному кровообращению. Примечательно, пострадавшему категорически не следует разговаривать.
Обратите внимание! Не допускайте того, чтобы больной принимал горизонтальное положение во избежание травмирования внутренних органов обломками костей.
При травматическом шоке в первую очередь необходимо остановить кровотечение и снизить боль. Для этого нужно наложить давящую повязку чуть выше места перелома или непосредственно на него и ввести пострадавшему обезболивающий препарат (лучше, в инъекции). Желательно обеспечить организму достаточное количество питьевой жидкости.
Уложите пострадавшего в максимально удобное для него положение и вызовите профессиональных медиков. Транспортировать больного в лечебное учреждение необходимо, соблюдая максимальные меры предосторожности.
Это важно! Накладывая повязку, позаботьтесь о стерильности, чтобы инфекция не попала в организм.
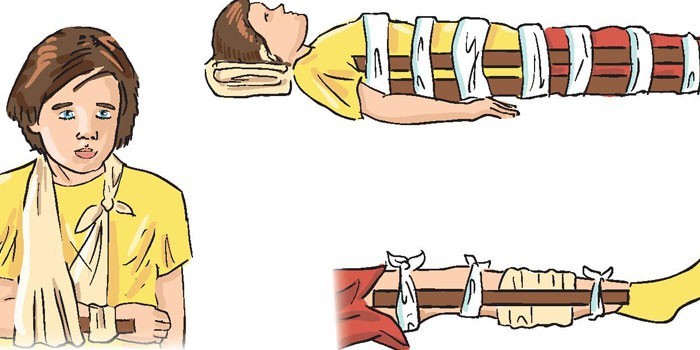
При закрытом переломе ноги первая доврачебная помощь заключается в остановке кровотечения, которое может сопровождать даже такую травму. Обездвижить обломки кости методом наложения фиксирующей шины. Накладывать шину нужно выше и ниже поврежденного сегмента.
Если травмированный участок образовался в области бедра и плеча, то обеспечивают неподвижность трех суставов. При закрытом переломе также важно приложить лед и дать препарат, способствующий снятию боли.
Провести транспортировку пострадавшего в отделение травматологии. Опасной травмой считается нарушение целостности стопы. При оказании первой медицинской помощи в данном случае необходимо провести фиксацию стопы с помощью специальных бандажей.
Открытый перелом – это одна из самых распространенных и тяжелых травм, требующая незамедлительного начала лечения. Оказание первой медицинской помощи при переломе конечностей требует немедленную остановку кровотечения, чтобы избежать сильную потерю крови.
Сперва рану нужно обработать антисептиком, если под рукой его не оказалось, то ее можно закрыть любым натуральным материалом. При артериальном кровотечении используют кровоостанавливающий жгут, постоянно регулируют силу стягивания.
Следующей манипуляцией при наличии открытого перелома конечности является наложение шины для создания неподвижности. Удобно укладывают пациента в положении лежа с чуть приподнятой головой. Затем под локти и нижнюю конечность подкладывают мягкий предмет для облегчения состояния пострадавшего, с осторожностью непосредственно на место перелома накладывают шину.
При сильной боли пострадавшему дают обезболивающее средство, а при возникновении посттравматического шока проводят противошоковую терапию. Прикладывание льда и холодного компресса способствует снижению отечности и болевого синдрома.
Больше полезной информации об первой помощи при переломе руки.
При открытом переломе ноги в обязательном порядке нужно провести фиксацию поврежденной конечности, только после этого транспортировать пострадавшего в медпункт. При усиленной потере крови человек может терять сознание, поэтому важно знать, как привести его в чувства.
Если нет сомнений, что это вовсе не вывих, действовать нужно быстро. Необходимо взять доску, как подручный материал, которую использовать для плотной фиксации травмированной кости. Дополнительно потребуются обезболивающие, местные антисептики, бинты и вата.
В такой клинической картине на поверхности туловища виднеется открытая рана, не исключено венозное или артериальное кровотечение. Первым делом требуется предотвратить масштабную потерю крови пациентом, а затем срочно провести иммобилизацию для дальнейшей транспортировки пострадавшего в травмпункт для оказания уже профессиональной медицинской помощи. Итак, необходимо выполнить следующие мероприятия:
- Продезинфицировать открытую рану.
- Выполнить давящую повязку или наложить жгут во избежание больших кровопотерь.
- К ушибленному месту приложить холод для снятия отека, снижения интенсивности кровотечения.
- Дополнительно дать пострадавшему анальгетики в виде Анальгина, Темпалгина.
- Наложить шину и дожидаться медиков.
- При открытом переломе со смещением кости первым делом необходимо исключить самовольные попытки вправить поврежденную структуру.
Такие виды травм встречаются в каждом возрасте, а при правильном оказании первой помощи не влекут за собой серьезные проблемы ортопедического характера. Отличительная особенность травмы – отсутствие видимых ран и кровотечения. Последовательность оказания первой помощи при закрытых переломах следующая:
- Обездвижить поврежденную кость.
- Подобрать предмет, который станет жестким фиксатором.
- Примотать его к поврежденному участку бинтом или плотным материалом, при этом не пытаться исправить нарушенную структуру кости.
- Дополнительно приложить к больному месту холод против отека.
- Дать пострадавшему анальгетик в качестве обезболивающего средства.
Это опасная травма, которая может стоить человеку жизни. При неправильных действиях и отсутствии первой помощи пострадавший навсегда может остаться инвалидом. ПМП заключается в иммобилизации пациента в таком положении, которое обеспечивает минимальную нагрузку на травмированные позвонки. Доврачебная помощь при переломе позвоночника включает следующий порядок действий:
- Аккуратно положить пострадавшего на жесткую поверхность на спину.
- Дать обезболивающее средство.
- Под шею и колени поместить валики из плотного материала (можно сделать из одежды).
- Зафиксировать корпус пациента, после чего доставить его в травматологию.
Если не повезло повредить руку, даже сам пострадавший может оказать себе первую помощь. После этого срочно обратиться в травмпункт. Переломы костей конечностей плотно фиксируются, а для этого рекомендуется использовать косынку или бинты.
Повредить грудную клетку особенно опасно, поскольку в ее полости сосредоточено несколько важных органов, систем. Оказание первой помощи при переломе ребер должно быть своевременным, поскольку не исключены внутренние повреждение, масштабное кровоизлияние. Важно понимать, что очаг патологии должен быть обездвижен, а двигаются ребра при дыхании.
Необходимо наложить на грудь тугую повязку из эластичных бинтов. За неимением таковых можно воспользоваться простыней, другой плотной материей, которую зафиксировать поясом. После таких манипуляций пациент тут же испытает долгожданное облегчение, поскольку начнет дышать мышцами живота.
Это опасное место, которое сложно зафиксировать. Первая помощь при переломах плечевого пояса заключается в размещении небольшого валика под мышкой, подвешивании больной руки на косынке. При этом важно примотать поврежденную конечность к корпусу бинтами, пострадавшего транспортировать в травматологию в сидячем положении.
Если не посчастливилось повредить бедренные кости, первым делом человека требуется обездвижить. Для этого уложить на спину на жесткое основание и обязательно дать обезболивающее. Для оказания первой помощи при переломе бедра необходимо выполнить такие несложные манипуляции:
- Приложить к больной ноге две одинаковых шины, плотно примотать их между собой бинтом для дальнейшей транспортировки пациента.
- При отсутствии таковых примотать большую конечность к здоровой, но предварительно положить между косточками стоп и коленями валики из толстого слоя ваты.
- Транспортировать пострадавшего исключительно в горизонтальном положении. Медики по приезду первым делом могут задействовать специальные надувные шины.

ПМП при открытом переломе должна быть оказана как можно быстрее. В такой ситуации риск развития осложнений, таких как болевой шок, коллапс, массивное кровотечение значительно возрастает.
Последствия и осложнения заболевания коклюш
Заболевание коклюш при тяжелой форме может приводить к длительной гипоксии, которая проявляется в нарушении кровоснабжения головного мозга и миокарда. Это может спровоцировать тяжелые последствия коклюша в виде структурных изменений, в том числе и расширении желудочков и предсердий, нарушении мозговой активности.
осложнения коклюша возникают на фоне неправильно выбранной тактики лечения заболевания. Это могут быть пневмонии, бронхиолиты, эмфизема, плеврит. Часто развивается вторичный астматический комплекс, при котором наблюдаются регулярные приступы удушья, которые провоцируются вирусными простудными заболеваниями.
Практически все осложнения коклюша относятся к формам вторичной инфекции. На фоне ослабленного иммунитета и сокращения интенсивности движения лимфы в легочной ткани начинаются застойные явления. Возможно присоединение стафилококковой, стрептококковой, пневмококкой и синегнойной патогенной микрофлоры.
Симптомы перелома костей
Признаки перелома подразделяются на абсолютные и относительные.
К числу абсолютных относятся открытые травмы с разрывом мягких тканей, визуально определяемыми на глаз костными отломками и смещением кости. Поврежденный в определенном месте фрагмент скелета приобретает патологическую подвижность в тех местах, где ее быть не должно.
Относительными признаками считаются сильные боли при нагрузках на место повреждения, отечность мягких тканей в районе сломанной кости, образовавшиеся в результате внутреннего кровотечения кровоподтеки и потеря чувствительности в кисти или стопе.
Это важно! Относительные симптомы не всегда свидетельствуют о переломе, но игнорировать их нельзя. В данном случае лучше перестраховаться.
Зуд при ветрянке у детей может стать причиной присоединения вторичной бактериальной инфекции. Самое неприятное, что эта сыпь еще и сильно зудит, но расчесывать ее нельзя, во избежание занесения в ранку инфекции.
Одни пузырьки проходят — появляются новые. Ветрянка у детей протекает волнообразно. Новые высыпания обычно появляются в течение 3-4 дней. Затем болезнь идет на спад. На месте волдырей остаются корочки, которые постепенно отпадают самостоятельно и при соблюдении всех рекомендаций врача не оставляют от себя следов.



Оставить комментарий