- Что такое сакралгия и чем она опасна
- Врождённая аномалия
- Как развивается
- Стадии болезни
- Виды патологии
- Причины развития
- Клиническая картина
- Классификация патологии
- Стадии развития болезни
- Какие бывают пороки развития шейного отдела
- Анатомия
- Клиновидные позвонки
- Характерные сопутствующие признаки
- Симптомы конкресценции
- Диагностика и лечение конкресценции (блокирования) позвонков
- Описание заболевания
- Рекомедуем изучить:
- Лечение конкресценции
- Разновидности
- Способы диагностики
- Лечебные меры
- Осложнения
- Профилактика
- О пользе ЛФК
- Оглавление:
- Осложнения
- Профилактика
- Клинический прогноз
Оглавление
- 1 Что такое сакралгия и чем она опасна
- 2 Причины развития
- 3 Клиническая картина
- 4 Классификация патологии
- 5 Стадии развития болезни
- 6 Какие бывают пороки развития шейного отдела
- 7 Характерные сопутствующие признаки
- 8 Симптомы конкресценции
- 9 Диагностика и лечение конкресценции (блокирования) позвонков
- 10 Лечение конкресценции
- 11 Осложнения
- 12 Профилактика
- 13 Клинический прогноз
Что такое сакралгия и чем она опасна
- Физиологическая норма
- Врожденная аномалия
- Посттравматический синостоз
- Как развивается
Конкресценция грудных и шейных позвонков – врождённая аномалия в строении позвоночника, при которой происходит слияние нескольких позвонков в единое целое. В некоторых случаях данная патология именуется как блокирование.
Но бывают и такие состояния, когда диагноз ставится не в период детства, а уже во взрослом возрасте.
Конкресценция грудных позвонков – патология очень редкая, так как чаще всего слияние происходит на уровне шеи и это носит название синдром Клиппеля — Фейля. Основными проявлениями этого врождённого дефекта можно считать короткую шею, ограничения подвижности, и низкую границу роста волос.
Синостоз, а именно так звучит второе название патологии, может являться и результатом нормы, но только в том случае, когда происходит сращивание других костей, а не тех, что расположены в позвоночнике. Так, например, к числу естественных можно отнести сращение костей таза.
В норме такое состояние развивается в период взросления, когда хрящевая ткань постепенно заменяется костной. То же самое можно сказать и о крестцовых позвонках, и о костях основания черепа, которые начинают срастаться между собой в период полового созревания.
Врождённая аномалия
Наряду с вариантами нормы, наблюдается и врождённая аномалия, которая обусловлена гипоплазией или аплазией межпозвоночной соединительной ткани. Что именно влияет на образование этого аномального процесса, не выяснено до сих пор.
Однако известно, что чаще всего патология носит врождённый характер и является генетической патологией.
То есть ребёнок получает мутантный ген от одного или обоих родителей, при этом сами родители могут не подозревать о том, что являются его носителем, так как явных проявлений болезни у них нет.
Конкресценция поясничных позвонков может носить и посттравматический характер.
Сращение костей происходит в результате их травмы, которая привела к повреждению хряща или надкостницы.
Также причиной может стать окостенение передней продольной связки, что происходит после краевых переломов тела позвонка или его вывиха.
Чтобы не допустить такой патологии, все ушибы, переломы и другие травмы обязательно должны быть тщательно обследованы на предмет скрытых трещин или переломов костей, а также необходимо проводить их полноценное лечение и дальнейшую реабилитацию, вплоть до полного выздоровления.
- Остеомиелит.
- Брюшной тиф.
- Бруцеллёз.
- Туберкулёз.
- Остеохондроз.
Именно поэтому после перенесения всех этих заболеваний пациент должен обязательно пройти обследование позвоночника, чтобы понять, как эти инфекционные болезни отразились на его состоянии.
Как развивается
Блокирование или спайка позвонков происходит на раннем этапе формирования плода, что также диагностируется как задержка его развития.
Диагностика самой патологии на этой стадии не происходит, либо не проходит до конца.
В зависимости от времени развития этих блоков, их можно разделить на три этапа.
В первом случае конкресценция наступает уже на самом раннем этапе жизни эмбриона. Во втором случае блоки возникают на этапе позднего внутриутробного развития, то есть после 20 – 30 недели беременности.
И, наконец, третий период наступает уже непосредственно после рождения.
Что становится причиной развития блоков на внутриутробном этапе? Инфекционные заболевания матери, наследственная предрасположенность, травмы и воздействие лучевой энергии. Нередко подобные аномалии сочетаются и с другими хромосомными заболеваниями.
Так, например, конкресценция шейных позвонков более, чем в половине случаев сочетается в расщеплением дужек, наличием шейного ребра, наличием добавочного шейного позвонка, аномалиями атланта. Однако точно сказать о том, какой процент аномалий мог появиться вместе с блоком, невозможно, так как рентгенологическое исследование проводится далеко не всем пациентам.
Конкресценция (блокирование) – это
В большинстве случаев патологическому изменению подвержены позвонки шейного отдела (такое явление носит название «синдром Клиппеля-Фейля), гораздо реже диагностируют конкресценцию грудных позвонков.
Является достаточно редким заболеванием – встречается у одного из 120 000 человек.
В большинстве случаев конкресценция является врожденной аномалией, но не исключена вероятность развития вторичного сращения.
Патология, для которой сращение позвоночных сегментов является главным проявлением, названа конкресценцией, и может наблюдаться в различных формах. Следует отметить, что в некоторых эпизодах срастающиеся костные тела являются нормальным явлением, например, с достижением определенного возраста сливаются тазовые позвонки, и сросшимися являются позвонки черепа, и это является физиологически обоснованным процессом. Но конкресценция позвоночных тел в пояснице, груди и особенно шее – однозначная патология.
Почему она происходит? Однозначно ответить на этот вопрос медицина не может. О болезни известны точно лишь фрагментарные факты.
- Это врожденная патология.
- Проявляется рано.
- Отражается на качестве жизни ребенка очень сильно.
- В полном виде, когда сросшимися являются полностью позвонки шейной зоны, ложится в основу наиболее изученного синдрома Клиппеля-Фейля.
Первой из причин срастания позвонков называют наследственный фактор. Но это не основная причина, просто наиболее очевидная. Основной же считается, хотя и не доказанное стопроцентно, нарушение во внутриутробном развитии, которое происходит из-за аномалий в процессе формирования хрящей, сосудов крови и костей на эмбриональном этапе.
Стадии болезни
Есть различные стадии аномалии. В зависимости от начала (обнаружения) процесса классифицируют четыре.
Таблица. Стадии конкресценции.
| Стадия | Характеристика |
|---|---|
| Начальная | Может диагностироваться в срок от пяти до семи недель беременности. В этот период уже формируются межпозвонковые диски, и четко просматривается позвоночная структура. |
| Ранняя | Обнаружение патологии на 15-20 неделе срока беременности. |
| Средняя | Появляется и соответственно обнаруживается на 25–30 неделе срока. |
| Поздняя | Аномалия, обнаруженная уже после рождения. |
Виды патологии
Обычно сращение позвоночных структур врожденное, но оно может быть приобретено и во взрослом возрасте.
- Приобретенная конкресценция становится результатом травматических повреждений костных тканей или хрящей.
- Она может образоваться как следствие хронической болезни суставов.
- Причиной иногда становится болезнь Бехтерева.
Если патология врожденная, место ее локализации в 99% случаев – шейная зона.
Позвонки состоят из своего костного тела и отходящих от него отростков. Они-то и обеспечивают подвижность позвоночнику.
Если конкресценция неполная, срастаются только тела позвонков, но сохраняется мобильность отростков.
При полной форме сросшимися являются и отростки.
Наблюдается, в зависимости от локализации:
- срастание первого шейного позвоночного сегмента с затылочной костью;
- срастание первого шейного позвонка со вторым;
- захват в процесс сращивания третьего и четвертого, либо соединение лишь их, без участия первых двух.
Как бы там ни было, ребенок, родившийся с конкресценцией, обречен на мучения и трудности, поскольку сросшиеся позвонки шейной зоны практически полностью ограничивают ее подвижность.
Конкресценция позвонков — сращение костных структур между собой. Это явление считается одним из вариантов нормы для тазовых структур, а вот для позвонков грудного, шейного отдела считается патологией. Формируется она в результате аплазии или же гипоплазии костной ткани. Заболевание считается редким, встречается оно у одного человека на несколько десятков тысяч. Однако в последние годы медики заявляют о росте числа пациентов с такой патологией.
По своему типу конкресценция может быть:
- Неполной. При ней наблюдается только сращение самих тел позвонков.
- Полной. В этот процесс вовлекаются и боковые отростки пораженных позвонков.
Патология чаще поражает шейный отдел позвоночника. Эта ее форма называется болезнью Клиппеля-Фейля. Она имеет два основных вариант развития:
- Сращение первого позвонка с черепной затылочной костью.
- Сращение первого и второго позвонков. Иногда к ним могут присоединятся позвонки с3 с4. Крайне редко болезнь затрагивает другие структуры шейного отдела. Но никогда в этот процесс не вовлекается более 4-х позвонков.
Заболевание сопровождается интенсивными болями. Двигательные функции пациента нарушены, значительно ограничены в объеме, любые физические усилия и нагрузки вызывают болевые приступы. Если болезнь имела врожденный характер, со временем развивается сколиоз, лордоз или другие виды искривления позвоночника.
Причины развития
Сросшиеся шейные позвонки являются результатом:
- генных мутаций;
- патологического действия радиации;
- инфекционных заболеваний, которыми переболела женщина в период вынашивания плода;
- травм, спровоцировавших повреждения хряща или надкостницы;
- таких заболеваний, как бруцеллез, остеомиелит, туберкулез, остеохондроз.
Если блокирование позвонков — врожденная аномалия, то изменения происходят либо на ранней стадии формирования плода, либо после 20-30 недели беременности.
Есть несколько факторов, которые приводят к сращению грудных позвонков или же C2-C3 (шейных) у ребенка:
- инфекции, которые могла перенести женщина в период беременности;
- плохая наследственность;
- различного рода травмы;
- пагубное воздействие радиации на организм.
Бывает и так, что развитию конкресценции способствует наличие других подобных патологий, например, формирование лишнего позвонка.
Конкресценция позвонков в большинстве случаев является врожденной. Она связана с нарушениями формирования позвоночного столба в период внутриутробного развития. Причиной таких изменений могут быть различные генетические сбои, перенесенные матерью инфекционные заболевания, а также воздействием радиации. Эта болезнь чаще всего проявляется в сочетании с другими хромосомными мутациями.
Однако патология может быть и приобретенной и проявляться во взрослом возрасте. Существует два фактора, которые могут ее спровоцировать:
- посттравматическая конкресценция — сращение позвонков в результате повреждений костей или хрящевой ткани позвоночного столба;
- хронические заболевания суставов, в том числе болезнь Бехтерева (воспаление суставов позвоночника с их последующим окостенением и сращением).
Врожденная конкресценция чаще всего проявляется в шейном отделе позвоночника. Она заметна уже в раннем детском возрасте, а сращение происходит между вторым и третьим шейными позвонками. Это достаточно редкое явление, а современные возможности диагностики позволяют выявить ее еще до рождения, в период внутриутробного развития.
Среди терратогенных факторов, способных спровоцировать аномалии опорно-двигательных структур на внутриутробном этапе их формирования, специалистами выделяются:
- перенесенные беременной женщиной различные инфекционные патологии;
- негативная наследственная предрасположенность;
- травматизация;
- патологическое воздействие радиации.
Данное заболевание чаще всего передается по наследству
Нередко наблюдается комбинация синостоза с иными хромосомными патологиями. К примеру, блокирование позвонковых элементов в шейной области, более чем в половине выявленных случаев сочетается с патологическим расщеплением их дужек. Может диагностироваться наличие добавочного позвонка или аномалии атланта.
Ортопед: в сотый раз говорю, не мажьте мази и и не колите химию в больную СПИНУ и СУСТАВЫ.
Конкресценция позвонков относиться к группе врожденных позвоночных патологий, которые плохо сказываются на функциональности позвоночника и общем состоянии здоровья. Если женщина в период беременности регулярно наблюдается у специалистов, диагностировать данный дефект удается рано — уже на 20 неделе беременности. Болезнь плохо отзывается на лечение, но проводить его необходимо постоянно, для того, чтобы облегчить страдания и улучшить качество жизни пациента.
Сращение грудных либо шейных позвонков могут спровоцировать такие факторы:
- Аномалии внутриутробного развития плода. Могут быть вызваны наследственными факторами, перенесенными матерью во время вынашивания плода инфекционными заболеваниями, воздействием на плод радиации. Нередко болезнь сочетается с другими хромосомными патологиями. Чаще у детей с такими патологиями наблюдается сращение позвонков с2 с3.
- У взрослых конкресценция формируется вследствие перенесенных заболеваний, в частности, болезни Бехтерева и других суставных патологий.
- Посттравматические последствия. Сращение позвонков может появляться после повреждений хряща или надкостницы. Также патология может появляться после вывиха тела позвонка или же перелома краевых частей его тела.
Однако главной причиной конкресценции ученые считают генетические аномалии.
Синдром Клиппеля-Фейля является наследственным заболеванием.
Причины до конца не выяснены. Исследования ученых дают основание полагать, что патология сращения возникает во время формирования эмбриона. Происходит это в результате изменения количества точек окостенения, заложенных изначально. Если в результате патологического процесса возникают лишние точки, развивается сакрализация. Если точек, наоборот, не хватает, образуется люмбализация.
По характерным признакам различают сакрализацию:
- двухстороннюю костную;
- одностороннюю костную;
- двухстороннюю хрящевую;
- одностороннюю хрящевую;
- двухстороннюю суставную;
- одностороннюю суставную.

Костная патология пятого позвонка характеризуется отсутствием межпозвонкового диска. Он может присутствовать, но в фазе недоразвития. Хрящевая форма патологического процесса характерна присутствием диска в виде рудимента. Диск межпозвонковый имеется в наличии при суставной патологии. Он находится немного ниже предусмотренной нормы.
При ней область позвоночника является в большинстве случаев подвижной, в то время как у двух предыдущих разновидностей — неподвижна. Некоторые виды сопровождаются такой болезнью позвоночника, как сколиоз. Сколиоз — следствие патологического изменения в районе 5-го поясничного позвонка. Его признаком является выраженная боковая деформация тела.
При сакрализации возрастает опасность раннего возникновения и развития дистрофических изменений.
Кроме основных видов имеет место быть ложная или старческая сакрализация. Она возникает на фоне ранее произошедших заболеваний позвоночника. Это могут быть переломы, остеохондроз и т.д.
Наследственный фактор играет немаловажную роль в появлении врождённой аномалии шейного отдела позвоночника. Большинство специалистов срастание позвонков связывают с нарушением внутриутробного развития плода, которое обусловлено неправильным формированием кровеносных сосудов, хрящевой и костной тканей в эмбриональном периоде.
Сросшиеся позвонки значительно ограничивают подвижность в соответствующем отделе позвоночного столба.
Клиническая картина
Рентгенография — основной метод для обнаружения патологического изменения в области позвоночника, захватывающая пояснично-крестцовый и другие отделы. Чтобы была возможность для определения патологического изменения переходного позвонка, следует посчитать их количество в крестцовой области и в области поясницы. На рентгеновском изображении можно увидеть частичное сращение или полное срастание с монолитным крестцом.
Основным признаком в клинической картине является изменение позвонка переходного (уменьшение его высоты) и полное отсутствие или значительное сужение пространства между единой системой крестца и позвонком, который является переходным.
Рентгенография позволяет отличить псевдосакрализацию от настоящей (истинной). Межпозвонковый промежуток либо сохраняется полностью в первоначальном виде, либо остается только его часть при сакрализации надуманной.
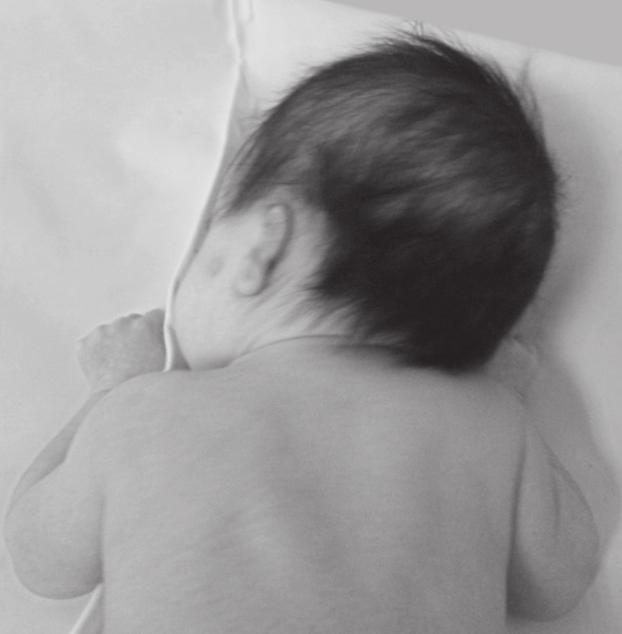
Кроме конкресценции при болезни Клиппеля-Фейля часто обнаруживается меньшее количество шейных позвонков. Отличительные клинические симптомы этой патологии:
- Сразу бросается в глаза очень короткая шея.
- Если посмотреть на ребёнка со спины, то трудно не заметить, что граница волос на шее располагается достаточно низко.
- Выявляется существенное ограничение подвижности в верхнем отделе позвоночного столба.
В результате сужения позвоночного канала и дальнейших дегенеративно-дистрофических изменений в позвонках неизбежно прогрессирование неврологических нарушений (парезы, параличи, расстройства чувствительности). Довольно-таки часто вместе с конкресценцией шейных позвонков присутствуют и другие виды врождённых дефектов. Какие аномалии развития позвоночника определяются у детей, страдающих болезнью Клиппеля-Фейля:
- Сколиотические изменения.
- Кривошея
- Неравномерное расположение лопаток (одна находится слишком высоко, по сравнению с другой).
- Нарушение развитие руки.
- Недоразвитие первого пальца кисти.
- Патологические изменения формы стопы.
В некоторых случаях выявляются пороки развития внутренних органов, которые представляют более серьёзную угрозу для жизни пациента, чем ортопедическая патология. Примерно у трети больных детей диагностируются весьма тяжёлые врождённые дефекты мочевыводящей и сердечно-сосудистой систем. Также могут отмечаться патологические нарушения со стороны центральной нервной системы.
Если обнаруживается, что шейные позвонки срослись, необходимо смириться с невозможностью полного выздоровления, несмотря на все современные виды лечения.
Классификация патологии
Каждый позвонок состоит из тела и отростков. Последние необходимы для обеспечения подвижности позвоночного столба, а также для дополнительной механической защиты костного мозга. В норме позвонки у человека срастаются только в области поясничного отдела, а остальные участки должны менять свое положение по отношению друг к другу.
В зависимости от тяжести болезни выделяют две основные формы конкресценции:
- неполная — сращение тел позвонков, каждый из которых сохраняет отдельные отростки;
- полная — более тяжелая стадия, когда процесс распространяется на боковые отростки позвонков.
Основной участок, на котором проявляется конкресценция позвонков, — это шейный отдел. Шея человека состоит из 7 позвонков, которые в норме имеют широкую амплитуду движений. Однако одним из симптомов болезни является частичная или полная неподвижность головы в поврежденном участке.
В зависимости от локализации сращения можно выделить еще несколько его разновидностей:
- конкресценция атланта (первого шейного позвонка) с костями черепа;
- неподвижность С1 и С2 — первого и второго шейных позвонков, идентичных по строению;
- иногда процесс может распространяться на С3 и С4, но с этих структур он начинается редко.
Блокирование или сращение позвонков причисляют к врожденным патологиям позвоночника. Существует две формы – частичная и полная. При формировании полного блока соединяются не только отростки, но и тела позвонков.
При сращении остистых отростков шейных позвонков отмечается синдром Клиппеля-Фейля, куда относятся два типа сращения:
- Соединение между I (атлантом) и II (эпистрофеем) шейными позвонками. Очень редко затрагивает фрагменты, находящиеся ниже. Сросшихся позвонков может быть не больше 4.
- Соединение атланта с затылочной костью.
Сакрализация – врожденная аномалия позвонков поясничного отдела. В данном случае пятый позвонок перемещается из поясничной части в крестцовую. Довольно распространенное заболевание, чаще встречается у мужчин. Любмализация, в отличие от сакрализации, состоит в переходе верхнего позвонка крестца в поясничный отдел.
Выделяют еще болезнь Бехтерева (анкилозирующий спондилоартроз), подразумевающую воспаление межпозвоночных дисков, что становится причиной неподвижности позвоночного столба. Данному заболеванию подвержены в основном молодые мужчины. Факторы развития болезни Бехтерева:
- генетические нарушения;
- постоянные инфекции кишечника и мочеполовой системы;
- стрессы;
- повреждения опорно-двигательного аппарата.

В наиболее тяжелых случаях (так называемый полный блок) у позвонков срастаются как тела, так и структуры.
Если позвоночник поражен на уровне шеи, специалисты называют подобное состояние синдромом Клиппеля-Фейля. В свою очередь этот синдром может также подразделятся на различные типы; так, при патологии первого типа срастаются первый и второй позвонок . Очень редко в зону сращивания попадают позвонки, которые находятся ниже, но обычно их не более четырех. Такая патология сочетается и другим отклонением – незарощенными дужками позвонков.
Второй тип синдрома Клиппеля-Фейля проявляется как сращение затылочной кости и первого позвонка. Высота позвоночного столба у подобных пациентов меньше нормы. Синдром Клиппеля-Фейля регистрируется очень редко и выявляется у одного из 120 тысяч детей.
Выделяют 2 типа сращения шейных позвонков:
- Сращиваются атлант и эпистрофей. К ним могут прирастать нижележащие позвонки, но не больше двух.
- Атлант срастается с затылочной костью.
Также различают полное и частичное сращивание позвонков. Полные синостозы характеризуются блокировкой тел, дуг и отростков позвонков. При этом позвоночный столб не деформируется. Для частичных синостозов характерно деформирование позвоночника.
В обследуемой группе больных с аномалиями шеи были поставлены следующие диагнозы:
- Гиперплазия шейных отростков (шейные ребра) — около 23% диагнозов.
- Аномалия Киммерле — 17,2%.
- Седловидная гиперплазия атланта — 17,3%.
- Spina bifida posterior C1 (незаращение дужек атланта) — 3.3%.
- Ассимиляция атланта (сращение с затылочной костью) — 2%
- Конкресценция (блокирование) второго-третьего позвонка — 2,4%.
В остальных случаях были обнаружены другие патологии.
Среди врожденных аномалий бывает также смещение шейных позвонков, происходящее по причине спондилолиза и родовых травм.
Стадии развития болезни
Частичная или полная конкресценция тел позвонков появляется у детей еще в начале зарождения. Врачи классифицируют ее как отклонение в развитии. В зависимости от времени, когда процесс был обнаружен, выделяют три его стадии:
- развитие до 15-20 недель беременности;
- конкресценция, которая появилась на сроке 25-30 недель или даже позже;
- сращение позвонков после рождения.
Иногда выявить нарушения в развитии позвоночника можно даже на ранних сроках беременности, примерно в 5-7 недель. На этом этапе диски уже появились, а позвоночные структуры просматриваются достаточно четко.
Какие бывают пороки развития шейного отдела
Аномалии развития позвоночника – врожденные состояния, сопровождающиеся изменением числа или конфигурации позвонков.
В зависимости от вида и выраженности изменений аномалии развития позвоночника могут проявляться различными симптомами или протекать бессимптомно.
К аномалиям развития позвоночника относятся расщепление позвонков, синдром Клиппеля-Фейля, синдром добавочных шейных ребер, клиновидные позвонки, люмбализация и сакрализация.
Если аномалии развития позвоночника приводят к выраженной деформации, болевому синдрому, неврологическим расстройствам, то они требуют хирургической коррекции.
Аномалии развития позвоночника – врожденные состояния, сопровождающиеся изменением числа или конфигурации позвонков. В зависимости от вида и выраженности изменений аномалии развития позвоночника могут проявляться различными симптомами или протекать бессимптомно.
Любая аномалия развития позвоночника снижает статическую устойчивость позвоночного столба и повышает вероятность развития приобретенных болезней позвоночника.
Анатомия
Позвоночник человека состоит из шейного (7 позвонков), грудного (12 позвонков), поясничного (5 позвонков), крестцового (5 позвонков) отделов и копчика (1-3 позвонка).
Между позвонками расположены упругие эластичные межпозвонковые диски, выполняющие роль амортизаторов.
В центре каждого позвонка расположено отверстие, в котором проходит покрытый оболочкой спинной мозг.
Изменение количества позвонков:
- окципитализация (сращение затылочной кости и I шейного позвонка);
- сакрализация (сращение крестца и V поясничного позвонка);
- люмбализация (отделение I кресцового позвонка от крестца).
- слияние нескольких позвонков.
Недоразвитие отдельных частей позвонков:
- незаращение дужек и тел позвонков.
Синдром Клиппеля-Фейля (другое название – синдром короткой шеи) заключается в конкресценции (сращении шейных позвонков). Иногда между собой сращиваются не только шейные, но и верхние грудные позвонки.
Эта аномалия развития позвоночника проявляется выраженным укорочением шеи, снижением границы роста волос, ограничением движений при поворотах головы в сторону, «гордой посадкой головы» (голова слегка отклоняется кзади). В некоторых случаях у пациентов с синдромом Клиппеля-Фейля имеются выраженные кожные складки от ушей до плеч.
Синдром короткой шеи нередко сочетается с другими аномалиями развития позвоночника (шейные ребра, Spina bifida), сердечно-сосудистой и нервной системы.
В некоторых случаях возможно сдавление корешков, сопровождающееся нарушением чувствительности, снижением силы рук или парезами.
Как правило, протекает бессимптомно, выявляется случайно при проведении рентгенологического исследования. Иногда характерные для этой аномалии развития симптомы появляются после перенесенной инфекции, травмы или переохлаждения.
Пациентов могут беспокоить боли, слабость в мышцах рук, сопровождающиеся нарушением нормального тонуса сосудов и питания кожи (потливость, холодная, бледная, синюшная кожа).
Самая распространенная аномалия развития позвоночника. В большинстве случаев встречается незаращение дужек V поясничного или I крестцового позвонка. Незаращение дужек других позвонков и расщепление тела позвонка выявляются реже.
- Закрытое расщепление позвоночника
Встречается чаще. Может протекать бессимптомно или сопровождаться умеренными болями в области поясницы и крестца.
При развитии рубцовых изменений в области корешков появляются нарушения чувствительности и парезы по ходу иннервации сдавленного нерва. Нарушается регуляция тонуса сосудов и питание кожи, обуславливающие развитие отеков и появление язв.
- Открытое расщепление позвоночника
Встречается реже. Страдает 1 из 1000-1500 новорожденных.
Тяжелая аномалия развития позвоночника, сопровождающаяся другими дефектами развития (дисплазия спинного мозга, нарушение развития корешков и оболочек спинного мозга).
В тяжелых случаях расщепляются не только позвонки, но и спинной мозг. Через расщепление позвонка наружу выпячиваются оболочки и вещество спинного мозга.
В области спины новорожденного на уровне расщепления имеется грыжевое выпячивание, не покрытое мышцами и кожей.
При тяжелых грыжах спинного мозга выявляются нарушения чувствительности, трофические расстройства, нарушения двигательных и тазовых функций.
Диагностика расщепления позвонков и других аномалий развития позвоночника осуществляется при помощи КТ позвоночника. Для визуализации мягкотканных структур (спинной мозг, связки, межпозвоночные диски и т.п.) проводится МРТ позвоночника.
Сращение крестца с V поясничным позвонком и отделение I крестцового позвонка от крестца может протекать бессимптомно. При сдавлении корешков развиваются нарушения чувствительности, парезы и трофические расстройства в области иннервации.
Клиновидные позвонки
Распространенная аномалия развития позвоночника. В отличие от обычных позвонков, клиновидные позвонки (полупозвонки) состоят из полутела и полудуги с остистым отростком. Могут встречаться во всех отделах позвоночника. Являются одной из причин развития сколиоза.
При слабо или умеренно выраженном корешковом синдроме (нарушение чувствительности, движений и питания тканей в результате сдавления корешков) проводится консервативное лечение в отделении травматологии.
Выраженный корешковый синдром, не поддающийся консервативной терапии, является показанием для операции на позвоночнике. Проводится удаление добавочных шейных ребер (резекция ребра), иссечение рубцов и спаек.
При грыжах спинного мозга лечение только оперативное.
Блокирование – конкресценция позвонков – возникает у ребенка на самом раннем этапе его формирования. Специалистами оно рассматривается как задержка в развитии малыша. Полноценная диагностика на внутриутробном этапе либо не проводится, либо выполняется не в полном объеме.
В прямой зависимости от временного промежутка возникновения патологических блоков в позвоночном столбе, они подразделяются на 3 основных этапа:
- Патология, сформировавшаяся до 15–20 недели вынашивания малыша.
- Блоки, выявленные внутриутробно у малыша после 25–30 недели беременности.
- Диагностирование отклонений уже после появления ребенка на свет.
Особое значение придается раннему выявлению остановки развития плода. Уже к 5–7 недели беременности удается достоверно определить, что межпозвоночные диски практически сформировались, и даже имеется физиологическое разделение задних позвонковых структур. А вот в случае наличия конкресценции, передние отделы позвоночника у плода остаются слитным конгломератом.
Раннее появление боли в шейном отделе часто связывается пациентами и врачами с остеохондрозом, возникшем по причинам малоподвижного образа жизни. Чаще всего так оно и есть — остеохондроз и впрямь помолодел, и ничего удивительного в том, что школьники сегодня болеют болезнями стариков, нет. Однако изредка рентген показывает отклонения от нормального анатомического строения — врожденные аномалии шейного отдела позвоночника.
Аномалии шейного отдела чаще всего возникают в краниовертебральной зоне, куда относят соединение первого шейного позвонка С1 (атланта) с костями черепа.
Пороки развития шейного отдела сегодня обнаруживаются примерно у 8% обследуемых, что не так уж мало.
Внешне врожденные патологии позвонков могут никак не проявляться, либо заявляют о себе умеренными ноющими болями. Больной может всю жизнь пребывать в уверенности, что у него шейный остеохондроз, и истинная причина так и не находится, либо обнаруживается случайно, при обследовании по поводу остеохондроза. В иных случаях аномалии сопровождаются специфическими симптомами и тяжелыми мозговыми нарушениями.
Характерные сопутствующие признаки
Конкресценция шейных позвонков (синдром короткой шеи) характеризуется следующими проявлениями:
- непропорционально короткая шея;
- низкое расположение границы волос на шее;
- ограниченность подвижности в верхнем отделе позвоночного столба.
Неправильное строение позвоночника человека, когда сращены кости шейных позвонков, является заболеванием, имеющим определенные симптомы. Основные признаки болезни таковы:
- шея короткая;
- волос на затылке мало, и растут они низко;
- двигательная функция шеи снижена или почти не наблюдается;
- деформация лопаток по Штенгелю;
- кости черепа сдавлены, лопатки высокие;
- низкая чувствительность кожи;
- нарушение нервных стволов.
При электронографии шейная возбудимость понижена, наблюдается нистагм — судорожное подергивание в глазных яблоках. Осложнения при данном заболевании естественны. В процессе взросления, при росте позвоночника человека, когда завершается строение костей, появляются необратимые изменения.
Развивается ужасная осанка, искривляются кости. Позвоночник и жизнедеятельность человека целостно нарушается. Патология позвоночника приводит к второстепенным признакам и проблемам, которые в совокупности ведут к сбою в работе внутренних органов.
Из вышесказанного ясно, что человек становится недееспособным во всех смыслах. Деформированные позвонки шеи оказывают влияние на весь позвоночник и нарушают его работу. Что же можно предпринять для лечения, при котором хотя и полного выздоровления добиться нельзя, но возможно облегчить жизнь пациента и улучшить подвижность шейных позвонков?
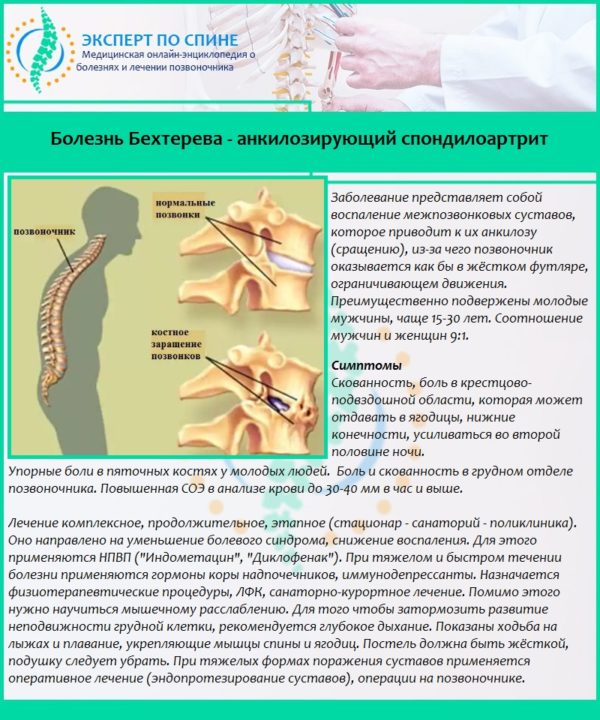
Конкресценция определяется наличием следующих проявлений:
- низкая линия роста волосяного покрова в затылочной области;
- укорочение шеи;
- малые аномалии развития («высокие лопатки», недостаточное число позвонков, складки в виде «крыльев» на шее и др.);
- ограниченная подвижность шеи;
- болевые ощущения в области шеи и головы;
- невралгические расстройства.
Примечание: Из-за явного проявления патологии — укорочении шеи, синдром Клиппеля-Фейля называют синдромом короткой шеи.
Синдром Клиппеля-Фейля обычно диагностируют у новорожденных детей. Определить вероятность развития заболевания у плода во внутриутробном развитии можно при помощи медико-генетических исследований.
Как правило, специалист выявляет совокупность симптомов. На фоне короткой шеи линия роста волос кажется очень низкой. Ребенок с трудом поворачивает шею. Сама шея при этом может иметь нестандартную ассиметричную форму. Сужается голосовая щель.
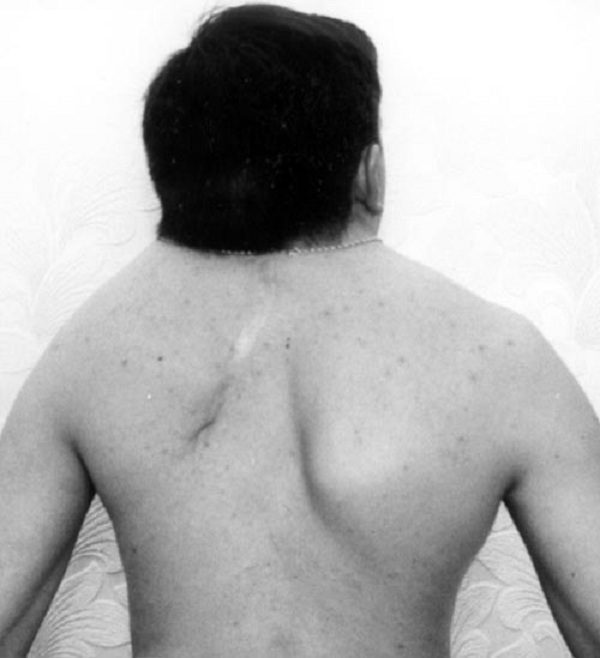
Часто блокированию позвонков сопутствует неправильное развитие лопаточной кости, визуально она находится выше привычного месторасположения. Основание черепа кажется вдавленным. Некоторые позвонки могут быть неполноценными.
Вполне логично, что при данной патологии не могут нормально функционировать нервные структуры. У пациента имеются проблемы с чувствительностью кожных покровов, ему тяжело шевелить конечностями и двигать туловищем. В шейном отделе наблюдается пониженная возбудимость мышц. Глазные яблоки могут характерно подергиваться (так называемый нистагм).
Окончательный диагноз можно поставить после исследования на рентгенологическом аппарате.
Симптоматика сакрализации имеет три формы:
- бессимптомная;
- сакрализация с ранним началом;
- сакрализация с поздним началом.
Большинство пациентов, у которых обнаружена патология, не чувствует никаких ее признаков. Констатация наличия заболевания происходит случайно, когда по какому-либо другому поводу проводится рентгенография. Она, попутно с основными диагнозами, может обнаружить и показать на снимке сросшиеся позвонки.
Патологический процесс протекает без признаков симптоматики при условии неподвижности позвонка. При наличии подвижности позвонка обнаружение болезни в клинической картине появляется рано. Проявление симптомов возникает при ушибе нерва или его ущемлении. Впервые это можно почувствовать приблизительно в 20 лет после непосильной физической нагрузки, резкого наклона туловища вбок или при прыжках.
Раннее начало характеризуется достаточно сильным болевым симптомом, отдающим в ноги. Боли ослабевают в лежачем состоянии больного. Усиление болевого ощущения происходит при переносе веса туловища на ноги, особенно на пятки. При ходьбе, прыжках, стоянии также наблюдается усиление болевого симптома.
Возникновение сакрализации поздней характерно для людей пожилого и среднего возраста. Вторичные изменения (перенесенные ранее травмы, ушибы, переломы и прочее) в суставах и позвонках могут являться причиной позднего возникновения недуга. Боли появляются исключительно в отделе поясницы.
Симптомы конкресценции
Конкресценция грудных позвонков проявляется в следующих симптомах:
- частые головные боли;
- нарушения в работе пищеварительной системы;
- аномалии развития лопатки.
Сращение в данном случае также не поддается лечению. Пациенту назначают обезболивающие препараты для подавления болевого синдрома, лечебную гимнастику, иглорефлексотерапию.
Если заболевание обнаружено уже после рождения ребенка, основной симптом – недостаток подвижности в некоторых отделах позвоночного столба, а также их небольшие размеры. К этим можно добавить и другие признаки болезни:
- неправильная или асимметричная форма шеи;
- низкая линия роста волос;
- неправильная форма черепа;
- сужение голосовой щели;
- слишком высокое расположение лопаточных костей;
- нарушение чувствительности кожи;
- сложности с движениями рук и ног;
- нарушения в работе внутренних органов.
Чтобы подтвердить или опровергнуть наличие конкресценции, необходимо пройти полное обследование.
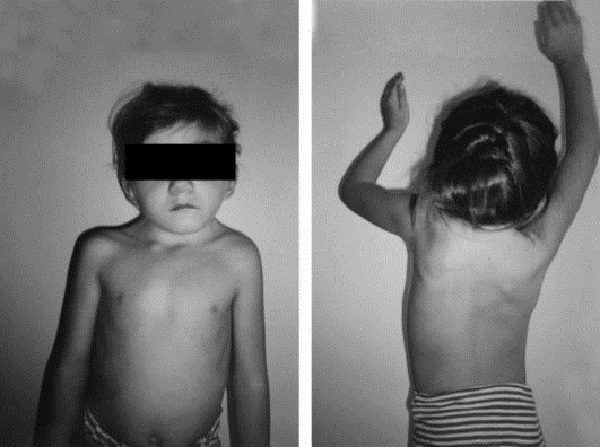
Данную патологию невозможно не заметить. Есть разные виды и формы, которые выражаются в различном количестве позвонков (иногда их не хватает), их тотальном или неполном сращивании. В любом случае визуально сразу бросается в глаза.
- Шейный отдел значительно короче, чем при норме.
- Со спины видно, что граница роста волос располагается практически на спине, по плечевой линии.
- Форма черепа неправильная.
- Голосовая щель значительно сужена.
- Верх позвоночника имеет существенные или полные ограничения подвижности.
- Ребенок не может осуществить поворот и наклон головы, не делает головой никаких движений.
Это лишь первые признаки, а в дальнейшем, из-за сужения позвоночного канала продолжающихся дегенеративно-дистрофических активных процессов в позвонках будут прогрессировать неврологические нарушения, что выразится параличом, парезами и утратой чувствительности.
Кроме основной симптоматики, у пациентов, страдающих конкресценцией позвонков шейной зоны, наблюдаются сопутствующие врожденные дефекты.
- Склиотические деформации.
- Искривление шеи.
- Искривление лопаток (одна значительно ниже другой).
- Лопаточная линия расположена выше нормы.
- Нарушение развития верхних конечностей.
- Нарушено движение в руках и ногах.
- Снижена чувствительность кожи.
- Недоразвитый первый палец на обеих или одной руке.
- Измененные формы и очертаний стоп.
В отдельных случаях могут обнаружиться также пороки органов, расположенных внутри тела, которые являются более серьезной патологией, чем шейная аномалия, напрямую влияющей не только на качество, но и на продолжительность жизни пациента.
Если у ребенка обнаружены сросшиеся позвонки, это означает, что полное выздоровление и абсолютно здоровая жизнь, несмотря на самые современные техники лечения, для него невозможна.
Чаще всего диагностируется конкресценция шейных позвонков. Первые симптомы могут быть обнаружены сразу после рождения и иметь большую или меньшую интенсивность. Если позвонки сохраняют частичную подвижность, симптоматика будет менее выражена. Независимо от тяжести заболевания, клиническая картина болезни включает несколько факторов:
- недостаточная длина пораженного отдела позвоночника и снижение его подвижности;
- нарушения работы центральной нервной системы, которые включают изменение кожной чувствительности и проблемы с работой нижних конечностей;
- хронические заболевания пищеварительного тракта, систем дыхания и кроветворения, которые часто сопутствуют этой аномалии;
- постоянные головные боли.
Болезнь можно также определить невооруженным глазом. Такие пациенты отличаются характерной формой черепа и строением шеи. Она короткая, голова имеет недостаточную подвижность. Среди дополнительных симптомов конкресценции позвонков можно выделить сужение голосовой щели и низкую линию роста волос.
Если патология выявляется у ребенка на позднем этапе ее возникновения – уже после появления его на свет, настораживающими признаками должны стать чересчур короткие отделы позвоночника, ограниченность их подвижности.
Специалист выставляет предварительный диагноз на основании совокупности симптомов:
- нестандартная, асимметричная форма шеи;
- крайне низкая линия роста волос;
- расположение черепа буквально сразу же после плеч;
- существенно суженная голосовая щель.

Зачастую блокированию позвонковых элементов сопутствует аномальное формирование лопаточных костей. Визуально они располагаются намного выше привычной локализации. Основание черепа при этом кажется как будто вдавленным.
При данной патологии визуально заметна низкая посадка головы
Нервные структуры при этой патологии также существенно страдают – они просто не могут в силу своего расположения полноценно функционировать. У пациентов появляются расстройства чувствительного восприятия кожных покровов. Им весьма затруднительно осуществлять двигательную активность в позвоночнике, шевелить конечностями.
Такой вид патологии в позвонковых элементах приводит к расстройству деятельности внутренних органов, что еще более усугубляет самочувствие людей. Окончательный диагноз выставляется только после всестороннего обследования – аппаратными и лабораторными методами.
Полная или неполная конкресценция позвонков может быть установлена по ряду симптомов. Среди таковых:
- Ограниченная подвижность отделов позвоночника, их недостаточная длина. Такой симптом можно диагностировать сразу после рождения.
- Отклонения в работе нервной системы. У больного может наблюдаться нарушения чувствительности кожных покровов. Часто они испытывают трудности с работой нижних конечностей, им тяжело ходить.
- Нарушение работы внутренних органов. Страдать от срастания позвонков могут различные системы, включая кровеносную, пищеварительную и другие.
- Частые головные боли. Они отмечаются у пациентов, страдающих от сращения позвонков с5 с6, а также с1 и с2.
Главная особенность аномалии – очень короткая шея. Поэтому синдром Клиппеля-Фейля также называют синдромом короткой шеи.
Кроме этого признака, конкресценция шейных позвонков сопровождается:
- низким ростом волос в области затылка;
- ограничением движений шеи;
- уменьшением размеров и числа позвонков;
- нарушением кожной чувствительности;
- нарушением двигательной функции конечностей и туловища;
- высоким расположением лопаток;
- крыловидными складками на шее.
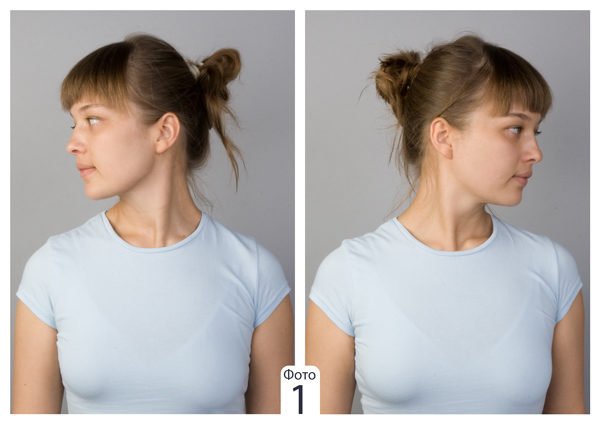
В крайне тяжелых случаях кажется, что шея отсутствует.
Диагностика и лечение конкресценции (блокирования) позвонков
Конкресценцию позвонков принято считать одной из разновидностей аномалий столба позвоночника. В народе этот термин называют блокированием или сращиванием позвонков между собой.
Зачастую патология имеет врожденный характер, однако иногда встречаются случаи вторичной конкресценции. При поражении шейного отдела говорят о развитии синдрома Клиппеля-Фейля.
По данным медицинской статистики патология поражает одного из 120000 человек.
Фотография пациента с синдромом конкресценции позвонков. Данная патология является врожденной, встречается очень редко.
Описание заболевания
Суть конкресценции заключается в том, что тела рядом расположенных позвонков сращиваются с отделом позвоночника.
При полных синостозах блокируются не только тела, сращиванию подвергаются отростки и дуги позвонков. При этом столб позвоночника не деформируется.
Частичная конкресценция поражает структурные элементы позвоночника не полностью.
- Блокировка первого и второго шейных позвонков. Такое отклонение характеризуется незарощенными дужками.
- Сращение атланта и затылочной кости. У больных с такой патологией высота позвоночного столба ниже нормы.
Конкресценция позвонков в большинстве случаев — врожденная патология. Она связана с нарушением сегментации во внутриутробном периоде, гипоплазией, аплазией. Зачастую аномальное развитие позвонков вызвано наличием дефектов в хромосомах.
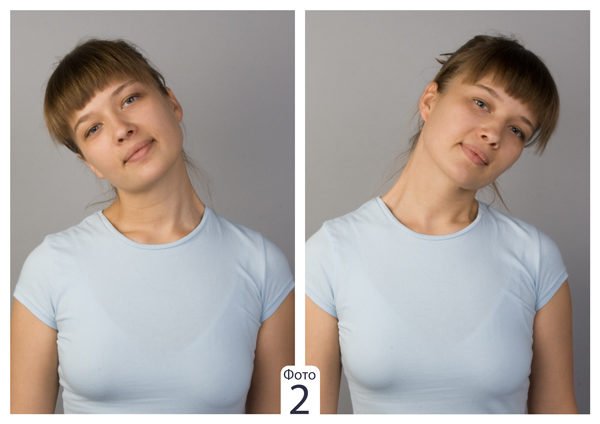
Сращение позвонков может быть нескольких видов. Чаще всего встречается синдром «короткой» шеи.
Рекомедуем изучить:
- Дегенеративные изменения в поясничном отделе позвоночника
- Корешковый синдром поясничного отдела: симптомы, диагностика и лечение
- низкая линия роста волосяного покрова в затылочной области;
- укорочение шеи;
- малые аномалии развития («высокие лопатки», недостаточное число позвонков, складки в виде «крыльев» на шее и др.);
- ограниченная подвижность шеи;
- болевые ощущения в области шеи и головы;
- невралгические расстройства.
Причины и лечение синдрома сдавливания шейной артерии
Синдром шейной артерии характеризуется нарушением кровотока в одной или двух позвоночных артериях, что приводит к обеднению кровоснабжения мозга.
Данное заболевание может возникать по ряду причин и является весьма опасным, поэтому откладывать поход к врачу при обнаружении первых его симптомов не стоит.
Синдром Клиппеля-Фейля обычно диагностируют у новорожденных детей. Определить вероятность развития заболевания у плода во внутриутробном развитии можно при помощи медико-генетических исследований.
- Две формы дорсалгии позвоночника, её диагностика и лечение
- В чём заключается синдром позвоночной артерии при шейном остеохондрозе?
Сращивание позвонков обычно диагностируется при первом же осмотре специалиста. Для подтверждения диагноза пациент проходит УЗИ, рентгенографию, МРТ, реоэнцефалографию, генетическое исследование, электрокардиограмму.
Сращение позвонков видно невооруженным глазом, для уточнения диагноза доктор отправляет пациента на прохождение некоторых исследований.
Лечение данной патологии включает в себя комплекс мероприятий, направленных на снятие боли, восстановление внутричерепного давления, снятие мышечного тонуса в области шеи и увеличение подвижности позвоночника. Пациентам, страдающим от конкресценции позвонков, назначают:
- прием медикаментов (антибиотиков, обезболивающих и других препаратов);
- сеансы массажа;
- проведение лечебной гимнастики;
- иглорефлексотерапию;
- остеопатию и другие физиотерапевтические процедуры.
В случаях обострения пациенту показано ношение воротника Шанца. Тяжелым больным предлагают хирургическое лечение — удаление неправильно расположенных верхних ребер, аномальных позвонков в области поясницы или крестца. Цель операции — удлинение шеи и возврат подвижности позвоночника.
К сожалению, полностью вылечить заболевание невозможно. При комплексном лечебном подходе есть вероятность улучшить состояние пациента и притормозить аномальное развития патологии.
Пациентам с синдромом укорочения шеи в период обострения рекомендуется носить воротник Шанса.
Две формы дорсалгии позвоночника, её диагностика и лечение
Дорсалгия позвоночника сопровождается сильной болью в области поясницы, образующейся из-за защемления корешков нервов спинного мозга.
Выявление и лечение недуга производится врачом, однако людям в любом возрасте полезно будет узнать о том, как её диагностировать.
Конкресценция позвонков обычно сопровождается с рядом осложнений, чаще всего встречаются:
- параличи;
- сколиоз;
- патологии сердца;
- деформация стоп;
- остеохондроз;
- кривошея;
- наличие дополнительных пальцев;
- сакрализация или люмбализация;
- болезнь Шпренгеля;
- гипоплазия и др.
В редких случаях пациентам с конкресценцией позвонков назначают хирургическое лечение. Оперативное вмешательство показано, когда больного мучают сильные боли, а медикаменты не помогают.
Предупредить развитие заболевания невозможно, так как в большинстве случаев патология передается по наследству.
Семьям, в которых когда-либо встречалась подобная аномалия, рекомендуется пройти генетическое исследование, чтобы выявить вероятность рождения младенца с патологией сращения позвонков.
Для уточнения диагноза чаще всего врач назначает такие процедуры:
- КТ. Дает возможность увидеть костную ткань в разных проекциях. Отличается высокой точностью и доступностью.
- МРТ. Позволяет увидеть размер пораженной области и мелкие детали.
- Рентген. Используется чаще всего. Показывает, насколько и как именно повреждены позвонки.
Только после полного обследования, осмотра пациента и устного опроса врач назначает лечение.
Диагностика в настоящее время возможна при помощи новейшей аппаратуры. К таким агрегатам относится незаменимая компьютерная томография ( КТ шейного отдела), рентгенография, МСКТ шейного отдела. Что представляет собой каждый вид исследования?
КТ шейного отдела позвоночника являет собой компьютерную диагностику. Результаты показываются в виде срезов тканей поперечной и продольной проекции. КТ шейного отдела позвоночника помогает детально увидеть сложность ситуации. Она является достаточно дорогой, но очень точной и эффективной процедурой.
МСКТ — это мультиспиральная компьютерная томография. Она намного точнее диагностирует имеющуюся патологию. МСКТ шейного отдела позвоночника — процедура непростая, но доскональная, детально раскрывающая тип болезни.
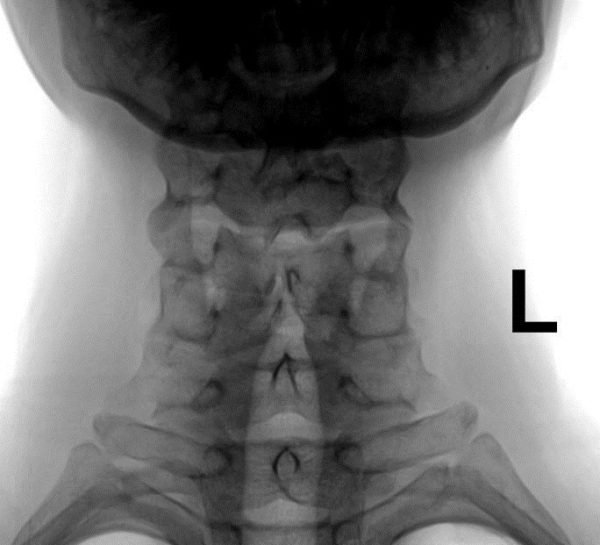
R- графия шейного отдела позвоночника — более старый, но тоже неплохой метод диагностики. На рентгеновском снимке хорошо заметно неправильное строение и повреждение позвонков. Врач видит, каким именно образом структуры срослись.
Диагностируется данное заболевание первоначальным методом – рентгеноскопией шейной зоны. Именно рентген поможет увидеть полную картину и определить вид патологии.
Выделяют два основных типа конкресценции.
Первый – происходит сращивание двух или четырех позвонков шейной зоны в костный монолит. При этом довольно часто фиксируется незаращение дужек и другие дефекты позвоночной области в районе шеи.

Второй – предполагает сращение лишь первого позвонка с черепной затылочной костью.
Кроме рентгена, если диагностика вызывает сомнения или случай патологии тяжелый, пациент проходит обследование при помощи магнитно-резонансного томографа, который позволяет рассмотреть мельчайшие детали и четко очерчивает размеры аномальной области.
Компьютерная томография дает возможность видения костной ткани в разных проекциях с высокой отчетливостью.
Только после абсолютного всестороннего обследования врачи приступают к лечебному планированию.
Сращение позвонков обычно выявляется уже в течение первых нескольких дней после рождения. Эта патология заметна и без дополнительных методов диагностики и применения инструментария, но важно полностью обследовать пациента для определения степени и тяжести болезни.
При подозрении на полную или частичную конкресценцию позвонков рекомендуется провести следующие исследования:
- общий осмотр с выявлением симптоматики, характерной для сращения позвонков;
- рентген — на снимках будут видны участки сращения тел или отростков позвонков, а также стадия болезни;
- МРТ — используется для более полной детализации поврежденной области;
- КТ — способ диагностики, с помощью которого можно визуализировать срезы костной ткани в любой из проекций, один из наиболее информативных методов.
Конкресценция позвонков — это та патология, которую можно впервые диагностировать еще в период внутриутробного развития. Плановые УЗИ покажут все отклонения от нормы с высокой степенью вероятности. Однако приобретенная конкресценция требует более подробной диагностики, поскольку может сопровождаться посттравматическими осложнениями.
На сегодняшний день значительную помощь специалистам в выставлении адекватного диагноза оказывает современная аппаратура:
- КТ – позволяет рассмотреть срезы костных тканей в поперечной, а также продольной проекции, отличительные особенности: высокая точность и относительно широкая доступность в лечебных учреждениях;
- МРТ – на снимках можно рассмотреть не только локализацию, но и область патологических видоизменений, досконально их изучить, детально раскрыть тип патологии;
- рентгенография – самый широко применяемый метод диагностики, на снимках хорошо заметны аномалии строения позвонков, их повреждения, что позволяет уточнить область исследования для иных аппаратных методик.
Только вся полнота получаемой после проведения вышеуказанных диагностических процедур информации позволяет специалисту провести адекватную дифференциальную диагностику.
При подозрении на сращение тел позвонков пациенту назначают комплексную диагностику, предусматривающую:
- Общий осмотр пациента, сбор анамнеза. Дает возможность установить вероятные причины развития патологии и определить спектр дальнейших исследований.
- Рентгенография. Позволяет отследить патологически изменения позвонков и точно определить пораженную область.
- МРТ. Применяется для изучения степени поражения позвонков. Позволяет с высокой точностью определить не только место патологии, но и ее тип.
- КТ. Дает возможность получить срезы костной ткани в различных проекциях. Является наиболее распространенным и востребованным типом диагностики, применяемым при сращении тел позвонков.
- Аномалии костных структур шейных позвонков обычно выявляются:
- Рентгенографией, выполняемой в передней и боковой проекции.
- Функциональной рентгенографией (переднезадние и боковые спондилограммы, выполняемые в положении максимального наклона шеи).
- Нарушения мозговых функций при шейных аномалиях определяются:
- Электроэнцефалографией (ЭЭГ).
- Эхо-энцефалографией (ультразвуковой диагностикой головного мозга, позволяющей определить внутричерепное давление и патологические образования в мозге).
- Аномалии позвоночного канала шейного отдела, спинного и головного мозга обычно обследуются при помощи МРТ.
- Для обследования сосудов головы и шеи применяют:
- Ультразвуковую допплерографию (УЗДГ) сосудов головы и шеи — изучают анатомию сосудов, скорость кровотока, визуализирует бляшки, утолщение стенок сосудов, тромбы.
- Реоэнцефалографию (РЭГ) — определяют пульсовый кровоток в артериях головного мозга и венозный отток из полости черепа.
- усиливающаяся ночью боль в области крестца с иррадиацией в область ягодиц и в нижние конечности;
- боль и сдавливание в районе грудного отдела.
Лечение конкресценции
Сращение позвонков, или конкресценция, является одним из самых тяжелых заболеваний позвоночника. Рассмотрим, в чем суть заболевания и как его лечат.
Разновидности
– врожденная аномалия позвонков поясничного отдела. В данном случае пятый позвонок перемещается из поясничной части в крестцовую.
Довольно распространенное заболевание, чаще встречается у мужчин.
Любмализация, в отличие от сакрализации, состоит в переходе верхнего позвонка крестца в поясничный отдел.
Способы диагностики
- боль ощущается главным образом во время отдыха, покоя;
- тугоподвижность позвоночника;
- чувствуется напряжение мышц спины (это опасно их постепенной атрофией).
В дальнейшем все больше ограничивается подвижность, ощущается болезненность при наклонах, чихании и глубоком дыхании. Уменьшается боль при физической активности позвоночника, а при его покое и бездействии возрастает.
При сакрализации нет ярко выраженных симптомов. Боль в пояснице почти не ощутима. Это заболевание опасно тем, что может привести к или .
Главным способом выявления сакрализации считается . На снимке можно наблюдать частичное или полное соединение тел позвонков. Для выявления патологического нарушения переходного позвонка необходимо сосчитать их в области крестцового и поясничного отдела.
Лечебные меры
При врожденной патологии начиная с раннего возраста регулярно проводится ЛФК для обеспечения максимальной подвижности шейного или других отделов позвоночника. При серьезном протекании болезни назначают корректирующую гимнастику или накладывается специальный воротник.
Внимание! Лекарства могут быть назначены только лечащим врачом, назначать лечение самостоятельно строго запрещено.
При невыносимых болях и нарушении нормальной жизнедеятельности проводят хирургическое вмешательство. Метод заключается в разъединении позвонков и замене межпозвоночных дисков трансплантатами.
Осложнения
При сращении грудных и шейных позвонков после остановки роста скелета, в дисках позвоночника происходят дегенеративные изменения и прогрессирует сколиоз. Эти изменения становятся причиной сбоя работы внутренних органов, особенно сердца и легких.
Сакрализация является причиной истощения костной ткани позвонков, находящихся выше. Как результат, усиливаются болевые ощущения.
Сращение шейных позвонков С2 и С3 является наиболее распространенным вариантом патологического соединения, что тоже дает высокий риск осложнений.
Профилактика
Если поставлен диагноз сращение позвонков, регулярно проходите осмотр у специалистов по лечению данного направления (ортопед, невролог, вертебролог). При потерях сознания, сильных болях с тошнотой немедленно обратитесь к доктору, так как данные нарушения означают начало осложнений.
Врачи рекомендуют ежедневно проводить , чтобы поддерживать ее в тонусе. Для остановки прогрессирования сращения позвонков рекомендуется , ходьба на лыжах, сон на жесткой постели без подушки.
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях.
Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт).
Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Конкресценция шейных позвонков
Методов, которые позволили бы избавиться от этой патологии, не существует, но известны способы, позволяющие улучшить состояние больного при сращении позвонков шейного отдела.
Терапия предусматривает:
- прием обезболивающих средств при выраженном болевом синдроме;
- сеансы лечебного массажа;
- ношение воротника Шанца;
- ортопедическое вытяжение позвоночника.
Для борьбы с данным недугом используют такие методы лечения:
- релаксация мышц;
- физиотерапия;
- парафин;
- физические упражнения;
- занятия йогой.
Среди незаменимых методов борьбы с недугом на первом месте по действенности стоит постизометрическая релаксация мышц. Вкратце о технике процедуры. Мышцу растягивают максимально до появления неприятных ощущений. Затем ей дают работать, препятствуя движению, которое должен выполнить больной. Фазу релаксации удерживают до определенного момента, затем пациент расслабляется.
Надо отдать должное физиотерапии, которая улучшает кровообращение, уменьшает боль, снимает мышечное напряжение. В результате шейный отдел намного заметно улучшает свои функции. Один из методов физиотерапии — это парафин и аппликации из него. Парафин используется для лечения этого заболевания очень давно и обладает массой полезных свойств.
УВЧ, прогревания, электрофорез, парафин и другие виды физиотерапии эффективны для лечения недуга. Кроме этих способов, рекомендуют и физические упражнения. На сегодняшний день они являются важным методом спасением от страшного недуга. Какие упражнения надо делать, назначает врач-ортопед.
Для самих пораженных недугом позвонков сделать что-либо невозможно, а вот помочь мышцам шеи нужно и можно. Акцент при занятиях необходимо делать как на сам шейный отдел, так и на весь плечевой пояс. Это сложно, но надо запастись терпением.
При выполнении гимнастического комплекса не должно ощущаться головокружения, дискомфорта и боли. Упражнения должны быть комплексные, проводиться регулярно. Перед началом занятий больным обычно назначают парафин. Стоит подумать и о занятиях йогой. Это древняя методика дает неплохие результаты. Главное — попасть в хороший центр, к профессиональному тренеру.
Сложность в том, что на сегодняшней стадии развития медицины не существует ни одного варианта лечения, который бы привел к ощутимому улучшению состояния пациента. Терапия консервативного характера применяется для снятия боли и минимизации эффекта от врожденной ортопедической аномалии на весь организм.
Таблица. Методы, применяемые для лечения конкресценции.
| Метод | Характеристика |
|---|---|

Прием препаратов |
Симптоматическое лечение, направленное на снятие болевого синдрома, предполагает прием анальгетиков в большинстве случаев и противовоспалительных в некоторых частных ситуациях. |

Ношение специального ортопедического воротника |
Воротник или корсет Шанца назначается детям в период активного роста. Его ношение помогает сохранить имеющуюся подвижность шеи без увеличения позвоночной блокировки. |

Вытяжение позвоночника |
Эта ортопедическая процедура тоже имеет поддерживающий эффект и применяется вплоть до остановки костного роста, чтобы в некоторой степени растянуть позвоночный ряд и сделать его более гибким, а также, чтобы уменьшить проявления сопутствующих сколиозов. |

Занятия лечебной физкультурой |
Основной упор в консервативной терапии делается на ЛФК. Специальный комплекс, который дети с патологией делают постоянно, помогает сохранению подвижности суставов. |

Остеопатия |
Методы ручного воздействия для диагностики патологии и поддержания ее в не прогрессирующей форме. |

Массаж |
Делается даже новорожденным, в том числе могут его делать родители, пройдя специальный обучающий курс. Удерживает уровень подвижности. Помогает предотвратить вторичные патологии. |

Иглорефлексотерапия |
Повышает приток крови к патологическим участкам, снимая околопозвоночное напряжение. |

Физиотерапия |
Играет ту же роль, что и иглорефлексотерапия. |

Косметическая хирургия |
В редких случаях поводят косметическую операцию, которая, однако, не имеет существенного физиологического эффекта. Показаниями к оперированию может стать постоянная боль, которая не снимается анаболиками. Удаляется часть болевых фрагментов, но это не изменяет физиологической картины. Имплантатов, способных заменить сросшиеся позвонки на раздельные, с сохранением их функций, пока не придумали. |
О пользе ЛФК
Занятия лечебными гимнастическими упражнениями при конкресценции – неотъемлемая часть жизни пациента практически с младенческого возраста. Только регулярная физкультура помогает постоянно разрабатывать верхний шейный отдел и поддерживать уровень подвижности в нем.
Особенно эффективной является ЛФК для тех, у кого срослись лишь затылочный позвонок с первым шейным.
Примеры упражнений.
- Сидя на табурете или стоя делать наклоны головой в один бок, в другой, назад и вперед. Темп максимально спокойный, никаких резких движений и сверхусилий. Разумеется, полноценный наклон у пациента не получится, и не нужно, достаточно возможного.

Повороты головы

Наклоны головы по сторонам

Наклоны головы вперед и назад
- В том же положении совершать попытки вращения головой по разным сторонам. Если форма патологии тяжелая, амплитуду начинать с мелкой, постепенно расширяя.
- Лежа на полу, на спине, приподнимать голову, отрывая от пола, и стараться удержать ее от десяти секунд.
- Перевернуться на живот и проделать то же – поднять голову, оторвав подбородок от пола и вытягивая затылок вверх.
- Стоя, делать плечами движения оба вверх, затем оба вниз.

Поднять плечи максимально высоко, задержать их в данном положении на 10 сек. Расслабить плечи и выполнить глубокий вдох
Оглавление:
- если нет проявлений боли и нарушенной моторики;
- неврологической симптоматики;
- миелопатии;
- расстройств мозгового кровообращения;
- вегетососудистой дистонии.
Осложнения
В функциональном плане сращение позвонков имеет неблагоприятный прогноз, поскольку полностью устранить патологию невозможно. Именно поэтому ограничение подвижности в шейном и грудном отделах позвоночного столба будет присутствовать всегда.
Прогноз при сращении позвонков шейного отдела сомнительный, поскольку часто сопровождается дополнительным генетическими отклонениями. Лечение необходимо проводить в течение всей жизни, и оно не будет приводить к значительным улучшениям. Кроме того, для таких больных существует риск развития опасных осложнений:
- паралич — полное или частичное нарушение проведения нервного импульса, что приводит к нарушению чувствительности конечностей;
- болезнь Шпренгеля — аномальное строение лопатки;
- постоянные головные боли, которые со временем невозможно снять даже медикаментами;
- патологии внутренних органов: дыхательной, сердечно-сосудистой, пищеварительной систем;
- искривления позвоночника;
- различные генетические аномалии.
Конкресценцией позвонков называют опасную врожденную патологию, которая проявляется сращением тел или отростков позвонков. Даже если убрать поврежденный участок в ходе операции, шансы на полное выздоровление у больного отсутствуют. Дело в том, что болезнь часто ведет за собой другие генетические аномалии, из-за которых развиваются хронические заболевания внутренних органов.
Частичная и полная конкресценция приводит к развитию различных патологических состояний. Среди таковых:
- паралич;
- сращение позвонка одного отдела с позвонками другого отдела (к примеру, сращения поясничных, а также крестцовых позвонков);
- болезнь Шпренгеля (высокое стояние лопатки);
- частые продолжительные мигрени, развивающиеся на фоне сращения позвонков с1 с2 либо с6 с7;
- остеохондроз;
- нарушения работы сердечной мышцы;
- сбои в работе пищеварительных органов, органов дыхания;
- деформация стоп, формирование дополнительных пальцев на ноге;
- гипоплазия;
- сколиоз.
Эти патологии могут иметь врожденный (если сращение позвонков сформировалось во время внутриутробного развития) или же приобретенный (при вторичном сращении костной ткани) характер. Все они требуют коррекции. Объем медицинской помощи определяется тяжестью состояния пациента.
Конкресценция позвонков обычно сопровождается с рядом осложнений, чаще всего встречаются:
- параличи;
- сколиоз;
- патологии сердца;
- деформация стоп;
- остеохондроз;
- кривошея;
- наличие дополнительных пальцев;
- сакрализация или люмбализация;
- болезнь Шпренгеля;
- гипоплазия и др.
В редких случаях пациентам с конкресценцией позвонков назначают хирургическое лечение. Оперативное вмешательство показано, когда больного мучают сильные боли, а медикаменты не помогают.
Предупредить развитие заболевания невозможно, так как в большинстве случаев патология передается по наследству. Семьям, в которых когда-либо встречалась подобная аномалия, рекомендуется пройти генетическое исследование, чтобы выявить вероятность рождения младенца с патологией сращения позвонков.
Абсолютное излечение заболевания возможно при хирургическом вмешательстве, к чему прибегают в крайних случаях. Любмализация и сакрализация – одни из причин искривления позвоночника и сильной боли в пояснице и крестце.
К сожалению, с годами состояние людей, страдающих конкресценцией, ухудшается. Когда человек перестает расти, начинается дегенерация межпозвонковых дисков. Повышается ригидность мышц спины, возможно развитие сколиоза. Фиксируются патологии сердца и других органов.
Кроме вышеуказанных отклонений можно также отметить явление сакрализации, когда позвонок L5 переходит в область крестца и срастается c первым крестцовым позвонком S1. Существует и обратный процесс, который называется люмбализацией: верхний крестцовый позвонок уходит в поясничный отдел. Подобные осложнения всегда связаны с сильными болями.
Также у больных конкресценцией могут развиваться спондилоартроз и остеохондроз.
У трети больных с блокированными позвонками диагностируются сколиоз, кривошея, параличи, болезнь Шпренгеля, расщепления неба, синдактилия, дополнительные пальцы, гипоплазия первого пальца кисти, гипоплазия грудинной мышцы, отсутствие локтевой кости, деформация стоп, гипоплазия лоханок почек, гипоплазия, аплазия и эктопия мочеточников, незаращение артериального протока, декстропозиция аорты, отсутствие легкого или почки.
Профилактика
Поскольку аномалия носит в большинстве случаев врожденный характер, то
Тем, у кого в семейном анамнезе присутствует случай конкресценции позвонков, рекомендуется при планировании беременности пройти генетическое исследование для оценки степени риска рождения ребенка с подобной патологией.
Современные методы диагностики позволяют выявить патологию еще в период внутриутробного развития ребенка, даже на ранних стадиях.
В таком случае может быть выполнено прерывание беременности по медицинским показаниям.
Практически всегда конкресценция имеет врожденный характер. Именно поэтому специальной профилактики не существует. Однако будущие родители могут защитить своего ребенка от серьезных проблем.
Для этого необходимо заранее пройти обследование и сдать соответствующие анализы. По их результатам врач составит план действий.
Частичная или полная конкресценция – это сращение позвонков одного из отделов позвоночного столба, которая практически всегда имеет врожденный характер. Оно развивается вследствие каких-либо нарушений внутриутробного развития.
Характеризуется изменением внешнего облика человека, например, асимметрией частей тела или низко посаженным черепом. Вылечить патологию полностью нельзя, однако есть возможность снизить степень проявления ее симптомов.
Врачи рекомендуют ежедневно проводить лечебную гимнастику для шеи , чтобы поддерживать ее в тонусе. Для остановки прогрессирования сращения позвонков рекомендуется плавание , ходьба на лыжах, сон на жесткой постели без подушки.
Кстати, сейчас вы можете получить бесплатно мои электронные книги и курсы, которые помогут вам улучшить ваше здоровье и самочувствие.
Профилактика невозможна, так как патология является наследственной болезнью.
Семьям, в которых имеются подобные случаи, можно пройти медико-генетическое обследование, чтобы установить риск рождения ребенка с синдромом Клиппеля-Фейля.
Поскольку сращение позвонков шейного отдела позвоночника носит врождённый характер, специфических мер профилактики не существует. Для определения рисков возникновения наследственной патологии будущим родителям необходимо пройти генетическое тестирование. Особенно это рекомендуется сделать тем людям, у которых имеется отягощённая наследственность.
Клинический прогноз
С функциональной точки зрения прогноз не может быть благоприятным, поскольку ограничение подвижности остается у человека на всю жизнь. Кроме того, с возрастом обычно проявляются вторичные патологии, которые усугубляют невротическую симптоматику.
Крайне неблагоприятным считается прогноз, если конкресценции сопутствуют болезни или патологические состояния сердца и сосудов, почек, сосудов крови и других внутренних органов и систем
С годами состояние пациентов, страдающих конкресценцией, становится хуже. Когда они прекращают рост, практически сразу начинается процесс дегенерации межпозвонковых дисков.
Что касается профилактических мер, их не существует. Поскольку заболевание врожденное, никакими специфическими профилактическими мерами его невозможно предотвратить. Единственное, что рекомендуют пренатальные диагносты, пройти генетический тест, чтобы определить риски наследственных патологий, особенно если в анамнезе у кого-то из родственников была конкресценция шейной зоны позвоночника.
В функциональном плане прогноз неблагоприятный. Ограничение подвижности в шейном отделе позвоночника будет присутствовать всегда. Кроме того, вторичные дегенеративно-дистрофические изменения в позвонках способствуют усугублению неврологической симптоматики. Двигательные нарушения и расстройства чувствительности будут только прогрессировать.
Прогноз будет крайне неблагоприятным, если вместе со сращением позвонков будут также выявлены аномалии развития внутренних органов, в частности, почек, сердца, кровеносных сосудов и т. д.






Оставить комментарий