- Что такое артрит локтевого сустава?
- Виды и проявления заболевания
- Остеоартрит
- Ревматоидный
- Ювенильный
- Инфекционный
- Диагностика артрита локтевого сустава
- Используем мази для локтя
- Народная медицина против артрита
- Осложнения
- Признаки и симптомы артрита локтя
- Признаки и симптомы артрита локтя
- Диагностика артрита
- Системные болезни
- Реактивные артриты
- Остеоартрит
- Причины артрита локтевого сустава
- Локтевой бурсит
- Профилактика
- Характерные симптомы и комплексное лечение артрита локтевого сустава
Оглавление
- 1 Что такое артрит локтевого сустава?
- 2 Виды и проявления заболевания
- 3 Диагностика артрита локтевого сустава
- 4 Используем мази для локтя
- 5 Народная медицина против артрита
- 6 Осложнения
- 7 Признаки и симптомы артрита локтя
- 8 Признаки и симптомы артрита локтя
- 9 Причины артрита локтевого сустава
- 10 Профилактика
- 11 Характерные симптомы и комплексное лечение артрита локтевого сустава
Что такое артрит локтевого сустава?
Воспаление локтя, как при другой форме артритов, может появиться из-за:
- сбоев в работе иммунной системы,
- инфекций,
- нарушений обмена веществ.
Локтевой сустав – это сложный механизм из трех простых суставов (плечелучевого, плечелоктевого и лучелоктевого) который обеспечивает движение трех костей руки: локтевой, лучевой и плечевой.
Как и другие типы артрита, артрит локтя подкрадывается незаметно: поначалу это едва ощутимый дискомфорт по утрам и ноющие боли «на погоду», особенно часто артрит приходит с холодами.
Боль проходит довольно быстро, и лишь немногие на первых этапах развития болезни обращаются к врачу. И только, когда артрит локтевого сустава обостряется или переходит в хроническую форму, человек обычно обращается за медицинской помощью и проходит довольно длительное лечение.
Чаще всего, это пожилые люди старше 65 лет: каждый шестой человек в таком возрасте страдает от осложнений локтевого артрита, а иногда даже становится инвалидом.
Вам будет интересно: Закрытые повреждения локтевых сухожилий
Ревматологи выделяют множество причин, провоцирующих развитие воспаления в локтевом суставе:
- Травмы, ушибы, растяжения и прочие повреждения сустава, вызывающие локтевой артрит травматического характера;
- Вещественнообменные расстройства вроде подагры, провоцирующие развитие подагрического артрита, воспаление сустава может развиться и на фоне диабета;
- Проникновение в суставные ткани инфекционного агента вызывает развитие гнойной артропатии;
- Сепсис;
- Осложнения разного рода инфекционных процессов вроде бруцеллеза, туберкулеза, гонореи, уреаплазмоза и пр.;
- Опухоли злокачественного происхождения;
- Пищеварительные и дыхательные инфекции;
- Системные расстройства и патологии, для которых характерны иммунные сбои (волчанка, ревматоидные воспаления суставов и пр.);
- Сифилис;
- Временами определить этиологию локтевого артрита невозможно, тогда диагностируется идиопатическая форма патологии.
Артрит локтевого сустава
Локтевой сустав – сложное, подвижное соединение костей плеча и предплечья человека. Он образовывается сочленением плечевой, локтевой и лучевой костей и состоит из трех суставов. Анатомические особенности строения поверхностей костей определяют характер движений в локтевом суставе.
Комбинация трех суставов: блоковидного, шаровидного и цилиндрического обеспечивает локтевое сгибание и разгибание, а также вращение лучевой кости и поворот кисти внутрь и наружу.
Артрит — это хроническое воспаление сустава, которое приводит к ограничению его функций. Основным отличием патологии от других похожих заболеваний является накопление воспалительной жидкости (экссудата) в полости сустава. Эта жидкость растягивает суставную сумку, вызывая боль, отечность и чувство скованности.
При артрите в дополнение к сильной боли и скованности локтевой сустав может потерять двигательную функцию.
По данным врачей, артрит — одно из самых распространенных ревматологических заболеваний. Сегодня от него страдают около 1% населения земного шара. Причем молодых и пожилых пациентов среди них примерно поровну. Не последнее место в ряду разновидностей недуга занимает артрит локтевого сустава.
Различные типы артрита:
- Ревматоидный артрит. Ревматоидный артрит является аутоиммунным заболеванием, при котором иммунная система организма разрушает синовиальную оболочку или ткани, выстилающие суставы. Существует прогрессивная эрозия и разрушение хряща и кости, что приводит к сильной боли, скованности и деформации.
- Артроз. Нормальный хрящ имеет гладкую поверхность и обеспечивает скольжение при движении, а также амортизацию. При артрозе хрящ становится тонким, и спустя некоторое время кости начинают тереться друг о друга. Внутри сустава могут образовываться костные шпоры или остеофиты. Кроме того, свободные тела в суставе могут привести к усилению боли, а также ускорить дегенерацию от механического износа.
- Посттравматический артрит. Одна из наиболее распространенных причин артрита локтевого сустава — посттравматический артрит. Люди, имевшие ранее переломы (переломы дистального отдела плечевой кости, переломы головки лучевой кости, переломы локтевого отростка) или вывих локтя, могут иметь повреждения хряща, которые приводят к прогрессирующей деградации сустава.
- Острый – гнойный артрит;
- Псориатический артрит;
- Артрит при подагре;
- Тугоподвижность сустава — это отдельный вид артрита, который является следствием ревматоидного, псориатического или другого артрита сустава.
При этом заболевании человек пытается самостоятельно ограничить движение сустава, обычно держа его в полусогнутом состоянии. Из-за невнимательности и самолечения сустав подвергается негативным изменениям: развивается анкилоз, а подвижность сустава полностью нарушается.
Под воздействием определенных факторов начинается воспалительный процесс затрагивающий сустав и локтевую капсулу.Артрит локтевого сустава всегда сопровождается воспалительным процессом. В результате воспаления наблюдается ограничение подвижности, повышение температуры и интенсивные болевые симптомы.
Сложность диагностики заключается в том, чтобы выявить реагент являющийся катализатором воспаления. Так как зачастую болезнь связана с инфекционным заболеванием, лечить артрит локтевого сустава народными средствами, отказываясь от медикаментозной терапии крайне неразумно.
Виды и проявления заболевания
Каждый вид проявления заболевания имеет свои характерные симптомы.
Острая форма гнойного артрита в области локтя начинается с повышения температуры, признаков общей интоксикации (человека «ломает», отмечается слабость, тошнота, головная боль) и опухание самого локтевого сустава.
Различают такие виды артрита локтевого сустава как:
- Остеоартрит
- Ревматоидный
- Ювенильный
- Инфекционный
- Гнойный
Остеоартрит
Возникает из-за разрушения хряща.
Со временем хрящ истощается, пропадает мягкое покрытие между костями и они трутся друг у друга. Это в первую очередь приводит к воспалению и опухлости локтя.
Встречается остеоартрит в основном у людей, которые имеют большие физические нагрузки, занимаются спортом и у женщин в период после 45 лет.
Подвергаются этому заболеванию и люди, с профессией, во время которой локоть долгое время находится в согнутом состоянии. Например, музыканты и строители.
Спровоцировать появление болезни могут и постоянные вибрации, которые ощущают бурильщики, шлифовальщики и ремонтники дорог. Очень большое значение имеет и генетическая предрасположенность.
• Хруст, который слышно при сгибании локтя
• Постоянные болевые ощущения на поздних стадиях
• Опухлость и покраснение
• Скованность движений
• Онемение пальцев на руке, поражённой остеоартритом.
Сначала эти симптомы практически незаметны, но потом, когда уже стирается больше половины хряща, симптомы становятся более яркими.
Ревматоидный
Возникает в результате инфекционого поражения. Причины его появления точно не установлены, но существует предположение, что он появляется из-за вирусов и бактерий, а также аллергии или генетической предрасположенности.
Общая утомляемость и Повышение температуры тела.
Увеличение лимфатических узлов, Анемия, Увеличивается С-реактивный белок и СОЭ.
Утром наблюдается плохая подвижность и скованность в локте.
Ювенильный
Образуется до 16 лет. Происходит это в виде воспаления сустава. Недуг длится больше 6 недель.
Такие проявления, как боль в локте, небольшая опухлость и ограничение в движение возникает в основном сутра, после сна.
• Отсутствие аппетита
• Потеря в объема руки
• Лихорадка
• Увеличение лимфатических узлов
• Высыпание на руках
Его опасность состоит в том, что он вызывает замедление роста. Поражённый сустав растёт медленнее и руки из-за этого могут быть разной длинны.
Возникает это заболевание из-за попадания инфекции в результате профилактических прививок, в частности, таких как корь, паротит и краснуха. Причём девочки болеют намного чаще, чем мальчики. А также его могут вызвать переохлаждение, перегрев и травмы.
Суть болезни состоит в том, что в суставе собирается много жидкости. Со временем она уплотняется, прилегает к хрящу и срастается с ним. Из-за этого возникает эрозия хряща и он разрушается.
Детям, которые болеют ювенильным ревматоидным артритом, не надо делать профилактические прививки, поскольку им нельзя принимать иммуностимулирующее средство. Но это не касается проб на МАНТУ.
Инфекционный
Может возникнуть в любом возрасте. Он может иметь первичную и вторичную форму.
Первичная возникает в результате попадания инфекции прямо в локтевой сустав.
Вторичная развивается впоследствии того, что с помощью крови или лимфы инфекция перемещается с другого очага в локтевой сустав. Новорожденные заражаются этим заболеванием от матери.
У людей постарше оно может возникнуть в результате проникновения гемофильной палочки или золотистого стафилококка.
Симптомами этого вида являются: Озноб, температура выше 38 градусов, боль в мышцах, скованность движения, резкий отёк локтевого сустава, сильные боли при движении, у детей тошнота и рвота, в пожилых людей симптомы могут быть неярко выраженными.
Диагностика артрита локтевого сустава
Чтобы установить происхождение артрита и подтвердить воспаление локтевого сустава, необходимо клинический осмотр дополнить другими методами исследования. Точный диагноз можно установить с помощью лабораторных и инструментальных средств:
- Общих анализов крови и мочи.
- Биохимического исследования крови.
- Анализа синовиальной жидкости.
- Рентгенографии сустава.
- Магнитно-резонансной томографии.
В зависимости от клинической ситуации, требуется консультация ревматолога, эндокринолога, травматолога.
Очень часто точный диагноз можно поставить, всего лишь имея клиническую картину с наличием характерных для заболевания признаков. Для этого проводится детальный осмотр пациента. Также нужно опросить больного о том, как ведет себя локтевой сустав в течение дня при различных нагрузках и в состоянии покоя.
Диагностика артрита локтевого сустава сводится к проведению таких мероприятий:
- Врачебный осмотр с целью выявления клинических признаков заболевания;
- Определение наличия в районе сустава характерных изменений в виде подкожных ревматоидных и ревматических узелков, подагрических тофусов, псориатических бляшек;
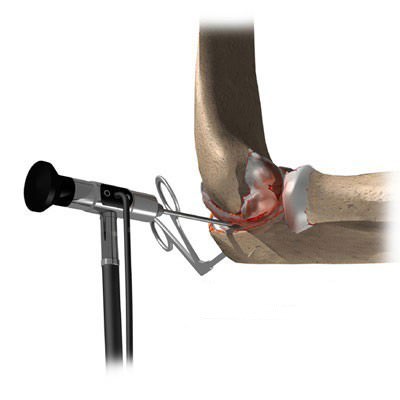
- Рентгенологическое, а в случае необходимости – компьютерное или магнитно-резонансное исследование локтевого сустава;
- Пункция сустава для получения синовиальной жидкости, необходимой для исследования. Прокол осуществляется с целью изъятия жидкости, чтобы иметь возможность оценить её внешний вид и состояние. После этого делают посев на питательные среды;
- Лабораторные исследования, при помощи которых можно дать оценку течению воспалительного процесса, выявить специфические признаки одного из основных заболеваний – повышенное содержание мочевой кислоты, ревматоидный фактор и так далее.
Врач предполагает локтевой артрит на основании осмотра и жалоб пациента. Для подтверждения диагноза больному назначают комплексное медицинское обследование.
Особую значимость имеют данные анализов крови. Превышение СОЭ безошибочно указывает на воспалительный процесс в организме. Присутствие ревматоидного фактора — на аутоиммунную природу заболевания.
Подтвердить дегенеративные изменения в суставе помогает рентгенографическое исследование. Дополнительно могут быть проведены КТ и МРТ.
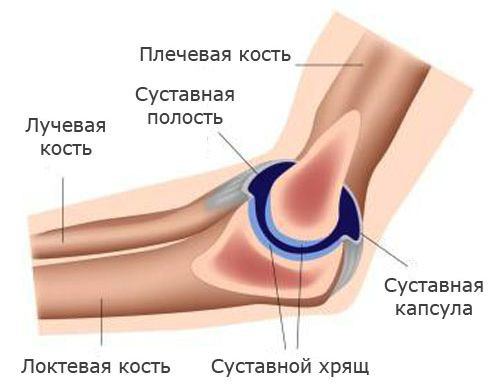
Прежде чем начинать лечение артрита локтевого необходимо подтверждение диагноза. Оно состоит из осмотра, расспроса пациента врачом и диагностических манипуляций.
Зачастую диагноз подтверждается из выраженных клинических особенностей с вышеупомянутыми симптомами. Дабы уточнить силу воспалительного процесса берется анализ крови.
Иногда выполняется пункция сустава. Из него забирается синовиальная жидкость, которая оценивается внешне и берется на посев для выявления возбудителя воспаления. Иногда для более точной картины недуга применяется компьютерная томография.
- Анамнез;
- Жалобы;
- Данные объективного осмотра;
- Дополнительные методы обследования.
Чаще всего диагноз «Артрит локтевого сустава» можно поставить на основе клинической картины и характерных симптомов. Необходимо определить степень воспаления сустава, с этой целью назначается общий анализ крови, а также проведение специфических лабораторных тестов.
Обязательно больному назначается рентгенография локтевого сустава, а также – компьютерная и магнитно-резонансная томография.
Врач должен оценить цвет и характер удалённой жидкости. Помимо лабораторного исследования суставной жидкости, обязательно проводится бактериальный посев ее на питательные среды.
Лабораторные показатели четко коррелируют со степенью и остротой проявления заболевания. В острой фазе аутоиммунного процесса у больного повышается СОЭ, появляется в крови С- реактивный белок, наблюдается диспротеинемия, а также увеличение количества альфа-2 и гамма- глобулинов.
Дифференциальная диагностика артрита достаточна сложна. Чаще всего дифференциальный диагноз проводится между группой реактивных артритов, травматических и обменных.
При подозрении на реактивный артрит необходимо ориентироваться на результаты посева кала больного, а также серологические реакции (реакция «антиген- антитело»).
Для постановки диагноза артрит локтя выполняются следующие диагностические этапы:
- осмотр и опрос пациента, сбор анамнеза;
- оценка подвижности сустава и возможной амплитуды движения;
- сбор лабораторных анализов крови на артрит;
- рентгеноскопия пораженного сустава в прямой и боковой проекциях;
- при необходимости обследование на магнитно-резонансном томографе;
- суставная пункция проводится при подозрении наличия гноя в суставе;
- артрография — для исключения наличия отломков кости или «суставных мышей» непосредственно в полости сустава.
Точный диагноз локтевого артрита ставит ревматолог, ортопед или артролог. Но одной пальпацией и другими клиническими методами осмотра больного тут не обойтись.
Для полной клинической картины понадобится прямой и боковой рентгеновский снимок локтя и, что важно для выявления всех воспалительных заболеваний, – общий анализ крови.
Если локализацию воспалительного процесса не удалось определить, на помощь приходят ультразвуковое обследование (УЗИ), МРТ, атромография или диагностика с помощью тепловизора.
Данные о содержимом околосуставной жидкости, полуженные во время анализа СЖ, позволяют врачу точно определить присутствие артрита и его тип (воспалительный или не воспалительный), поскольку воспаление может быть вызвано также бактериями.
Используем мази для локтя
Мази для локтя из трав при артрите
Одними из самых эффективных и хорошо действующих средств являются мази. Только для начала нужно сначала попробовать мазь на небольшом участке, чтобы убедиться что она не вызовет аллергии. Не стоит обрабатывать поверхность мазью, если есть большие раны.
Мазь, которая содержит Нестероидные Противовоспалительные вещества. Такие средства продаются без рецепта. К ним относятся, Диклофенак, Эмульгель, Дип релиф.
Препараты, в которых содержатся Хондроитин и Глюкозамин. Они могут восстанавливать хрящ. Например, Хондроксид.
Мази, которые имеют согревающее действие на локтевой сустав. В их состав входят пчелиный и змеиный яд, а также эфирные масла. К ним относятся Апизартрон и Капсикам. Применять их нужно только с разрешения врача.
Следует помнить, что лечением артрита локтевого сустава должен заниматься только врач, только он может правильно диагностировать заболевание и назначить правильное лечение.
Ни в коем случае не стоит заниматься самолечение, потому что можно не только не избавиться от недуга, но и нанести непоправимый вред здоровью.
Артрит / Локтевой сустав
Народная медицина против артрита
Есть довольно простой рецепт, который успешно борется с болевыми ощущениями в локте при артрите. Для этого в стакане теплой воды нужно растворить ложку поваренной соли.
Раствор разливается по формочкам для льда и отправляется в морозильную камеру. Полученные ледяные кубики нужно будет приложить к больному месту и держать до их полного таяния.
Осложнения
Осложнения во многом зависят от причины артрита, а также от проводимого лечения. Так, например, длительное применение нестероидных противовоспалительных препаратов при артритах ревматической природы может привести к поражению желудочно-кишечной системы и стать причиной образования язв.
В то же время, лечение гнойных артритов антибиотиками может стать причиной уничтожения микрофлоры кишечника и развития дисбактериоза. Вот почему во время лечения артрита пациент должен строго следовать предписаниям врача и своевременно проходить все назначаемые обследования с целью раннего выявления развивающихся осложнений.
Непосредственно артрит может осложниться:
- Остеопорозом.
- Амилоидозом.
- Распространением инфекции.
- Вывихом.
- Контрактурой сустава.
- Анкилозом.
Данным термином обозначается уменьшение массы костной ткани, сочетающееся с уменьшением плотности костей. Причиной данного осложнения считается длительный, вяло прогрессирующий системный воспалительный процесс, наблюдающийся при ревматоидном и других ревматических артритах.
Повышенная концентрация провоспалительных (поддерживающих воспалительный процесс) медиаторов стимулирует процесс разрушения костной ткани и вымывания из нее солей кальция. В первую очередь патологический процесс поражает суставные поверхности костей в области пораженных суставов, однако в дальнейшем может отмечаться генерализованный остеопороз.
Данное заболевание характеризуется образованием в организме патологического белка амилоида, который накапливается в различных тканях (в почках, в органах желудочно-кишечной системы и так далее), постепенно разрушая их.
Образуется амилоид в мутировавших клетках иммунной системы, что отмечается при длительно прогрессирующих воспалительных заболеваниях в организме.
При гнойном артрите возможно расплавление капсулы тазобедренного сустава и распространение инфекции на окружающие ткани (на связки, мышцы, кости, подкожно-жировую клетчатку и так далее). Также инфекция может распространяться по организму в результате повреждения кровеносных сосудов и проникновения патогенных бактерий в кровь.
Проявляться это будет ухудшением общего состояния пациента, более выраженным повышением температуры (вплоть до 41 – 42 градусов), выраженными головными болями и болями в мышцах, усиленным потоотделением, нарушением сознания и так далее.
При длительном прогрессировании воспалительного процесса в суставе могут разрушаться суставные хрящи и внутрисуставные связки, а также могут поражаться суставные поверхности костей.
Все это приводит к уменьшению прочности фиксирующего аппарата сустава, что при увеличении нагрузки (например, во время прыжка с высоты или при поднятии тяжести) может привести к разрыву ослабленных связок и смещению суставных поверхностей костей друг относительно друга (то есть к вывиху).
Контрактура – это патологическое состояние, проявляющееся снижением амплитуды движений в суставе из-за поражения мышц, сухожилий, связок или других компонентов сустава.
Контрактуры могут быть пассивными и активными. В первом случае ограничение движений вызвано анатомическим дефектом внутрисуставных структур, в результате чего ограничены как активные (выполняемые самим пациентом), так и пассивные (выполняемые руками врача) движения в суставе.
При активных контрактурах амплитуда выполняемых пациентом движений снижена, однако пассивные движения в суставе при этом возможны в той или иной степени. Причиной активных контрактур может быть, например, мышечная атрофия (уменьшение объема и силы мышцы), развивающаяся при длительной неподвижности (например, при наложении гипса после протезирования сустава).
Данным термином обозначается ограничение подвижности в суставе вследствие внутрисуставного разрастания костной, хрящевой или фиброзной ткани. Это приводит к соединению суставных поверхностей друг с другом, в результате чего подвижность вовсе исчезает (при костном или при хрящевом анкилозе) либо значительно ограничивается (при фиброзном анкилозе, при котором возможны едва заметные, крайне болезненные движения).
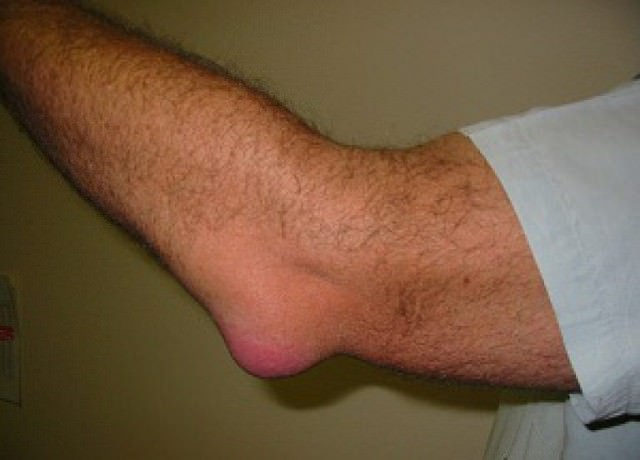
Главное в лечении – вовремя обратиться за помощью специалистов. В основном исход болезни благоприятен, но только при своевременной диагностике и правильном лечении.
Признаки и симптомы артрита локтя
Местная симптоматика основывается на таких проявлениях, как:
- Отечность в области локтя, связанная с избыточным содержанием внутрисуставной жидкости;
- Болевой синдром, обусловленный нервнокорешковым сдавливанием;
- На ощупь локоть горячий;
- Мышечный дискомфорт, ломота;
- Поверхность кожи над локтевым суставом красная;
- Нарушения суставной подвижности.
Основным признаком локтевого артрита выступает болевой синдром, зависящий от этиологии артрита. Для подагрического воспаления суставов характерна боль изнуряющего, ноющего, тупого характера, а для ревматического артрита, наоборот, – сильный, резкий, сковывающий болевой синдром.
Локтевой артрит сопровождается общей симптоматикой и местными проявлениями. Общие симптомы заключаются в слабости, лихорадке, тошнотно-рвотных признаках, головных болях и недомоганиях.
В зависимости от разновидности артропатии могут присутствовать и признаки специфического характера: если имеет место гнойный артрит, то характерно развитие сепсиса, наличие опухолей характеризуется кахексией, а туберкулезная артропатия часто сопровождается кровохарканьем и пр.
Наряду с вышеперечисленными проявлениями у пациента наблюдаются признаки, характерные для первопричины развития артропатии и сопутствующих патологий.
Обычно локтевой артрит проявляется достаточно яркими симптомами.«Классическим» проявлением болезни медицина признаёт боль в локте. Болевые ощущения служат «индикатором» воспалительного процесса в суставном хряще, а также – свидетельствуют о том, что суставной жидкости накопилось слишком много.
Не менее важными признаками артрита принято считать:
- Покраснение кожи на локте.
- Заметное распухание поражённой области.
- Уменьшение подвижности сустава.
- Повышение температуры над воспалённым участком.
Характер болевых ощущений зависит от факторов, спровоцировавших воспаление сустава. Например, боли в обоих локтях явно указывают на ревматоидный артрит локтевого сустава.
Если же артрит был вызван заболеваниями иммунитета, пациент жалуется на резкую боль с одной стороны. У людей, страдающих от подагры, дискомфорт в локте становится «ответом» организма на любую дозу выпитого спиртного.
Суставная капсула увеличивается за счёт того, что в ней – избыток жидкости. Сдавливаются нервы, и боль становится ещё острее. Нередко в процесс воспаления «втягиваются» локтевой и лучевой нервы.
Локтевой артрит отличим по следующим признакам: болевые ощущения в области сочленения; отечность мягких тканей; раздражение или покраснение кожного покрова; местное увеличение температуры; уменьшение амплитуды движений пораженным суставом.
Основным симптомом заболевания выступает острая боль. Ее сила зависима от вида артрита.

Кроме местных признаков недуга есть и общие. У больного может быть слабость, лихорадка, мигрени, тошнота и прочие.

При артрите локтя страдают локтевая, плечевая и лучевая кости. В одной капсуле, фактически объединены 3 сустава, они дают руке возможность двигаться вокруг вертикальной оси и во фронтальной плоскости.
- Пострадавший жалуется на боль в локте, которая, как правило, появляется только при движении;
- Пальпация локтевого сустава обычно безболезненна, кроме тех случаев, когда при заболевании выражен экссудативный компонент;
- Очень часто у пациентов наблюдается утренняя скованность в суставах (в том числе и в локтевом). Она может быть различной степени выраженности и продолжительности (от нескольких минут и до нескольких часов);
- У части больных отмечается суточный ритм артралгий (болей в суставе), которые более выражены в утренние часы;
- Некоторые пациенты отмечают ограничение движений в суставе в утренние часы, а к середине дня и вечером активные движения практически восстанавливаются;
- При осмотре пораженного сустава врач может увидеть изменение его конфигурации;
- Локтевой сустав отечен, несколько увеличен в размерах, горячий на ощупь;
- Кожные покровы над областью локтевого сустава гиперемированы;
- Объем активных движений в локтевом суставе снижен.
Выраженность и продолжительность болевых ощущений зависит от причины, которая вызвала артрит. Для ревматических поражений характерно то, что у больного боль в суставе резкая и очень интенсивная, не позволяющая осуществлять активные движения.
При артрите, вызванном подагрой – боль носит тупой и ноющий характер. Болевые ощущения, покраснение кожи и отечность сустава очень часто обусловлены избыточным накоплением жидкости в суставной капсуле и воспалением суставного хряща.
Однако возможны и специфические проявления общего заболевания, так например, при туберкулезе у больного наблюдается кровохарканье, при злокачественных опухолях пациенты сильно истощены, при сепсисе диагностируются множественные очаги инфекции.
Боль в локтевом суставе только в 10% случаев означает симптом артрита. Но надеяться, что вы не больны, и рисковать, не проходя диагностику, не стоит. Исключить болезнь лучше, чем дать ей развиваться, ведь воспаление может распространяться с локтя на другие суставы.
Также к местным симптомам относят отеки и покраснения кожи, локальное повышение температуры в области локтя, ухудшение подвижности. Все эти признаки обозначают поражение суставного хряща и избыток жидкости вокруг него.
Общие симптомы артрита локтевого сустава проявляются не сразу и усиливаются с усугублением проблемы. В первую очередь это усталость, жар и лихорадка, головная боль, тошнота.
Исправить дефект может гипс, а в особо сложных случаях – хирургическое вмешательство. Также последствиями несвоевременной профилактики и лечения артрита является флегмона – гнойное воспаление глубоких или поверхностных тканей кисти, бурсит – воспаление околосуставной сумки, анкилоз – срастание суставов и полная потеря двигательной способности руки.
Признаки и симптомы артрита локтя
Общие признаки артрита локтевого сустава
- Вначале больного начинают мучить боли в состоянии покоя в локте, после нагрузки, в ночные часы. С началом движения боль постепенно проходит.
- Остроугольные контуры локтя сглаживаются, сустав принимает округлую, более объемную форму, при пальпации чувствуется уплотнение тканей.
- Возникает инстинктивное желание не нагружать локоть, поддержать больное предплечье, которое принимает вынужденное полусогнутое положение, здоровой рукой — характерная поза при воспалительном процессе в локтевом суставе.
- Позже появляются деформации сустава, боли при попытке согнуть или поднять руку, завести её за спину или за голову — признаки артроза.
Острый артрит локтя сопровождается:
- повышением общей и местной температуры;
- гиперемией кожи локтевой области;
- большой отечностью сустава из-за выпота;
- повышением уровня лейкоцитов и СОЭ в гемограмме.
Локтевой острый артрит гнойной формы может проявляться лихорадкой, жаром, тошнотой, головной болью. Пункция синовиальной жидкости показывает её мутную консистенцию, наличие гноя (кровяных сгустков при гемартрозе).
Суставные признаки при гнойном артрите локтевого сустава наблюдаются не сразу, а через несколько недель от начала болезни:
- на рентгеновском снимке можно увидеть сужение и нечеткую видимость суставной щели;
- на поверхностях сочленения появляется узорчатый рисунок;
- заметны признаки субхондрального остеопороза;
- на поздних стадиях начинаются разрушение и сращение частей суставов.
Гонорейный артрит сопровождается:
- частыми обострениями синовита и выпотами;
- остеопорозом локтевого сустава, который распространяется дальше на кости верхней конечности.
Ревматоидный артрит локтевого сустава имеет следующие клинические признаки:
- На начальной стадии — синовит: умеренные боли, локоть отекает, увеличивается в размере, окружен плотными тканями. Пункция показывает серозный состав жидкости. При серопозитивной форме в крови выявляется ревматоидный фактор.
- На второй-третьей стадии: усиление болей, разрушение хрящей, появление узловых образований. Рентген выявляет узорную поверхность сустава, псевдокистоз эпифизов (они становятся светло-пятнистыми), области остеосклероза.
- На поздней стадии: резкая ограниченность движений из-за анкилоза и контрактуры, выраженные деформации.
Диагностика артрита
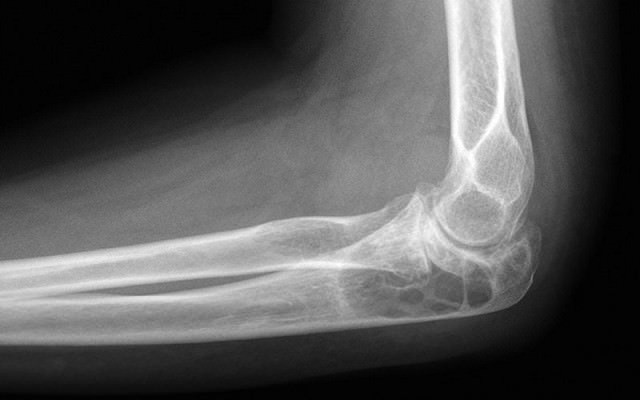
Стандартные диагностические методы:
- клинический осмотр;
- рентгенография;
- пункция;
- лабораторные способы: анализы крови (общий, биохимический, на бактериологический посев, ревматоидный фактор и т. д.).
Артрит локтевого сустава лечится, исходя из его корневой причины:
- лечение инфекционного или аутоиммунного заболевания;
- устранение последствий травмы;
- снятие повышенных хронических нагрузок и т. д.
Лечение делится на симптоматическое и базисное:
- симптоматическая терапия устраняет боль, воспаление, отеки;
- базисная искореняет глубинные причины болезни.
Клиническая картина артрита, в каком бы суставе ни развивалось воспаление, однотипна. Но, если даже беспокоит один локоть, то все равно врач проводит полный осмотр организма. Ведь при этом могут поражаться не только другие сочленения, но даже внутренние органы, что является признаком более серьезных нарушений системного характера. А говоря о локальных симптомах артрита, следует упомянуть следующие:
- Боли в суставе: ноющие, тянущие, пульсирующие.
- Припухлость в пораженной области.
- Покраснение кожи.
- Повышение местной температуры.
- Нарушение функции локтя.
Каждая жалоба, услышанная врачом от пациента, подвергается анализу и детализации. Нужно обращать внимание на все симптомы, ведь среди них есть действительно важные. Если поражается один сустав, то говорят о моноартрите, а когда несколько – о полиартрите.
Системные болезни
Воспаление локтевого сустава часто входит в структуру таких заболеваний, как ревматоидный артрит, красная волчанка и ревматизм. Эту патологию объединяет поражение соединительной ткани, которое наблюдается в различных органах и системах. Если процесс имеет ревматоидный характер, то будут присутствовать такие симптомы:
- Симметричное воспаление суставов кистей.
- Утренняя скованность более 1 часа.
- Ревматоидные узелки под кожей.
- Специфические деформации рук: по типу плавников моржа, шеи лебедя, пуговичной петли.
- Поражение внутренних органов: сердца, плевры, почек.
При красной волчанке преимущественно поражаются крупные суставы, в которых не наблюдается деструктивных изменений, в отличие от ревматоидного артрита. На коже лица заметны высыпания в виде бабочки, расширяются мелкие капилляры (сетчатое ливедо), наблюдаются признаки почечных и сердечных нарушений (нефрита и эндокардита).
То есть, в патологический процесс вовлекается не только суставной аппарат, но и сердце, нервная система, кожа.
Очень часто суставы поражаются при подагре. Это заболевание связано с накоплением в организме избытка мочевой кислоты, соли которой начинают откладываться в различных тканях. При этом появляются следующие симптомы:
- Острый артрит первого пальца стопы.
- Мочекаменная болезнь.
- Тофусы – кристаллы солей под кожей.
Когда болезнь переходит в хроническую форму, воспаление распространяется и на другие сочленения, в том числе локтевой сустав. Он же может поражаться и при дефиците гормонов щитовидной железы. Тогда обращают на себя внимание общие признаки гипотиреоза:
- Одутловатость лица, слизистые отеки (микседема).
- Сухость кожи, зябкость.
- Заторможенность.
- Повышение веса.
Реактивные артриты
Воспаление суставов может иметь вторичный характер, развиваясь в ответ на такие инфекционные заболевания, как бруцеллез, дизентерия, иерсиниоз, гепатит, хламидиоз, гонорея. Артрит при этом имеет реактивный характер, то есть не связан с проникновением возбудителя в суставную полость. Клиническая картина может иметь совершенно различную окраску, что зависит от первичной болезни.
Артрит локтевого сустава нередко развивается в результате перенесенной травмы. Это может быть ушиб, перелом, вывих, растяжение или разрыв связок, мышц. Подобная ситуация наблюдается при остром или хроническом воздействии механического фактора, в спорте или быту.
Остеоартрит
С возрастом возрастает частота дегенеративно-деструктивной патологии, к которой относится остеоартрит. Воспаление также имеет немаловажную роль в его развитии, усугубляя клиническую картину. В период обострения будут такие жалобы:
- «Стартовые» и «механические» боли – возникают в начале нагрузки, но по мере прогрессирования сохраняются в покое.
- Хруст, трение или щелчки в локте.
- Чувство кратковременной скованности в руке.
- Деформация сустава.
- Ограничение подвижности.
Особенности анатомического строения локтя определяют и характерные признаки воспаления. Так, например, местные признаки при этом всегда хорошо выражены, и уже по одним только ним можно поставить правильный и своевременный диагноз.

В основе любого воспалительного процесса лежит борьба иммунной системы человека с чужеродными клетками. Обострение артрита также возникает по этой причине. Воспаление локтя свидетельствует о развитии инфекционного поражения суставной сумки либо (в случае аутоиммунных патологий) борьбе с собственными клетками организма.
Как и любой другой воспалительный процесс, артрит проявляется в повышенной температуре тела, недомоганием и плохим самочувствием. У больного пропадает аппетит, появляются головные боли, тошнота, и в некоторых случаях рвота.
Определяющим симптомом является боль в локте, которая проявляется по-разному в разных ситуациях. Так, если в локте происходят ревматические процессы, она может быть интенсивной и резкой, ограничивающей движения, а воспаление в суставе подагрического происхождения проявляются тупой ноющей болью и ощущением дискомфорта в области локтевого сустава.
Ограничение подвижности в суставе может быть вызвано и скоплением излишка синовиальной жидкости в капсуле, и быть реакцией на травму, например при ушибе. Из-за этого капсула сустава бывает чрезмерно растянута, и у больного возникает ощущение тяжести в локте и чувство дискомфорта. Если болезнь вызвана сепсисом, гнойные скопления могут быть обнаружены и на других участках тела.
Начало ревматоидного артрита коленного сустава характеризуется острым воспалением, о котором свидетельствует общее недомогание, поднятие температуры до 37,8 градусов.То есть, в зависимости от первопричины, артрит локтевого сустава может протекать по-разному.
Однако общими для всех разновидностей недуга являются 5 признаков:
- Боль, которая усиливается при движении;
- Припухлость и изменение очертаний сустава;
- Ощущение напряжения в локте;
- Покраснение и повышение температуры кожи над локтевым суставом;
- Болезненность вдоль всей поверхности сустава, которая определяется при прощупывании.
Причины артрита локтевого сустава
Артрит локтевого сустава может стать результатом различных причин. Воспаление может провоцироваться не только инфекционными агентами, но и другими факторами: иммунными, метаболическими, сосудистыми. Механизм развития патологии зачастую достаточно многогранен, а происхождение суставных изменений обусловлено общими нарушениями в организме. Если стал беспокоить локтевой сустав, то следует рассмотреть возможность таких состояний:
- Системные болезни (ревматоидный артрит, красная волчанка, ревматизм).
- Эндокринно-обменная патология (подагра, гипотиреоз).
- Реактивные артриты (при инфекционных заболеваниях).
- Последствия перенесенных травм.
- Остеоартрит.
Выяснить причину, по которой в суставе развивается воспаление, можно после клинического и дополнительного обследования. А для этого нужно обратиться к врачу. Только специалист может поставить правильный диагноз и назначить соответствующее лечение.
Интересно, что получить артрит локтевого сустава в наследство рискуют только женщины. В их случае провокатором артрита может стать ген HLA-В27. Это объясняет, почему локтевой артрит чаще встречается именно у представительниц женского пола.
Общим этиологическим фактором для мужчин и женщин являются ревматические болезни (коллагенозы), протекающие преимущественно с системным или локальным поражением соединительной ткани (ревматизм и осложнения других заболеваний, системные васкулиты, диффузные болезни тканей).
Псориатический артрит – сопутствующее воспаление суставов, которое в 10% случаев появляется при хроническом заболевании кожи и ногтей – псориазе – и далеко не всегда это происходит одновременно. Иногда псориатическая артропатия появляется спустя 10 лет или же наоборот опережает симптомы псориаза.
Причин возникновения артрита в локтевом суставе много, вот основные из них:
- Бактерии, вирусы и микроорганизмы, которые провоцируют возникновение инфекции;
- Неправильная работа пищевого тракта;
- Проблемы верхних дыхательных путей;
- Дисбактериоз и отравление;
- Аллергия, авитаминоз;
- Болезни соединительных тканей;
- Большие физические нагрузки;
- Травмы и разрывы сухожилий;
А также ими могут быть злокачественные опухоли, плохие бытовые условия и разные заболевания (цистит, сахарный диабет, сифилис, гонорея, туберкулёз, псориаз и другие).
Спровоцировать развитие воспалительного процесса в локтевом суставе могут такие факторы:
- частые ушибы;
- кровоизлияние в суставную капсулу;
- стрептококковые и стафилококковые инфекции;
- генерализованный сепсис (обычно происходит из-за указанных выше инфекций);
- других неспецифических инфекциях (гонорея, тиф, туберкулёз, скарлатина, бруцеллёз и т. д.).
Первый удар принимают на себя мягкие ткани, окружающие сустав. Вначале страдают синовиальные оболочки, которыми выстланы:
- капсула сустава, состоящая из двух камер (задней и передней);
- сумки — подсухожильная, расположенная между сухожилием 3-главой мышцы и суставной капсулой, и локтевая подкожная, которая находится позади локтевого отростка.
Синовиальная оболочка капсулы чаще всего воспаляется:
- из-за прямой травмы (ушиб, перелом, вывих);
- инфекции, проникающей через кожные покровы, поврежденные из-за ран, порезов, свищей, огнестрельных ранений (прямое инфицирование);
- ревматоидного артрита (системной аутоиммунной патологии);
- подагрического артрита (отложения солей мочевой кислоты из-за неправильного обмена в организме);
- хондокальциноза (отложения солей кальция в суставе).
Наиболее сложен патогенез ревматоидного артрита, полностью не изученный до сих пор. Здесь предполагают сразу три фактора:
- хроническое наличие инфекции, приводящей к образованию околосуставных очагов деструктивного поражения мягких тканей;
- наследственный фактор (замечено, что болезнь переходит от поколения к поколению);
- развитие аутоиммунного процесса (происходит мутация антител, в результате чего они начинают воспринимать ткани с деструктивными поражениями как инородные).
Ревматоидный артрит довольно часто поражает оба локтевых сустава, чаще всего у женской половины.
- Циркуляция синовиальной жидкости нарушается, образуются застойные процессы.
- Выпот в сустав происходит из-за избыточного вырабатывания жидкости воспалённой синовиальной оболочкой.
На поздней стадии артрита, из-за потери синовиальной жидкостью своих свойств и качества, начинаются:
- деструктивные изменения и явления остеосклероза в эпифизах суставов;
- процессы фибротизации, оссификации в периартикулярных тканях.
Локтевой бурсит
Привести к этому могут:
- профессиональная работа со строительным инструментом, особенно ударным и вибрирующим (молоток, отбойник, дрель, перфоратор);
- занятия теннисом или гольфом;
- постоянное давление локтя об опорную поверхность.
Обычно режим покоя, иммобилизация локтя, приём противовоспалительных средств приводят к излечению.
Хронический невылеченный бурсит может охватить новых мягкие ткани, стать причинами капсулита, а позднее артрита локтевого сустава. В свою очередь и хронический артрит может спровоцировать развитие бурсита.
Кровоизлияние в суставную капсулу ЛС возможно при эпифизарных переломах и разрывах связок. Локтевое сочленение укреплёно четырьмя связками:
- двумя боковыми коллатеральными (локтевой и лучевой);
- кольцевой связкой лучевой кости;
- квадратной связкой, укрепляющей передний заворот суставной капсулы
Именно разрыв квадратной связки чаще всего становится причиной гемартроза.
Нельзя указать одну определенную причину артрита, так как каждый случай его возникновения индивидуален, и вызвать заболевание может их сочетание.
Основным отличием патологии от других похожих заболеваний является накопление воспалительной жидкости (экссудата) в полости сустава. Эта жидкость растягивает суставную сумку, вызывая боль, отечность и чувство скованности.
К развитию локтевого артрита могут привести:
- Травмы. Переломы, вывихи и ушибы влекут за собой поражение тканей сустава.
Нарушения обмена веществ. Например, при подагре болезнь развивается из-за нарушений обмена мочевой кислоты, кристаллы которой начинают откладываться в полостях суставов. Такая форма артрита называется подагрической. Нередко поражения возникают при псориазе или сахарном диабете, которые также сопровождаются ухудшением метаболических процессов в организме; - Инфекции. Различные вирусы и бактерии провоцируют появление реактивных форм артрита. В числе самых распространенных возбудителей — инфекции урогенитального и кишечного тракта (сальмонеллы, кампилобактерии, шигеллы);
- Сбои в работе иммунной системы. При ревматоидном артрите иммунные клетки организма атакуют ткани собственных суставов и связок, что и становится причиной воспалительной реакции.
Кроме этого, нередко можно встретить ситуации, в которых причин для возникновения артрита нет, а заболевание есть. Такую болезнь называют идиопатическим артритом. Лечение прописывается только после определения уровня сложности заболевания.
Артрит локтевого сустава, как правило, является одним из проявлений следующих заболеваний:
- Ревматизм;
- Ревматоидный артрит;
- Системная красная волчанка;
- Псориаз;
- Подагра;
При данных заболеваниях отмечается поражение не только одного или группы суставов, но и иных органов и целых систем организма.
Ревматоидный, псориатический и артрит при подагре имеют похожую картину развития. Данные виды артрита начинаются постепенно, что является их отличием от острого гнойного артрита.
Боль в суставе минимальная и усиливается при движении. Со временем боль может усилиться до такой степени, что принесет больному не только дискомфорт, но и страдания. Артрит локтевого сустава может быть, как самостоятельным, так и вторичным заболеванием.
В числе факторов, повышающих риски недуга, врачи называют:
- Негативную наследственность;
- Зрелый возраст (для женщин — старше 35 лет, для мужчин — старше 40);
- Малоподвижный образ жизни;
- Высокие физические нагрузки на локтевой сустав;
- Переохлаждение;
- Стрессы.
Способствовать развитию воспалений может и нерациональное питание. Дело в том, что нехватка витаминов и минералов повышает восприимчивость суставов к внешним негативным воздействиям.
Профилактика
Как и любое другое заболевание, артрит гораздо легче предотвратить, чем впоследствии бороться с его осложнениями. К сожалению, некоторые формы заболевания (такие как ювенильный или псориатический артрит) предотвратить невозможно, так как точные причины и механизмы их развития на сегодняшний день не установлены.
В то же время, комплекс профилактических мероприятий может предотвратить развитие и прогрессирование других часто встречающихся форм заболевания.
Некоторые правила поспособствуют тому, чтобы артрит локтевого сустава с большой долей вероятности не побеспокоил вас:
- Необходимо заниматься спортом, но избегать чрезмерных физических нагрузок, которые тоже способны обусловить болезнь;
- Следует правильно питаться, что необходимо для того, чтобы организм получал нужные вещества, а также для того, чтобы не появлялся лишний вес;
- Своевременно лечите инфекционные заболевания любого органа, системы, сустава;
- Если случаются травмы, вовремя лечите их, чтобы не допустить осложнений.
В целом при условии должной заботы о собственном здоровье можно обезопасить себя от этого недуга. Помните, что лечение артрита локтевого сустава – процесс, требующий комплексного подхода.
Восстановить способность двигать локтевым суставом можно, если пройти весь комплекс лечения, не отклоняясь от правил.
Если вы решили лечиться народными средствами, не забывайте, что их следует комбинировать с методами традиционной медицины, чтобы не допустить дальнейшего развития болезни
Характерные симптомы и комплексное лечение артрита локтевого сустава
В зависимости от вида артрита локтевого сустава, врач назначает лечение, целью которого есть снять воспаление, восстановить нормальную работу поражённого сустава, а также предотвратить его разрушение.
При назначении лечения остеоартрита доктор будет учитывать стадию заболевания, возраст больного, профессию и каждодневную активность.
Лечение включает такие методы:
- График чередования состояния подвижности и покоя для локтя
- Назначение физических упражнений, которые способствуют укреплению хряща и мыщц вокруг
- Физиотерапия
- Назначение противовоспалительных препаратов
1) Назначение диеты, которая обоснована на содержании большого количества кальция. Он содержится в таких продуктах, как твёрдый и плавленый сыр, молоко, творог, сметана и орехи.
2) Лазерная терапия, но не больше 15 сеансов.
3) Применение Криотерапии — это лечение холодом. Делают не больше 20 раз.
4) На ранней стадии назначают электрофорез и ультрафиолетовое облучение.
5) При более сложном состоянии назначают магнитотерапию и импульсные токи.
6) Чтобы восстановить функции сустава назначают лечебную физкультуру и массаж.
7) Приписывают также Нестероидные Противовоспалительные препараты: Мелоксикам, Нимесулид, Целекоксиб.
Ювенильный ревматоидный артрит лечится Нестероидными противовоспалительными препаратами, Глюкокортикоидами и препаратами, которые подавляют иммунную систему.
Лечение этими препаратами требуют длительного времени, иначе болезнь может снова обостриться.
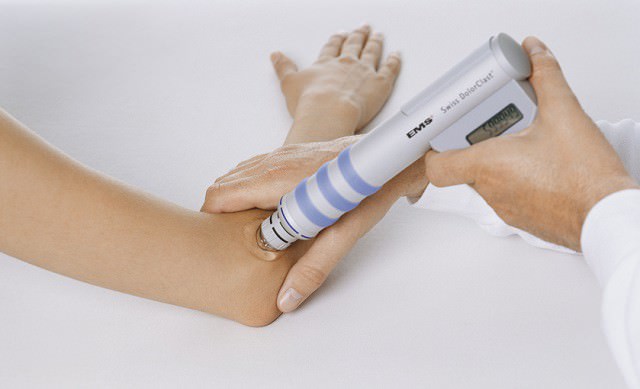
Лечить воспаление и предотвратить деформацию суставов рекомендуется также и с помощью физиотерапии. В этом случаи эффектными будут электрофорез, ультразвук, ультрафиолетовое излучение и магнитотерапия.
В случае когда произошла большая деформация, делают операцию.
Поражённый сустав должен пребывать в полном покое в течение 1–2 недель.
Лечение инфекционного артрита локтевого сустава осуществляется в стационаре с помощью такой медикаментозной терапии:
- Лечение антибиотиками (не меньше 2 недель)
- Чтобы уменьшить боль применяют НПВП
- Хирургическое вмешательство.
Помимо этого, могут назначать и прикладывание компрессов.
После выписки назначают физиотерапию и лечебную физкультуру, которая поможет разработать сустав.
Если своевременно начать лечение, можно добиться полного выздоровления пациента.
Что касается лечения разных видов инфекционного артрита, то сначала необходимо лечить основное заболевание, которое привело к появлению гонококкового, туберкулёзного или вирусного локтевого артрита, а потом уже сам недуг.
Пациенты с гнойным артритом подлежат срочной госпитализации.
В столь сложных случаях накладывают гипс, делают пункцию сустава и назначают лечение с помощью антибиотиков.
Если у больного большие гнойные раны и открытые переломы, у него удаляют инородное тело, косные кусочки, отсекают безжизненные ткани и вскрывают гной. В случае сепсиса, требуется расширенное хирургическое вмешательство.
Чтобы долго и мучительно не пришлось лечить гнойный артрит локтевого сустава нужно своевременно и качественно проводить обработку инфекционных ран, а также своевременно оказывать помощь при открытых переломах.
Борьба с артритом локтевого сустава бывает достаточно продолжительной. Максимальной эффективности можно достигнуть, воспользовавшись несколькими методами лечения или даже целым комплексом.
Такими методами являются:
- медикаментозное лечение;
- физиотерапия;
- лечебная физкультура и массаж;
- хирургическое лечение.
Для получения хорошего результата важно обратиться к врачу при возникновении первых симптомов, а ни в коем случае не заниматься самолечением. Именно врач проведет необходимое обследование, обобщит все данные, полученные благодаря анализам, и подберет максимально точную терапию.
Для устранения боли и приостановления воспалительных процессов пациенту прописываются нестероидные противовоспалительные препараты. Они применяются в виде комбинирования мази (Диклак гель) и уколов (Диклофенак) или в виде таблеток, содержащих ацетилсалициловую кислоту. На усмотрение врача могут прописываться такие средства, как Нимесил, Пироксикам и Индометацин.
Несмотря на положительное воздействие при лечении локтевого сустава, достаточно негативное воздействие они могут оказывать на работу органов желудочно-кишечного тракта и печень. Поэтому при назначении препаратов важно учитывать индивидуальную переносимость всех компонентов медикамента.
Такие препараты быстро подавляют воспалительную реакцию, устраняют боли и отечность. Однако большое количество побочных реакций делает гормональную блокаду крайне нежелательной процедурой, к которой прибегают только в крайних случаях.
Для снятия воспаления существуют и стероидные препараты, такие как Преднизолон, Детралекс или Гидрокортизон. Обычно они применяются в таблетках и мазях. Для восстановления хрящевых тканей используются специальные восстанавливающие препараты – хондопротекторы (комбинация глюкозамина и хондроитинсульфата).
С целью рефлекторного ускорения кровообращения и обменных процессов прописываются препараты, такие как Меновазин, Бишофит, Никофлекс и т.д. Они раздражающе влияют на сустав при нанесении на кожу, тем самым оказывая необходимое воздействие.
Пораженному суставу на время обострения требуется обеспечить полный покой. Для этого на локоть надевают специальную иммобилизующую повязку (ортез) или просто максимально снижают нагрузку на конечность.
Физиотерапия включает в себя процедуры лечения грязевыми ваннами, гимнастикой, лечебной физкультурой, упражнениями и прочими процедурами. Всё это будет полезно и для здорового человека в целях профилактики.
В стадии ремиссии используются физиопроцедуры:
- Магнитотерапия;
- Аппликации с озокеритом;
- Ультрафиолет;
- Ультравысокочастотную терапию (УВЧ).
- Фонофорез с гидрокортизоном.
Воздействие магнитного поля снимает воспаление и отек тканей, а также стимулирует кровообращение, ускоряет обменные процессы в клетках и способствует скорейшему восстановлению поврежденных компонентов сустава. Курс лечения состоит из 10 – 15 процедур (выполняемых ежедневно или через день), каждая из которых длится около 15 минут.
Применение лазерного излучения позволяет улучшить микроциркуляцию в области воспаленного сустава, стимулировать активность местного иммунитета и ускорить восстановительные процессы в поврежденных тканях. Курс лечения составляет 5 – 7 процедур, каждая из которых длится по 5 – 20 минут (в зависимости от интенсивности и характера излучения).
Проводимое с помощью специальных ламп ультрафиолетовое облучение кожи в области воспаленного сустава оказывает бактерицидное действие (уничтожает патогенные бактерии), а также повышает местные защитные свойства тканей (в частности повышает устойчивость к действию вирусов и бактерий). Курс лечения состоит из 5 – 10 процедур, каждая из которых может длиться от 3 до 10 минут.
При данной процедуре воздействие на ткани осуществляется с помощью высокочастотного электромагнитного поля. Это приводит к расширению кровеносных сосудов, что улучшает поступление иммунных клеток к очагу воспаления. Также УВЧ-терапия стимулирует восстановление хрящевой ткани, что особенно важно в период реабилитации после перенесенного артрита. Одна процедура длится в среднем 5 – 10 минут, а за курс лечения проводиться от 10 до 15 процедур (которые можно выполнять каждый день или через день).
Суть данной процедуры заключается в следующем — на кожу в области пораженного сустава наносят масляную гидрокортизоновую мазь (которая втирается в кожу в течение 3 – 5 минут), после чего на пораженный участок в течение нескольких минут воздействуют излучателем ультразвуковых волн.
В результате этого клетки тканей в зоне воздействия подвергаются микросотрясениям, то есть получается своеобразный эффект массажа. Это улучшает микроциркуляцию и ускоряет обменные процессы в тканях, а также способствует более глубокому проникновению гидрокортизоновой мази, которая обладает выраженным противовоспалительным действием.
Однако больному не рекомендуется заниматься подобным без назначения врача, чтобы не навредить себе самому. Доктор должен разработать индивидуальную терапию, учитывая состояние пациента и степень развития болезни.
Он расскажет, какие именно процедуры стоит выполнять, в каком количестве и как долго. Если дело касается лечебной физкультуры, то важно рассчитать, насколько сильно можно нагружать поврежденные суставы.
Существуют и противопоказания для назначения физиотерапии:
- высокое артериальное давление;
- беременность;
- склонность к кровотечениям;
- проблемы с дыхательной системой;
- опухолевая или туберкулезная форма артрита.
Из народной медицины можно применять компрессы с капустным листом, тертым картофелем, листьями лопуха. Их накладывают на больной сустав на ночь, сверху обматывая шерстяной тряпочкой. Процедуры делают ежедневно до полного затихания болей.
Многим пациентам улучшить самочувствие помогают ванны со скипидаром, горчицей или хвойным экстрактом. Домашняя «бальнеотерапия» стимулирует кровообращение в больном суставе и уменьшает чувство скованности. Теплые ванны принимают вне обострений 1-2 раза в неделю.
Для лечения артрита можно использовать:
- Настой из травы зверобоя. Для приготовления настоя берут 30 – 40 грамм измельченной травы, помещают ее в стеклянную банку и заливают полным стаканом кипятка. Дают настояться в темном месте в течение 3 – 4 часов, после тщательно процеживают и принимают внутрь по 1 столовой ложке 3 раза в день (за 15 – 20 минут перед едой).
- Настой календулы. Настой готовится следующим образом — 1 столовую ложку (около 5 – 10 грамм) цветков календулы заливают 1 стаканом кипятка, после чего настаивают в темном месте при комнатной температуре в течение 2 – 3 часов. Полученный настой следует процедить и принимать внутрь до 1 столовой (для взрослых) или чайной (для детей) ложке 3 раза в день за полчаса до еды.
- Настойку травы тысячелистника. Для приготовления настойки 30 грамм (примерно 2 столовых ложки) сухой измельченной травы тысячелистника следует поместить в стеклянную банку, залить 1 стаканом водки, плотно закрыть крышкой и поместить в темное место на 7 – 10 дней. После этого настойку следует процедить и принимать внутрь по 1 мл три раза в день перед едой (20 капель настойки разбавлять в 1 столовой ложке теплой кипяченой воды).
- Отвар эхинацеи. Для приготовления отвара 50 грамм измельченных корней эхинацеи заливают 400 – 500 миллилитрами горячей воды и держат на кипящей водяной бане в течение 30 минут. После этого дают отвару остыть при комнатной температуре, процеживают его и принимают по 1 – 2 столовых ложки 2 – 4 раза в сутки перед едой. Отвар не рекомендуется принимать беременным и кормящим грудью женщинам.



Оставить комментарий