- Основные звенья патогенеза
- Причины и симптомы болезни
- Классификация реактивных артритов
- Рентгенологические стадии болезни
- Симптомы реактивных артритов
- Особенности ранней диагностики ревматоидного артрита
- С чем путают РА?
- Дифференциальный анализ
- Лечение реактивных артритов
- Возможные осложнения
- Прогноз и профилактика реактивных артритов
Оглавление
- 1 Основные звенья патогенеза
- 2 Причины и симптомы болезни
- 3 Классификация реактивных артритов
- 4 Рентгенологические стадии болезни
- 5 Симптомы реактивных артритов
- 6 Особенности ранней диагностики ревматоидного артрита
- 7 Дифференциальный анализ
- 8 Лечение реактивных артритов
- 9 Возможные осложнения
- 10 Прогноз и профилактика реактивных артритов
Основные звенья патогенеза
Ревматоидный артрит – аутоиммунная патология. Это значит, что его развитие связано с повышенной активностью иммунной системы и нарушением иммунного ответа. Организм вырабатывает антитела против собственных клеток, которые выступают в роли антигена. Страдают при этом клетки суставов и хрящей. Антитело оседает на их поверхности и вызывает воспаление.
Еще один механизм – иммунокомплексный. Происходит образование аутоантител против собственных иммуноглобулинов. Эти антитела способствуют образованию ревматоидного фактора. Знание этого показателя очень важно для дифференциальной диагностики ревматоидного артрита, так как он специфичен для болезней аутоиммунного характера. При таких патологиях, как, например, подагра или остеоартроз, ревматоидный фактор не образуется.
Ревматоидный фактор вместе с иммуноглобулином составляет иммунные комплексы, которые поражают суставы, хрящи, кости.
Причины и симптомы болезни
РА относится к аутоиммунным расстройствам, при которых иммунная система ошибочно атакует клетки собственного организма, принимая их за чужеродных агентов. Причины такого поведения не выяснены, но медики предполагают, что на возникновение заболевания влияют следующие факторы:
- наследственность;
- инфекционное заболевание;
- скрытая вялотекущая инфекция;
- ОРЗ;
- перенесенный реактивный или инфекционный артрит;
- сильное переохлаждение;
- тяжелый стресс;
- травма.
- припухание суставов, боль, скованность особенно после пробуждения;
- симметричное воспаление суставов;
- стойкое воспаление, продолжительная отечность и длительные боли;
- рецидивирующее и прогрессирующее течение, выражающееся в поражении новых суставов;
- мышечная атрофия;
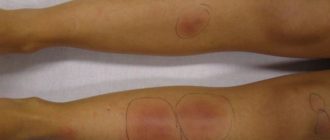
- проявление под кожей плотных ревматоидных узелков;
- деформация конечностей;
- периодическое повышение температуры;
- со временем прибавляются осложнения в функциональности некоторых внутренних органов (селезенки, легких, почек)
Чтобы понимать, как дифференцировать ревматоидный артрит от других патологий суставов, и знать, как излечить болезнь, необходимо выяснить особенности этиологии, патогенеза, клиники и диагностики ревматоидного артрита.
Термин “этиология” означает выяснение причин болезни. Патогенез – это поэтапное развитие заболевания, которое определяет его клинические проявления, способы диагностики и лечения.
Причина развития названной болезни до конца не ясна. Наиболее распространены две теории ее происхождения: наследственная и инфекционная. В пользу первой из них свидетельствует наличие случаев развития болезни у нескольких поколений одной семьи. Это возникает вследствие генетической предрасположенности к артриту при наличии особого гена группы HLA.
Инфекционную же теорию подтверждают случаи развития патологии у людей, переболевших гепатитом В, корью, краснухой, герпесом, паротитом. Сейчас активно дискутируется роль туберкулезных палочек при поражении суставов.
Исследователи отдельно выделяют группы людей, которые наиболее подвержены ревматоидному артриту:
- женщины в возрасте более 45 лет;
- пациенты, имеющие отягощенный семейный анамнез: наличие ревматоидного артрита у ближайших родственников;
- часто болеющие.
Классификация реактивных артритов
В зависимости от этиологии, патогенеза, клиники, диагностики и лечения ревматоидного артрита его подразделяют на отдельные группы. Так, клинические проявления и количество пораженных суставов определяют следующие виды патологии:
- моноартрит – поражение одного сустава;
- олигоартрит – воспаление двух или трех суставов;
- полиартрит – обширное воспаление более трех суставов.
В зависимости от особенностей патогенеза и диагностических критериев выделяют:
- серонегативный артрит – ревматоидный фактор не определяется;
- серопозитивный артрит – ревматоидный фактор присутствует, и его можно выявить в суставной жидкости.
Отдельно различают специфические группы заболевания, с которыми также нужно проводить диф. диагностику ревматоидного артрита. К ним относятся ювенильный ревматоидный артрит (он поражает детей до 16 лет), синдром Стилла и Фелти (тяжелые формы болезни с повреждением внутренних органов).
В статье мы представили фото симптомов, диагностики и лечения ревматоидного артрита.
Рентгенологические стадии болезни
Рентген помогает установить запущенность патологического процесса. Поэтому он имеет важное значение в диагностике ревматоидного артрита.
Выделяют следующие стадии патологии:
- Размягчение и разрушение краевых участков кости (эпифизов).
- Уменьшение расстояния между суставными поверхностями, сужение суставной щели. У больного появляются единичные изъязвления на кости (узуры).
- Щель сужается еще больше, характерно большое количество узур, наблюдаются подвывихи суставов, меняется форма кисти, она отклоняется в сторону локтевой кости предплечья.
- К изменениям 3-й стадии присоединяется полная неподвижность в суставах (анкилоз).
Рентгенологическое обследование особенно важно при диагностике серонегативного ревматоидного артрита, так как при отсутствии ревматоидного фактора именно рентген является основным критерием тяжести течения болезни.
Симптомы реактивных артритов
Классическая триада признаков реактивного артрита включает развитие конъюнктивита, уретрита и собственно артрита. Симптоматика реактивного артрита обычно появляется спустя 2-4 недели после клиники венерической или кишечной инфекции. Вначале развивается уретрит, характеризующийся учащенным мочеиспусканием с болями и жжением.
Последним манифестирует артрит, проявляющийся артралгиями, отеком, локальной гипертермией, покраснением кожи суставов. Начало артрита острое с субфебрилитетом, ухудшением самочувствия, вовлечением 1-2-х суставов нижних конечностей (межфаланговых, плюснефаланговых, голеностопных, пяточных, коленных), реже – суставов рук. Ввиду выраженного отека и болей страдают функции суставов, нередко отмечаются вертебралгии.
Симптоматика реактивного артрита сохраняется в течение 3-12 месяцев, затем происходит полное обратное развитие клиники. Опасность реактивного артрита заключается в высокой вероятности рецидивирования и хронизации воспаления с постепенным поражением все большего количества суставов. К типичным формам реактивного артрита относится болезнь Рейтера, сочетающая, воспалительные изменения суставов, глаз и мочеполовых путей.
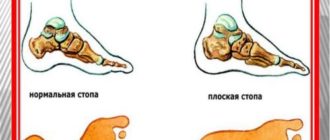
В связи с перенесенным реактивным артритом у части пациентов (около 12%) развивается деформация стоп. Тяжелые формы воспаления могут вызывать деструкцию и неподвижность (анкилоз) сустава. Рецидивирующий или нелеченный увеит способствует стремительному развитию катаракты.
Особенности ранней диагностики ревматоидного артрита
Изменения в периферической крови при реактивном артрите проявляются повышением скорости оседания эритроцитов; в венозной крови обнаруживается рост С-реактивного белка на фоне отрицательных тестов ревматоидного фактора (РФ) и антинуклеарного фактора (АНФ). Специфическим маркером, свидетельствующим о наличии реактивного артрита, является обнаружение антигена HLA 27.
ПЦР-исследование биологического материала (крови, мазка из половых путей, кала) позволяет предположить вероятного возбудителя инфекции и причину реактивного артрита. При этом в посеве суставной жидкости возбудители отсутствуют, что позволяет дифференцировать диагноз с бактериальным артритом. При реактивном артрите рентгенография суставов не имеет решающего диагностического значения, однако нередко выявляет наличие пяточных шпор, паравертебральной оссификации, периостита костей стоп. Проведение пункции сустава или артроскопии обычно не требуется.
Сначала врач расспросит о симптомах и проведет физический осмотр суставов пациента, который состоит из выявления отечности, покраснения, тестирования рефлексов и мышечной силы. Для дальнейшей диагностики потребуется несколько лабораторных тестов. Больному необходимо предоставить следующие анализы:
- Кровь из пальца для определения СОЭ. При РА обычно повышена, что является признаком воспаления.
- Рентген конечностей для обнаружения специфических признаков болезни, например, уменьшение расстояния и размывание границ между мелкими сочленяющимися костями или появление узуров.
- Анализ крови из вены для выявления ревматоидного фактора и маркеров воспаления.
- УЗИ и МРТ для уточнения диагноза.
Как видно из раздела выше, описываемое заболевание вызывает массу различных симптомов, и далеко не у всех пациентов присутствуют они все. Поэтому для упрощения постановки диагноза выделены определенные критерии диагностики ревматоидного артрита:
- Утренняя скованность в течение минимум одного часа, которая беспокоит больного дольше 1,5 месяца.
- Воспаление трех и более суставов.
- Поражение суставов кисти.
- Симметричное поражение.
- Наличие ревматоидных узелков на коже.
- Положительный ревматоидный фактор.
- Изменения костей суставов на рентгене.
Врач имеет право подтвердить наличие ревматоидного артрита, когда у больного присутствует 4 и более критериев из списка выше.
При постановке диагноза учитываются не только симптомы болезни, но и данные дополнительных методов обследования. Применяются следующие анализы для диагностики ревматоидного артрита:
- общий и биохимический анализ крови;
- определение ревматоидного фактора в крови и суставной жидкости;
- рентгенография пораженных участков;
- ультразвуковое обследование органов брюшной полости;
- пункция сустава;
- биопсия кожных узелков.
Изменения в общем анализе крови не являются строго специфичными для ревматоидного артрита. Они присутствуют и при других аутоиммунных воспалительных процессах. Характерно увеличение скорости оседания эритроцитов (СОЭ), повышение количества лейкоцитов (лейкоцитоз), возможно снижение концентрации тромбоцитов и эритроцитов.
В биохимическом анализе для диагностики ревматоидного артрита наблюдается увеличение уровня С-реактивного белка и гамма-глобулина. Эти изменения также не специфичны.
Ревматоидный фактор определяется как в крови, так и в суставной жидкости. В зависимости от его наличия, определяют тип ревматоидного артрита. Если артрит серопозитивный, по количеству ревматоидного фактора узнают тяжесть и активность процесса. Если ревматоидный фактор не определен, при диагностике серонегативного ревматоидного артрита особое внимание уделяют другим диагностическим критериям.
Названное заболевание имеет прогрессирующее течение с развитием необратимых изменений в суставах, поэтому так важно выявить его и начать лечение как можно раньше. Критерии диагностики, поданные нами в соответствующем разделе, довольно информативны, но имеют существенный недостаток – с их помощью возможно поставить диагноз лишь на более поздних стадиях. Поэтому в Америке и Европе разработаны показатели, которые позволяют выявить заболевание в самом начале. Выделяют четыре их основные группы:
- Количество и размер пораженных суставов (от 1 до 10, мелкие или крупные).
- Наличие или отсутствие ревматоидного фактора.
- Уровень СОЭ и С-реактивного белка (нормальный или повышенный).
- Длительность симптомов (больше или меньше 6 недель).
Каждой из категорий присуждается определенное количество баллов:
- Поражение 1 большого сустава – 0 баллов, 2-10 крупных суставов дает 1 балл, 4-10 мелких – 3 балла, более 10 мелких – 5 баллов.
- Отрицательный РФ дает 0 баллов, низкий уровень – 2 балла, высокий уровень – 3 балла.
- Нормальный С-реактивный белок и СОЭ – 0 баллов, повышение уровня – 1 балл.
- Если симптомы длятся менее 6 недель – 0 баллов, а дольше 6 недель – 1 балл.
Все эти баллы суммируются. И если итог составляет более 6, врач может подтвердить диагноз. Это является поводом к назначению соответствующей терапии, так как существует прямая зависимость лечения от симптомов и диагностики ревматоидного артрита пальцев или других суставов.
Поражение суставов характерно для многих заболеваний. Оно может быть аутоиммунным, как при ревматоидном артрите, или инфекционным, как при реактивном. Также оно может возникать при метаболических изменениях в суставе (при остеоартрозе) или быть связано с образованием кристаллов мочевой кислоты (при подагре).
Таким образом, дифференциальную диагностику ревматоидного артрита пальцев рук следует проводить с такими болезнями:
- гнойные, или реактивные, артриты;
- туберкулезный артрит;
- ревматический артрит;
- системная красная волчанка;
- псориатический артрит;
- остеоартроз;
- подагра;
- болезнь Бехтерева.
В обзоре приводятся сведения об актуальности проблемы ранней диагностики ревматоидного и реативного артритов, учитывая рост первичной заболеваемости, поражения лиц трудоспособного возраста, высокий уровень инвалидизации пациентов при отсутствии адекватной терапии (около 50% пациентов становятся инвалидами в течение первых 2 лет).
В обзоре представлено обсуждение ряда вопросов, связанных с проблемой клиникоинструментальной диагностики поражений суставов при ревматоидном и реактивном артритах. Однако клиническая картина не всегда типична на ранних стадиях, а существующие инструментальные методы диагностики информативны в обнаружении эрозий только на поздних стадиях заболевания, когда лечение уже менее эффективно.
Из существующих современных методов перспективным и менее дорогим является ультразвуковой метод исследования, который широко применяется в диагностике поражений как суставных, так и внесуставных структур. Однако еще не разработаны ультразвуковые критерии дифференциальной диагностики эрозивных поражений суставов при артритах.
Клинические проявления заболеваний на разных стадиях похожи, поэтому необходима дифференциальная диагностика ревматоидного артрита. Обычно диагноз ставится без затруднений, так как симптоматика и результаты обследования безошибочно указывают на конкретный недуг. Однако нельзя исключать атипичное течение болезни, и другие заболевания с похожей симптоматикой.
С чем путают РА?
Заболевания соединительной ткани часто сопровождаются поражением суставов, общими ревматическими симптомами, признаками интоксикации организма, аналогичными результатами клинических анализов. Для точного диагноза необходимо исключить следующие болезни:
- остеоартроз с синовитом;
- анкилозирующий спондилоартрит;
- подагра;
- ревматизм;
- системная красная волчанка;
- псориатический артрит;
- системная склеродермия;
- реактивные и инфекционные артриты.
Дифференциальный анализ
| Название | Симптомы | Какие суставы поражаются | Внесуставные проявления | Возраст |
|---|---|---|---|---|
| Анкилозирующий спондилоартрит | Боли в пояснице и других отделах позвоночника, иррадиирующие в пах, ягодицы или тазобедренный сустав | Позвоночные | Воспаление сосудистой оболочки глазного яблока (уевит) | 20—40 лет |
| Утренняя скованность | Кифоз грудного отдела позвоночника | |||
| Боли в области грудной клетки | ||||
| Симптомы двухстороннего сакроилеита | Поражение почек, сердца | |||
| Инфекционные артриты | Боли, потеря подвижности в поврежденных суставах | Чаще всего коленный и локтевой | Признаки инфекции | Любой |
| Псориатический артрит | Симметричное поражение | Дистальные межфаланговые суставы пальцев. | Изменения ногтей | Люди старшего возраста |
| Воспаление в зонах прикрепления связок, сухожилий, фасций, к костям (энетезит) | Одновременное поражение плюстне-фалангового, проксимального и дистального межфаланговых суставов | У 90% больных присутствует псориаз | ||
| Остеолиз и разрушение костей | ||||
| Деформирующий остеоартроз с реактивным синовиитом | Дегенерация суставного хряща с последующей деформацией суставных поверхностей и образованием краевых остеофитов | Любые, чаще тазобедренный, коленный, первый плюснефаланговый | Отечность кожных покровов | Люди молодого и среднего возраста |
| Реактивный синовит бывает вторичными проявлением или осложнением остеоартроза | Повышение температуры | |||
| Реактивные артриты | Интенсивные суставные боли, отеки | Крупные суставы нижних конечностей | Конъюнктивит | Чаще в молодом возрасте |
| Околосуставный остеопороз | Воспаление мочеполовой системы или ЖКТ | |||
| Системная красная волчанка (скв) | Симметричное поражение суставов, кожи и серозных оболочек | Мелкие суставы кистей рук и голеностопы | Оральные язвы | Люди любого возраста, чаще молодые женщины детородного периода |
| Суставной синдром, сопровождающийся упорной миалгией, миозитом | Фоточувствительная кожная сыпь | |||
| Плевритные боли в груди | ||||
| Парестезия | ||||
| Сухость глаз и ротовой полости | ||||
| Умеренная потеря волос | ||||
| Возможно поражение нервной системы | ||||
| Подагра | Острые приступы | 1-й плюсне- фаланговый, другие реже | Тофусы | Средний возраст, чаще мужчины |
| Нефропатия | ||||
| Повышенное содержание мочевой кислоты | Гиперемия | |||
| Появление своеобразных наростов | ||||
| Ревматизм (является причиной возникновения ревматического артрита) | Ноющая ревматическая боль в суставах | Любые | Боли в области сердца | Чаще в молодом возрасте |
| Повышенная чувствительность изменениям погоды | Одышка и учащенный пульс | |||
| Частые головные боли | ||||
| Системная склеродемия | Артралгия переменной локализации, обычно симметричная | Чаще всего пальцев рук, кистей, локтей и колен | Специфические склеротические изменения кожи | 30—50 лет, чаще у женщин. |
| Контрактура | ||||
| Утренняя скованность | Нарастающие поражения внутренних органов. | |||
| Атрофия мышц | Сухость слизистых оболочек | |||
| Синдром Рейно |
Лечение реактивных артритов
Основным принципом терапии реактивного артрита является устранение первичного инфекционного очага в урогенитальном или кишечном тракте. Назначается этиологически обоснованная противомикробная терапия в оптимальных дозировках сроком не менее 4-х недель. При реактивном артрите, обусловленном хламидийной инфекцией, используются препараты групп макролидов, тетрациклинов, фторхинолонов.
Для ликвидации воспалительной реакции в суставах проводится лечение НПВС; при тяжелом течении артрита – кортикостероидами (преднизолоном), как системно, так и с помощью внутрисуставных и периартикулярных инъекций. Введение кортикостероидов в область крестцово-подвздошных суставов осуществляется под контролем КТ.
С помощью препаратов-ингибиторов ФНО (этанерцепта, инфликсимаба) поддаются лечению даже резистентные к терапии формы болезни, купируются признаки артрита, спондилита, острого увеита. Введение стволовых клеток при реактивном артрите помогает восстановить структуру поврежденного хряща, нормализовать метаболизм, ликвидировать воспаление в суставе.
При образовании воспалительного выпота производят его эвакуацию из полости сустава. Локально используются противовоспалительные кремы, мази, гели, аппликации димексида. Из методов физиотерапии при реактивном артрите предпочтение отдается фонофорезу гидрокортизона, синусоидально-модулирующим токам (СМТ), криотерапии, ЛФК.
Симптомы, диагностика и лечение ревматоидного артрита пальцев рук или других суставов неразрывно связаны. Клинические проявления и степень тяжести заболевания определяют терапевтическую тактику.
Лечение можно поделить на две большие группы: медикаментозное и немедикаментозное. Терапия продолжается в течение долгого времени, иногда может быть пожизненной. Для успешного контроля за заболеванием необходимо регулярно применять назначенные врачом медикаменты.
Немедикаментозное лечение включает в себя физиотерапию, лечебную физкультуру, а в запущенных случаях возможно и хирургическое лечение.
С целью медикаментозного контроля для заболеванием применяют следующие группы препаратов:
- иммуносупресивные;
- нестероидные противовоспалительные (НПВП);
- противомалярийные;
- кортикостероиды;
- моноклональные антитела.
Иммуносупресивные средства являются базисными в лечении ревматоидного артрита. Они способны притуплять иммунный ответ, таким образом угнетая образование антител против собственных клеток. Это такие лекарственные средства, как “Метотрексат”, “Азатиоприн”, “Меркаптопурин” и прочие.
Нестероидные противовоспалительные средства и кортикостероиды также имеют подобный эффект. Они снижают образование биологически активных веществ, вырабатываемых при воспалительном процессе. Тем самым уменьшается воспаление и отек суставов.
Кортикостероиды имеют более сильное действие, но в тоже время вызывают больше побочных эффектов. Поэтому их назначают редко и короткими курсами, только при сильно выраженном воспалении.
К наиболее популярным НПВП относят: “Ибопрофен”, “Диклофенак”, “Нимесулид”. Среди кортикостероидов чаще всего применяют “Диксаметазон”, “Преднизолон”.
Противомалярийные препараты (“Плаквенил”, “Делагил”) также уменьшают воспаление. Они используются только в качестве дополнения к иммуносупрессивным лекарствам.
С помощью моноклональных антител проводится современная терапия ревматоидного артрита. Они влияют на конкретные звенья патогенеза заболевания, не угнетая при этом весь иммунитет. Основной недостаток препаратов этой группы – высокая стоимость. Поэтому к помощи биологической терапии обращаются после неэффективности лекарств из основных групп.
Возможные осложнения
Ревматоидный артрит может поражать не только суставы, но и внутренние органы. При запущенном процессе развиваются такие осложнения:
- анемия;
- аутоиммунное воспаление легких и плевры (пневмонит и плеврит);
- воспаление сосудов (васкулит);
- воспаление сердечной мышцы и оболочки, окружающей сердце (миокардит и перикардит);
- воспаление желез.
Правильная дифференциальная диагностика ревматоидного артрита и своевременное назначенное лечение помогут избежать развития этих осложнений, а также дальнейшего ухудшения течения болезни.
Прогноз и профилактика реактивных артритов
Отдаленный прогноз реактивного артрита вариабелен. У 35% пациентов воспалительные признаки исчезают в течение полугода, и в последующем болезнь не возобновляется. У такого же количества пациентов отмечаются рецидивы с явлениями артрита, энтерита, системными реакциями. В 25% случаев течение артрита приобретает первично хронический характер с тенденцией к незначительному прогрессированию.
Основной мерой предупреждения реактивного воспаления суставов является профилактика первичных кишечных (сальмонеллеза, иерсиниоза, кампилобактериоза, дизентерии) и мочеполовых (хламидиоза) инфекций.



Оставить комментарий