Оглавление
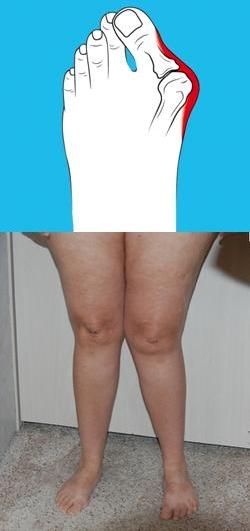
Степени патологических изменений стопы
Халюкс Вальгус (Hallux – большой палец, Valgus – отклонение) имеет четыре степени деформации, зависящие от угла искривления:
- первая степень – более 15 градусов, человек при этом не ощущает дискомфорта;
- вторая степень – более 20 градусов, начинают появляться первые болевые ощущения и патологию внешне уже невозможно не заметить;
- третья степень – более 30 градусов, начинается деформация соседних фаланг и ограниченность движения;
- четвертая степень – 50 градусов и более, сопровождается патологическими изменениями всей стопы и регулярными болезненными ощущениями.
Первая и вторая степень заболевания представляет скорее косметический дефект и предполагает активные меры профилактики. При наличии третьей или четвертой степени заболевания вальгусная деформация большого пальца стопы лечение обязательно.
Вальгусная деформация стопы у детей
Вальгусная деформация стопы у детей представлена в основном плоско-вальгусным плоскостопием. При этом наблюдается отклонение пятки кнаружи, появление боли при длительной ходьбе и повышенная усталость.
При своевременно начатом и регулярно проводимом лечении можно добиться полного восстановления состояния стопы. Для установления степени нарушений и определения методов лечения необходима консультация ортопеда.
Лечение

Для лечения вальгусной деформации ног у ребенка следует уделить внимание позе маленького пациента: в положении стоя ноги должны быть сомкнуты – это снижает нагрузку на суставы и стопу. Длительность прогулок следует ограничить. Хорошо влияет на установку ног:
- плавание;
- езда на велосипеде;
- ходьба босиком (особенно по песку, траве и гальке);
- игра в футбол;
- занятия на шведской стенке;
- лазание по лестнице.
Для коррекции установки ног следует носить ортопедическую обувь с высоким жестким задником или стельки. Правильно их подобрать вам поможет врач-ортопед. Обувь должна хорошо сидеть на ноге. Нельзя носить обувь, уже бывшую в употреблении. Дома можно ходить без обуви.
Массаж как нельзя лучше влияет на процесс выздоровления. Проводить его нужно регулярными курсами. Очень важна и лечебная физкультура, упражнения должны проводиться ежедневно. Лучше это представить в виде игры, чтобы ребенок с удовольствием их выполнял.
При неэффективности проводимого лечения прибегают к хирургической операции. С этой целью проводят варизирующую остеотомию. В ходе операции из кости (при вальгусной деформации голени – это бедро) выпиливается клин.
Диагностика и способы лечения
Для постановки диагноза пациенту следует обратиться к ортопеду. Проведение диагностики начинается с внешнего осмотра пораженной области. Специалист обращает внимание на степень отклонения большого пальца, диапазон его движения, наличие ассоциированных деформаций.
Внешне признаки косточки на ноге сходны с симптомами таких заболеваний, как артрит, деформирующий остеоартроз, подагра. Для уточнения диагноза доктор может назначить дополнительные исследования:
- Рентгенография в трех проекциях для определения патологических изменений в стопе.
- Компьютерная плантография показывает равномерность нагрузки на стопу.
- Компьютерная подометрия назначается для выявления бурсита на ранних стадиях.
Параллельно доктор собирает информацию об истории болезни: давности деформации, наличии провоцирующих факторов, скорости прогрессирования. При назначении курса лечения определяет наличие сопутствующих заболеваний у пациента.
При подтверждении наличия заболевания вальгусная деформация большого пальца стопы лечение может быть назначено оперативное либо консервативное.

Для диагноза врач визуально обследует ноги пациента. При первичном осмотре важно исключить другие заболевания (артроз пальца многие ошибочно принимают за подагру), для чего потребуется анализ крови. Происходящие изменения в составе костей и тканей выясняются с помощью рентгенографии.
Артроз большого пальца стопы лечится консервативными или хирургическими методами. Основная цель лечения — избавление от болевых приступов и предупреждение дальнейших деструктивных процессов в хрящевой ткани.
Препараты
При медикаментозной терапии назначаются лекарства для инъекционного и перорального применения:
- анальгетики для снятия боли;
- нестероидные и стероидные препараты, чтобы устранить воспаление;
- хондропротекторы, помогающие восстановлению хрящевой ткани.
| Операция | Действия |
|---|---|
| Резекционная артропластика | Иссечение деформированных участков сочленения |
| Артродез | Устранение болевого синдрома методом иммобилизации сустава |
| Артроскопия | Удаление частичек разрушенной хрящевой ткани |
| Хейлэктомия | Удаление вызывающего деформацию нароста на поверхности фаланг пальцев и суставных сумок |
| Остеотомия | Исправление деформации |

Другим вариантом хирургического вмешательства является установление искусственного протеза, когда происходит:
- замена части сустава (субтотальное эндопротезирование);
- замещение суставной поверхности плюсневой кости и проксимальной фаланги аналогичным имплантом (тотальное).
Результатом таких замен является восстановление утраченной двигательной способности во всех направлениях и возвращение больного к прежнему образу жизни. Эндопротезирование предлагается, когда у пациента артроз сустава большого пальца 3 степени или пациент неудовлетворен результатом хирургической операции.
Чтобы исчезли возникшие проблемы с пальцем, иногда достаточно поменять обувь на более удобную или применить специальные прокладки, которые размещаются между первым и вторым пальцами, не позволяя им смыкаться.
Физиотерапия

- лазерная терапия;
- индуктотермия;
- магнитотерапия;
- лечебные грязи;
- втирания мазей на основе природного минерала бишофита;
- компрессы с медицинской желчью;
- мануальная терапия;
- инъекции препаратов с гиалуроновой кислотой в околосуставные зоны.
Народная медицина не сможет вылечить деформацию большого пальца на ноге, но многие травы помогут снять резкую боль, усталость, напряжение стопы, а также ускорить обмен веществ, поддержать и стимулировать восстановление клеток хрящевой ткани. Популярными народными средствами для облегчения боли являются:
- ванночки с голубой глиной и отварами из ромашки, корня лопуха, зверобоя, хвои, плодов можжевельника и др;
- компресс на основе меда, медицинской желчи, спирта и других согревающих веществ.
Клиническая картина заболевания

Искривление большого пальца ноги на начальных этапах заметить достаточно сложно. Человек замечает, что ему становится неудобно ходить в привычной обуви. После длительного пребывания в положении стоя возникает болевой синдром.
Со временем появляется основной признак патологии — отклонение первого плюснефалангового сустава в сторону второго с образованием так называемой шишки. Остальные пальцы принимают форму молоточков. Пациент может испытывать хроническую усталость и трудности при подборе обуви. Со временем на коже стоп появляются мозоли, приносящие человеку множество неудобств.
Наиболее распространенными признаками вальгусной деформации считаются болевые ощущения, связанные с воспалением синовиальной оболочки. В области первого пальца появляется мягкое уплотнение. Кожа пораженной области краснеет и отекает.
Форма большого пальца меняется. Со временем образуется костная мозоль, раздражающая мягкие ткани. Появляются сильные боли во время ходьбы. Подвижность сустава ограничивается, патологический процесс может охватить все пальцы стопы.
Выделяют несколько степеней вальгусной деформации, каждая из которых имеет собственные симптомы:
- Hallux valgus 1 степени характеризуется искривлением пальца не более чем на 20°. Болевых ощущений при этом не наблюдается.
- При заболевании 2 степени сустав смещается на 21-30°. Неприятные ощущения имеют слабовыраженный характер, подвижность пальца не нарушается.
- При вальгусной деформации 3 степени угол искривления превышает 30°. Болевые ощущения в пораженной области приобретают постоянный характер. Они мешают человеку носить привычную обувь, ходить и заниматься спортом.
- На 4 стадии заболевания сустав смещается более чем на 50°. Для деформации этой степени характерны сильные болевые ощущения, трудности с выбором обуви, образование мозоли.
Лечение
 Плоскостопие
Плоскостопие
Лечение плоскостопия – это длительный и трудоемкий процесс. При этом необходимо постоянное ношение ортопедической обуви с жестким задником, специальных ортопедических стелек (лучше изготовленных на заказ), проведение регулярных курсов массажа и лечебной физкультуры.
К нехирургическим методам лечения вальгусной деформации относят ношение ортопедических супинаторов и ночных шин, стелек, межпальцевых прокладок, физиотерапевтическое лечение, лечебная
для пальцев ног и стопы. Для уменьшения воспаления применяют внутрисуставное введение
(гормональных препаратов).
Консервативное лечение не приводит к полному выздоровлению, используется только на ранних стадиях, и в качестве предоперационной подготовки.
Хирургическое лечениеСуществует большое количество (более 100) методов хирургического лечения вальгусной деформации. Основные из них представлены ниже:
- Экзостэктомия (иссечение некоторой части головки плюсневой кости).
- Остеотомия, или удаление части фаланги пальца или плюсневой кости.
- Создание состояния неподвижности сустава большого пальца стопы (артродез).
- Восстановление связок вокруг плюснефалангового сустава большого пальца стопы, и их сопоставление.
- Артропластика резекционная, или резекция (удаление) части плюснефалангового сустава со стороны плюсневой кости.
- Замена пораженного сустава на имплант.
Однако следует учесть, что у части пациентов наблюдается повторное образование “косточки”. В послеоперационном периоде пациенты вынуждены длительное время ограничивать физическую нагрузку на стопу. Это создает некоторые неудобства.
В настоящее время используют менее травматичные методы хирургического лечения вальгусной деформации, при которых значительно сокращается период послеоперационной реабилитации.
Препараты
Запущенные формы заболевания предполагают оперативное вмешательство. В зависимости от стадии деформации применяется один из видов (а их более ста) хирургического вмешательства:
- Малая инвазивная коррекция. Операция осуществляется без разреза. Делаются два небольших отверстия и с помощью специальных инструментов хирург придает плюсневой кости правильное положение. Такое вмешательство проходит для пациента безболезненно, характеризуется коротким восстановительным периодом, не оставляя после себя шрамы.
- Дистальная остеотомия. Такой вид хирургического вмешательства подразумевает разрез дистального конца поврежденной кости с последующим ее перемещением.
- Проксимальная остеотомия. Разрез происходит на проксимальном конце кости для уменьшения угла между метатарзальными костями.
- Операция Келлера-Брандеса. Хирург удаляет поврежденный сустав, оставшаяся капсула помещается между плюсневой костью и основной фалангой.
- Имплантация искусственного сустава.
Любое хирургическое вмешательство предполагает последующий послеоперационный уход и восстановительный период. В первые дни нельзя становиться на прооперированную стопу, передвижение осуществляется при помощи костылей. Полная реабилитация пациента занимает до трех-четырех недель.
У части пациентов наблюдается рецидив заболевания и шишка появляется снова. Для предотвращения этой проблемы следующие нескольких месяцев после операции показано носить удобную широкую обувь. Хороший эффект в период реабилитации дают физиотерапевтические процедуры.
Нельзя забывать и о возможности возникновения осложнений после операции:
- инфицирование мягких тканей;
- кровотечение;
- проблемы со сращением костей;
- развитие артрита, остеомиелита, аваскулярного невроза.
Hallux Valgus – заболевание, которое возникает не за один день и даже не за один месяц. Своевременное обращение к специалисту-ортопеду, когда патологические изменения не достигли еще критической степени, избавит от необходимости проведения операции.
Консервативное лечение направлено на фиксацию правильного положения стопы, равномерное распределение нагрузки, улучшение кровообращения и стабилизацию мышечно-связочного тонуса. Современная медицина располагает целым рядом методов, которые позволяют проводить лечение вальгусной деформации первого пальца стопы без операции:
- специальные ортопедические корректоры;
- лечебный массаж;
- физиопроцедуры;
- ванночки;
- нестероидные противовоспалительные медикаменты;
- здоровый образ жизни.
Отдельной группой идет лечение шишек народными способами: при помощи йода, скипидара, медового компресса, примочек из лекарственных трав. Применение народных методов должно лишь сопровождать основной курс лечения и проводиться только после консультации с лечащим врачом.
Наибольший эффект в консервативном лечении Халюкс Вальгус приносит регулярное ношение ортопедических корректоров. Они позволяют остановить патологические процессы на ранних стадиях, либо же существенно замедлить темпы их развития. Разделяют несколько видов корректоров:
- ортопедические шины – конструкция, которая жестко фиксирует деформированный сустав, не позволяя ему отклоняться дальше;
- супинаторы, ортопедические стельки и межпальцевые валики – приспособления, которые визуально выравнивают стопу и помогают правильно распределить нагрузку на ее передний отдел;
- стяжки – средство для поддержания нормального положения поперечного свода стопы;
- пальцевые корректоры – особые конструкции, которые удерживают палец в естественном положении, надеваются они на время ночного сна.
На какие симптомы обратить внимание?
Проявляет себя вальгусная деформация первого пальца стопы с появления небольшой выпуклости у его основания. Сначала она не приносит никакого дискомфорта, но позже проявляются иные симптомы:
- образование возле первой фаланги шишки, которая постепенно начинает увеличиваться в размерах;
- болевые ощущения, отек, покраснение в районе шишки;
- искривление большого пальца и потеря им своей подвижности;
- появление мозолей;
- дискомфорт при ходьбе.

| Степень | Что происходит |
|---|---|
| 1 | Быстрая утомляемость нижних конечностей |
| Возникающие периодами ноющие боли | |
| Кручение и ломота в суставе большого пальца при перемене погоды | |
| 2 | Образование мозолевых наростов с внешней стороны ступни |
| Опухание сустава, воспаление прилегающих тканей | |
| Движения сопровождаются болью | |
| 3 | Появляются сильные боли, даже в спокойном состоянии |
| Разрастание плюснефалангового сустава | |
| Смещение пальца во внутреннюю сторону и вниз | |
| Деформация ступни | |
| Хрящ и сустав почти полностью разрушены | |
| Сращивание костей в неподвижное сочленение |
Причинные факторы
Возникает вальгусная деформация первого пальца стопы под воздействием целого ряда причин. Чаще всего шишка на ноге появляется из-за неправильного подбора обуви (тесная колодка, высокий каблук). Подтверждает гипотезу тот факт, что от Халюс Вальгус страдают чаще женщины. Но современная медицина выделяет целый ряд дополнительных факторов:
- генетическая предрасположенность;
- регулярное ношение неудобной обуви, приводящее к чрезмерным нагрузкам на переднюю долю стопы;
- поперечное плоскостопие;
- недолеченные травмы стопы;
- врожденные анатомические патологии;
- избыточная масса тела;
- остеопороз;
- нарушение обмена веществ, вызываемое некоторыми заболеваниями, а также в силу пожилого возраста.
Чаще всего болезнь поражает плюснефаланговый сустав первого пальца ноги, который сформирован из круглой головки плюсневой кости и основания фаланги. На него приходится наибольшее давление при ходьбе, что усугубляет постепенное естественное стирание хряща.
Максимальное количество людей, страдающих этим недугом, приходится на возрастную категорию после 45—50 лет. Мужчины страдают артрозом чаще из-за генетической предрасположенности, а женщины из-за постоянного ношения узкой обуви с каблуками, сковывающей движение пальцев, из-за чего ухудшается кровообращение и обменные функции в тканях. К тому же женский артроз провоцирует резкое увеличение веса при беременности.
Другими причинами возникновения являются:
- анатомические изменения — Х-образное искривление первого пальца (Hallux valgus), широкая стопа, плоскостопие;
- переломы, ушибы и другие травмы;
- переохлаждение;
- занятие спортом, особенно футболом, так как удар по мячу дает значительную нагрузку на сустав пальца.
Профилактические меры
Если человеку приходится, возможно, следуя дресс-коду, по несколько часов в день проводить в неудобной обуви, либо его родители имели косточки на стопе, то он также находится в группе риска. По статистике, вальгусная деформация большого пальца чаще поражает женщин после пятидесяти лет. Уже сейчас стоит задуматься о профилактике. Заболевание весьма коварно и не имеет выраженных признаков на ранних стадиях. Появиться вальгусная деформация может даже у маленьких детей.
К основным профилактическим мерам относятся:
- Подбор удобной обуви. В идеале носок должен быть широким и не сдавливать фаланги, а каблук устойчивым с максимальной высотой в пять сантиметров. Желательно, чтобы обувь была изготовлена из натуральных “дышащих” материалов.
- Если весь день пришлось пробегать на шпильках, то вечером уставшим ногам обязательно нужно устроить расслабляющие процедуры. Это могут быть теплые ванночки либо массаж.
- Сбалансированное питание и отказ от вредных привычек. Такие меры позволят предотвратить нарушения обмена веществ, появление лишнего веса.
- Регулярные физические упражнения для укрепления связок стопы.
- Использование в профилактических целях ортопедических корректоров. Регулярное ношение ночного бандажа – оптимальный способ предотвращения Халюкс Вальгус.
- Обязательное ежегодное обследование у специалиста-ортопеда.
Берегите ваши ноги, своевременно обращайтесь к врачу и не запускайте болезнь, пока ее можно вылечить. Будьте здоровы!
Приобрести ночной бандаж для лечения косточки на ноге вы можете в нашем интернет-магазине “Здоровые ноги”. Чтобы узнать подробнее о лечебных свойствах вальгусного бандажа и оформить заказперейдите по этой ссылке.

- Обувь должна быть удобной и правильно подобранной по размеру.
- Ежедневные занятия гимнастикой. Особое внимание уделять разработке суставов.
- Правильное питание, отказ от курения и воздержание от алкоголя поможет сохранить суставы здоровыми.
- Поездки на курорты и в санатории с посещением процедур для восстановления хрящевой ткани, например, грязелечение или купание в минеральных источниках полезны для профилактики, и у кого уже имеется артроз, артрит и другие ревматические заболевания.
Чтобы избежать проблем с суставами на пальцах, не рекомендуется приседать на корточки, при необходимости лучше использовать небольшую скамеечку. Не стоять долго на носках, чтобы достать нужные предметы с высоких полок, а взять лестницу или стул.
Реабилитация после операции
На второй день после операции разрешено только двигать пальцами. Ходить, не наступая на оперированную область, можно через 10 дней. Нагрузку на всю стопу можно давать только через месяц после лечения.
Эффективным методом для облегчения реабилитации после оперативного лечения вальгусной деформации считается ударно-волновая терапия, действие которой направлено на улучшение кровообращения в тканях, а также на уменьшение отека и боли в месте операции.
При вальгусной деформации первого пальца стопы обувь должна быть мягкой, с широким носом и на низком каблуке (до 4 см).
При плоско-вальгусной деформации стопы необходимо носить новую обувь с высоким и жестким задником, на 3 см выше пятки, с плотным и высоким супинатором.
Для коррекции деформации стопы используются различные виды стелек и полустелек. Лучше всего для этого подходят стельки, изготовленные по индивидуальному заказу. С их помощью снижается нагрузка на суставы ног, улучшается кровообращение стопы, снижается чувство усталости в ногах.
Иногда стельки тяжело уместить в обуви, особенно стандартные. Поэтому с целью коррекции патологических нарушений в стопе можно использовать полустельки – укороченный вариант обычной стельки (без переднего отдела).
В некоторых нетяжелых случаях ортопед может разрешить ношение ортопедических подпяточников.Подробнее об ортопедических стельках
Выбор той или иной методики зависит от степени деформации сустава и выраженности болевого синдрома. Наиболее эффективным лечение вальгусной деформации большого пальца стопы оказывается на ранних ее стадиях.
Терапия может быть как консервативной, так и хирургической. Кроме того, приостановить развитие патологического процесса помогает ношение ортопедической обуви, которая способствует правильному распределению нагрузки и предотвращает появление мозолей. Для снижения давления на пораженную область используются специальные стельки и прокладки.
При таком заболевании, как hallux valgus, лечение подразумевает применение противовоспалительных препаратов. Быстро избавиться от болевого синдрома помогают внутрисуставные инъекции глюкокортикостероидов. К препаратам этой фармакологической группы относятся:
- Кеналог;
- Дипроспан;
- Гидрокортизон.
Ввиду большого количества побочных действий эти средства не подходят для длительного применения. Медикаментозная терапия не может полностью избавить человека от вальгусной деформации. С ее помощью можно лишь устранить боли и признаки воспаления.
Для лечения заболевания нередко используются физиотерапевтические процедуры — диатермия или ультразвук. Однако и эти методики приносят лишь временное облегчение. Наиболее эффективным считается применение ортопедических устройств, которые изготавливаются с учетом индивидуальных особенностей стопы.
Использование супинаторов и фиксаторов пальцев на ранних стадиях заболевания предотвращает дальнейшую деформацию сустава. При запущенных формах заболевания ортопедические устройства позволяют сделать ходьбу более комфортной. С помощью специальных стелек можно устранить основную причину искривления — плоскостопие.
Операция обычно требуется при 3-4 степени вальгусной деформации, когда консервативное лечение оказывается неэффективным. Выбор способа зависит от степени выраженности деформации. При незначительном смещении пальца удаляется только костный нарост. Для этого в пораженной области делается небольшой разрез, после чего шишку спиливают и извлекают.
Дистальная остеотомия направлена на уменьшение угла искривления. Нижняя часть кости рассекается и устанавливается в правильном положении.
Во время операции Келлера — Брандеса сустав большого пальца полностью удаляют, оставшуюся синовиальную оболочку помещают между плюсневой костью и основной фалангой. Хирургические вмешательства применяются в большинстве случае запущенных форм вальгусной деформации.
Эффективность лечения во многом зависит от правильности выполнения реабилитационных мероприятий. В послеоперационный период необходимо носить обувь на твердой подошве или использовать специальные устройства.
Для снижения нагрузки на прооперированную ногу нужно применять костыли. Обувь должна иметь широкий носок и низкий каблук. Следует помнить, что любое хирургическое вмешательство способно приводить к развитию осложнений. Наиболее опасными считаются:
- инфицирование мягких тканей;
- остеомиелит;
- кровотечения;
- смещение костных отломков;
- замедление процессов заживления;
- потеря чувствительности пальцев.
Более редкими осложнениями являются аваскулярный невроз и посттравматический артрит.
Вальгусная деформация — достаточно серьезное заболевание, способное ухудшить качество жизни пациента, поэтому лечение должно начинаться на ранних его стадиях.


Оставить комментарий